Introducción
Los profesionales de la atención primaria empleamos cada vez más términos como «en mi consulta sufro de un exceso de demanda», «la demanda me desborda», o «necesito un control de la demanda». La expresión «demanda» pertenece, al igual que su vocablo complementario «oferta», al mundo de la economía. La rama de la economía denominada «economía de la salud» trata de estudiar y encontrar explicaciones al mercado sanitario. El consumo de servicios sanitarios tiene algunas peculiaridades que lo hace diferente del consumo de otros bienes; sin embargo, también tiene similitudes con el resto de los mercados.
La demanda de atención sanitaria es especialmente interesante para la teoría económica. En este ámbito, la demanda inducida por el profesional (proveedor u oferente) o demanda inducida por la oferta ha despertado, y sigue generando, una gran controversia que dura ya más de 20 años1-3. En oposición a los profesionales sanitarios, los economistas de la salud hace mucho tiempo que descubrieron la potencialidad de los primeros para generar su propia demanda4. Últimamente, se ha criticado la falta de potencia de predicción de los modelos explicativos de la utilización, atribuyéndola a la poca atención que se ha puesto a los factores del proveedor5. Sin embargo, en los últimos años, empleando los métodos de análisis más eficientes, se ha podido comprobar que los factores del profesional y la organización llegaron a explicar el 55%6 y el 63%7 de la variabilidad de la utilización de las consultas de atención primaria.
Relación de agencia
El usuario, consumidor de servicios sanitarios, en general, ignora la presentación clínica de una enfermedad, su pronóstico, las indicaciones de una prueba diagnóstica o el mecanismo de acción de un tratamiento. El profesional sanitario, en cambio, posee tal información. A este fenómeno se le denomina asimetría en la información. Incluso la aseveración de que el consumidor, usuario de los servicios de salud, es soberano y posee el mejor juicio sobre su propio interés estaría en entredicho; aquél podría, por ejemplo, no entender el riesgo del uso recreativo de una determinada droga y debería ser protegido de su propia ignorancia.
El establecimiento de una relación de agencia ha sido la respuesta institucional a la asimetría en la información. El consumidor de servicios de salud delega en el agente, el profesional sanitario, la toma de decisiones. Esta relación de agencia no es exclusiva del ámbito sanitario. Cuando acudimos al mecánico de coches, al abogado, al asesor financiero y muchos otros, en mayor o menor grado, también se produce una relación de agencia.
FIGURA 1. La relación de agencia.
Cuando el profesional sanitario realiza la toma de decisiones clínicas teniendo únicamente en cuenta las variables que afectan al paciente (morbilidad, pronóstico, estado emocional, situación familiar, alternativas de tratamiento, recursos culturales, sociales y económicos del usuario, etc.), se denomina relación de agencia completa o perfecta. Según McPake et al8, un profesional de la salud actuaría en una relación de agencia completa o perfecta cuando tendiera a:
Maximizar el estado de salud de su paciente, que se lograría en función de la apropiada competencia profesional. En este objetivo el riesgo de paternalismo profesional podría estar presente.
Maximizar la utilidad del paciente. Sugiere que el primer rol del profesional de la salud debería ser proporcionar información al paciente y, en la medida de lo posible, dejar que el paciente tome sus propias decisiones9.
Maximizar el estado de salud o utilidad del conjunto de la sociedad. Conlleva la toma de conciencia de que un servicio a un paciente podría suponer la negación del mismo a otro paciente y de que los recursos sanitarios son limitados10.
Los profesionales de la salud son potencialmente agentes de ambos, del paciente y de la sociedad. Así, por ejemplo, un profesional podría elegir prescribir el medicamento más barato entre los medicamentos efectivos ante un determinado paciente y situación clínica. De esta forma, actuaría pensando que este ahorro le permitirá al Estado disponer de más recursos para otros pacientes. El mismo razonamiento sería pertinente en el consumo de visitas. El profesional de la salud, desde su función de agente de la sociedad, intentaría minimizar el número de visitas que le dedica a un paciente, manteniendo el objetivo de maximizar la salud-utilidad de éste; lo cual le permitiría disponer de más tiempo para poder dedicar a otros pacientes (fig. 1).
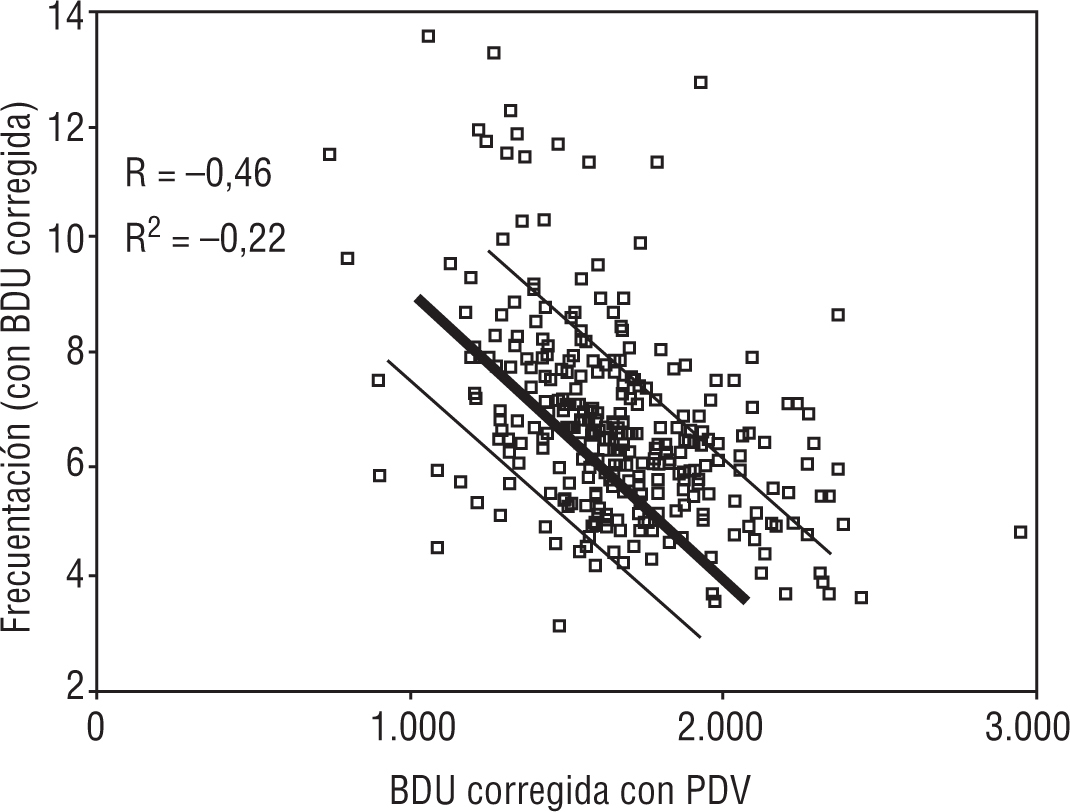
FIGURA 2. Relación entre la frecuentación y la lista de pacientes. N = 333 médicos de familia.
Si el profesional sanitario incorpora a la toma de decisiones variables que le son relevantes a él pero no al paciente, se le denomina relación de agencia incompleta o imperfecta. Es decir, entre los intereses del profesional sanitario no se encontraría, de forma clara, maximizar ninguno de los 3 objetivos que antes hemos citado, la salud o utilidad del paciente y la sociedad. Entonces, ¿cuáles serían los intereses del profesional? Entre las variables que pueden ser relevantes a los profesionales sanitarios y en menor grado a los pacientes se encontrarían las siguientes:
Deseos de ingresos económicos, especialmente vigente en la medicina privada y en los sistemas que se paga por acto médico11. Cuantas más veces vengan los pacientes por la consulta, más ingresos económicos obtiene el profesional. No obstante, esto no es exclusividad de la medicina privada, ya que en los sistemas nacionales de salud también se establecen incentivos económicos a los profesionales en función de la asunción de prácticas profesionales, a veces, sin un claro beneficio hacia el paciente o la sociedad (actividades preventivas o curativas no contrastadas por la evidencia científica, revisiones clínicas innecesarias, altas hospitalarias demasiado precoces, excesiva presión sobre el ahorro de costes sin ponderar la calidad, etc.)12. En el mismo orden se encontraría las decisiones de los médicos de prescribir fármacos más caros, a igualdad de eficacia terapéutica, cuando prevalece su beneficio personal mediado por la industria farmacéutica.
Deseos de un estilo de práctica clínica, en función de valores, actitudes y gustos del profesional. Así, por ejemplo, un médico de atención primaria muy interesado en un estilo de práctica profesional «biomédico», próximo al de un «internista hospitalario», utilizará muchas más pruebas complementarias que otro interesado en un estilo «psicosocial», más en sintonía con la atención primaria. El primer estilo aumentaría el número de pruebas y recursos empleados, así como el número de visitas, sin que de ello se derive una mejor salud para el paciente13,14.
La medicina defensiva, definida como la actitud profesional que implica sentimientos de desconfianza, a veces miedo, ante posibles demandas por parte de los usuarios y que, con frecuencia, reflejan conductas excesivamente intervencionistas hacia los pacientes15, que incluso pueden llegar a ser iatrogénicas (petición de pruebas complementarias innecesarias, tratamientos excesivos, etc.). En otras ocasiones, las conductas derivadas suponen lo contrario, no realizar intervenciones claramente indicadas (una operación quirúrgica pertinente, la prescripción de un tratamiento donde los beneficios superan los riesgos, etc.).
Algunas características inherentes al profesional sanitario, como el sexo, la edad, o sus rasgos de personalidad. Por ejemplo, un profesional con rasgos de personalidad excesivamente perfeccionistas, tenderá a tolerar menos la incertidumbre, lo cual se puede relacionar con una mayor solicitud de pruebas complementarias o de revisitas ante un determinado episodio de enfermedad16.
Otro tipo de características de los profesionales potencialmente modificables y mejorables. Experiencia, destreza y competencia profesional, o la formación resolutiva en particular15.
Algunas características del centro de trabajo, desde el punto de vista de las limitaciones y óptimos asumidos por el grupo de trabajo. Éstos no tienen por qué coincidir en los diferentes niveles de organización del servicio o empresa sanitaria; de tal forma que se puede fomentar ciertos protocolos o guías de actuación clínica desde los niveles superiores de gestión, pero en cada hospital o centro de salud se puede hacer caso omiso a los mismos o ser cambiados por otras directrices, en función de otros intereses (confesables o inconfesables) o valores, que en tales centros se vean más oportuno17. Además, los empleados sanitarios son muy peculiares, ya que tienen un gran poder para autorregularse. Las características del centro de trabajo son algo más que la suma de las características de los profesionales que trabajan en ella: el liderazgo clínico, la aceptación grupal de estándares de calidad, el desempeño de roles en el grupo, o el clima organizacional serían algunos ejemplos de ello18.
La relación de agencia está sostenida por una autorregulación profesional que mediante unos comportamientos generalmente aceptados, de ética profesional, asegura que el agente actúa en interés del paciente. En la misma línea de pensamiento se encontraría la denominada ética de las organizaciones sanitarias19. Todas las acciones humanas tienen implicaciones morales, incluidas las decisiones clínicas, pero también las de gestión y las de la organización en su conjunto.
Demanda inducida por el proveedor
Desde el punto de vista de la economía de la salud, se considera una demanda inducida la parte de la demanda iniciada por el proveedor que está por encima de lo que el consumidor (el paciente) hubiera estado dispuesto a asumir (y pagar) en el supuesto de que éste tuviera plena información o, como mínimo, la misma información que el profesional sanitario20,21. Es decir, que en orden a promover sus propios intereses, los profesionales de la salud recomendarían cuidados y visitas que desde una relación de agencia perfecta no se realizaría. En sentido estricto, cuando la motivación del profesional no se dirige en su provecho, la generación de demanda (p. ej., cuando el profesional sanitario no estuviera bien informado), no se consideraría demanda inducida por el proveedor. En la práctica, es muy difícil separar, discernir y medir la motivación del profesional sanitario en la génesis de su demanda, por lo que esta definición teórica, desde la economía de la salud, se solventa con otros enfoques más pragmáticos desde la gestión de los servicios de salud.
Clásicamente, se han separado dos tipos de visitas en función de quién toma la iniciativa de su génesis22: las visitas iniciadas por el usuario-paciente, donde las variables ligadas al paciente tendrían una mayor capacidad de predicción de este tipo de utilización, y las visitas iniciadas por el proveedor, cuyos factores predictivos estarían fundamentalmente relacionados con variables de los profesionales y de la organización23.
Mientras que la primera etapa de atención médica incumbe al paciente que decide su contacto con el médico, la segunda etapa de repetir visitas y/o tratamientos estaría ampliamente determinada por las preferencias del médico. Se ha podido comprobar diferencias en el estilo de práctica clínica entre la primera visita de un paciente y las revisitas por un mismo episodio24, y no se ha encontrado una buena concordancia entre la opinión del médico y la del paciente sobre la necesidad de «revisitar» ante un episodio de enfermedad25, por lo que es posible que las preferencias del paciente desempeñen un pequeño papel en este tipo de visitas26. Este análisis dual de las visitas ha evolucionado a la denominada teoría de la demanda sanitaria en dos etapas, también llamado modelo de demanda secuencial y la avanzada teoría del juego9.
En el clásico estudio de Rossiter y Wilensky22 se comprobó que el 52% de las visitas ambulatorias se producían por iniciativa del paciente y el 39% por iniciativa de los médicos de familia (el 9% restante provenía de otros niveles de atención o se desconocía su iniciativa). Además, se encontró una correlación positiva entre las visitas de iniciativa médica y la ratio entre el número de médicos por habitante. Esto último sería otro de los axiomas de la demanda inducida por el proveedor: a mayor número de profesionales por habitante, se produciría un aumento de la demanda inducida por el profesional para conseguir mantener unos ingresos en un mercado de mayor competencia27.
La motivación económica (propia de sistemas de salud con pago por visita) para aumentar la frecuentación de los pacientes no estaría presente en los sistemas de salud con médicos asalariados28,29. Sin embargo, en nuestro país sí hemos observado un aumento de la frecuentación cuando aumenta el número de profesionales por población30, como se puede comprobar en la figura 2. Se sabe poco de cuál sería la motivación de los profesionales en tales circunstancias. Una hipótesis podría ser que los profesionales, al notar que inicialmente disminuye su presión asistencial, intentarían aumentar el número de programas, controles, pruebas y visitas que realizan a sus pacientes, convencidos de que así maximizan la salud-utilidad de éstos. Esta hipótesis tendría su fundamento en que los gestores sanitarios, los usuarios y la sociedad en general tienden a presionar a sus profesionales de la salud para conseguir el aumento de la cartera de servicios y del número de procesos asistenciales, cuya primera consecuencia es la necesidad de incrementar el número de visitas de iniciativa por el profesional. De tal forma que los profesionales sentirían el peso o la obligación de «lo que tendrían que hacer», la denominada «norma subjetiva». Este argumento estaría apoyado, por ejemplo, por el estudio de Grytten et al31 con médicos asalariados de Noruega, en el que la disminución de la lista de pacientes se relacionó con un mayor consumo de pruebas de laboratorio.
Demanda inducida y cuidados de salud efectivos
Algunos autores han planteado la pertinencia de incluir la efectividad clínica de la utilización en las ecuaciones de la demanda inducida por el profesional1,32. Denominaremos cuidados de salud efectivos a los que producen una mejora en la salud de los pacientes.
Pongamos el ejemplo de la hipertensión. Se sabe que, una vez que se ajusta por la comorbilidad y la gravedad, el número de visitas que realiza un paciente hipertenso varía muchísimo entre los diferentes médicos. Esta variabilidad sería atribuible a factores del profesional33. Birtwhistle et al34 realizaron un ensayo aleatorizado y controlado para comprobar qué ocurría con los hipertensos bien controlados cuando se visitaban cada 3 o 6 meses. Se pudo comprobar que con ambas frecuencias de visitas los pacientes no se diferenciaban en cifras de presión arterial, adhesión al tratamiento y satisfacción. Los autores concluyeron, por tanto, que la frecuencia de las visitas, en esos plazos, no era un factor determinante del buen control de la hipertensión.
Sobre otros problemas de salud (p. ej., el control de embarazo) se han desarrollado experimentos similares con resultados parecidos35. No cabe duda de que hacen falta más investigaciones, pero se puede afirmar que visitar con más frecuencia a los profesionales sanitarios no siempre produce un mayor beneficio para la salud de los pacientes. Esto es fácil de entender si asumimos que el proveedor puede generar visitas desde una relación de agencia imperfecta. Es decir, induciría una serie de visitas pensando más en sus propios intereses que en los del paciente. Otras veces, probablemente la mayoría, los profesionales de la salud tienen en cuenta la utilidad del paciente. No obstante, puede ocurrir que las decisiones de pautar visitas excedan las recomendaciones de las guías de práctica clínica, simplemente por falta de información.
Las guías de práctica clínica están llenas de indicaciones de frecuencia de visitas y controles; sin embargo, la mayoría de este tipo de recomendaciones se basa exclusivamente en la opinión de los expertos que, como todos sabemos, es el peor grado de evidencia científica de que podemos disponer36. Es posible que los expertos manifiesten cierta tendencia a recomendar visitas y controles en exceso. Seguramente, esta tendencia se manifieste porque prefieren equivocarse por exceso que por defecto. Esta actitud podría parecer prudente, pero desgraciadamente también genera una demanda inducida por el proveedor que, además de no producir más salud, se le podrían añadir efectos secundarios: aumento de los costes, saturación de las consultas, problemas de accesibilidad, escasez de tiempo por paciente, desigualdades en la atención, iatrogenia, etc.
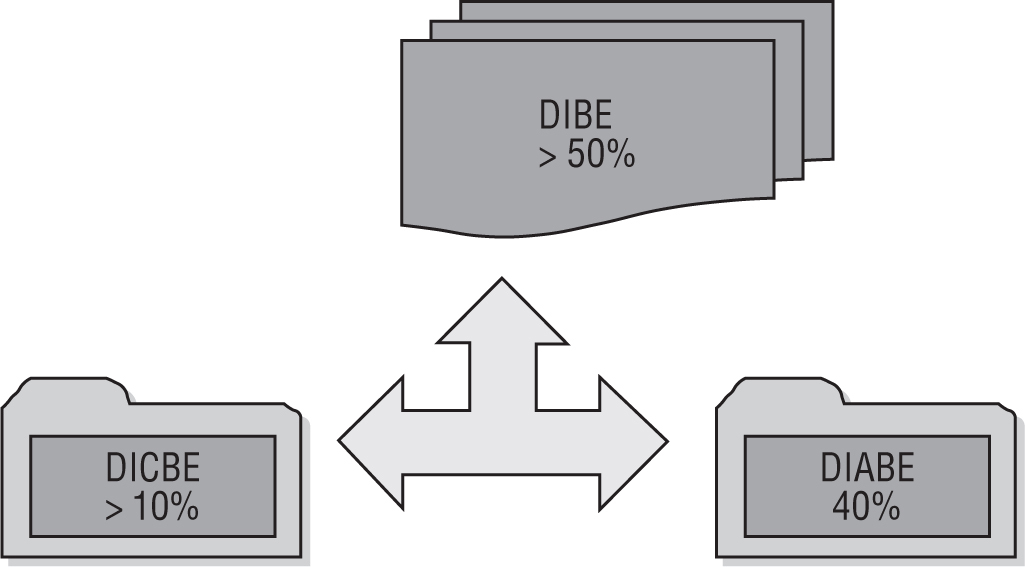
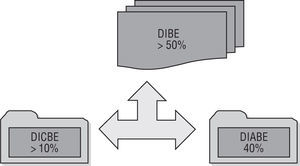
Hasta ahora me he referido a las visitas clínicas inducidas por los profesionales de la salud que no producen mejora en la salud de los pacientes o demanda inducida clínica de baja efectividad (DICBE). Coexistiría otro tipo de demanda inducida, que denominaremos demanda inducida administrativa de baja efectividad (DIABE) (fig. 3). Esta última también sería inducida por los proveedores y, debido al contenido fundamentalmente administrativo del que no se derivan decisiones clínicas, tampoco producirían mejora en la salud de los pacientes. La DIABE tendría una magnitud considerable en nuestro país, llegando a alcanzar por término medio el 40% de todas las visitas que reciben los médicos de familia37,38. Posiblemente, la causa estructural de este fenómeno se deba al inadecuado formato de la receta y del parte de baja de confirmación español. La causa funcional estaría en la baja eficiencia de la organización de la consulta y el centro de salud, de las prescripciones repetidas y la entrega de partes de incapacidad temporal (IT). En cualquier caso, el aumento de la eficiencia de la organización de la consulta podría ser una clave importante para reducir la demanda inducida por el profesional39,40.
FIGURA 3.Demanda inducida de baja efectividad (DIBE) como sumatorio de la demanda inducida clínica de baja efectividad (DICBE) y la demanda inducida administrativa de baja efectividad (DIABE).
Si sumamos la DICBE y la DIABE, en nuestro país, se alcanzaría por término medio una cifra superior al 50% de todas las visitas que recibe el médico de familia37. Esta demanda inducida de baja efectividad (DIBE) sólo podría reducirse desde el profesional y/o la organización. A partir de la teoría de la demanda inducida por el proveedor sería absurdo atribuir la DIBE a los pacientes, ya que podríamos definir a la gran mayoría de ellos como «pacientes parcialmente informados»; por tanto, consumirán cuidados de salud no efectivos porque ellos no pueden saber anticipadamente si serán efectivos o no41.
Agradecimientos
Agradezco a Ana Delgado y a M. Teresa Martínez-Cañavate sus interesantes sugerencias en la revisión del artículo y al FIS su apoyo económico.
Fuente de financiación: FIS 00/1046, proyecto «Modelo causal de la utilización en atención primaria: factores del profesional y la organización (MOCAUT-III)».
Parte de los contenidos de este trabajo han sido publicados como comunicación oral en el XXIV Congreso Nacional de la Sociedad Española de Medicina Familiar y Comunitaria, Sevilla 2004; obteniendo un premio a la mejor comunicación oral del congreso.
También ha sido publicado en parte en la 11th Conference of European Society of General Practice/Family Medicine, Kos Island, Greece 2005.
Correspondencia:
J.A. Bellón Saameño.
Centro de Salud El Palo.
Avda. Salvador Allende, 159. 29018 Málaga. España.
Correo electrónico: jabellon@terra.es
Manuscrito recibido el 15 de diciembre de 2005.
Manuscrito aceptado para su publicación el 1 de marzo de 2006.