Introducción
La medición de la presión arterial (PA) realizada en el domicilio por el propio paciente o sus familiares con aparatos electrónicos validados ha demostrado ser un método exacto y preciso (reproducible)1, además de ser un método rápido, seguro y de fácil realización.
Una nueva técnica diagnóstica debe ir confirmando, con el uso, sus diferentes utilidades (diagnóstico y evaluación correcta de los pacientes).
Es bien conocido el hecho de que algunos pacientes en los que se mide la PA en el ambiente sanitario experimentan una reacción de alerta conocida como efecto/fenómeno de bata blanca2-5, que suele ser más frecuente en los hipertensos6 y puede llevar a errores diagnósticos y a una evaluación inadecuada del grado de control.
Por otro lado, también existe la denominada hipertensión (HTA) de bata blanca inversa o normotensión de bata blanca, fenómeno poco conocido y estudiado cuya prevalencia se sitúa en torno a un 6-26%7-10.
También es sabido que la medición de la PA en la consulta (PAC) evalúa mal a los hipertensos tratados, no informa de los valores de PA al final del intervalo de dosificación, lo cual es importante, pues a primeras horas de la mañana es cuando tiene lugar un número elevado de eventos cardiovasculares11-12, y tampoco es capaz de identificar a sujetos mal controlados en la clínica que tienen presiones ambulatorias normales.
Con la medición ambulatoria (MAPA) se resuelven los problemas mencionados, pero generalizar su uso es difícil por los recursos necesarios y su elevado coste, aunque el coste/beneficio de la MAPA es un debate no aclarado13.
El objetivo de este estudio es comparar los valores de la PAC y domiciliaria y valorar las posibles utilidades de la AMPA domiciliaria en un estudio de base poblacional.
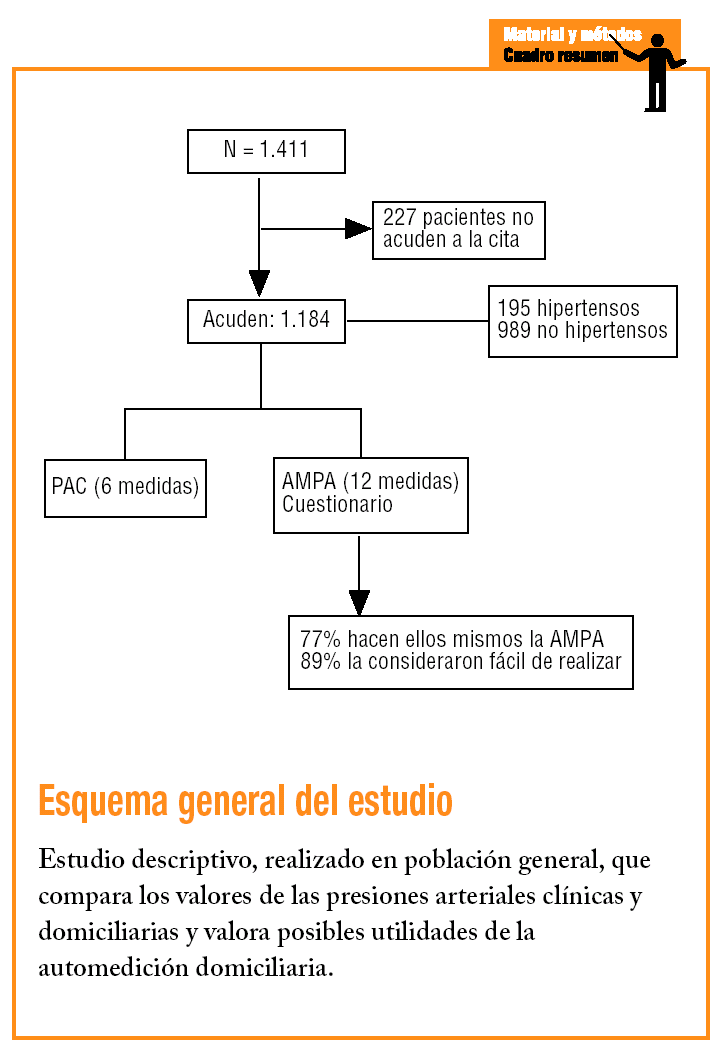
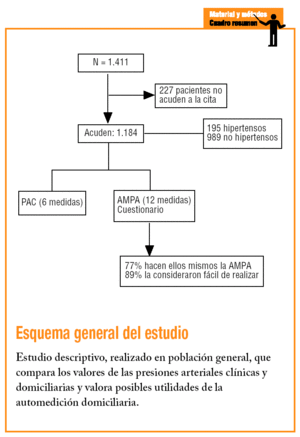
Esquema general del estudio. Estudio descriptivo, realizado en población general, que compara los valores de las presiones arteriales clínicas y domiciliarias y valora posibles utilidades de la automedición domiciliaria.
Métodos
Estudio descriptivo realizado en población general de áreas semiurbanas y rurales de la provincia de Albacete. Las áreas se han seleccionado tomando como referencia un estudio previo de prevalencia de factores de riesgo cardiovascular14 en el que la pirámide de población del conjunto de las áreas seleccionadas y los valores medios de PA no difieren de los de la provincia, correspondiendo a estas áreas el índice de participación más elevado (83,7%) de todas las estudiadas.
Mediante muestreo aleatorio y estratificado según sexo y edad se seleccionó una muestra de población general censal de 1.411 sujetos. Se calculó un tamaño de muestra para un porcentaje esperado de efecto de bata blanca del 15% (p = 0,15), para un nivel de confianza del 95% (* = 0,05) y una precisión del 2% (i = 0,02), lo que nos da una cifra de 1.225; se incrementa en un 15% por las posibles pérdidas y queda un total 1.409. Al aplicar la fracción de muestreo se seleccionó a 1.411. Con las personas seleccionadas se contactó mediante comunicación por correo, citándoles (entre las 9.00 y las 11.00) en su centro de salud. A los que no acudieron a la cita se les intentó localizar por teléfono para explicarles de nuevo el propósito del estudio, y si aceptaban, se concertaba una cita.
Todos los sujetos que acudieron a la cita fueron atendidos por una enfermera previamente entrenada y que había superado un test de validación (vídeo de la British Hypertension Society) para la medición correcta de la PA. Cumplimentaron un cuestionario general y un cuestionario específico sobre diagnóstico de hipertensión. Posteriormente se realizaron mediciones de PAC en condiciones estandarizadas, 3 mediciones con un aparato electrónico automático validado (OMRON 705CP)15,16 con 2-3 min de intervalo; en todos los casos se utilizó un manguito con mediciones adecuadas al brazo del paciente. Después, la enfermera instruía a los pacientes, o a sus familiares, para que realizaran automediciones (AMPA) domiciliarias con el mismo aparato electrónico, asegurándose de que un mínimo de 2 automediciones se realizaban correctamente en su presencia.
Los pacientes registraron en un mismo día un total de 12 automediciones, 3 mediciones en cada uno de 4 períodos diferentes (antes de comer, antes de cenar, al acostarse y por la mañana al levantarse) y anotaron los resultados de PA y FC en una hoja de vaciado que se les entregaba.
Antes de comenzar el trabajo de campo se comprobó la calibración de los diferentes aparatos de medición utilizados.
Las variables objeto de estudio han sido la PA sistólica (PAS) y diastólica (PAD) clínica y domiciliaria.
Se ha considerado una posible HTA clínica aislada en los sujetos que no recibían tratamiento antihipertensivo y tenían valores medios de PAC ≥ 140/90 y PA domiciliaria < 135/85 mmHg (valores medios de 12 automediciones). Se ha considerado una posible normotensión de bata blanca cuando la PAC era < 140/90 mmHg y la PA domiciliaria ≥ 135/85 mmHg.
Se consideró que un paciente era seudorrefractario cuando tenía PAC ≥ 140/90 mmHg y PA domiciliaria < 135/85 mmHg, y refractario cuando la PAC era ≥ 140/90 mmHg y la domiciliaria ≥ 135/85 mmHg.
Se ha considerado fenómeno de bata cuando había una diferencia ≥ 20 mmHg de PAS y/o ≥ 10 mmHg de PAD entre la PAC y la domiciliaria.
Se han obtenido las prevalencias de las diferentes situaciones clínicas, expresadas en forma de porcentajes. Los valores de la PA y de la FC se expresan como media ± desviación estándar. Las diferencias se han estudiado con la prueba de la χ2 de Pearson, para comparar los diferentes subgrupos de variables cualitativas (sexo y grupo de edad). Se consideran significativos los valores de p ≤ 0,05.
Resultados
Acudieron a la cita 1.184 sujetos (tasa de respuesta del 83,9%), con una edad media de 47,6 ± 17,2 y un 52%, mujeres. De ellos, 195 eran hipertensos tratados.
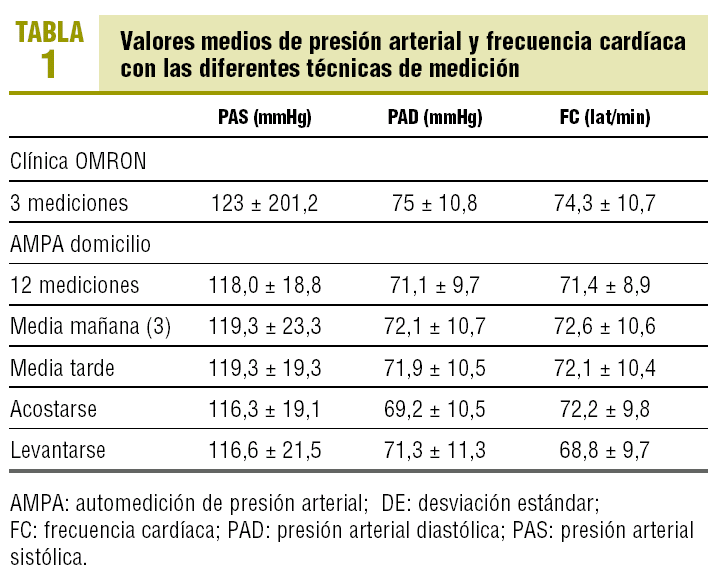
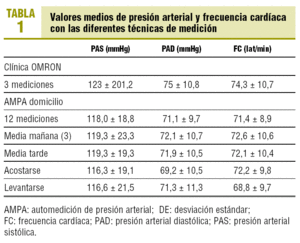
La PA y la frecuencia cardíaca obtenidas en la clínica han sido significativamente superiores a las domiciliarias (tabla 1).
Se ha encontrado fenómeno de bata blanca en el 14,9% (intervalo de confianza [IC] del 95%, 12,3-17,5%) de los sujetos normotensos, sin diferencias según la edad o el sexo, en el 24,2% (IC del 95%, 15,8-32,6%) de los sujetos posibles hipertensos no tratados, siendo en este caso más frecuente en las mujeres (el 35,7 frente al 15,8%; p = 0,02), en el 22,3% (IC del 95%, 16,4-28,2%) de los hipertensos tratados y en el 57,6% de los sujetos con posible HTA clínica aislada, sin diferencias según la edad y el sexo en ambos casos.
Se ha diagnosticado una posible HTA clínica aislada en el 10% (IC del 95%, 8,1-11,9%) de los sujetos no tratados (tabla 2).
Se ha encontrado una posible normotensión de bata blanca en el 2,3% (IC del 95%, 1,4-3,2%) de los sujetos que no recibían tratamiento antihipertensivo (el 2,4% en varones y el 2,2% en mujeres; p > 0,05), con una prevalencia más elevada en los sujetos de mayor edad (el 0,9% en los < 45 años, el 1,8% en los de 45-64 años y 8,5% en los > 65 años; p < 0,001), y en el 4,7% (IC del 95%, 1,7-7,7%) de los sujetos con tratamiento antihipertensivo (posible HTA enmascarada), no encontrando en este caso diferencias según el sexo o la edad de los sujetos.
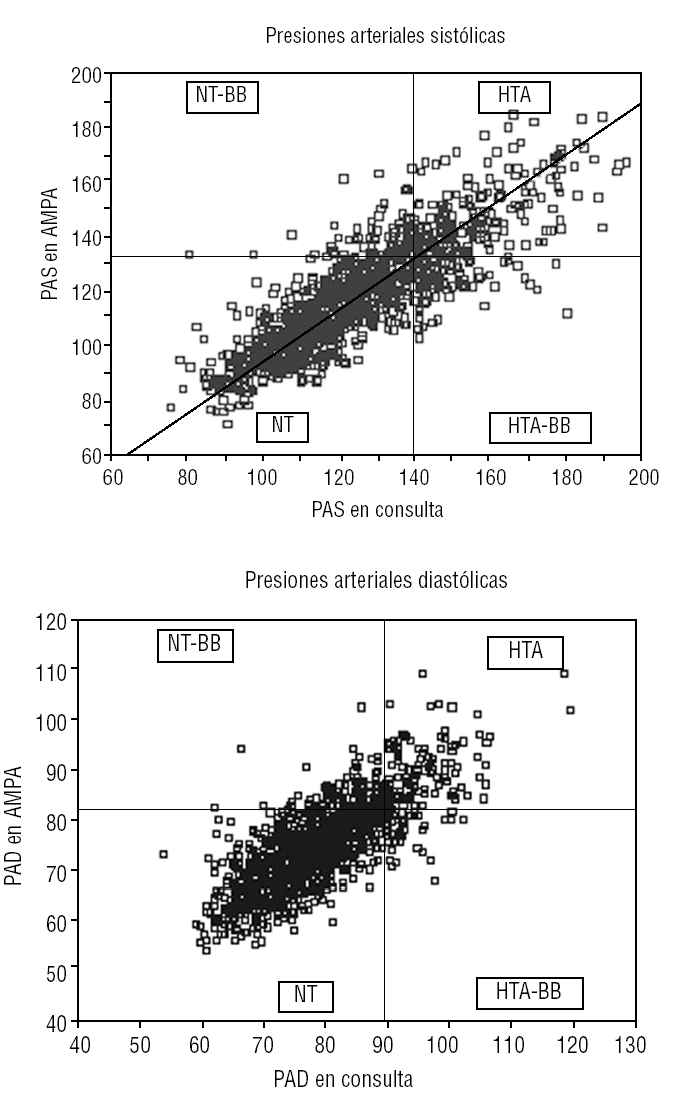
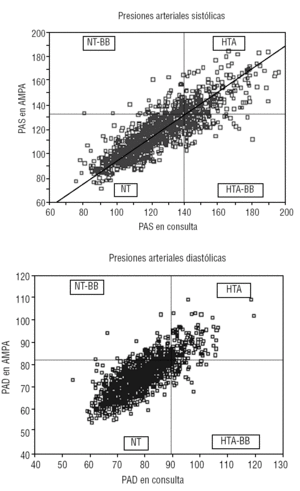
En la figura 1 se pueden observar de forma gráfica las diferentes categorías posibles de los sujetos sin tratamiento farmacológico.
FIGURA 1.HTA: hipertensión arterial; HTA-BB: hipertensión de bata blanca. NT-BB: normotensión de bata blanca; NT: normotensión. PAD presión arterial diastólica; PAS: presión arterial sistólica.
Al evaluar la respuesta al tratamiento en los 195 pacientes hipertensos tratados con las mediciones clínicas se ha considerado bien controlado un 39,9% de ellos. Un 20,7% se consideró seudorrefractario, observándose este fenómeno con más frecuencia en los sujetos de menor edad (el 33,3% en < 45 años, el 24,4% en los de 45-64 años y el 17,1% en > 65 años; p < 0,01), y refractarios un 39,4%, observándose un peor control en los varones que en las mujeres (el 54,4 frente al 28,9%; p < 0,001) y en los sujetos de más edad (el 32,9% en < 65 años y el 67,1% en > 65 años; p < 0,001).
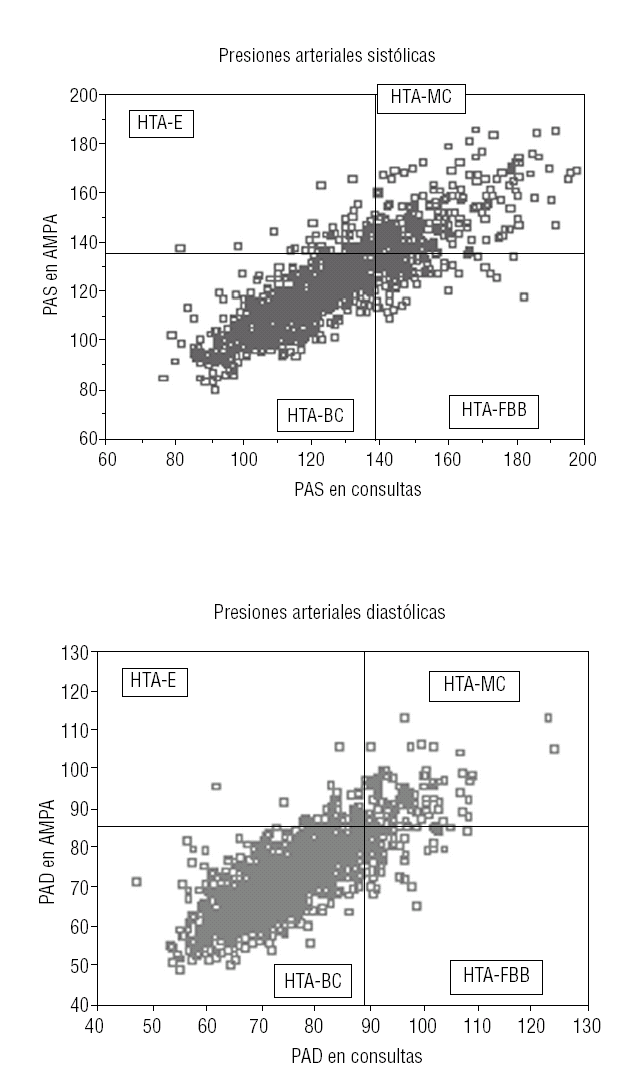
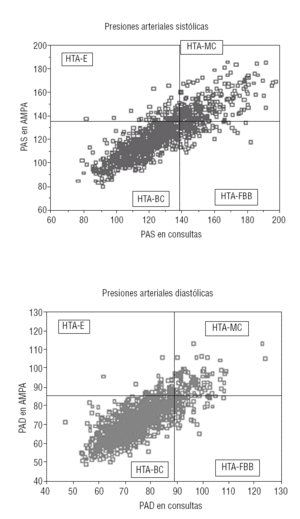
En la figura 2 se pueden observar de forma gráfica las diferentes categorías posibles de los sujetos considerados hipertensos.
FIGURA 2. Diferentes categorías de los sujetos considerados hipertensos. HTA-E: hipertensión enmascarada; HTA-MC: hipertensión mal controlada; HTA-BC: hipertensión bien controlada; HTA-FBB: hipertensión con fenómeno de bata blanca (seudorrefractaria); PAD: presión arterial diastólica; PAS presión arterial sistólica.
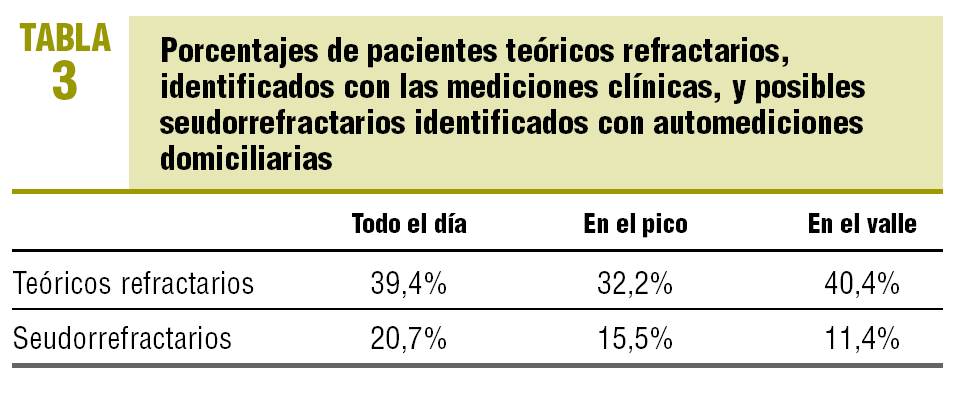
En la tabla 3 podemos observar los porcentajes de los sujetos considerados refractarios y seudorrefractarios a media mañana (efecto pico) y al levantarse el paciente (efecto valle).
En cuanto a la AMPA domiciliaria, un 77% de los sujetos la habían realizado ellos mismos (23% sus familiares), a un 89% de ellos les ha resultado fácil y a un 77% de ellos no les ha supuesto ninguna molestia hacerla.
Discusión
En este estudio se observa la posible utilidad de la AMPA para identificar a los sujetos con discrepancias entre las mediciones clínicas y las obtenidas fuera del ambiente de la consulta. Con la AMPA se ha podido confirmar la presencia del efecto/fenómeno de bata blanca de la consulta, que ha tenido lugar aunque las mediciones de PAC fueron realizadas por la enfermera. Esta reacción de alerta de la consulta podría llevar a diagnósticos incorrectos, clasificaciones incorrectas y evaluación inadecuada del grado de control de los pacientes, por lo que parece conveniente su identificación, y más si disponemos de esta técnica accesible y con una aceptable relación coste/efectividad17.
Es conocido el hecho de que un 20-30%18-20 de los sujetos con PAC elevada tienen presiones ambulatorias normales. En este sentido, y según los estudios de Stergiu et al21 y Hond et al22, dada la alta especificidad observada (el 94 y el 89%, respectivamente) al compararla con la MAPA, las sociedades científicas23 recomiendan la AMPA domiciliaria como test de cribado de la HTA clínica aislada.
Por otro lado, este estudio también aprecia la utilidad de la AMPA domiciliaria para detectar el fenómeno de bata blanca en hipertensos, tratados y no tratados. En el estudio de Comas et al24 se observó una buena concordancia entre AMPA y MAPA para sospechar este fenómeno, y proponen un protocolo de AMPA como alternativa a la MAPA. Esta reacción de alerta de la consulta puede llevar a una clasificación y estratificación incorrecta de los pacientes hipertensos.
En cuanto a la normotensión de bata blanca, en este estudio se ha observado una prevalencia similar a la de otros estudios7-8 o algo inferior10,25-26. En el estudio Epicardian27, realizado en sujetos > 65 años, la prevalencia fue del 17%; otra de las posibles utilidades de la AMPA domiciliaria es diagnosticar a este grupo de pacientes cuyo riesgo cardiovascular puede ser elevado25,26.
Son escasos los estudios que evalúan el grado de control con AMPA. Aylett et al28, en un estudio realizado en 660 pacientes, de 258 hipertensos mal controlados, un 17% tenía presiones domiciliarias normales, a un 24% de ellos se les redujo o retiró el tratamiento. Datos del PAMELA29 indican un peor control con mediciones clínicas de PA (29,9% para la PAS y un 41,5% para la PAD) que con AMPA (38,3 y 54,6%) o con MAPA (50,8 y 64,9%). Lou Arnal et al30 describen que, a pesar del aparente mal control en la consulta, al evaluar durante un año a los pacientes con AMPA, el tratamiento antihipertensivo no se modificó en el 57,7% de los pacientes y se redujo en el 33,3% de ellos. Gil et al4 también apreciaron la reacción de alerta de la consulta, aunque las mediciones las realizaran enfermeras; el grado de control fue del 22% en la consulta de enfermería (18% en la consulta médica) y del 58% con las tomas de PA realizadas por la enfermera en el domicilio de los pacientes.
En nuestro estudio, al igual que en el de Gil et al4, se ha podido observar que la reacción de alerta de la consulta no desaparece, aunque la medición de PA la realiza la enfermera y a pesar de estar de acuerdo con Martínez et al31 en que el diagnóstico clínico de la HTA lo debe hacer la enfermera; creemos que este diagnóstico y el mal control clínico de la HTA deberían ser confirmados mediante la AMPA domiciliaria.
Por otro lado, con la AMPA domiciliaria se ha podido comprobar que entre un 4 y un 8% de pacientes (posibles seudorrefractarios y teóricos refractarios) que estaban bien controlados en el efecto pico del fármaco no lo estaban al final del intervalo de dosificación. Sobrino et al32 también utilizaron la AMPA y concluyeron que las cifras de PA son significativamente superiores antes de la toma de medicación que durante la visita médica habitual (el 42% control en la visita médica y el 12% de control matinal). Así pues, otra utilidad de la AMPA sería valorar el control al final del intervalo de dosificación.
Una limitación del estudio es que las mediciones clínicas se realizaron en un solo día, y es sabido que para el diagnóstico correcto de la HTA se recomienda la realización de mediciones durante al menos 3 días diferentes. El objetivo de este estudio no era hacer un diagnóstico correcto de la HTA, sino observar diferencias entre las mediciones clínicas y las domiciliarias. Por ello, en los resultados se considera a los pacientes con diagnósticos posibles.
Así pues, por la información que aporta, en muchos casos similar a la MAPA33, con un coste inferior34 y por la accesibilidad de la técnica y facilidad de su realización, podemos concluir recomendando el uso de la AMPA domiciliaria (tabla 4). Si nos basamos sólo en la información que aportan las presiones arteriales clínicas, tomaremos decisiones equivocadas en un 20-30% de las situaciones que se nos plantean en cuanto al diagnóstico y seguimiento de la HTA. Las últimas recomendaciones de la Sociedad Europea de Hipertensión sugieren el uso de la AMPA para evaluar correctamente el riesgo de los pacientes hipertensos35.
Una posible línea de investigación futura será ir confirmando las posibles utilidades de la AMPA domiciliaria y su valor pronóstico, aún no bien conocido.
Lo conocido sobre el tema
*La medición de la PA en la clínica es el método habitualmente utilizado hasta el día de hoy para el diagnóstico y seguimiento de los pacientes hipertensos.
*Este método de medición no informa de la variabilidad de la PA, no diagnostica el fenómeno de bata blanca ni la hipertensión clínica aislada y evalúa mal a los hipertensos tratados.
Qué aporta este estudio
*La medición de la PA domiciliaria puede detectar el fenómeno de bata blanca y permite diagnosticar la hipertensión clínica aislada y la hipertensión seudorrefractaria.
*La automedición de la PA es un método de facil realización y bien aceptado por los pacientes.
Correspondencia:
Dr. J.A. Divisón Garrote
Cuenca, 8 2.º G. 02002 Albacete. España.
Correo electrónico: jdivisong@medynet.com
Manuscrito recibido el 19-5-2004.
Manuscrito aceptado para su publicación el 20-2-2006.