Evaluar la efectividad de asociar una intervención educativa breve al tratamiento farmacológico para el insomnio en atención primaria (AP).
DiseñoEnsayo clínico no aleatorizado simple ciego.
EmplazamientoDos centros de salud urbanos en Gijón (Asturias).
ParticipantesPacientes que consultaron por insomnio entre julio de 2012 y enero de 2013 y cumplieron criterios de inclusión. Fueron asignados sistemáticamente al grupo intervención (GI) o al grupo control (GC) tras aleatorizar al primer paciente de cada grupo. Todos iniciaron lorazepam 1mg nocturno y acudieron a 4 visitas de 15min y una visita de revisión al mes siguiente.
IntervenciónEl GI fue instruido en medidas de control de estímulos, higiene del sueño y técnicas de relajación y respiración. Al GC se le hicieron mediciones no invasivas.
Mediciones principalesSe consideró curados a quienes obtuvieron Índice de Calidad de Sueño de Pittsburg (ICSP) <6 o reducción del 50%. Se analizó secundariamente el descenso del ICSP tras las visitas (visita final) y al mes siguiente (visita revisión), y consumo de lorazepam en la visita revisión. Análisis: inferencia bayesiana.
ResultadosSe obtuvieron 12 curaciones entre 26 intervenidos, y una entre 24 controles. Las medias posteriores del descenso de ICSP en visita final y revisión fueron de: –4,7 (ICred95%: –5,9 a –3,5) y –6,3 (ICred95%: –7,5 a –5,1) en GI, frente a –1,8 (ICred95%: –3 a –0,5) y –1,7 (ICred95%: –2,9 a –0,4) en GC. Abandonaron lorazepam 9 intervenidos (34,6%) frente a 4 controles (16,7%). Completaron el estudio 19 intervenidos y 17 controles. El análisis por protocolo no mostró diferencias relevantes.
ConclusionesImplementar una intervención educativa breve en AP mejora la calidad del sueño y potencia una menor prescripción de benzodiacepinas.
To evaluate the effectiveness of providing an educational intervention in primary care (PC) alongside a pharmacological treatment for insomnia.
DesignSingle blinded non randomised clinical trial.
LocationTwo urban primary health centers in Gijón (Asturias, Spain).
ParticipantsPatients who consulted for insomnia between July 2012-January 2013 and met the inclusion criteria (n=50) were assigned systematically to the control group (CG) or intervention group (IG). All patients initiated treatment with lorazepam 1mg in the evenings and had four weekly 15min visits plus a follow-up visit after another month.
InterventionsThe IG received training for control of stimuli, sleep hygiene and respiration and relaxation techniques in the four visits. The CG had only non invasive measures taken.
MeasurementsConsidering as cured those who reached a Pittsburgh Sleep Quality Index PSQI <6 or a 50% reduction from baseline level. It was also analyzed the change in the PSQI from baseline to final visit and to follow-up visit, and voluntary interruption of lorazepam. Analysis by Bayesian inference.
ResultsTwelve out of recoveries after intervention against one out of 24 among control group. Mean change in PSQI to final visit and follow-up visit was: –4.7 (95%CrI:–5.9 to –3.5) and –6,3 (95%ICred: –7.5 to –5.1) in IG; –1.8 (95%ICred: –3 to –0.5) and –1.7 (95%ICred: –2.9 to –0.4) in CG. Interruption of lorazepan: in 4 controls (16,7%) and 9 (34,6%) in IG. Twenty nine patients in GI and 17 in GC completed the trial. Per protocol analysis showed similar results.
ConclusionsThe educational intervention in PC improves sleep quality and reduces the need of treatment with benzodiacepines.
El insomnio es una consulta frecuente en atención primaria (AP). Un tercio de la población refiere en algún momento incapacidad para dormir en cantidad o calidad suficiente1–3.
Si el problema no se resuelve cuando desaparece el factor precipitante y persiste más de un mes, se convierte en crónico2,4, a menudo potenciado por factores perpetuadores5.
Tras abordar la etiología del problema, la OMS recomienda combinar tratamiento farmacológico y no farmacológico. Pero solo un 10% de los pacientes son tratados correctamente, ya que el 5% utiliza remedios caseros y el 85% restante no recibe ayuda1.
Las medidas no farmacológicas incluyen la higiene del sueño, las terapias de relajación, de control de estímulos, de restricción de sueño y cognitivas. Estas técnicas no presentan los riesgos de tolerancia y dependencia de los hipnóticos, y sus efectos, aunque más lentos, son más duraderos. Una sesión semanal de 30min durante 8-10semanas consigue beneficios terapéuticos1,2,6,7 con una efectividad del 70-80% en insomnes crónicos2,8,9 y su efecto puede perdurar hasta 2años10–13.
Estudios en ámbitos especializados muestran resultados favorables para el tratamiento no farmacológico, pero hay pocos en AP14. Por ello diseñamos una intervención educativa breve cuya puesta en práctica cubriera las necesidades clínicas del paciente y fuera compatible con la elevada presión asistencial.
Existen varias escalas de medición de la calidad del sueño. El Índice de Calidad del Sueño de Pittsburg (ICSP) es una escala autoadministrada de las más aceptadas, ya que valora de manera amplia y global cambios en la cantidad y la calidad del sueño durante el último mes15.
Este estudio evalúa mediante dicha escala la efectividad de la intervención en pacientes que consultan por insomnio en 2 centros de salud (CS) urbanos.
Material y métodosDiseñoEnsayo clínico no aleatorizado simple ciego.
EmplazamientoCentros de Salud El Llano y Contrueces, en Gijón (Asturias).
Población y muestraLa población de estudio la formaron personas de entre 40 y 80años que consultaron por insomnio. Fueron criterios de exclusión: duración del insomnio menor de 15días, resultado del ICSP inicial menor de 6, insomnio secundario a patología física, trastorno cognitivo, trastorno psiquiátrico mayor, turnicidad laboral, haber tomado benzodiacepinas (BZD) o hipnóticos no benzodiacepínicos en los 15días previos a la inclusión y estar siguiendo ya medidas no farmacológicas. Se eligió un tamaño muestral de 56 pacientes con criterio pragmático16. La captación la realizaron médicos y enfermeras de ambos CS entre el 1 de julio de 2012 y el 31 de enero de 2013.
SelecciónSe ofreció participar en el estudio a todos los pacientes que acudían a uno de los 2 CS consultando por insomnio y que cumplían los criterios de inclusión. Se explicaba el estudio al paciente y se obtenía su consentimiento informado. Seguidamente se tomaban mediciones basales y se les prescribía a todos 1mg de lorazepam nocturno, por ser uno de los más prescritos en AP para insomnio17. Los cambios de medicación posteriores eran decisión del médico de familia de cada participante.
Asignación a los gruposEl primer paciente seleccionado en cada zona se asignó al azar al grupo intervención (GI) o al grupo control (GC), y los siguientes fueron asignados de manera alternativa a cada grupo. Solo la persona que realizaba la intervención conocía el grupo de pertenencia del paciente, ignorando el resto de profesionales la asignación de los participantes. Los pacientes desconocían el contenido de las sesiones del otro grupo. La persona que realizó el análisis estadístico desconocía qué casos pertenecían al GI.
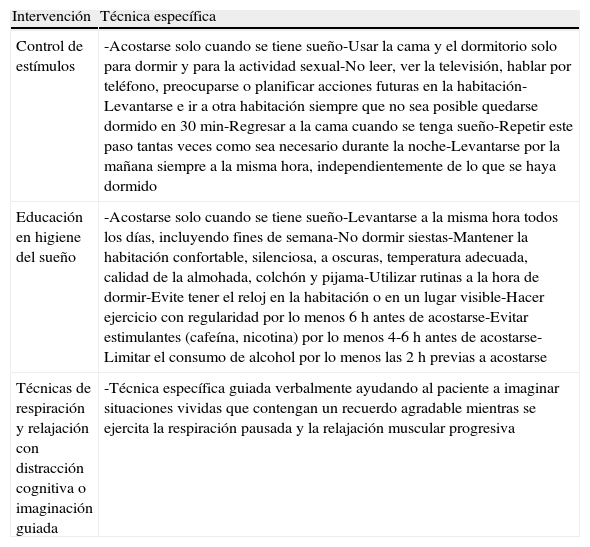
IntervenciónTodos los pacientes fueron citados para 4 visitas de frecuencia semanal, individuales y de 15min de duración. La intervención que se puso en marcha con el GI consistió en instrucción sobre medidas de control de estímulos, higiene del sueño y técnicas de relajación y respiración. La intervención se diseñó eligiendo las medidas no farmacológicas con evidencia de buenos resultados clínicos2,5,7,8,10,18 que pudieran adecuarse más al tiempo disponible en consulta (tabla 1). A los pacientes se les entregó un resumen de las recomendaciones en cada visita, y un tríptico al finalizar el estudio. Los 4 médicos interventores siguieron un periodo de pilotaje de un mes. Paralelamente, los pacientes del GC acudían a visitas en las que no recibieron las instrucciones sino que se les realizaban mediciones y controles clínicos habituales.
Terapias no farmacológicas utilizadas en el estudio
| Intervención | Técnica específica |
| Control de estímulos | -Acostarse solo cuando se tiene sueño-Usar la cama y el dormitorio solo para dormir y para la actividad sexual-No leer, ver la televisión, hablar por teléfono, preocuparse o planificar acciones futuras en la habitación-Levantarse e ir a otra habitación siempre que no sea posible quedarse dormido en 30min-Regresar a la cama cuando se tenga sueño-Repetir este paso tantas veces como sea necesario durante la noche-Levantarse por la mañana siempre a la misma hora, independientemente de lo que se haya dormido |
| Educación en higiene del sueño | -Acostarse solo cuando se tiene sueño-Levantarse a la misma hora todos los días, incluyendo fines de semana-No dormir siestas-Mantener la habitación confortable, silenciosa, a oscuras, temperatura adecuada, calidad de la almohada, colchón y pijama-Utilizar rutinas a la hora de dormir-Evite tener el reloj en la habitación o en un lugar visible-Hacer ejercicio con regularidad por lo menos 6h antes de acostarse-Evitar estimulantes (cafeína, nicotina) por lo menos 4-6h antes de acostarse-Limitar el consumo de alcohol por lo menos las 2h previas a acostarse |
| Técnicas de respiración y relajación con distracción cognitiva o imaginación guiada | -Técnica específica guiada verbalmente ayudando al paciente a imaginar situaciones vividas que contengan un recuerdo agradable mientras se ejercita la respiración pausada y la relajación muscular progresiva |
En total se citó a los pacientes en 6 ocasiones: visita de reclutamiento (basal), 4 visitas consecutivas de frecuencia semanal y una visita de revisión un mes después.
MedicionesEn la visita de reclutamiento se recogieron datos clínico-epidemiológicos basales, se realizó el ICSP basal (ICSP0) y el test de ansiedad/depresión de Goldberg en castellano19. Posteriormente, en la cuarta visita consecutiva (visita final) se midió de nuevo el ICSP (ICSP1) y una vez más en la visita revisión (ICSP2). Se utilizó un diario del sueño como autorregistro4,20. Se eligió como herramienta de medición el ICSP validado en castellano, que posee unas aceptables sensibilidad (89,6%) y especificidad (86,5%), recogiendo 7 componentes de la calidad de sueño: calidad subjetiva, latencia, duración, eficiencia, perturbaciones, uso de medicación hipnótica y disfunción diurna20. Para medir el uso de hipnóticos utilizamos el ítem 7 del test, que cuantifica la frecuencia de consumo en el mes previo, ya que este parámetro tiene una alta significación clínica en la valoración de la mejoría2,21. También fueron registrados nuevos fármacos introducidos a lo largo del estudio.
Análisis estadísticoSe consideraron pérdidas los pacientes que no acudieron a 2 o más visitas, no respondieron tras 3 llamadas telefónicas para contactarlos o abandonaron explícitamente el estudio. El análisis estadístico, tanto por intención de tratar (AIT) como por protocolo (APP), se realizó mediante inferencia bayesiana utilizando en todos los modelos distribuciones previas planas o mínimo-informativas. Se obtuvo como resultado principal la curación y 2 resultados secundarios como medidas de la efectividad de la intervención:
- 1.
Análisis binario de la curación. Se consideró curación una puntuación menor de 6 o disminuciones en un 50% de la puntuación inicial del ICSP2,15. Se estimó la odds ratio (OR) ajustada por edad y puntuación basal del Goldberg, y su intervalo de credibilidad del 95% (ICred95%).
- 2.
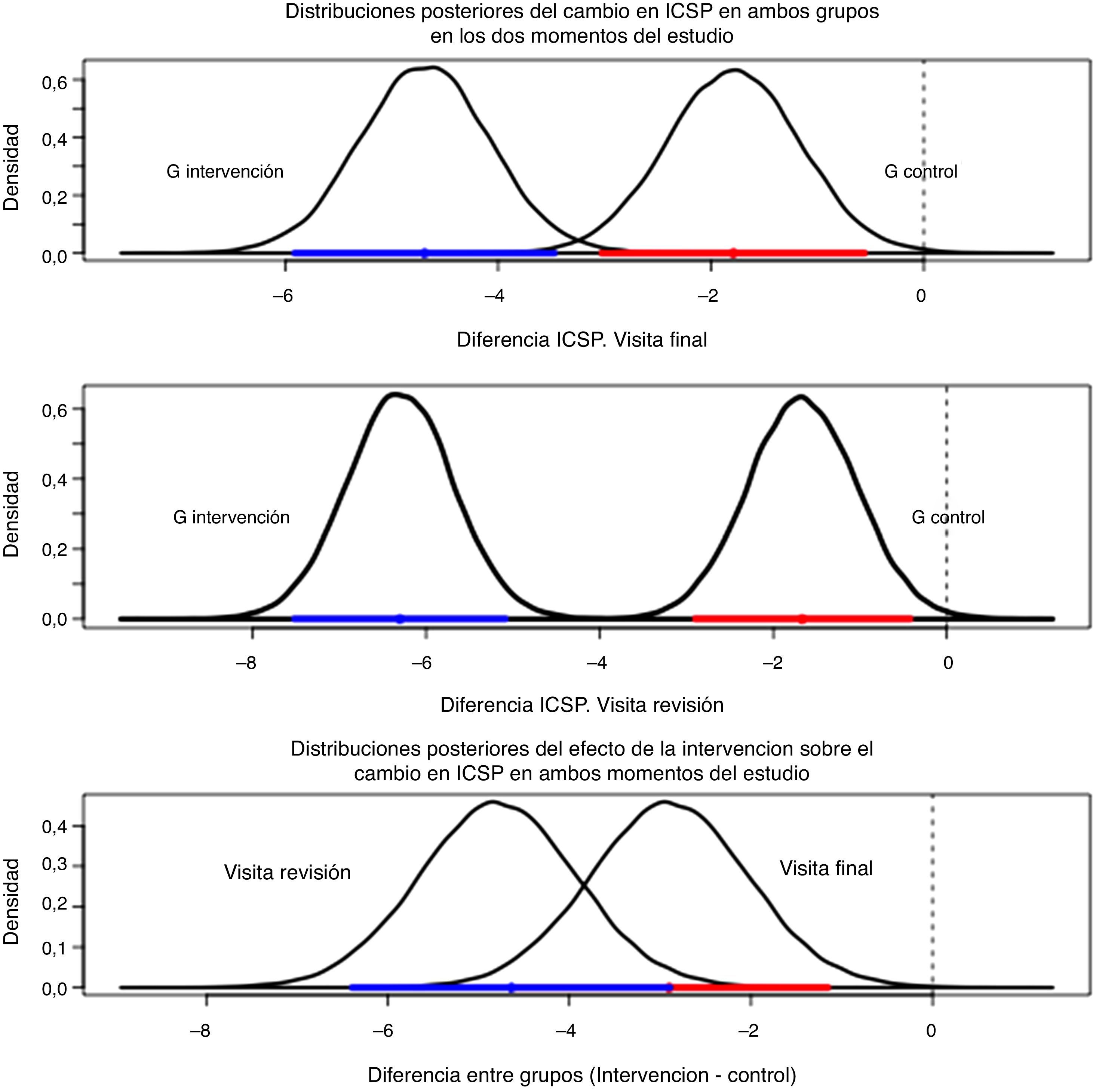
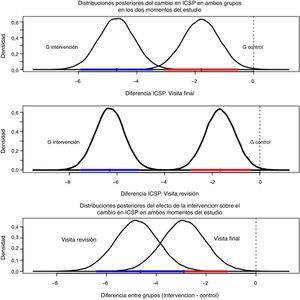
Valoración del cambio de puntuación del ICSP desde la situación basal. Se calculó el cambio de ICSP entre la visita de reclutamiento (ICSP0) y 2 momentos de tiempo: la visita final (ICSP1), y la visita revisión (ICSP2). Se obtuvieron las distribuciones posteriores de las diferencias de ICSP que se resumieron por la media (o moda en caso de asimetría) y el ICred95%, tanto en la visita final como de revisión. Se atribuyó a los datos faltantes la media de los controles. Se representaron gráficamente las distribuciones posteriores.
- 3.
Abandono o disminución de las BZD. Se describió el consumo semanal de BZD desde la visita final hasta la visita revisión, periodo durante el cual el consumo no formaba parte del estudio sino que era decisión consensuada entre el médico y el paciente según sus necesidades clínicas. Para inferir sobre el efecto de la intervención se consideró de forma binaria o dicotómica el abandono o no del consumo de BZD y se estimó la OR ajustada por edad y puntuación basal del Goldberg.
El análisis se realizó con el programa estadístico R22. Las simulaciones Markov Chain Montecarlo (MCMC) se ejecutaron con el programa JAGS 3.2 desde R.
Esquema general del estudio: Ensayo clínico no aleatorizado simple ciego de pacientes que consultaron por insomnio en 2 centros de salud urbanos.
Tras la captación, 50 pacientes aceptaron participar. Todos cumplían los criterios de inclusión. Durante el proceso 12 pacientes abandonaron el estudio. Hubo 5 abandonos en el GC y 7 en el GI debido a incompatibilidad con el horario laboral o enfermedad que impedía acudir al CS. En 2 casos el motivo fue desconocido.
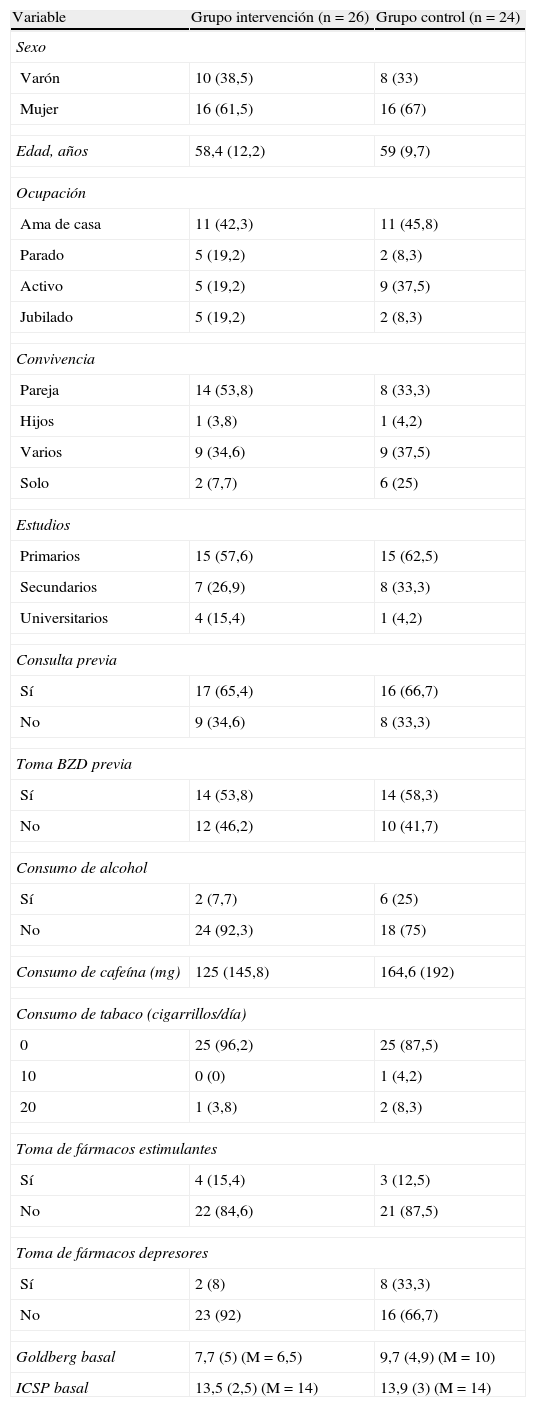
Descripción de los gruposSe registraron las principales características clínico-epidemiológicas basales de todos los pacientes que aceptaron participar en el estudio (tabla 2). Los resultados se mostraron similares en ambos grupos, considerándose como variables confusoras más relevantes la edad y la puntuación obtenida en el test de Goldberg. Se realizó por ello un AIT ajustado por ambas variables, en el que se tomaron en consideración los 12 abandonos ocurridos tras el inicio del estudio. Se imputó como valor de los ICSP en la visita final (ICSP1) y en la revisión (ICSP2) las medias de los controles en esos momentos bajo el supuesto de no empeoramiento ni mejoría. Se analizaron 26 casos en el GI y 24 en el GC, con 2 mediciones ausentes del ICSP2 a los que se imputó el valor obtenido en el ICSP1. Se obtuvieron los siguientes resultados de las variables de estudio:
- 1.
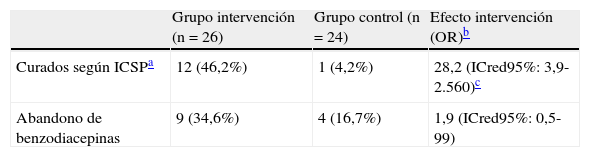
Análisis binario de la curación. Se obtuvieron 12 éxitos entre los 26 del GI (46,2%) frente a un éxito entre los 24 del GC (4,2%). La moda de la distribución posterior de la OR fue 28,2 (ICred95%: 3,9-1.560) (tabla 3).
Tabla 3.Resultados de curación y abandono de las benzodiacepinas según grupos
Grupo intervención (n=26) Grupo control (n=24) Efecto intervención (OR)b Curados según ICSPa 12 (46,2%) 1 (4,2%) 28,2 (ICred95%: 3,9-2.560)c Abandono de benzodiacepinas 9 (34,6%) 4 (16,7%) 1,9 (ICred95%: 0,5-99) - 2.
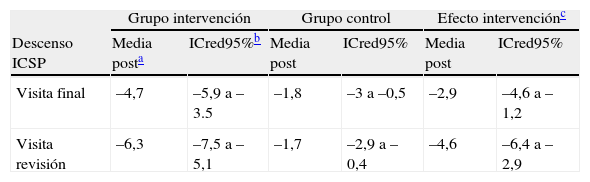
Valoración del cambio de puntuación del ICSP desde la situación basal. Las medias posteriores del descenso de ICSP en visita final y revisión fueron de –4,7 (ICred95%: –5,9 a –3,5) y –6,3 (ICred95%: –7,5 a –5,1) en intervenidos frente a –1,8 (ICred95%: –3 a –0,5) y –1,7 (ICred95%: –2,9 a –0,4) en controles (tabla 4) (fig. 1).
Tabla 4.Resultados del análisis del ICSP por intención de tratar (AIT) ajustado por edad y Goldberg
Grupo intervención Grupo control Efecto intervenciónc Descenso ICSP Media posta ICred95%b Media post ICred95% Media post ICred95% Visita final –4,7 –5,9 a –3.5 –1,8 –3 a –0,5 –2,9 –4,6 a –1,2 Visita revisión –6,3 –7,5 a –5,1 –1,7 –2,9 a –0,4 –4,6 –6,4 a –2,9 - 3.
Análisis del consumo de BZD. Se realizó una descripción de la distribución del consumo semanal de BZD (BZD/semana) según grupo. En la visita revisión aún consumían 3 o más BZD/semana 10 pacientes (38,5%) del GI frente a 16 (66,7%) del GC; consumían 2 BZD/semana 3 pacientes (11,5%) y 1 BZD/semana 4 pacientes (15,4%) del GI frente a 4 pacientes (16,7%) que consumían 2 BZD/semana y ningún paciente que consumiese 1 BZD/semana del GC.
Variables clínico-epidemiológicas basales (n=50)
| Variable | Grupo intervención (n=26) | Grupo control (n=24) |
| Sexo | ||
| Varón | 10 (38,5) | 8 (33) |
| Mujer | 16 (61,5) | 16 (67) |
| Edad, años | 58,4 (12,2) | 59 (9,7) |
| Ocupación | ||
| Ama de casa | 11 (42,3) | 11 (45,8) |
| Parado | 5 (19,2) | 2 (8,3) |
| Activo | 5 (19,2) | 9 (37,5) |
| Jubilado | 5 (19,2) | 2 (8,3) |
| Convivencia | ||
| Pareja | 14 (53,8) | 8 (33,3) |
| Hijos | 1 (3,8) | 1 (4,2) |
| Varios | 9 (34,6) | 9 (37,5) |
| Solo | 2 (7,7) | 6 (25) |
| Estudios | ||
| Primarios | 15 (57,6) | 15 (62,5) |
| Secundarios | 7 (26,9) | 8 (33,3) |
| Universitarios | 4 (15,4) | 1 (4,2) |
| Consulta previa | ||
| Sí | 17 (65,4) | 16 (66,7) |
| No | 9 (34,6) | 8 (33,3) |
| Toma BZD previa | ||
| Sí | 14 (53,8) | 14 (58,3) |
| No | 12 (46,2) | 10 (41,7) |
| Consumo de alcohol | ||
| Sí | 2 (7,7) | 6 (25) |
| No | 24 (92,3) | 18 (75) |
| Consumo de cafeína (mg) | 125 (145,8) | 164,6 (192) |
| Consumo de tabaco (cigarrillos/día) | ||
| 0 | 25 (96,2) | 25 (87,5) |
| 10 | 0 (0) | 1 (4,2) |
| 20 | 1 (3,8) | 2 (8,3) |
| Toma de fármacos estimulantes | ||
| Sí | 4 (15,4) | 3 (12,5) |
| No | 22 (84,6) | 21 (87,5) |
| Toma de fármacos depresores | ||
| Sí | 2 (8) | 8 (33,3) |
| No | 23 (92) | 16 (66,7) |
| Goldberg basal | 7,7 (5) (M=6,5) | 9,7 (4,9) (M=10) |
| ICSP basal | 13,5 (2,5) (M=14) | 13,9 (3) (M=14) |
Variables categóricas: frecuencia absoluta (porcentaje). En las cuantitativas: media (desviación estándar), informándose de la mediana (M) cuando la distribución es asimétrica.
Se consideró de forma dicotómica el abandono total frente a la persistencia de algún consumo de BZD y se obtuvo que al mes aún consumían BZD 20 pacientes del GC frente a 17 del GI. Abandonaron la medicación 9 pacientes del GI (34,6%) frente a 4 del GC (16,7%). La moda de la distribución posterior de la OR fue 1,9 (ICred95%: 0,5-99) (tabla 3).
DiscusiónSituación actualMás del 50% de los pacientes con problemas de insomnio son atendidos en AP23. Los crónicos experimentan mayor angustia psicológica, ineficiencia cognitiva, problemas motores, solicitan más bajas por enfermedad y frecuentan más los servicios de salud2. Una de las causas más frecuentes es el insomnio psicofisiológico1,2.
Las terapias farmacológicas deben usarse de manera complementaria a las medidas no farmacológicas7,13, pero recientes estudios alertan sobre el aumento de su prescripción, el incumplimiento de guías de uso y el riesgo de inducir serios efectos adversos como dependencia, caídas, depresión, suicidios y aumento de morbimortalidad, especialmente en ancianos3. Además, sus beneficios clínicos son limitados en el tiempo.
Comparación de nuestros resultados con la literatura existenteLas características clínico-epidemiológicas basales de nuestros pacientes coinciden con el perfil del paciente que consultó por insomnio encontrado en otros estudios6,24. Consiste en una mujer de aproximadamente 60años que ha consultado y tomado medicación previamente por este problema y que presentan un ICSP de 13-14 puntos. Esto va en favor de una buena validez externa de nuestra intervención.
Los mejoría obtenida va en concordancia con investigaciones existentes sobre intervenciones no farmacológicas que a largo plazo son más efectivas y duraderas3,12,21,25–27. Existe poca bibliografía sobre intervenciones en AP, pero en un estudio realizado en un CS de Huelva en 2009 observaron una mejoría de 4,8 puntos del ICSP6, mostrando nuestros resultados una tendencia similar con mejoría de aproximadamente 5 puntos, aumentando incluso a 6 al mes de revisión. Casi la mitad de los pacientes intervenidos fueron curados según el ICSP, frente a un único paciente que lo logró tomando la BZD exclusivamente. No se encontraron referencias que empleen un diseño de intervención breve combinado similar al nuestro, pero sí un intento de abreviar el tratamiento no farmacológico para extenderlo a personal no especialista28.
Recientemente ha aumentado el consumo de BZD en la población española, siendo el 2,5% consumidores regulares, con una duración media de la pauta superior al año y 7 meses17. Resulta interesante que nuestro estudio muestre no solo una tendencia positiva para el abandono completo, sino también una disminución del consumo, que pasa de ser diario a 1-2 veces por semana en la mayoría de los pacientes. Este uso intermitente de hipnóticos se empieza a considerar una buena alternativa en la práctica clínica1,2,5.
Fortalezas y limitacionesLas principales fortalezas de este estudio son la puesta en marcha de un nuevo modelo de intervención no farmacológica, efectiva para el tratamiento del insomnio y realizada en AP.
Las limitaciones fueron: 1)La asignación sistemática realizada por limitación en los recursos materiales y temporales restando validez interna al estudio, lo cual fue solventado recogiendo variables confusoras que se introdujeron en el modelo estadístico. 2)La captación dependía del personal de los CS, por lo que no se pudieron cuantificar los pacientes a los que no se les ofreció el estudio aunque cumpliesen criterios de inclusión. 3)Los interventores fueron los mismos que promovieron la investigación, y no fue posible introducir en el modelo estadístico los valores en función de cada uno de ellos, por lo que no se pudo valorar su efecto. 4)No se hizo distinción del tipo de insomnio. Aunque el trastorno mental grave y la patología física eran criterios de exclusión, en los resultados se mezclan insomnios primarios con secundarios a trastornos ansiosos y depresivos, para los cuales el tratamiento farmacológico pautado era insuficiente. Utilizamos la escala de ansiedad/depresión de Goldberg para discriminar los pacientes con un posible trastorno de ansiedad o depresión asociado y evaluar su impacto sobre la intervención, y no se mostró relevante.
Implicaciones para la prácticaEl esquema de intervención está inspirado en otros validados en ámbitos distintos de AP. Las técnicas elegidas y su duración son resultado de la discusión del grupo promotor con intención de acercar el modelo a la realidad de las consultas con elevada presión asistencial.
Este estudio recoge información para realizar ensayos clínicos más completos que estudien la efectividad de las medidas no farmacológicas y cómo gestionarlas en AP. Sería interesante ampliar el espectro de población, evaluar el impacto sobre la morbimortalidad y el mantenimiento de los resultados a largo plazo. Las herramientas de estudio fueron el ICSP y el diario de sueño por su fiabilidad y facilidad técnica. En otros estudios se podrían registrar informes de cónyuges y registros polisomnográficos25,29.
Creemos que la intervención propuesta es aplicable en AP y podría implementarse en la consulta médica, de enfermería14,26 o de forma compartida. En otros estudios se han planteado también intervenciones por teléfono e Internet11,30.
La potencial relevancia de incluir abordajes no farmacológicos en el insomnio es mejorar la calidad de vida del paciente y reducir el consumo crónico de hipnóticos7,21. Consideramos importante la formación del personal sanitario de AP en estas medidas, ya que es el principal responsable del tratamiento y seguimiento del insomnio.
- -
El insomnio es una consulta frecuente en atención primaria, y es potenciado por factores perpetuadores.
- -
El tratamiento farmacológico debe usarse de manera complementaria a las terapias no farmacológicas, ya que estas son más efectivas y duraderas en el tiempo.
- -
Se han incrementado las prescripciones de psicofármacos, con el consiguiente riesgo de inducir efectos adversos y dependencia.
- -
Un nuevo modelo de intervención no farmacológica efectiva y aplicable en AP, ya sea en la consulta médica, de enfermería, o de manera compartida.
- -
Mejora la calidad de sueño de los pacientes y disminuye el consumo de BZD.
- -
Recoge información para realizar ensayos clínicos más completos sobre efectividad de las medidas no farmacológicas y la manera de gestionarlas en AP.
Ninguna.
Conflicto de interesesNinguno declarado.
Al Dr. J.C. Colinas Álvarez, la Dra. E. Carril Campa, el Dr. I. Vázquez de Prada y el Dr. M. Robledo del Corro por su orientación y apoyo durante el diseño y realización del estudio, y al resto de los médicos y enfermeras de los C.S. de El Llano y Contrueces por su colaboración, especialmente con la captación de pacientes.
Este trabajo ha sido premiado por la Sociedad Española de Medicina Familiar y Comunitaria en el XXI Encuentro de Residentes de Medicina Familiar y Comunitaria de Asturias, en Avilés, 2013, y con el premio al Mejor Póster Científico en la XXI Edición del Premio Póster Científico del Hospital de Cabueñes de Gijón 2013.