Los médicos de familia atendemos una gran variedad de pacientes, con un amplio rango de complejidad, en poco tiempo y con pocos medios diagnósticos. Esta situación hace más vulnerables a los profesionales de atención primaria a los errores diagnósticos (EEDD). Por ello, un adecuado proceso de razonamiento clínico es la herramienta más potente con la que contamos para orientar con seguridad el proceso asistencial de los pacientes. El hecho de considerar estos errores como oportunidades perdidas de un diagnóstico correcto, que pueden producir daño al paciente, nos lleva como profesionales a revisar cómo mejorar dicho proceso. La revisión incluye, entre otros aspectos, identificar sesgos cognitivos, analizar las formas de organización del trabajo en los equipos de atención primaria y situaciones del contexto asistencial que pueden contribuir a dichos errores. En este artículo describimos los EEDD y sus factores causales más frecuentes en atención primaria, el impacto que tienen los fallos de los procesos cognitivos, las situaciones de sobrediagnóstico y las cascadas diagnósticas y terapéuticas asociadas a estos. Finalmente, proponemos un conjunto de herramientas para mejorar la toma de decisiones en el proceso diagnóstico en atención primaria.
Family doctors see a wide range of patients, with a wide range of complexity, in a short time and with few diagnostic resources. This situation makes primary care professionals more vulnerable to diagnostic errors. For this reason, an adequate clinical reasoning process is the most powerful tool family doctors have to safely guide the patient care process. Considering these errors as missed opportunities for a correct diagnosis, which may cause harm to the patient, leads us as professionals to review how to improve this process. The review includes, among other aspects, identifying cognitive biases, analysing the ways in which work is organised in primary care teams, and situations in the care context that may contribute to such errors. In this article we describe the most frequent diagnostic errors and their causal factors in primary care, the impact of cognitive process failures, situations of overdiagnosis and the diagnostic and therapeutic cascades associated with them. Finally, we propose a set of tools to improve decision-making in the diagnostic process in primary care.
Los médicos de familia (MF) atendemos diariamente a pacientes que presentan una amplia variedad de enfermedades. En el poco tiempo de consulta presencial o virtual del que disponemos, debemos diagnosticar con rapidez y precisión situaciones cada vez más complejas, y esto nos hace más vulnerables a experimentar incidentes con relación en el proceso diagnóstico1. La Organización Mundial de la Salud (OMS) ha priorizado la seguridad del paciente en atención primaria (AP) incluyendo los errores de diagnóstico como un problema de alta prioridad2.
El error diagnóstico (ED) se define como el «fallo en la explicación precisa y oportuna del problema de salud del paciente, o en la comunicación de esa explicación al paciente»3. Graber et al.4 define el ED como la «situación en la que el diagnóstico de un paciente se omite por completo, se retrasa de forma inadecuada y/o es erróneo, según la información definitiva», pero estas categorías de omisión, retraso y error se solapan ampliamente. Sin embargo, el concepto de «oportunidades de diagnóstico perdidas» propuesto por Singh et al.5 refleja mejor la situación ya que tiene en cuenta la evolución del problema que presenta el paciente a lo largo de múltiples consultas.
Los errores diagnósticos (EEDD) suponen una importante amenaza para la calidad y la seguridad en AP6. Se desconoce con certeza la frecuencia de los EEDD en el ámbito de AP debido a las diferentes definiciones de incidente diagnóstico y a la dificultad de detectarlos a lo largo del proceso asistencial. Graber7 analizó la utilización de varios métodos para el estudio de los EEDD: autopsias, revisión de casos, encuestas a profesionales y pacientes, notificación de incidentes, pacientes estandarizados, segundas revisiones y reclamaciones por mala praxis. Posteriormente, Singh et al.8 utilizaron con éxito la revisión de historias clínicas electrónicas por medio de «triggers» o algoritmos, que abren una nueva perspectiva para un análisis de base poblacional sobre incidentes relacionados con el diagnóstico en AP. Este estudio evidencia que los ED se producen en aproximadamente el 5% de los casos atendidos en AP, llegando a afectar a 12 millones de pacientes adultos en los Estados Unidos anualmente.
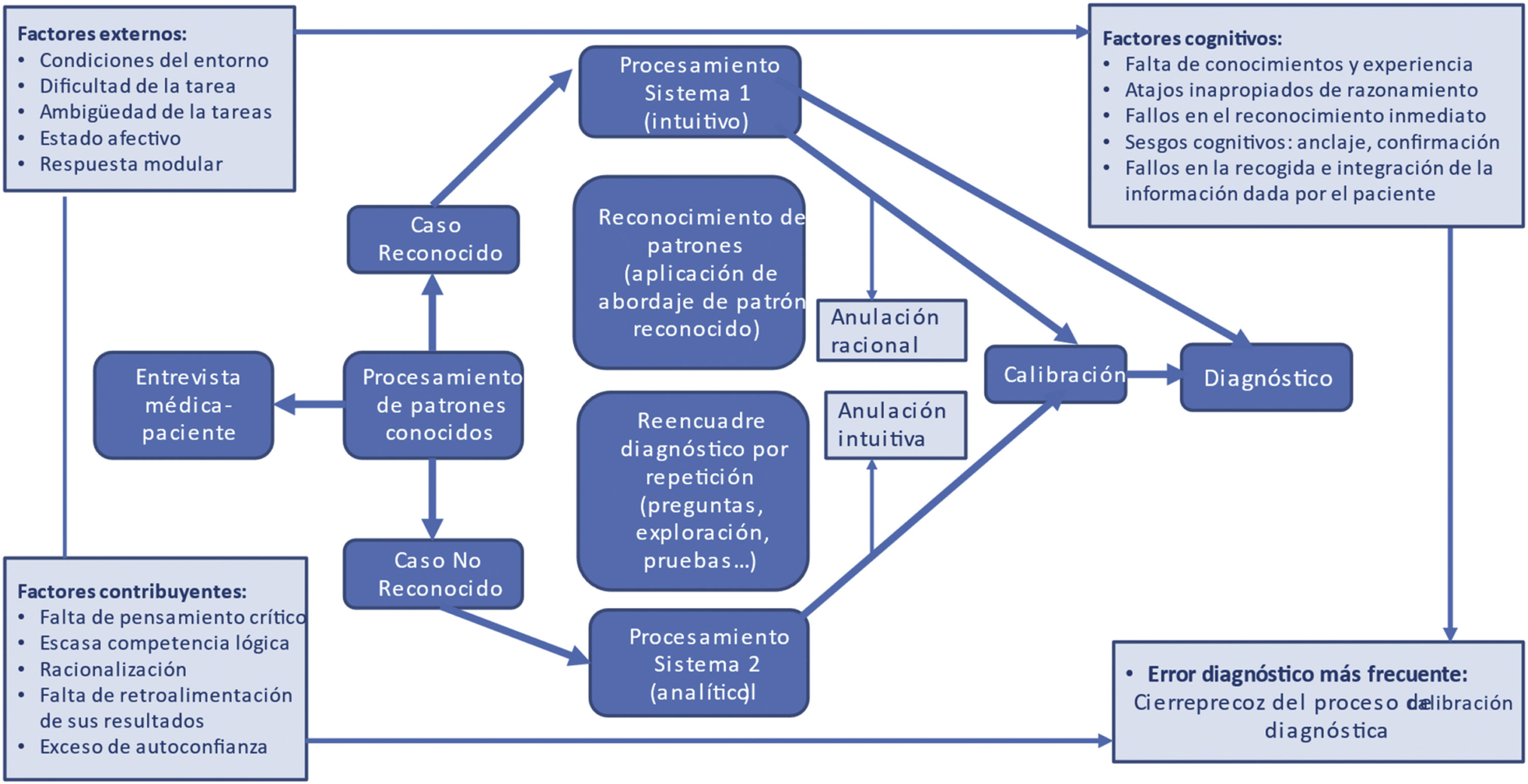
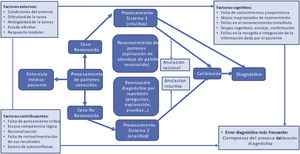
Los factores contribuyentes asociados a estos EEDD están relacionados con los procesos cognitivos pero también con el trabajo en equipo, que se ve afectado por las rotaciones frecuentes de personal, la falta de claridad sobre las atribuciones del puesto de trabajo, las técnicas o los procedimientos realizados a los pacientes en caso de ausencias de personal y asignación de tareas a personal no formado específicamente (fig. 1).
Factores causales de error diagnóstico en el modelo de razonamiento dual de Croskerry42.
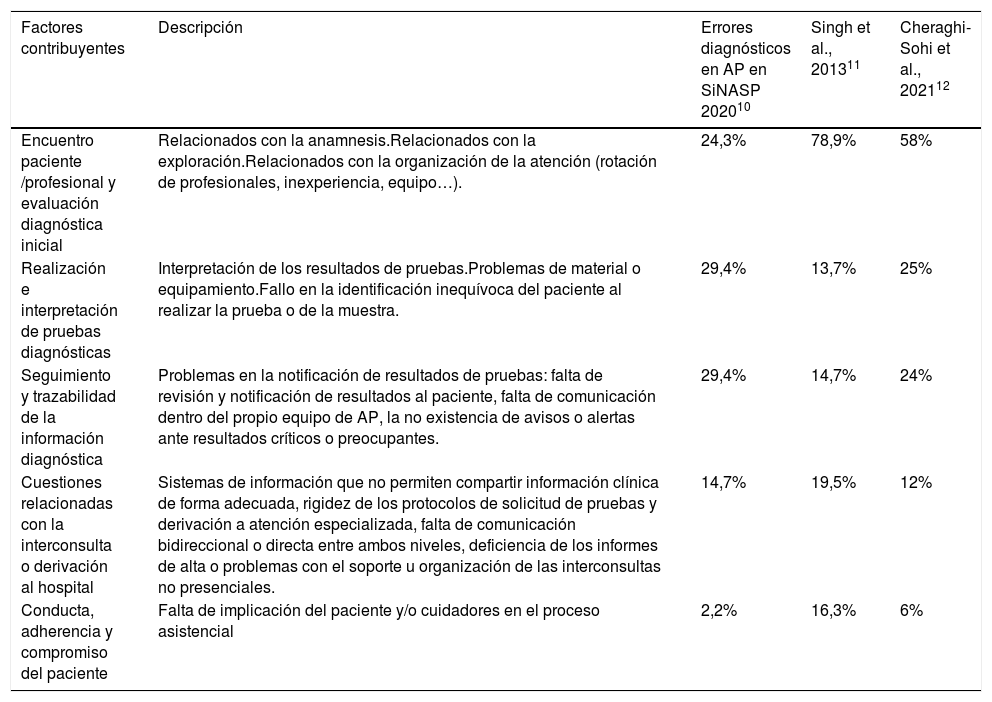
Singh et al.9 proponen una clasificación de los factores contribuyentes de los EEDD considerando que el diagnóstico evoluciona en el tiempo y no se limita a los incidentes producidos durante una única consulta. Esta clasificación se ha utilizado en el reciente informe sobre EEDD en AP del Sistema de Notificación de Incidentes de Seguridad del Paciente (SiNASP) en España10. En la tabla 1 se comparan las frecuencias de los factores causales del estudio español y de otros dos estudios internacionales en AP. La mayor parte de los incidentes se producen en el encuentro clínico con el paciente y en la solicitud y realización de las pruebas diagnósticas.
Clasificación de los errores diagnósticos según sus factores contribuyentes
| Factores contribuyentes | Descripción | Errores diagnósticos en AP en SiNASP 202010 | Singh et al., 201311 | Cheraghi-Sohi et al., 202112 |
|---|---|---|---|---|
| Encuentro paciente /profesional y evaluación diagnóstica inicial | Relacionados con la anamnesis.Relacionados con la exploración.Relacionados con la organización de la atención (rotación de profesionales, inexperiencia, equipo…). | 24,3% | 78,9% | 58% |
| Realización e interpretación de pruebas diagnósticas | Interpretación de los resultados de pruebas.Problemas de material o equipamiento.Fallo en la identificación inequívoca del paciente al realizar la prueba o de la muestra. | 29,4% | 13,7% | 25% |
| Seguimiento y trazabilidad de la información diagnóstica | Problemas en la notificación de resultados de pruebas: falta de revisión y notificación de resultados al paciente, falta de comunicación dentro del propio equipo de AP, la no existencia de avisos o alertas ante resultados críticos o preocupantes. | 29,4% | 14,7% | 24% |
| Cuestiones relacionadas con la interconsulta o derivación al hospital | Sistemas de información que no permiten compartir información clínica de forma adecuada, rigidez de los protocolos de solicitud de pruebas y derivación a atención especializada, falta de comunicación bidireccional o directa entre ambos niveles, deficiencia de los informes de alta o problemas con el soporte u organización de las interconsultas no presenciales. | 14,7% | 19,5% | 12% |
| Conducta, adherencia y compromiso del paciente | Falta de implicación del paciente y/o cuidadores en el proceso asistencial | 2,2% | 16,3% | 6% |
AP: atención primaria.
Fuente: Elaboración propia a partir de los artículos de la bibliografía referenciados en la tabla.
En cuanto a los problemas de salud más frecuentemente relacionados con EEDD en AP1 se incluyen en primer lugar el cáncer y las infecciones (infecciones virales, neumonía, malaria, tuberculosis e infecciones del tracto urinario), seguidos de problemas cardiovasculares (infarto de miocardio, accidentes cerebrovasculares, tromboembolismo pulmonar), y de fallo renal agudo, meningitis, demencia, anemia ferropénica, asma y temblor en los pacientes de edad avanzada. La mayoría de los errores identificados se deben a la omisión del diagnóstico de una gran variedad de afecciones comunes y de unas pocas afecciones concretas o enfermedades inusuales, lo que facilita desarrollar estrategias para su prevención.
Los factores cognitivos y su influencia en el error diagnósticoGraber et al.13 identifican tres tipos de EEDD: «no culpables» (cuando la enfermedad es silente o atípica), sistémicos (fallos de carácter organizacional) y cognitivos (relacionados con la percepción y razonamiento). Respecto al proceso cognitivo Croskerry diferencia dos sistemas de proceder (fig. 1): el sistema 1, que opera de forma automática, rápida, sin aparente control voluntario y el sistema 2, racional, analítico, lento y consciente.
Son múltiples las formas de denominar en la literatura el proceso del sistema 1 de decisión del que somos escasamente conscientes: «pensamiento inconsciente» (unconscious thought)14, «corazonadas» (gut feelings)15, primera impresión16, intuición, sesgos cognitivos o heurísticos. Estos últimos son uno de los instrumentos habitualmente aplicados en este sistema 1. Desde los trabajos ya clásicos de Tversky et al.17 se han descrito más de 100 sesgos o heurísticos, los más frecuentes, resumidos en la tabla 2. Ambos autores consideraron que su empleo era una fuente habitual de error, recomendando reorientar el proceso de decisión hacia un mayor uso del sistema 2, racional y analítico, opinión compartida por la mayoría de los investigadores sobre el proceso de decisión clínica18.
Sesgos consecuencia del uso de heurísticos habitualmente empleados en AP
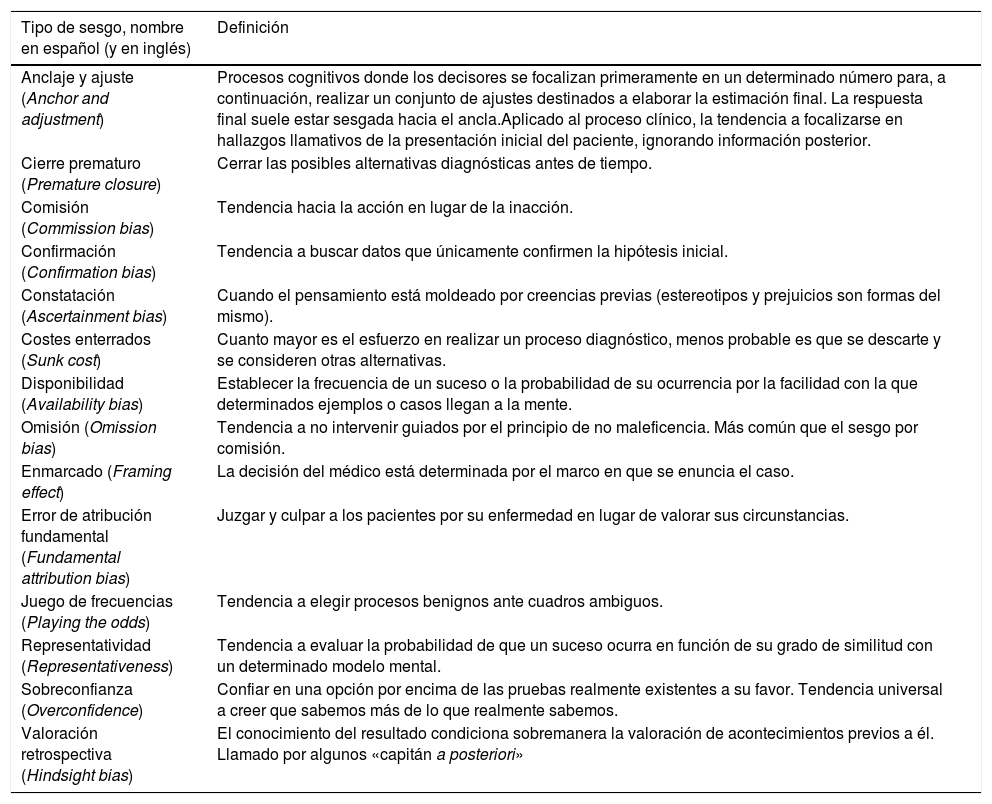
| Tipo de sesgo, nombre en español (y en inglés) | Definición |
|---|---|
| Anclaje y ajuste (Anchor and adjustment) | Procesos cognitivos donde los decisores se focalizan primeramente en un determinado número para, a continuación, realizar un conjunto de ajustes destinados a elaborar la estimación final. La respuesta final suele estar sesgada hacia el ancla.Aplicado al proceso clínico, la tendencia a focalizarse en hallazgos llamativos de la presentación inicial del paciente, ignorando información posterior. |
| Cierre prematuro (Premature closure) | Cerrar las posibles alternativas diagnósticas antes de tiempo. |
| Comisión (Commission bias) | Tendencia hacia la acción en lugar de la inacción. |
| Confirmación (Confirmation bias) | Tendencia a buscar datos que únicamente confirmen la hipótesis inicial. |
| Constatación (Ascertainment bias) | Cuando el pensamiento está moldeado por creencias previas (estereotipos y prejuicios son formas del mismo). |
| Costes enterrados (Sunk cost) | Cuanto mayor es el esfuerzo en realizar un proceso diagnóstico, menos probable es que se descarte y se consideren otras alternativas. |
| Disponibilidad (Availability bias) | Establecer la frecuencia de un suceso o la probabilidad de su ocurrencia por la facilidad con la que determinados ejemplos o casos llegan a la mente. |
| Omisión (Omission bias) | Tendencia a no intervenir guiados por el principio de no maleficencia. Más común que el sesgo por comisión. |
| Enmarcado (Framing effect) | La decisión del médico está determinada por el marco en que se enuncia el caso. |
| Error de atribución fundamental (Fundamental attribution bias) | Juzgar y culpar a los pacientes por su enfermedad en lugar de valorar sus circunstancias. |
| Juego de frecuencias (Playing the odds) | Tendencia a elegir procesos benignos ante cuadros ambiguos. |
| Representatividad (Representativeness) | Tendencia a evaluar la probabilidad de que un suceso ocurra en función de su grado de similitud con un determinado modelo mental. |
| Sobreconfianza (Overconfidence) | Confiar en una opción por encima de las pruebas realmente existentes a su favor. Tendencia universal a creer que sabemos más de lo que realmente sabemos. |
| Valoración retrospectiva (Hindsight bias) | El conocimiento del resultado condiciona sobremanera la valoración de acontecimientos previos a él. Llamado por algunos «capitán a posteriori» |
Fuente: Elaboración propia a partir de los artículos de la bibliografía.
Sin embargo, otros autores, como Norman et al.19 los consideran herramientas sumamente útiles, pero de escasa evidencia todavía en el ámbito de la AP. En una revisión panorámica sobre el empleo de heurísticos/sesgos de representatividad, disponibilidad, exceso de confianza, anclaje y ajuste, sólo seis de los 48 estudios identificados se realizaron en AP, de los cuales solo tres analizaban su uso en el proceso diagnóstico y únicamente uno en condiciones de la práctica clínica real20.
Tampoco es fácil diferenciar cuando se emplean o no los heurísticos. En un trabajo de Zwaan et al.21 se detecta que los médicos participantes no fueron capaces de ponerse de acuerdo sobre cuando un sesgo cognitivo estaba presente en el proceso diagnóstico.
Sin embargo, en un estudio realizado en AP en una cohorte de 371 casos de disnea se observó que la primera impresión diagnóstica del MF, antes de realizar anamnesis o exploración, coincidía con el diagnóstico final en el 49,59% de los casos20, sin asociarse a un mayor porcentaje de error. Estos resultados se alinean con otros previos en los que se observó que los médicos generan sus hipótesis diagnósticas en apenas unos segundos, con muy escasa información, obteniendo un diagnóstico correcto.
La hipertrofia diagnóstica: cada vez menos enfermos y más enfermedadesEl aforismo de Osler «es más importante el tipo de enfermo que tiene una enfermedad que el tipo de enfermedad que tiene un enfermo» parece cada vez menos relevante. El diagnóstico se ha convertido en un «password» que garantiza al sujeto una enfermedad reconocida y, en cierta forma «respetable», y que evita la sospecha de que el paciente esté simulando un trastorno inexistente.
En las últimas décadas se viene reduciendo progresivamente el umbral para catalogar a una persona como enferma de cualquier dolencia crónica, de la misma forma que contingencias consustanciales a la vida pasan a ser consideradas enfermedades, como pone de relieve la última versión del Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-5). A pesar de que al menos un tercio de los síntomas no se corresponden con una entidad diagnóstica concreta22, en un estudio de 217 casos de disnea atendidos por MF todos fueron asociados a una entidad diagnóstica concreta23. Debido a ello comienza a incluirse el sobrediagnóstico —el diagnóstico de un proceso que es real pero que nunca supondrá un riesgo para la salud de un paciente— como una forma de ED24.
En 2018 se constituyó en Copenhagen (Dinamarca), en el seno de la Conferencia Preventing Overdiagnosis, un grupo internacional cuyo objetivo es redefinir los criterios de las enfermedades crónicas más frecuentes (Redefining Disease Group o ReDD)25, dados los graves riesgos que la progresiva hipertrofia diagnóstica supone para la salud de las personas.
Sobrediagnóstico y seguridad del paciente: la importancia del balance riesgo beneficio con el pacienteLa decisión que toma un profesional sanitario junto con el paciente ante una determinada intervención sanitaria, tanto diagnóstica como terapéutica, debe obedecer a una relación claramente favorable entre sus beneficios y sus riesgos.
Sin embargo, esta regla tan sencilla no siempre se cumple debido a múltiples factores que pueden nublar el juicio clínico del profesional y las decisiones del propio paciente. Se conoce que tanto los profesionales sanitarios26 como los pacientes27 sobreestiman los beneficios e infravaloran los riesgos de las pruebas y los tratamientos, y que existe un declive en el proceso de razonamiento clínico como método de toma de decisiones28 en la medicina actual y, una falta de cultura estadística en los profesionales, pacientes y medios de comunicación29. Además, cuantificar los beneficios y daños de una determinada intervención sanitaria no es fácil ya que la evidencia no siempre es completa y los daños no siempre se cuantifican.
Por eso, es necesario establecer un nuevo marco conceptual30 para determinar los riesgos que suponen una determinada prueba o tratamiento, contemplando no solo los daños físicos sino también las consecuencias psicológicas, la sobrecarga derivada del tratamiento en el paciente, las consecuencias sociales y financieras, y la insatisfacción procedente de una atención inadecuada, de baja calidad o poco segura.
Cascada diagnóstica y terapéutica: el uso prudente de pruebas
La sobreutilización (overuse) en la provisión de servicios sanitarios se refiere al uso inapropiado por una falta de evidencia o por un balance riesgo/beneficio claramente desfavorable. Este sobreuso puede desencadenar lo que se denomina cascada, es decir, una serie de eventos encadenados debido a una prueba diagnóstica o un tratamiento farmacológico. En este video https://youtu.be/Q5mGVv_ykBY el conocido humorista Berto Romero nos la ilustra en clave de humor, pero no exenta de realismo.
Un ejemplo de una cascada terapéutica sería el caso de una mujer de 75 años diabética con demencia y a la que su médica de familia decide tratar con risperidona por un cuadro de agitación. Al cabo de unos días aparecen síntomas extrapiramidales que no son identificados como un efecto adverso del neuroléptico. La paciente recibe tratamiento para los síntomas con biperideno. A los pocos días, aparece una retención urinaria desencadenada por este segundo medicamento que obliga a colocar una sonda vesical que origina una infección urinaria. El posterior tratamiento con un antibiótico provoca una diarrea aguda que se resuelve tras su retirada.
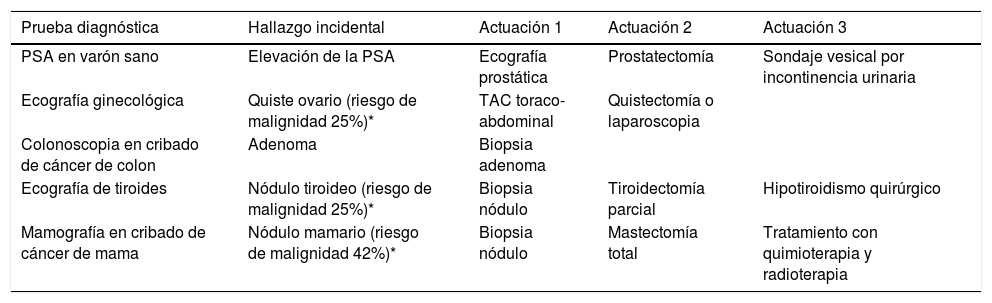
La cascada también puede producirse con una prueba diagnóstica o de cribado. Un ejemplo se describe en un estudio31 donde se analizaban los efectos de una prueba de bajo valor, un electrocardiograma (ECG) preoperatorio para cirugía ambulatoria de cataratas en pacientes de bajo riesgo. Se revisaron más de 100.000 candidatos, donde la prueba se solicitaba a uno de cada 10 personas. El 15,9% de los candidatos con ECG sufrió una acción de tipo cascada diagnóstica que supuso entre un 5,11% y 10,92% de eventos en cascada por cada 100 beneficiarios en relación con el grupo de comparación. Estos eventos incluyeron nuevas pruebas, tratamientos, visitas a cardiología y un 1,2% de nuevos diagnósticos de problemas cardíacos. Estos eventos en cascada innecesarios tienen un impacto en el coste y en la calidad de vida de los pacientes. En la tabla 3 se describen las pruebas e incidentalomas más comunes32.
Ejemplos de incidentalomas habituales en la práctica clínica
| Prueba diagnóstica | Hallazgo incidental | Actuación 1 | Actuación 2 | Actuación 3 |
|---|---|---|---|---|
| PSA en varón sano | Elevación de la PSA | Ecografía prostática | Prostatectomía | Sondaje vesical por incontinencia urinaria |
| Ecografía ginecológica | Quiste ovario (riesgo de malignidad 25%)* | TAC toraco-abdominal | Quistectomía o laparoscopia | |
| Colonoscopia en cribado de cáncer de colon | Adenoma | Biopsia adenoma | ||
| Ecografía de tiroides | Nódulo tiroideo (riesgo de malignidad 25%)* | Biopsia nódulo | Tiroidectomía parcial | Hipotiroidismo quirúrgico |
| Mamografía en cribado de cáncer de mama | Nódulo mamario (riesgo de malignidad 42%)* | Biopsia nódulo | Mastectomía total | Tratamiento con quimioterapia y radioterapia |
Fuente: elaboración propia adaptado de *O'Sullivan et al.32.
Por otra parte, evitar estas cascadas terapéuticas y diagnósticas no tienen una respuesta sencilla33. Ni el cumplimiento de las guías de práctica clínica, ni los sistemas de copago o penalizadores parece que puedan revertir esta situación. La solución va más encaminada a la implantación de la toma de decisiones compartidas34 a través de diferentes estrategias como su integración en la estructura organizativa, con un liderazgo de alto nivel, el apoyo de las habilidades y competencias de los profesionales de la salud y la comunicación de los riesgos, beneficios y consecuencias mediante herramientas como pictogramas adaptados a los pacientes para ayudarles a decidir sobre su salud.
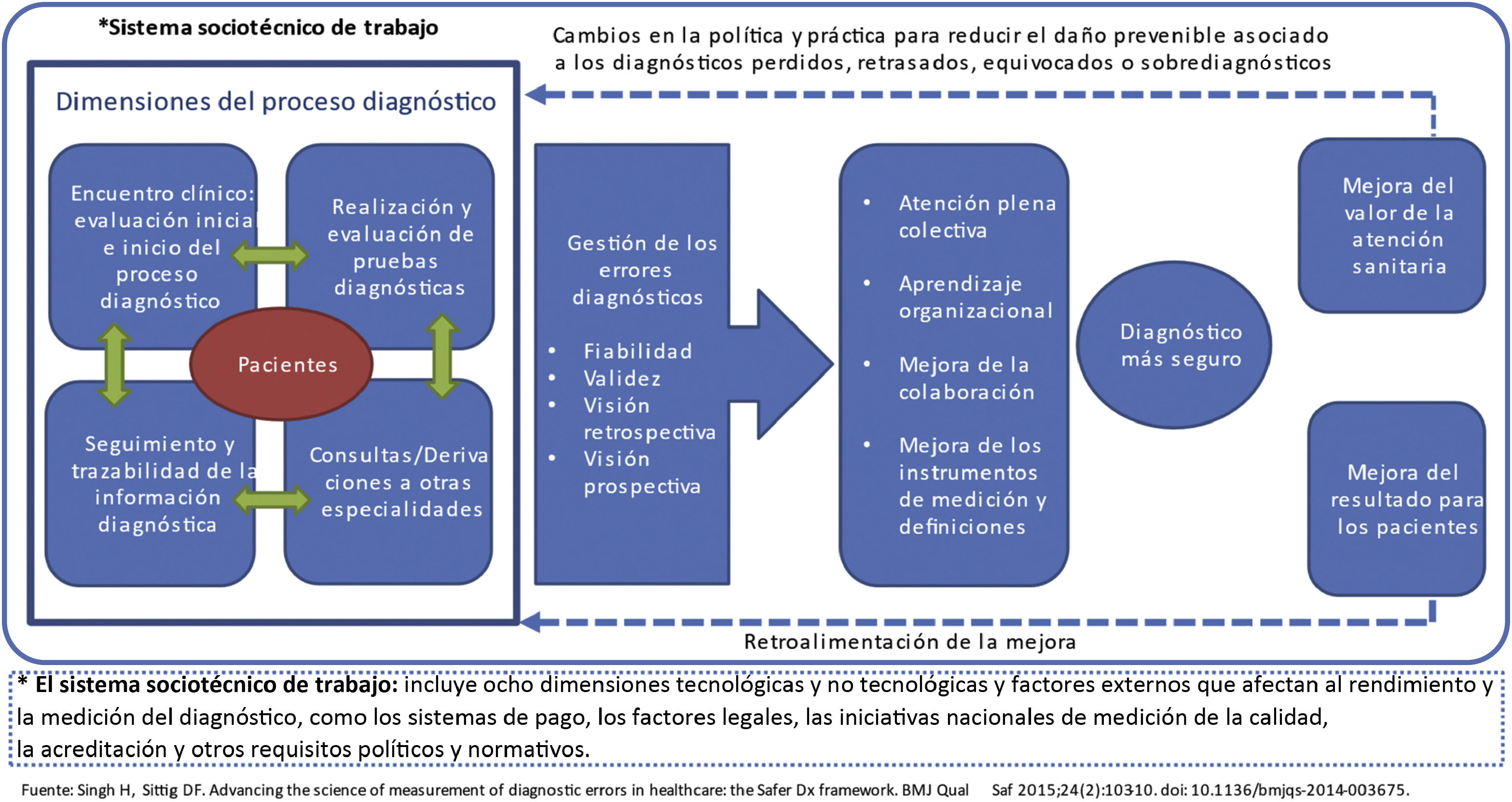
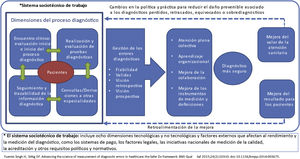
Propuestas de mejora para reducir los eventos adversos relacionados con errores en el proceso diagnósticoLos EEDD en AP incluyen una amplia gama de problemas junto con dificultades de acceso a resultados de pruebas y otros factores organizativos de la atención. El reto es identificar formas de apoyar el proceso de diagnóstico de los profesionales de AP para reducir su incidencia y facilitar una atención más segura. La Agency for Healthcare Research and Quality (AHRQ), de Estados Unidos, hace una propuesta concreta para conseguir un proceso diagnóstico más seguro (fig. 2)35. En la tabla 4 resumimos las intervenciones que han demostrado más utilidad para mejorar el proceso diagnóstico en AP2,8,9,36.
Actividades orientadas a la mejora del proceso de diagnóstico clínico en AP
| Área de mejora | Recomendaciones |
|---|---|
| Fomentar la práctica clínica reflexiva | Promover el uso de listas de verificación del proceso diagnóstico.Solicitar segundas opiniones que mejoren la comunicación y la integración del proceso de trabajo clínico.Desarrollar sistemas de retroalimentación para facilitar información a los clínicos de sus procesos diagnósticos.Potenciar el aprendizaje de los EDs a través de sistemas de notificación de incidentes de seguridad del paciente sin culpa. |
| Optimizar las estrategias de diagnóstico en AP por medio de tecnologías de la información de apoyo a la toma de decisiones clínicas | Establecer criterios para mejorar la calidad de la información que el clínico introduce en el sistema:Sistemas integrados en la historia clínica electrónica.Uso terminología estándar (códigos diagnósticos comunes).Actualización garantizada del sistema.Se incluyan en la formación del clínico.Sean de fácil incorporación a la práctica. |
| Mejorar el acceso a la solicitud de pruebas diagnósticas en AP y la comunicación de resultados | Capacitar en la realización y/o solicitud de mayor variedad de pruebas desde AP.Establecer Sistemas de Notificación de Resultados (SNR) que garanticen la adecuada comunicación en tiempo y forma de aquellos resultados clínicamente significativos, tanto de pruebas como de interconsultas.Integrar el SNR de manera consciente en el proceso de trabajo y en la historia clínica electrónica.Disponer de tiempo y profesionales suficientes para poder supervisar toda la información. |
| Mejorar la formación y entrenamiento de los profesionales en razonamiento clínico | Impartir formación orientada a comprender las causas raíz de los errores diagnósticos.Entrenar las habilidades metacognitivas puede mejorar la precisión diagnóstica mediante estrategias centradas en la reorganización del conocimiento para reducir los errores (son las únicas con beneficios pequeños pero consistentes).Conocer los síntomas principales comúnmente implicados en EEDD para contribuir a reducir los errores.Utilizar la metodología online y la simulación para impartir intervenciones educativas dirigidas al razonamiento clínico y la seguridad diagnóstica. Ejemplos:https://www.acponline.org/cme-moc/online-learning-center/getting-it-right-cases-to-improve-diagnosishttps://aquifer.org/courses/aquifer-diagnostic-excellence/https://www.shmlearningportal.org/content/diagnostic-excellence-society-hospital-medicine-learning-cases-improve-performanceRealizar una revisión por pares de forma prospectiva de los casos específicos con más impacto, para identificar y remediar el error diagnóstico. Ejemplo: Red PRIDE:https://betsylehmancenterma.gov/news/case-reports-anchor-a-learning-network-for-better-diagnosis-in-primary-care |
| Empoderar e implicar a los pacientes para actuar como una red de seguridad en el proceso diagnóstico | Educar a los pacientes sobre los síntomas, sobre la evolución de su enfermedad y cuándo volver a recibir atención médica si su estado no mejora o surgen nuevos síntomas.Animar a los pacientes a ser proactivos para asegurarse de que se revisan los resultados de las pruebas diagnósticas y para motivar a los profesionales a ampliar de forma exhaustiva el diagnóstico diferencial («¿qué otra cosa cree que puede ser?»).Acceder a los conocimientos médicos a través de webs fiables que les permita tomar conciencia de sus procesos de enfermar.Motivar a los pacientes para compartir el seguimiento y la retroalimentación de información clínica en el seguimiento longitudinal más allá de la consulta a lo largo del tiempo.Crear una relación de confianza para que los pacientes planteen preocupaciones o temores sobre el diagnóstico sin sentirse intimidados.Permitir el acceso de los pacientes a sus historias clínicas ya que tiene un gran potencial para mejorar la fiabilidad del diagnóstico. |
| Fortalecer AP | Promover políticas gubernamentales centradas en potenciar la AP: financiación, recursos humanos competentes y multiprofesionales (incluyendo nuevos roles en función de la realidad asistencial y epidemiológica), entornos de trabajo seguros, adecuación de la carga de trabajo, procesos asistenciales integrados entre niveles asistenciales con sistemas de información compartidos, recursos tecnológicos apropiados a las nuevas necesidades de atención telemática… |
Fuente: Elaboración propia de los autores basada en la bibliografía.
AP: atención primaria; EDs: errores diagnósticos.
Dentro de los sistemas de apoyo a la toma de decisiones, las listas de verificación (LV) para el diagnóstico médico son una herramienta útil y accesible que ayuda al profesional en el proceso cognitivo de toma de decisiones. El concepto de LV del proceso diagnóstico37 incluye tres tipos de listas: 1) LV general que promueve optimizar el enfoque cognitivo. Se han desarrollado LV para el proceso de razonar abordando los sesgos cognitivos más comunes que contribuyen a los ED38, 2) LV de diagnósticos diferenciales más comunes para un grupo de síntomas, con el fin de ayudar a los médicos a evitar la causa más común de error de diagnóstico: no considerar el diagnóstico correcto como una posibilidad, y 3) LV de los heurísticos (atajos del proceso diagnóstico) más comunes y acciones de razonamiento cognitivo forzado para mejorar la evaluación de enfermedades seleccionadas. Estas LV tienen un fin educativo y no deben interpretarse como un consejo médico. En la tabla 5 facilitamos un listado de las LV más frecuentemente utilizadas.
Listas de verificación de ayuda al proceso diagnóstico
| Listas de verificación para mejorar el proceso de diagnóstico | Descripción del contenido |
|---|---|
| *Take 2 - Think, Do. Clinical Excellence Commission | El marco «Selecciona 2 - Piensa – Actúa». Apoyo a la toma de decisiones diagnósticas precisas en entornos clínicos complejos. |
| *General Checklist. Ely JW, Graber MD, Croskerry | Propuesta de análisis de situaciones de alto riesgo de error de diagnóstico que pueden ayudar a asegurar una mejor precisión en el proceso diagnóstico. |
| *Diagnostic Decision Making: Time to Take Two Steps Back. William Follansbee, et al. | La clave para tomar decisiones diagnósticas precisas y eficientes es plantearse sistemáticamente a sí mismo, y al paciente, buenas preguntas. En esta lista de verificación se proponen las pautas para formular preguntas. |
| *Red Team/Blue Team Challenge. Clinical Excellence Commission | Desafío Equipo Rojo/Equipo Azul, tiene como objetivo poner a prueba el modelo jerárquico. Proporciona herramientas para que los miembros de los equipos cuestionen y desafíen con seguridad los procesos de toma de decisiones de diagnóstico dentro del entorno del equipo. |
| *Diagnosis and Error Checklist. Timothy Krohe | La lista de comprobación de diagnósticos y errores de Timothy Krohe nos propone aprender a evaluar la confianza personal y a comprobar los sesgos cognitivos de cada profesional con la lista de comprobación general para reducir los errores de diagnóstico. |
| *Ten Commandments to Reduce Cognitive Errors. Leo Leónidas | Los diez mandamientos para reducir los errores cognitivos de Leo Leónidas recuerdan los puntos clave para reducir los errores cognitivos con esta lista de control del proceso. |
| *The SAFER Checklist. Robert Trowbridge | La lista de comprobación SAFER ayuda a los clínicos a trabajar hacia un diagnóstico preciso y a reflexionar sobre el proceso, asegurando una reevaluación adecuada. |
| *The THINK Checklist. Lara Kothari | La lista de comprobación THINK ayuda a los clínicos a superar los sesgos cognitivos, recorriendo los pasos para abrir la comunicación con el paciente y explorar un diagnóstico alternativo. |
| *VITAMIN CC&D Checklist. Attribution Unknown | Lista de control de VITAMINA CC&D puede ser utilizada por los clínicos como herramienta para ampliar el abanico de los posibles diagnósticos de un caso y mejorar el razonamiento clínico. |
| *Listas de verificación del proceso diagnóstico. Schiff GD | Un grupo de clínicos, educadores y expertos en política sanitaria y comunicación elaboraron los «Diez principios para un diagnostico conservador» inspirados por los principios para una prescripción prudente. Estos diez principios están basados en atributos centrales de la atención (buena comunicación, relaciones de confianza y continuidad de la atención) y lecciones clave de seguridad del paciente (conciencia de las trampas, redes de seguridad para mitigar el daño y una cultura que facilita el aprendizaje/evita la culpa) que van más allá de las actuales recomendaciones de prueba por prueba. |
| Diagnostic checklist. Toronto University Hospital | Los listados de verificación de diagnósticos diferenciales para síntomas frecuentes de la web de la Universidad de Toronto recogen un conjunto de síntomas clínicos frecuentes asociados a listados de diagnósticos diferenciales que no se debe olvidar considerar.http://pie.med.utoronto.ca/DC/DC_content/DC_checklist.html |
Fuente: Elaboración propia con adaptación de los
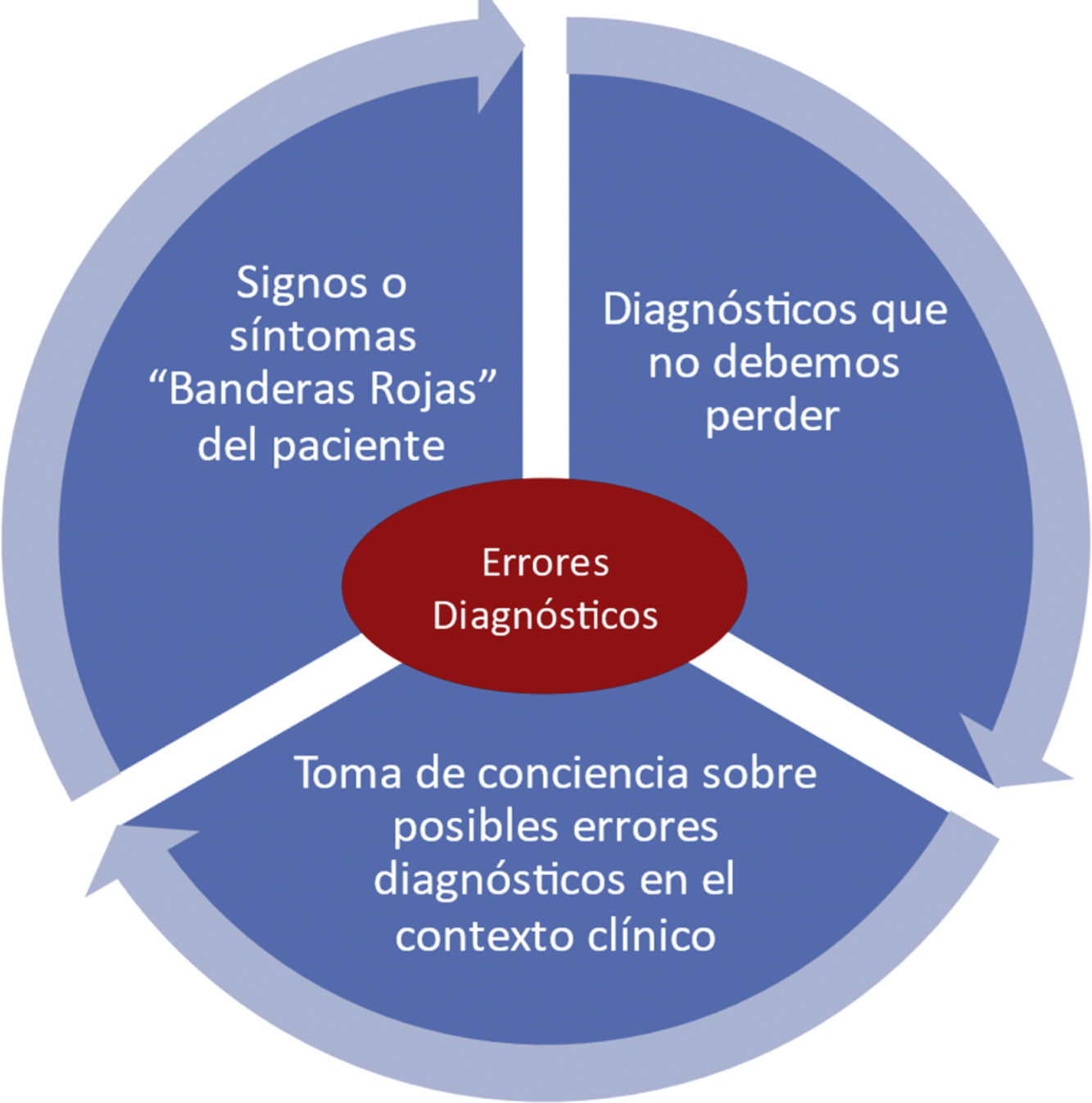
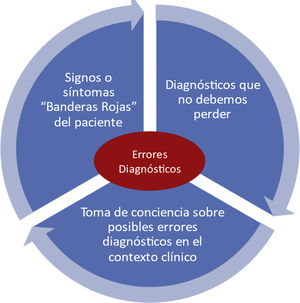
Completando la propuesta de las LV, recientemente se ha publicado un trabajo39 que propone unas recomendaciones básicas para mejorar la seguridad del proceso diagnostico identificando tres áreas cruciales: reconocer los síntomas/señales de alarma importantes (banderas rojas), tener presentes los diagnósticos que no debemos perder y ser conscientes de los potenciales EEDD en el contexto clínico en el que trabajamos. En la intersección de potenciales fallos en estas tres áreas surgirían los EEDD, como se detalla en la figura 3. El uso de las herramientas de apoyo al proceso diagnóstico es particularmente útil para los profesionales sanitarios en formación, de tal forma que consoliden una metodología de trabajo clínico consciente de la gestión de riesgos en el proceso diagnóstico.
Todas estas propuestas de mejora del proceso de razonamiento clínico para reducir los errores diagnósticos están realizadas desde un contexto asistencial con presencialidad o bien a través de herramientas online de seguimiento clínico. Sin embargo, la pandemia COVID-19 ha llevado a un aumento de la virtualidad de los encuentros clínicos. Esto supone un cambio en el proceso de razonamiento clínico y en las herramientas de toma de decisiones basadas en las apreciaciones de signos y/o síntomas a través de cuestionarios y el apoyo de herramientas diagnósticas a distancia. De ahí que sea necesario abordar una serie de consideraciones para realizar un procedimiento diagnóstico más seguro en los encuentros clínicos virtuales tanto de seguimiento como de triaje telefónico urgente40,41. Estos aspectos se han analizado en otros artículos de este monográfico.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.