Introducción
La atención primaria (AP) representa el primer punto de contacto del paciente con el sistema sanitario y su objetivo principal es proporcionar una asistencia personal, integrada y continuada a los pacientes. Para lograr este objetivo son necesarias una buena comunicación y colaboración entre los diferentes niveles asistenciales1.
En nuestro medio, la hoja de interconsulta (HI) representa el documento escrito a través del cual se realiza el proceso de derivación del paciente desde la AP a la especializada (AE). En otras comunidades existe un documento similar con denominaciones diferentes pero cuya finalidad es la misma.
Diversos estudios evidencian que existe un déficit de información entre niveles que se puede manifestar en la deficiente cumplimentación de la HI, la gran mayoría de ellos realizados hace más de 8 años2-10.
Tan sólo se han encontrado en la bibliografía revisada 2 estudios publicados en los últimos 5 años11,12 en los que se hace una evaluación de la calidad en la cumplimentación de la HI; ambos se efectuaron con poblaciones pequeñas.
Existe la hipótesis de que la calidad de cumplimentación de la HI en un nivel asistencial podría influir en la calidad de cumplimentación del otro8,11. No hemos encontrado ningún estudio que concluya que una mayor calidad de solicitud por parte de la AP se relacione con una mejor respuesta por parte de la AE.
El objetivo del presente estudio es analizar la cumplimentación de la HI en un área de salud y valorar si la adecuada cumplimentación de la HI por parte de la AP puede influir en la respuesta que se obtiene de la AE.
Material y métodos
El estudio se realizó en un área de salud de AP de la Comunidad Valenciana con una cobertura poblacional de 310.000 habitantes, correspondientes a 16 zonas básicas de salud, en las que hay 14 centros de salud y 16 centros auxiliares, y que tienen como referencia un centro de especialidades. La cobertura por el modelo de 7 h es del 79%.
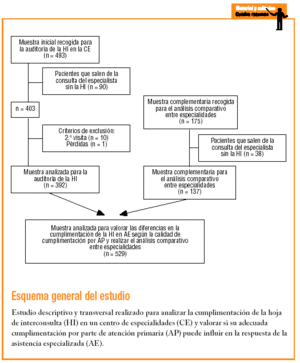
Se trata de un estudio descriptivo y transversal en el que la unidad de análisis es la HI. El tamaño muestral para la auditoría fue de 403 HI, calculado para un valor de p de 0,5, una precisión de 0,5 y un riesgo * de 0,05. Se estimó un 5% de pérdidas. La muestra se ha estratificado por especialidad en función del número de visitas realizadas en los primeros 5 meses de 2002, de forma que se vieran más representadas las especialidades con mayor número de visitas. Se ha distribuido entre los 5 días hábiles de la semana y entre los médicos de cada especialidad para evitar el sesgo del profesional y día de la semana, y se ha recogido por muestreo consecutivo.
Se amplió posteriormente el tamaño muestral hasta 540 forzando la ampliación muestral en las especialidades menos representadas, con el fin de obtener una muestra suficiente para analizar si la mejor cumplimentación de la HI de AP condicionaría una mejora en la calidad de la cumplimentación de AE y poder comparar entre especialidades.
Se analizaron las HI en las que el paciente era remitido desde AP como primera visita, excluidas aquellas que quedaran pendientes de algún tipo de exploración complementaria. El trabajo de campo se realizó en el centro de especialidades y lo llevaron a cabo 3 médicos de familia y 5 auxiliares administrativos previamente entrenados que, con consentimiento del paciente, fotocopiaron la HI a la salida de la consulta del especialista, para su posterior análisis. Se informó al paciente de la absoluta confidencialidad de los datos y del objetivo del estudio.
Los criterios de evaluación empleados en esta auditoría fueron similares a los utilizados por Rodríguez et al2 en un estudio previo, con algunas variaciones (tabla 1).
Para analizar si la mejor cumplimentación de AP podría condicionar una mejora en la calidad de la cumplimentación de la HI de AE y poder comparar entre especialidades, se ha procedido a la reagrupación de los criterios de evaluación de la auditoría 1 (AP) en 2 grandes grupos de HI: aceptable y no aceptablemente cumplimentada. Se han considerado aceptablemente cumplimentadas aquellas HI en las que el médico de familia incluyó el motivo de consulta o impresión diagnóstica y, además, al menos uno de los siguientes: anamnesis, antecedentes personales, exploración física, pruebas complementarias o medicación actual. El resto se ha considerado HI no aceptablemente cumplimentadas. También se analizaron las diferencias de cumplimentación de cada especialidad con respecto al conjunto de todas ellas.
La recogida de datos, a partir de la HI, la realizaron 2 médicos de familia. Si había desacuerdo en la evaluación de la HI, se consultaba con un tercero que era el que decidía.
Para el análisis estadístico se ha utilizado Microsoft Access 2000 y el paquete estadístico SPSS 11.0.
Resultados
La muestra total corresponde a 540 HI de un total de 668 pacientes 128 pacientes (19,1%) salieron de la consulta del especialista sin HI. El 46,9% de ellas correspondía a 2 especialidades (el 29,7 y el 17,2%, respectivamente). De las 540 se rechazaron 11 (1 por pérdida y las otras 10 por corresponder a segundas visitas), con lo que la muestra final fue de 529.
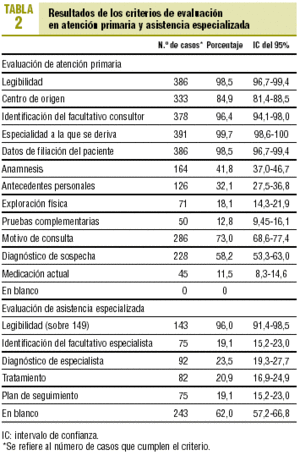
La muestra analizada para la auditoría de la HI del centro de especialidades fue de 392. Las 4 especialidades más representadas fueron traumatología (24,0%), otorrinolaringología (13,4%), dermatología (12,9%) y oftalmología (11,4%). Los resultados de la auditoría de AP (auditoría 1) y de AE (auditoría 2) se reflejan en la tabla 2.
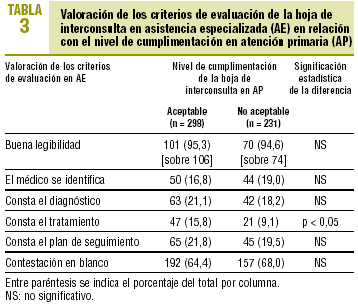
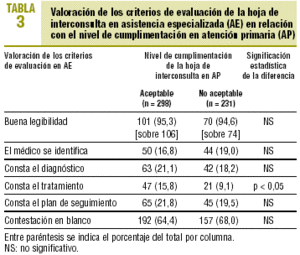
La muestra para analizar las diferencias en la cumplimentación de AE según la calidad de cumplimentación por AP fue de 529 HI. El 56,3% de ellas fueron cumplimentadas de forma aceptable por el médico de familia. No se encontraron diferencias con significación estadística en la cumplimentación de ninguno de los criterios de evaluación analizados en el médico especialista entre las HI de calidad aceptable y no aceptable cumplimentadas por el facultativo de primaria, salvo en la especificación del tratamiento (tabla 3).
Al analizar por especialidades, en traumatología y urología se encontraron un 86 y un 96% de HI en blanco, respectivamente. La especialidad de oftalmología presentó un porcentaje de cumplimentación de los criterios valorados (un 75% de los criterios) significativamente inferior al resto de las especialidades. Por otro lado, en las especialidades de neumología y neurología estaban cumplimentadas el 100 y el 67% de las HI, respectivamente. En estas mismas especialidades el 100 y el 75%, respectivamente, de los criterios analizados estaban por encima (diferencias significativas) del conjunto del resto de las especialidades.
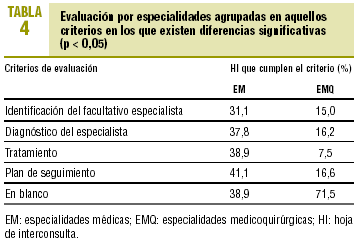
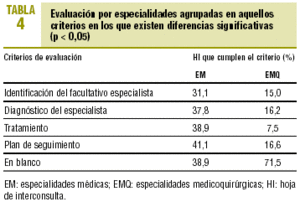
Agrupadas las especialidades en 2 grupos (médicas y medicoquirúrgicas), las especialidades médicas mostraron mayor nivel de cumplimentación (tabla 4), con diferencias significativas, en todos los criterios analizados.
Discusión
El presente estudio confirma que en la actualidad la cumplimentación de la HI sigue siendo deficiente en ambos niveles asistenciales, resultado que coincide con los obtenidos por otros autores2-12.
Por otra parte, no encontramos relación entre calidad en la cumplimentación de la HI por parte de la AP y la respuesta que se obtiene de la AE. Así pues, el presente estudio no confirma la hipótesis mantenida por otros autores8,11 de que la calidad de cumplimentación de la HI en un nivel asistencial podría influir en la calidad de cumplimentación del otro, si bien estos estudios están realizados con poblaciones pequeñas y tal hipótesis no parece poder extraerse de sus resultados.
Los autores de este estudio son médicos de AP y de ello podría desprenderse un sesgo de información no diferencial, de tal forma que la medición de la parte del médico de AP estuviera mejor evaluada que la parte de AE. Se ha pretendido utilizar criterios de evaluación fáciles de medir, con la intención de evitar la subjetividad; además de ello, la evaluación por pares junto con la resolución de las discrepancias por un tercero ha permitido resolver de forma importante los posibles sesgos ya mencionados.
Nuestro estudio coincide con el de Jiménez Marín et al12 en que se obtienen documentos de mejor calidad por parte de las especialidades médicas que de las medicoquirúrgicas. Encontramos un alto porcentaje de HI en blanco (62,0%), cifra que se aproxima a la hallada en otros estudios2,8,9,11,12 y que se considera la causa más relevante de pérdida de información.
En la muestra utilizada para la evaluación de la HI, estarán más representados aquellos médicos de AP que deriven en mayor cantidad a AE. Se podría pensar que aquel que más deriva tiene más pacientes, cuenta con menos tiempo y/o menos cualificación, y cualquiera de estas situaciones podría predisponer a cumplimentar con menor calidad la HI. Esto podría significar que la realidad en AP podría ser algo mejor de lo que aparece en este estudio.
La muestra de la evaluación de AE representa de forma proporcional a todos los especialistas en función de la demanda y a todos los días de la semana, con lo que refleja la realidad del producto de las HI que salen de AE. Evidentemente, esto significa que los especialistas que más demanda tienen están más representados y que, teóricamente, deberían ser los peores cumplimentadores. Este hecho se confirma en nuestro estudio con especialidades como traumatología, pero no en especialidades, como urología, de demanda muy inferior. Por lo tanto, deben de existir otros factores independientes del exceso de demanda y de la adecuada cumplimentación de la HI por parte de la AP que condicionen la deficiente cumplimentación por parte de la AE.
Las posibles causas de una deficiente cumplimentación podrían ser: presión ejercida sobre el médico, características del circuito de derivación, competencia por algunas patologías entre niveles asistenciales, falta de cualificación y/o motivación, determinados hábitos independientes de la organización, que dentro tanto de la AP como de la AE condicionen prácticas y actitudes que se mimeticen entre unos compañeros y otros.
Estudios posteriores deberán contribuir a clarificar cuáles son las causas más relevantes que influyen en que la cumplimentación de la HI sea deficitaria en ambos niveles asistenciales, de forma que se faciliten intervenciones para mejorarla; todo ello con independencia de que cambios en la organización, como la informatización, contribuyan de forma independiente a la mejora de la comunicación entre AP y AE .
Agradecimiento
A la Dirección del Área de Atención Primaria y a la Dirección del Centro de Especialidades, por autorizar la realización del trabajo, por facilitar los datos necesarios para efectuar el muestreo y por el apoyo administrativo. A las 5 auxiliares administrativas de la Dirección del Área de Atención Primaria, por su colaboración en el trabajo de campo.