Evaluar el impacto de la ausencia de cribado en la incidencia de cáncer de cuello uterino durante el periodo 2000-2010 en el Principado de Asturias.
DiseñoEstudio retrospectivo.
EmplazamientoTodos los hospitales públicos de Asturias.
Mediciones principalesFueron revisadas 374 historias clínicas de mujeres diagnosticadas de cáncer de cuello uterino. La información clínica, el estadio FIGO y los datos de las citologías previas fueron obtenidos de las historias clínicas e informes de anatomía patológica. Se realizó análisis bivariante utilizando el test de chi-cuadrado de Pearson y regresión logística para el cálculo de odds ratio e intervalos de confianza al 95%.
ResultadosEl 65,6% de las mujeres diagnosticadas de cáncer de cérvix entre los 25 y los 70años no habían realizado una citología en al menos los 5años y medio anteriores al diagnóstico. Este porcentaje se relacionó con la mayor edad al diagnóstico, la presencia de síntomas asociados y con un estadio tumoral avanzado en el momento del diagnóstico. En las mujeres diagnosticadas con una edad mayor de 70años se objetivó que el 83,3% no habían realizado ninguna citología con anterioridad al momento del diagnóstico.
ConclusiónLa implantación de un buen programa de cribado de cáncer cervicouterino y una calidad óptima del sistema en cada uno de los procedimientos que lo integran contribuiría a disminuir la incidencia y la mortalidad por cáncer de cuello uterino en Asturias.
To assess the impact of screening history on the incidence of cervical cancer from 2000 to 2010 in Asturias.
DesignRetrospective study.
LocationAll public hospitals in Asturias.
Mean measurementsFrom 374 women diagnosed with cervical cancer were retrieved. Clinical information, FIGO stage and all previous cytological data were extracted from clinical and histopathological records. Proportional differences were assessed using chi-square tests. Logistic regression analysis was used to estimate odds ratios and 95% confidence intervals.
ResultsWomen between 25 and 70years had no records of a previous cytology within 5.5years of cancer diagnosis in 65.6%. This proportion was related with older age, presence of symptoms and an advance tumor stage at diagnosis. Women over 70years old had no records of a previous cytology in 83.3%.
ConclusionAn organized cervical cancer screening program and optimal quality of the system, monitored through audits, could help to reduce cervical cancer incidence and mortality in Asturias.
A nivel mundial, el cáncer de cuello uterino es una de las neoplasias más frecuentes y letales1. Entre las mujeres españolas, es el décimo cáncer más frecuente, ocupando la segunda posición en mujeres entre los 15 y los 44años2. La incidencia y la mortalidad por este tipo de cáncer en nuestro país son de las más bajas de Europa, y por ello las autoridades sanitarias españolas consideraron en su momento no llevar a cabo programas de cribado de base poblacional3. Las 17 comunidades autónomas disponen de políticas de salud individualizadas con recomendaciones acerca de la prevención del cáncer de cérvix de carácter heterogéneo. Sin embargo, el impacto de estos cribados oportunistas sobre las tasas de incidencia ha sido escaso. Además, no se dispone de información real sobre esta práctica preventiva en las mujeres españolas y los estudios que evalúan los cribados con el fin de identificar puntos de mejora son escasos. Tanto en la European Guidelines for Quality Assurance in Cervical Cancer Screening’ como en la «Guía de cribado del cáncer de cuello del útero en España, 2014» se avala el cribado poblacional y las auditorías como garantía de calidad de dichas intervenciones4. La revisión de la historia citológica de las mujeres diagnosticadas de cáncer de cuello de útero es una importante estrategia en el control de calidad del proceso de atención sanitaria que permite la identificación de fallos del sistema y que puede facilitar la mejora de la calidad asistencial5.
En Asturias se diagnostican una media de 50-60 casos anuales de cáncer invasivo de cuello uterino, presentando una tasa de incidencia en el periodo 2003-2007 de 9,6 por 100.000 mujeres6, superior a la media nacional, situando a esta región en cuarta posición, solo detrás de Mallorca, Tarragona y las Islas Canarias2. Además, la incidencia no ha disminuido, sino que incluso se ha ido manteniendo a lo largo del tiempo7,8. El tipo de cribado que se realiza es de carácter oportunista y es independiente en cada una de las ocho áreas sanitarias. A través de las Encuestas de Salud se conoce que el 60% de las mujeres residentes en Asturias realizan revisiones ginecológicas periódicas9.
El objetivo de este estudio es evaluar el impacto de la ausencia de cribado en la incidencia de cáncer de cuello uterino durante el periodo de enero de 2000 a diciembre de 2010 en el Principado de Asturias.
Material y métodosEstudio retrospectivo que incluye 374 mujeres diagnosticadas de cáncer de cuello de útero desde enero del año 2000 a diciembre de 2010 en Asturias. La población del estudio fue identificada a través de las bases de datos de los Servicios de Anatomía Patológica de los Hospitales pertenecientes a la Red Pública de Salud (SESPA) basada en el glosario de Anatomía Patológica SNOMED (Nomenclatura Sistematizada de Medicina del Colegio de Patólogos Americanos), buscando los códigos más frecuentes empleados en el cáncer cervical. Los centros incluidos fueron: Hospital de Jarrio (áreai), Hospital Carmen y Severo Ochoa (áreaii), Hospital San Agustín (áreaiii), Hospital Universitario Central de Asturias (áreaiv), Hospital de Cabueñes y Hospital de Jove (áreav), Hospital Grande Covian (áreavi), Hospital Álvarez Buylla (áreavii) y Hospital Valle del Nalón (áreaviii). En la figura 1 se representa el mapa sanitario de Asturias.
Se recopilaron datos como año del diagnóstico, área sanitaria, tipo de población (rural, cuenca minera, mixta urbano-rural), edad, nacionalidad, y datos clínicos, como motivo de consulta, clínica al diagnóstico, tipo histológico y estadio del tumor al diagnóstico definido por la FIGO. También se recogieron la fecha y el resultado de las citologías cervicovaginales previas realizadas, si es que existían, en cada uno de los casos.
Las citologías se clasificaron según el Sistema Bethesda 2001. Las citologías obtenidas 6meses antes del diagnóstico se consideran como parte del proceso patológico, no siendo sometidas a revisión.
La edad media de la población incluida fue de 56,5años (rango=33-83años). Los carcinomas escamosos fueron más frecuentes en las áreasiii, v yvii (79,5%) y las áreasi yii presentaron mayor porcentaje de tumores glandulares (37,5 y 42,9%, respectivamente). El motivo de consulta más frecuente fue la presencia de algún síntoma (78,7%). El 47,9% de las mujeres fueron diagnosticadas en estadio tumorali, el 36,2% en estadio tumoralii, el 11% en estadio tumoraliii y el 5,1% en estadio tumoraliv.
Con el fin de evaluar la historia de cribado en el rango de edad en el que está recomendado se analizaron las mujeres entre los 25 y los 70años, distinguiendo entre aquellas que habían realizado citología en los últimos 5años y medio (cribado adecuado) y aquellas que no había realizado citología o la habían realizado más allá de los 5,5años (cribado inadecuado). Se realizó un primer nivel de análisis descriptivo y posteriormente un análisis bivariante utilizando el test de chi-cuadrado de Pearson para variables cualitativas y el test de tendencia lineal para evaluar la existencia de asociación lineal entre variables. A continuación se realizó un análisis multivariado mediante el modelo de regresión logística de máxima verosimilitud (prueba de bondad de ajuste de Hosmer-Lemeshow). El programa utilizado fue el paquete estadístico SPSS v. 17.0 (SPSS Inc., Chicago, EE.UU.).
Para todos los análisis se estableció la significación estadística en valores de p inferiores a 0,05.
El Comité de Ética del Principado de Asturias aprobó este estudio. Cualquier información con respecto a la identificación de las pacientes se anonimizó antes del análisis.
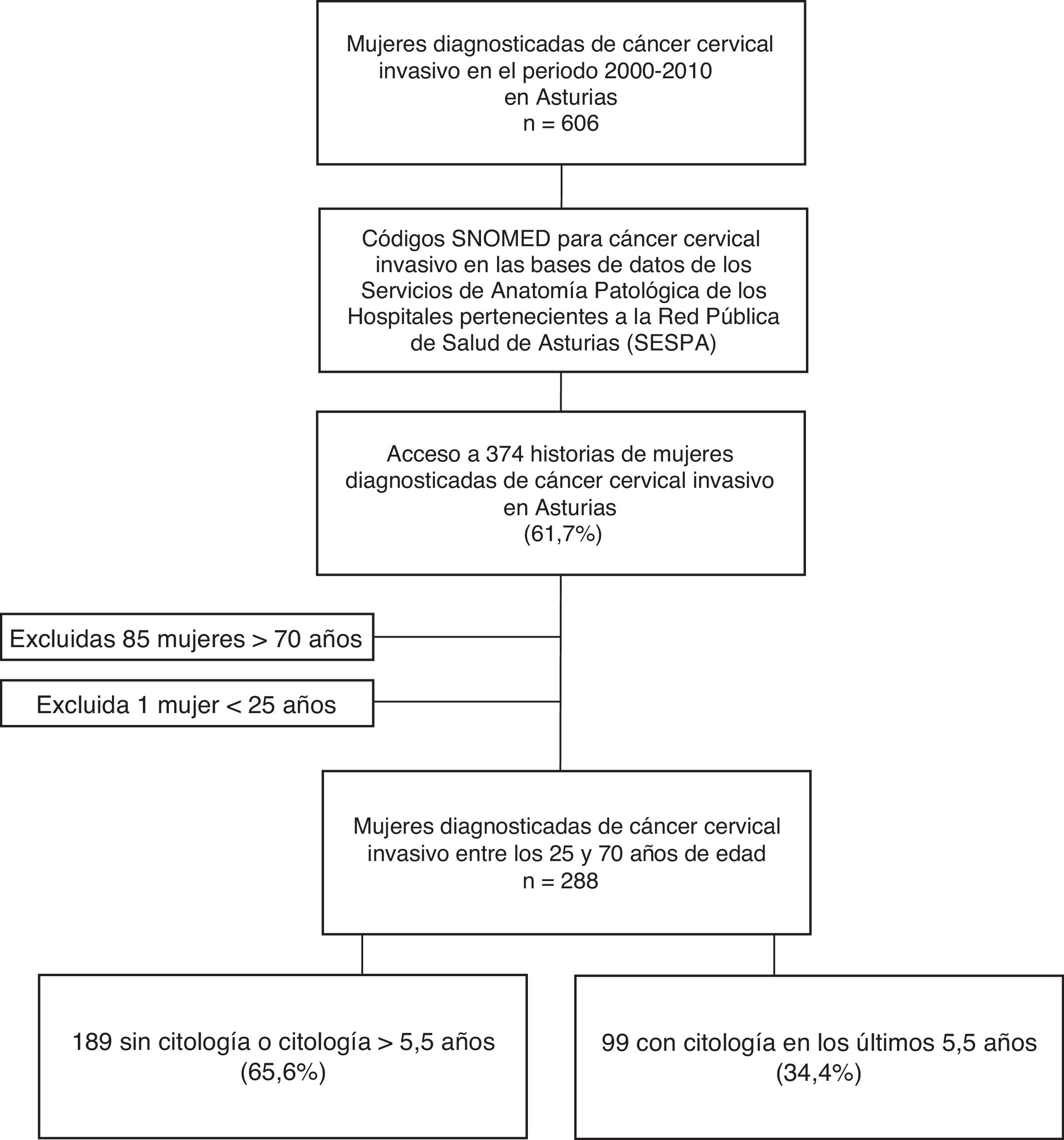
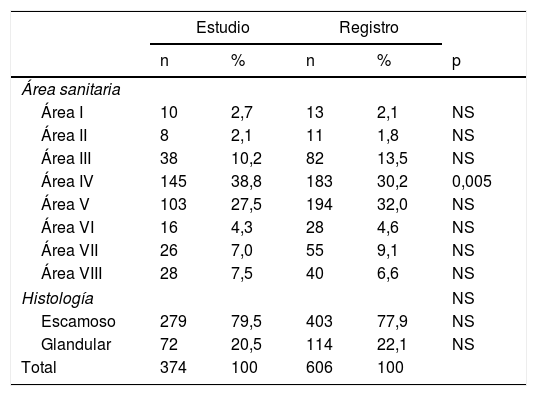
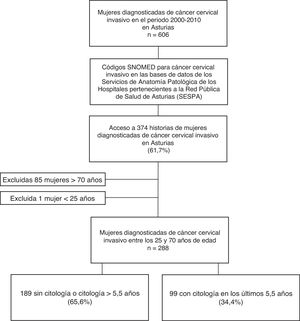
ResultadosSegún datos del Registro de Tumores (RdT) de la Consejería de Salud del Principado de Asturias durante el periodo 2000-2010, 606 mujeres fueron diagnosticadas de cáncer invasivo de cuello uterino. Un total de 374 (61,7%) historias clínicas fueron identificadas e incluidas en el estudio. La tabla 1 muestra la comparación de la distribución por área sanitaria y por tipo histológico de los tumores invasivos de cáncer de cuello uterino de las mujeres incluidas en el estudio con los datos del RdT. El tipo histológico más frecuente fue el escamoso (79,5%), seguido de los tumores glandulares (20,5%). La captación de casos para este estudio fue siempre superior al 50% de los detectados en el RdT a partir del año 2001 y máxima en el 2007 (74%).
Distribución por área sanitaria y tipo histológico de nuestro estudio y los ofrecidos por el Registro de Tumores
| Estudio | Registro | ||||
|---|---|---|---|---|---|
| n | % | n | % | p | |
| Área sanitaria | |||||
| Área I | 10 | 2,7 | 13 | 2,1 | NS |
| Área II | 8 | 2,1 | 11 | 1,8 | NS |
| Área III | 38 | 10,2 | 82 | 13,5 | NS |
| Área IV | 145 | 38,8 | 183 | 30,2 | 0,005 |
| Área V | 103 | 27,5 | 194 | 32,0 | NS |
| Área VI | 16 | 4,3 | 28 | 4,6 | NS |
| Área VII | 26 | 7,0 | 55 | 9,1 | NS |
| Área VIII | 28 | 7,5 | 40 | 6,6 | NS |
| Histología | NS | ||||
| Escamoso | 279 | 79,5 | 403 | 77,9 | NS |
| Glandular | 72 | 20,5 | 114 | 22,1 | NS |
| Total | 374 | 100 | 606 | 100 | |
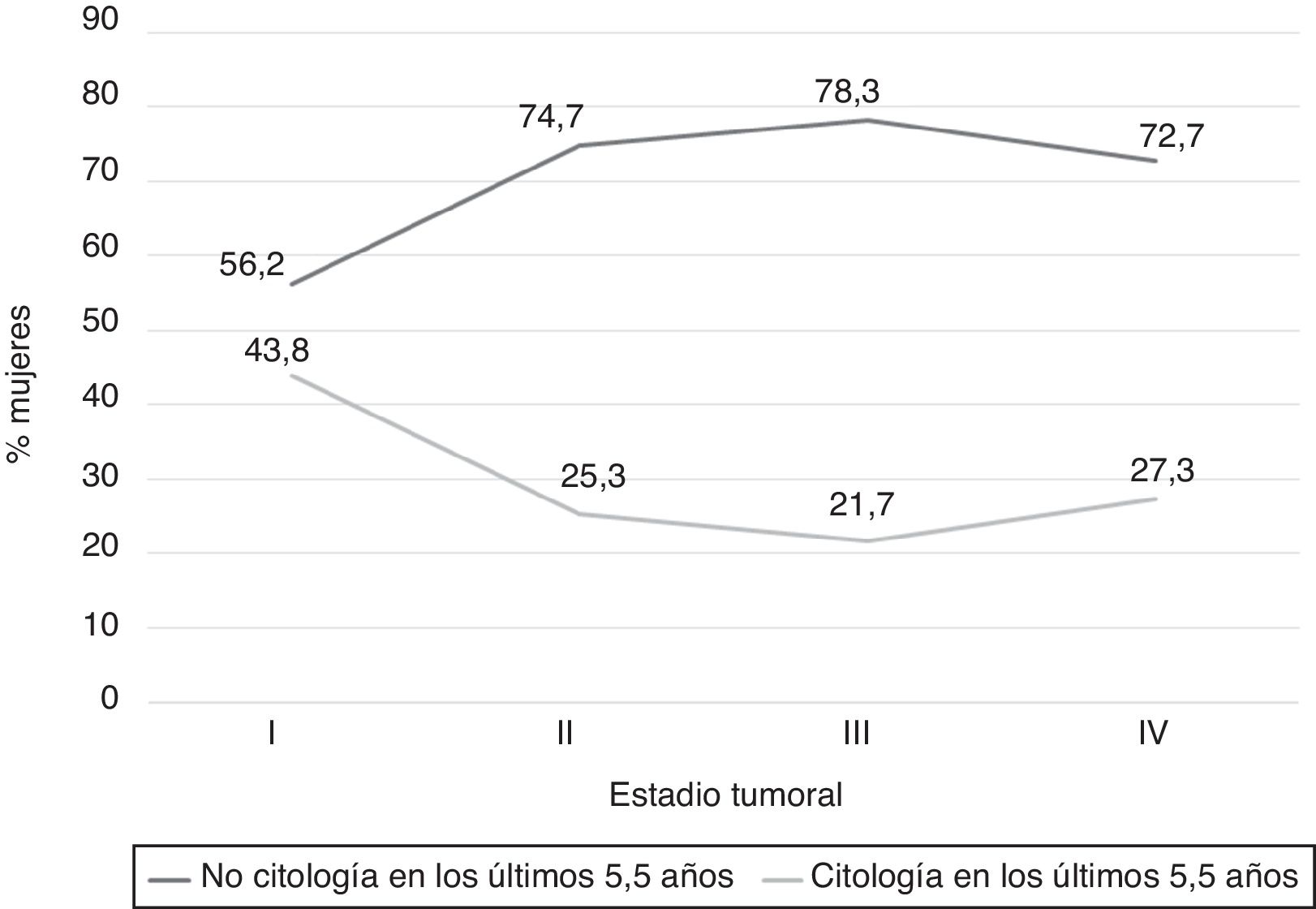
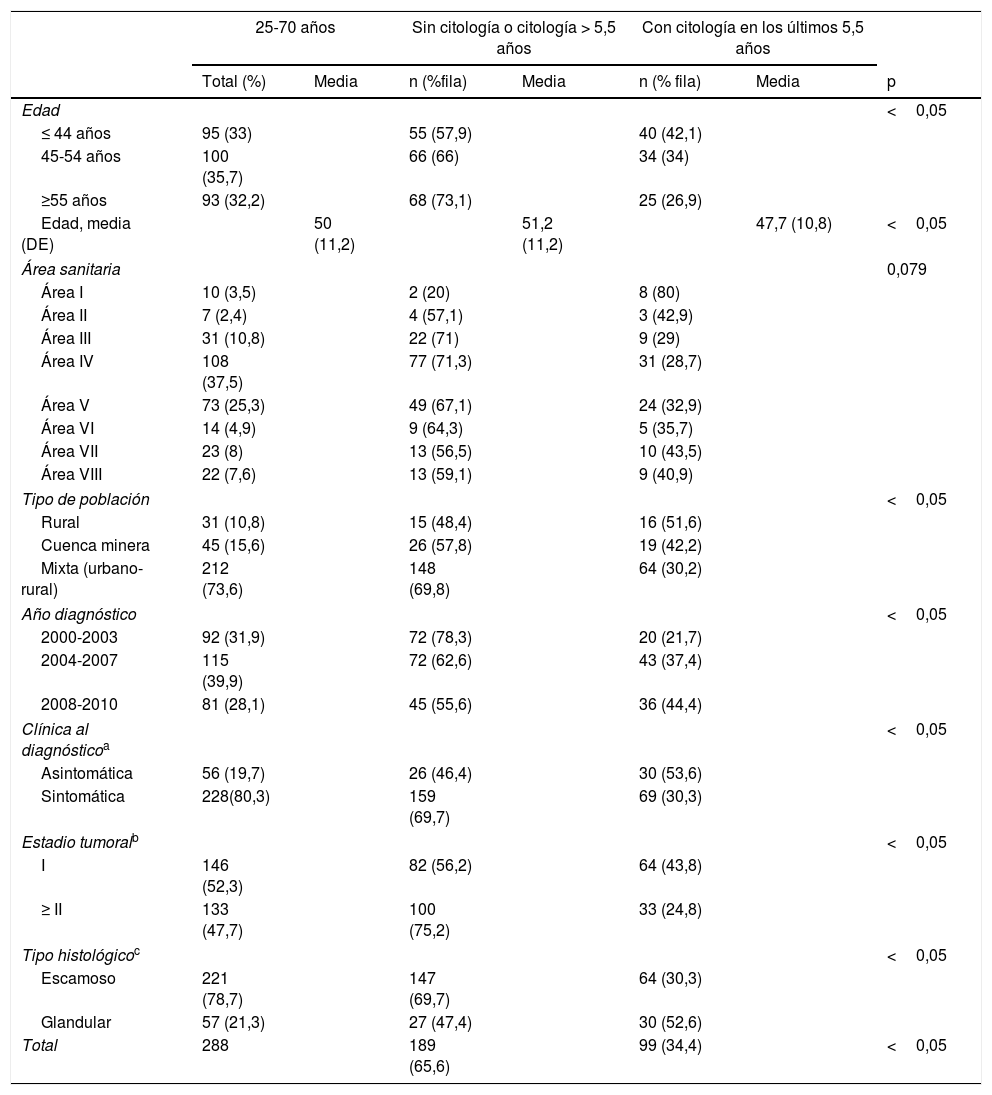
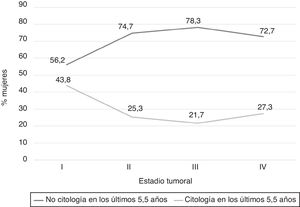
De las 374 mujeres incluidas, 288 se encontraban en un rango de edad comprendido entre los 25 y los 70años. En 189 mujeres (65,6%) no constaba en su historia clínica ninguna citología al menos en los 5años y medio anteriores al diagnóstico. Este porcentaje se relacionó con la mayor edad al diagnóstico, el tipo de población, un diagnóstico previo al año 2008, la presencia de síntomas asociados y con un estadio tumoral avanzado en el momento del diagnóstico. La tabla 2 muestra las características demográficas y clínicas en relación con la historia citológica. La relación inversa entre el estadio tumoral al diagnóstico y el porcentaje de mujeres con historia citológica en los últimos años se observa en la figura 2. El resultado de la última citología realizada en los 5,5años anteriores al diagnóstico fue negativo para malignidad en el 83% y positivo (≥ASC-US) en el 17%.
Características demográficas y clínicas en relación con la historia citológica
| 25-70 años | Sin citología o citología > 5,5 años | Con citología en los últimos 5,5 años | |||||
|---|---|---|---|---|---|---|---|
| Total (%) | Media | n (%fila) | Media | n (% fila) | Media | p | |
| Edad | <0,05 | ||||||
| ≤ 44 años | 95 (33) | 55 (57,9) | 40 (42,1) | ||||
| 45-54 años | 100 (35,7) | 66 (66) | 34 (34) | ||||
| ≥55 años | 93 (32,2) | 68 (73,1) | 25 (26,9) | ||||
| Edad, media (DE) | 50 (11,2) | 51,2 (11,2) | 47,7 (10,8) | <0,05 | |||
| Área sanitaria | 0,079 | ||||||
| Área I | 10 (3,5) | 2 (20) | 8 (80) | ||||
| Área II | 7 (2,4) | 4 (57,1) | 3 (42,9) | ||||
| Área III | 31 (10,8) | 22 (71) | 9 (29) | ||||
| Área IV | 108 (37,5) | 77 (71,3) | 31 (28,7) | ||||
| Área V | 73 (25,3) | 49 (67,1) | 24 (32,9) | ||||
| Área VI | 14 (4,9) | 9 (64,3) | 5 (35,7) | ||||
| Área VII | 23 (8) | 13 (56,5) | 10 (43,5) | ||||
| Área VIII | 22 (7,6) | 13 (59,1) | 9 (40,9) | ||||
| Tipo de población | <0,05 | ||||||
| Rural | 31 (10,8) | 15 (48,4) | 16 (51,6) | ||||
| Cuenca minera | 45 (15,6) | 26 (57,8) | 19 (42,2) | ||||
| Mixta (urbano-rural) | 212 (73,6) | 148 (69,8) | 64 (30,2) | ||||
| Año diagnóstico | <0,05 | ||||||
| 2000-2003 | 92 (31,9) | 72 (78,3) | 20 (21,7) | ||||
| 2004-2007 | 115 (39,9) | 72 (62,6) | 43 (37,4) | ||||
| 2008-2010 | 81 (28,1) | 45 (55,6) | 36 (44,4) | ||||
| Clínica al diagnósticoa | <0,05 | ||||||
| Asintomática | 56 (19,7) | 26 (46,4) | 30 (53,6) | ||||
| Sintomática | 228(80,3) | 159 (69,7) | 69 (30,3) | ||||
| Estadio tumoralb | <0,05 | ||||||
| I | 146 (52,3) | 82 (56,2) | 64 (43,8) | ||||
| ≥ II | 133 (47,7) | 100 (75,2) | 33 (24,8) | ||||
| Tipo histológicoc | <0,05 | ||||||
| Escamoso | 221 (78,7) | 147 (69,7) | 64 (30,3) | ||||
| Glandular | 57 (21,3) | 27 (47,4) | 30 (52,6) | ||||
| Total | 288 | 189 (65,6) | 99 (34,4) | <0,05 | |||
Los determinantes sociodemográficos que estaban asociados en el análisis univariado (edad, periodo de año de diagnóstico y tipo de población) se estudiaron de forma conjunta para observar qué factores se mantenían asociados a la presencia de un cribado inadecuado, observando que el riesgo de cribado inadecuado disminuyó con el paso del tiempo (tabla 3). En la tabla 4 se representa el análisis de factores como la edad, el cribado inadecuado y el tipo histológico y su relación con un diagnóstico tardío (estadioii o superior). La edad superior a 50años y un cribado inadecuado fueron factores de riesgo asociados al estadio avanzado de enfermedad.
Riesgo de cribado inadecuado (OR) ajustado por edad, periodo y tipo de población
| Cribado inadecuado | |||
|---|---|---|---|
| Referencia | OR (IC95%) | p | |
| Edad | < 50 años | ||
| ≥ 50 años | 1,39 (0,84-2,31) | p=0,19 | |
| Periodo diagnóstico | 0,88 (0,79-0,94) | <0,05 | |
| Tipo de población | Rural | ||
| Mixta (rural-urbana) | 2,11 (0,96-4,62) | p=0,06 | |
| Minera | 1,53 (0,60-3,95) | p=0,37 | |
Riesgo de cáncer cervicouterino en estadioii o superior (OR) comparado con estadioi ajustado por edad, historia de cribado inadecuado y tipo histológico
| Estadio tumoral ≥ii | |||
|---|---|---|---|
| Referencia | OR (IC95%) | p | |
| Edad | <50 años | ||
| ≥50 años | 2,67 (1,60-4,47) | <0,05 | |
| Cribado inadecuado | Citología en los últimos 5,5 años | 2,13 (1,233,69) | <0,05 |
| Tipo histológico | Escamoso | 0,64 (0,33-1,24) | p=0,19 |
En el análisis de la historia de cribado en las mujeres diagnosticadas de cáncer de cérvix invasivo con una edad mayor de 70años se objetivó que en el 83,3% no constaba la realización de ninguna citología con anterioridad al momento del diagnóstico. El tipo histológico más frecuente fue el escamoso, presente en el 82,9%. Además, este grupo de mujeres presentaban síntomas en el 95,3% de los casos, y en el 87,7% de las diagnosticadas en un estadioii o superior no constaba ninguna citología previa. Solo una mujer fue diagnosticada de cáncer cervical siendo menor de 25años. No había realizado citologías previamente y se trataba de un tumor glandular en estadioi.
DiscusiónHan sido muchas las auditorias que se han publicado y que han concluido como factor principal para el desarrollo de cáncer de cérvix una deficiente participación en el programa de cribado cervical: a más porcentaje de participación, menor es el porcentaje de casos diagnosticados en mujeres no cribadas10. El cribado oportunista se ha relacionado con una baja cobertura y una mayor realización de la prueba en mujeres jóvenes y sin factores de riesgo, cuando son las mujeres mayores y de menor nivel socioeconómico las que más se beneficiarían de la realización de una prueba de cribado. En este estudio el porcentaje de mujeres sin citología al menos en los últimos 5años y medio fue mayor en el grupo de mujeres mayores de 55años, aunque no se identificó la edad como factor de riesgo independiente de cribado inadecuado dentro de la población diana. En cambio, en el grupo de mujeres mayores de 70años sí se observó que el 83,3% nunca habían realizado una citología
En el análisis de la historia citológica en nuestra región por áreas sanitarias se identifica gran variabilidad. Las áreasi yii (población rural), con mayor porcentaje de citologías en los años anteriores al diagnóstico respecto al resto de áreas (64,7% vs 32,4%), corresponden a las que presentaron una mayor proporción de adenocarcinomas, lo que iría a favor de que entre la población más cribada es más frecuente este tipo histológico. La única diferencia que podría destacar en estas dos áreas sanitarias respecto al resto de la comunidad es que históricamente siempre han sido organizadas bajo una única gerencia que integra atención primaria y especializada, por lo que se podría concluir que quizás existiría una mejor comunicación entre médicos de primaria y especialistas para llevar a cabo una captación adecuada de la población a cribar.
Además, el objetivo del cribado citológico es el diagnóstico y tratamiento en mujeres asintomáticas. Las mujeres que no habían acudido a realizar citologías al menos en los últimos 5,5años presentaron con más frecuencia sintomatología. El 87,9% de las mujeres asintomáticas se diagnostican en estadioi (p<0,005), en contraste con solo el 2,7% de las mujeres que acuden por sangrado vaginal anómalo. En relación al periodo de diagnóstico, sí se observó una tendencia lineal significativa a disminuir el porcentaje de mujeres sintomáticas al diagnóstico. El 89,1% de las mujeres en el periodo 2000-2003, frente al 77,8% en el periodo 2008-2010, presentaban clínica en el momento de detección de su enfermedad. Esto está en probable relación con el aumento del porcentaje de mujeres diagnosticadas que habían realizado citologías previas en los 5,5años anteriores al diagnóstico. En nuestro estudio, el 52,7% de las mujeres entre 25 y 70años se diagnosticaron en estadioi, sin observar cambios en este porcentaje a lo largo del tiempo en el periodo estudio. Mediante un cribado cervical poblacional de calidad los diagnósticos en estadio tumoral temprano podrían alcanzar hasta el 80%11. Además, son las mujeres de mayor edad (≥50años) y sin citologías previas las que se encuentran en estadios tumorales más avanzados al diagnóstico de la enfermedad12-13. Esto limita sus opciones de tratamiento, aumenta las posibilidades de recibir tratamientos subóptimos y disminuye la supervivencia14-17.
Por otro lado, ante una citología patológica se deben desencadenar una serie de acciones encaminadas a un diagnóstico y tratamiento en un plazo de tiempo razonable. El tiempo en meses detectado desde la última citología patológica hasta el diagnóstico tumoral en nuestra población fue elevado (17,59meses), mayor en las lesiones de alto grado (HSIL+:23,95meses). Algunos grupos definen un retraso diagnóstico desde la alteración citológica leve a la confirmación diagnóstica del carcinoma invasivo mediante citología cuando se superan los 18meses, y en el caso de citologías con mayor alteración cuando se superan los 6meses18. Por tanto, en este estudio hemos detectado un retraso diagnóstico en las mujeres que presentaban alteraciones citológicas importantes que debería ser estudiado.
Los beneficios del cribado únicamente pueden ser alcanzados si existe una calidad óptima en el sistema en cada uno de los procedimientos que lo integran: proceso de selección, información e invitación de la población objetivo a cribar, empleo de la prueba de detección y estrategias de seguimiento y/o tratamiento en las mujeres que presenten anomalías citológicas19. Es básico establecer un registro de cribado y vincular los datos del cribado con los datos del registro de cáncer, teniendo en cuenta las normas de protección de datos y utilizando los métodos apropiados. Esto proporciona herramientas esenciales de supervisión y evaluación del programa. Los cribados oportunistas deberían ser abandonados porque presentan una calidad heterogénea y una eficacia limitada con bajo rendimiento. Un programa poblacional mejoraría sustancialmente la accesibilidad, la efectividad y el coste-efectividad del cribado de cáncer de cuello uterino. Permitiría conocer datos epidemiológicos reales y realizar modificaciones adaptadas a la población19-21.
Finalmente, el diseño del este estudio tiene fortalezas y limitaciones que deberían tenerse en cuenta a la hora de interpretar los resultados. Se trata de una muestra representativa de cáncer cervical en el periodo 2000-2010 en Asturias, pero tan solo se pudo acceder a un 61,7% de los casos, pudiendo generar sesgos si la población no incluida fuese diferente de la incluida. La búsqueda no se realizó a nivel de sanidad privada, lo que conlleva la pérdida de casos y de información de un sector de la población, quizás gente con mayores recursos y con un uso diferencial de pruebas de cribado. Un estudio prospectivo sería el diseño más adecuado para complementar la información aquí obtenida. Sería recomendable que estas evaluaciones se realizasen de forma rutinaria para evitar pérdidas de información que pueden ser de gran importancia en la evaluación de servicios.
ConclusiónLa implantación de un buen programa de cribado de cáncer cervicouterino con una elevada cobertura, la protocolización del uso de nuevas tecnologías con mayor sensibilidad y una calidad óptima del sistema en cada uno de los procedimientos que lo integran, todo ello supervisado a través de auditorías, pueden ser clave para disminuir la incidencia y la mortalidad por cáncer de cuello uterino en Asturias.
- •
El cáncer de cuello uterino es el décimo cáncer más frecuente entre las mujeres españolas, y a pesar de ser una enfermedad teóricamente prevenible, ocupa la segunda posición en mujeres entre los 15 y los 44años.
- •
El impacto de los cribados oportunistas en España sobre las tasas de incidencia ha sido escaso.
- •
La revisión de la historia citológica de las mujeres diagnosticadas de cáncer de cuello de útero es una importante estrategia en el control de calidad del proceso de atención sanitaria: permite la identificación de fallos del sistema y facilita la mejora de la calidad asistencial.
- •
Se evalúa el cribado de cáncer de cuello uterino en la comunidad autónoma de Asturias mediante la revisión de la historia citológica de las mujeres diagnosticadas de cáncer de cuello uterino.
- •
Nuestros datos reflejan un patrón generalizable: el cribado inadecuado es el factor de riesgo más relevante y prevenible de cáncer de cuello uterino.
- •
La edad superior a 50años y un cribado inadecuado fueron factores de riesgo asociados al estadio avanzado de enfermedad.
Este estudio ha sido financiado parcialmente por la Agència de Gestió d’Ajuts Universitaris i de Recerca (Catalan Government, grants SGR 14_756) y por el Instituto de Salud CarlosIII CIBERESP, «el grupo 36» (Silvia de Sanjosé, Omar Clavero y Raquel Ibáñez).
Conflicto de interesesLos autores declaran la no existencia de conflicto de intereses.
A todos los departamentos de Obstetricia y Ginecología y a todos los departamentos de Anatomía Patológica de Asturias, así como al Instituto Oncológico Catalán, y más concretamente a Vanessa Rodríguez-Salés, Sara Tous, Maria Brotons, Lidia Berti y Ana Encinas.
Este trabajo fue realizado con motivo de la Tesis Doctoral de la primera autora, Dra. Marta Castillo.