La actividad médica despliega un conjunto de competencias encaminadas a mejorar el estado de salud de las personas. En este camino se realizan diagnósticos, se hacen elecciones de pruebas y tratamientos y se toman decisiones sobre hacer y no hacer que afectan a la vida de los pacientes. En este artículo, proponemos una reflexión ante el sobrediagnóstico y sobretratamiento en relación con los factores que lo promueven y el impacto que tienen en la sociedad, en el funcionamiento del sistema sanitario y también directamente en los pacientes. Finalmente, realizamos unas propuestas de cómo redirigir este exceso considerando que la atención primaria es un lugar privilegiado para actuar en adecuar y minimizar el impacto de las actuaciones del sistema sanitario en la salud de los ciudadanos y reducir los incidentes de seguridad del paciente ligados al sobrediagnóstico y al uso inadecuado de pruebas y tratamientos que no aportan valor a la salud de los pacientes.
The medical activity displays a set of skills aimed at improving the health status of people. In this way, diagnoses are made, choices of tests and treatments are made, and decisions are made about what to do and what not to do that affect the lives of patients. In this article, we propose a reflection on overdiagnosis and overtreatment in relation to the factors that promote it and the impact they have on society, on the functioning of the health system and also directly on patients. Finally, we make some proposals on how to address this overuse considering that primary care is a privileged place to adapt and minimize the impact of the actions of the health system on the health of citizens and reduce the incidents of patient safety linked to the overdiagnosis and inappropriate use of tests and treatments that do not add value to the health of patients.
El paciente llega con su problema de salud a la consulta del médico de familia. El médico escucha e inicia una conversación sobre qué le ocurre, desde cuándo y a qué lo atribuye. Conforme el paciente va respondiendo a estas preguntas el médico inicia un proceso de razonamiento clínico que le va a llevar a plantear un conjunto de posibles diagnósticos que irá refinando con más información facilitada por el paciente y con los resultados de pruebas complementarias que haya solicitado. Este proceso condiciona todo el conjunto de actuaciones posteriores hasta llegar al diagnóstico más plausible y es por ello que constituye un elemento crucial en la mejora de la calidad de la atención sanitaria1.
El proceso de razonamiento clínico es crucial a la hora de encauzar el problema de salud de una persona. Bien orientado, el conjunto de pruebas y exploraciones que se realicen e incluso el tratamiento que se prescriba supondrá un éxito terapéutico. Pero mal orientado, supondrá un uso inadecuado de pruebas complementarias y un consumo inadecuado de medicación, pudiendo generar iatrogenia2. Es fundamental garantizar que este proceso sea lo más válido y fiable posible3 e incluya decisiones no invasivas como observar o no hacer.
Si los enfermos siempre manifestasen determinados signos y además estos signos estuvieran ausentes en los sanos, no haría falta todo un proceso para llegar al diagnóstico. Pero esta situación no es la realidad. La realidad del proceso de razonamiento clínico es más compleja y debe tener en cuenta que el hecho de asignar «una etiqueta» diagnóstica a un paciente no solo va a tener unas implicaciones pronósticas, sino también unas consecuencias éticas y sociales que deben ser siempre consideradas.
Cuando un diagnóstico es innecesario hablamos de un sobrediagnóstico. No estamos ante un error diagnóstico ni ante un falso positivo, ya que se realiza una asignación correcta basada en unos criterios determinados que identifican una entidad nosológica. Es un diagnóstico correcto, pero que no va tener una repercusión positiva en el pronóstico del paciente. En este concepto se incluyen la detección de pequeños tumores asintomáticos durante la vida del paciente, diagnósticos en pacientes con una expectativa de vida corta por su edad o morbilidad, o el hallazgo de un tumor que no será la causa del fallecimiento del paciente.
Por tanto, un sobrediagnóstico supone un error en el pronóstico que no solo no va a aportar ningún beneficio al paciente, sino que este va a recibir un tratamiento innecesario (sobretratamiento) que le va ocasionar daños. Es el caso de una mastectomía radical en un cáncer de mama detectado en una prueba de cribado o de un varón que recibe un tratamiento antibiótico por una infección debida a una biopsia prostática por un PSA elevado4.
El sobretratamiento también puede suceder ante un diagnóstico correcto y oportuno, cuando se recibe una intervención terapéutica a pesar de que la relación entre los beneficios y los daños es desfavorable. Es el caso de una mujer con demencia avanzada que sigue recibiendo tratamiento anticolinérgico5.
La creciente capacidad de la medicina para producir diagnósticos y tratamientos originará consecuentemente más iatrogenia que nunca junto con el riesgo de insostenibilidad de los sistemas sanitarios. Esto ha generado en los países desarrollados un nuevo objetivo, que es contener la medicalización.
Para poder abordar el sobrediagnóstico y el sobretratamiento debemos analizar los factores subyacentes que los promueven6 considerando el impacto en la sociedad, en el sistema sanitario y en los pacientes.
El impacto en la sociedadEl sobrediagnóstico constituye un problema social, ya que pequeños cambios en los límites de las definiciones de enfermedad implican que grandes proporciones de población pasen a ser etiquetadas como enfermas7–9. El sobrediagnóstico es consecuencia de numerosas tendencias sociales que concurren a la vez:
- •
Los medios de comunicación tienen una parte relevante en transmitir a la sociedad y a sus ciudadanos, como consumidores directos, temores relacionados con que se pase por alto algún diagnóstico importante. Cuanto más saben las personas sobre lo que pueden tener mal, más asustados llegan a estar.
- •
La sociedad de las últimas décadas ha desarrollado un modelo punitivo, donde no se tiene en cuenta la incertidumbre que manejan los clínicos. Los médicos están aprendiendo a temer la incertidumbre y esto conlleva un aumento en el número de pruebas diagnósticas y, por consiguiente, un sobrediagnóstico. Los pacientes no siempre experimentan el resultado predicho por su modo de vida. Los razonamientos lineales reduccionistas se ven amenazados cuando la muerte o la enfermedad se producen prematuramente y de forma imprevisible. En esos casos la sociedad sugiere que alguien debe ser el culpable, y esto nos invita a hacer siempre más que menos, sean cuales sean las consecuencias perjudiciales. Heath10 critica el determinismo lineal y sabe que la incertidumbre y la contingencia lo interrumpen.
- •
El aumento de los factores de riesgo a tener en cuenta es una fuente de temor para la sociedad. Se espera que todo ciudadano responsable y racional busque activamente y elimine todos los riesgos posibles para su salud futura y que consuma tecnologías médicas con el fin de lograr ese objetivo, convirtiendo el factor de riesgo en una enfermedad en sí mismo.
- •
La sociedad está deslumbrada por la tecnología y por la publicidad de la industria farmacéutica, que activa el pensamiento mágico de que el riesgo cero es posible. Al mismo tiempo, nuestra tarea es recordar los límites de la medicina. Por mucho que avance la ciencia médica nunca podrá erradicar el sufrimiento humano o el miedo y el hecho de la muerte.
- •
En muchas ocasiones el impulso de los gobiernos hacia el sobrediagnóstico esconde otro tipo de incapacidades de estos para cumplir con su responsabilidad respecto a la protección de la salud a través de medidas fiscales y legislativas, como la promoción de una mayor equidad socioeconómica, el apoyo de las familias vulnerables y políticas de salud pública para regir las relaciones con las empresas del alcohol y el tabaco.
- •
Las campañas de sensibilización de enfermedades son estrategias especialmente sutiles para fomentar el sobrediagnóstico. Históricamente estaban financiadas con fondos públicos, como, por ejemplo, las campañas antitabaco. Sin embargo, las campañas, cada vez más, son financiadas con fondos de la industria y buscan, antes que estimular estilos de vida saludables, fomentar el diagnóstico precoz, estimulando a los ciudadanos a buscar determinadas intervenciones diagnósticas, de ahí el éxito social de los cribados. Sin embargo, en 2012 el artículo de Woolf y Harris publicado en JAMA11 nos recordaba la incertidumbre que acompaña a las pruebas de cribado, el equilibrio entre los beneficios y los riesgos. El cribado de varios tipos de cánceres (mama, colorrectal y otros) puede determinar una reducción de las tasas de mortalidad específica. No obstante, las pruebas de cribado pueden también producir complicaciones iatrogénicas, ansiedad por los resultados anormales, una cascada de pruebas de seguimiento y tratamientos. Igualmente, conllevan sobrediagnóstico, es decir, el análisis y tratamiento de condiciones que se califican como enfermedad, pero que no suponen una amenaza para la salud de los pacientes. Pero no en todas las ocasiones existe consenso sobre el balance riesgo/beneficio, de ahí que los grupos de expertos deberían evitar hacer recomendaciones generales y fomentar la toma de decisiones compartida e informada entre cada paciente y su médico.
El sobrediagnóstico trae de la mano un sobretratamiento, que se une al problema de la medicalización de la vida cotidiana12. En el caso del sobretratamiento, en ningún caso el beneficio (siempre muy escaso) superará al riesgo.
El impacto sobre el sistema sanitarioEl impacto del sobrediagnóstico y el sobretratamiento en el sistema sanitario nos lleva a reflexionar sobre la evolución de las diferentes formas de abordar la práctica médica que han construido el actual desempeño de los sistemas sanitarios:
- 1.
La corrupción de la medicina basada en la evidencia13. La MBE hace hincapié en la literatura científica para ayudar a lograr una práctica clínica óptima.
No obstante, esta manera de trabajar ha demostrado tener debilidades, como son, por un lado, defectos metodológicos, que llevan a obtener resultados equívocos o erróneos. Esta circunstancia compromete la utilidad de la investigación científica y, por tanto, debilita la utilidad de los enfoques de práctica clínica que están basados en esta evidencia14. Por otro lado, está la existencia de intereses externos con distorsión de la literatura por sesgos en la difusión de los resultados, autoengaños o directamente fraude.
Esta distorsión de la «evidencia» produce guías, protocolos, algoritmos, carteras de servicios, programas, planes de calidad, etc., incorrectos que llevan a decisiones inadecuadas y a estados de opinión o «culturas» donde se fomenta el «más es mejor». Los grupos de presión de las compañías comerciales o de profesionales comprendieron que la MBE se podía convertir en una oportunidad más que en una amenaza. La investigación que se publica en una revista de impacto se convierte en una de las armas más valiosas del marketing de su producto.
Con la excusa de la MBE, han surgido campañas de la industria farmacéutica y determinados grupos profesionales y sociedades científicas que han promocionado un sobrediagnóstico ilegítimo y promovido la ampliación de las indicaciones terapéuticas de numerosos medicamentos. Este fenómeno es conocido como disease mongering15 y engloba aspectos como venta, invención y fabricación de enfermedades. Tiene como finalidad la «mercantilización de las enfermedades», refiriéndose a la idea de obtener beneficios económicos fomentando la conciencia de enfermedad y la necesidad de medicinas para curarse. En 2012 el parlamento europeo emitió un informe, «Disease mongering (pseudodisease promotion)»16, dado el impacto alcanzado por esta práctica.
- 2.
Medicalización. El fenómeno de la medicalización supone un incremento de los costes de la asistencia sanitaria y un alto coste de oportunidad que impide la realización de otras actividades no relacionado con la asistencia a la enfermedad. Queda pendiente evaluar la efectividad de las intervenciones de «no hacer».
- 3.
Presión directa de la industria sanitaria sobre los profesionales. La industria farmacéutica y la de instrumentos y dispositivos sanitarios influye a través de muchos de los factores que estamos comentando y también lo hace de forma directa. Las relaciones entre la industria y los médicos están siendo debatidas en foros y congresos a lo largo del mundo. Incluso en administraciones como la estadounidense se están empezando a cuestionar las relaciones entre industria e instituciones académicas y profesionales. La administración sanitaria y las políticas de salud deben reconocer la importancia de una industria sanitaria innovadora, pero, a la vez, deben imponer unos mecanismos de control estrictos para evitar los excesos de la industria que trastornan el buen funcionamiento del sistema en su propio beneficio. Un ejemplo sería la regularización por ley de la relación de los profesionales sanitarios con la industria sanitaria.
- 4.
Uso de las nuevas tecnologías. La aplicación de una nueva tecnología también conlleva riesgos y gastos que no siempre compensan sus beneficios.
Por ejemplo, la «epidemia de cáncer de tiroides»17 se ha convertido en un problema de salud pública importante en muchos países de rentas altas y es un buen ejemplo de sobrediagnóstico ligado al uso de la tecnología.
Otras tecnologías, como la historia clínica electrónica, la prescripción electrónica o la Web 2.0 o web social merecen un capítulo aparte. Solo reseñaremos algunos hechos. La utilidad potencial de la historia clínica electrónica se ve minimizada en muchas ocasiones por un deficiente diseño, una incompleta implantación y, sobre todo, por un inexistente proceso de mejora continua. La prescripción electrónica, aunque reduce la tasa de errores de medicación, no ha demostrado todavía otros beneficios, quedando por aclarar la cuestión de unas mayores tasas de seguridad y eficiencia clínica. La Web 2.0, y en especial las redes sociales, son potentes y asequibles medios de comunicación. Sin embargo, las redes, antes incluso de mostrar su bondad y capacidad de cambiar el entorno sanitario, han mostrado su cara oculta como herramientas de desinformación y propagación de falsas verdades (fake news).
Por otro lado, los nuevos avances en el tratamiento de los datos (Big Data) y la inteligencia artificial permiten la integración de datos epidemiológicos y ambientales con datos clínicos y datos generados por los propios pacientes (con dispositivos móviles, por ejemplo), y abre numerosas posibilidades de innovación y de creación de soluciones tecnológicas con un potencial de impacto importante en la salud de la población, aunque, al mismo tiempo, pueden llevarnos a interpretaciones erróneas que provoquen un exceso de tratamiento o un exceso de diagnósticos basándose en tendencias o proyecciones, no siempre demostradas o bien analizadas.
La tecnología puede ser el origen de decisiones inapropiadas. Conviene no olvidar una máxima elemental como el hecho de que la introducción de cualquier intervención en medicina debe estar evaluada.
- 5.
Incentivos perversos. Es conocida la proposición: «dime cómo me mides y te diré cómo me comporto». Los incentivos profesionales pueden tener un resultado no intencionado y no deseado en la actividad médica.
En el caso del aumento del sobrediagnóstico de cáncer de tiroides en Corea del Sur, el programa de cribado era de financiación pública y pago por acto, es decir, a más ecografías, más diagnósticos y más pacientes, más ingresos para el médico, lo que hizo disparar las indicaciones, los diagnósticos y las intervenciones.
Otro buen ejemplo ha sido la introducción de un indicador de prescripción que mide la proporción de genéricos prescritos sobre el total de envases de un medicamento concreto. Al estar incentivado económicamente, el indicador mejoró sustancialmente, pero a la vez se produjo un aumento en la prescripción total de medicamentos (genéricos y no genéricos), lo que se asociaba, con una alta probabilidad, de sobretratamiento, particularmente en procesos que antes no se trataban.
El sistema de incentivos tipo pago por desempeño ligado a indicadores de calidad también podría incluirse entre los incentivos que promueven la sobreutilización de pruebas diagnósticas o tratamientos. En España, a pesar de que se aplican desde hace años, no se han realizado evaluaciones rigurosas de su efectividad ni de su eficiencia, a diferencia de otros países. En estos, las evidencias disponibles sobre su efectividad son pocas y en algunos casos han mostrado que estos incentivos no han disminuido la mortalidad por las enfermedades incluidas en el mismo, tras más de 10 años de desarrollo18.
Es necesaria una revisión urgente de los sistemas de incentivación aplicados por los servicios sanitarios, con evaluación precisa de la inversión que suponen, los resultados obtenidos y las posibles consecuencias imprevistas. La motivación de los médicos es esencialmente intrínseca y debe fomentarse con sistemas de incentivación de su profesionalismo bien diseñados, donde predominen otros aspectos como la excelencia, el reconocimiento, la iniciativa y otras recompensas emocionales.
- 6.
Pensamiento acrítico y gregario. La toma de decisiones por parte de los médicos no siempre es tan racional como se piensa19. Como en otros grupos humanos, el comportamiento de los individuos se realiza de forma conjunta, pero sin una dirección y un objetivo planificado. La devoción por los expertos, la incomodidad de la incertidumbre, la necesidad de anclajes de certidumbre y conceptos como el de inercia terapéutica y el principio de confianza hacen que sustraerse de la actuación del grupo sea difícil y requiera de una gran capacidad crítica e independencia. Los principios predominantes se alimentan de ideas promovidas por «cuanto más, mejor», por el esfuerzo terapéutico, por el terror hacia el falso negativo en el diagnóstico y por las actuaciones de prevención. Todas ellas están entre las causas primigenias del sobretratamiento y el sobrediagnóstico.
Como decíamos antes, la batalla contra estas ideas ha comenzado con iniciativas novedosas, como el Seminario de Innovación de Atención Primaria20 o el Congreso La Cabecera21, y a contracorriente, aunque son todavía minoritarias y carecen, al menos en nuestro país, de la financiación y la difusión adecuadas entre los profesionales de la salud, los sistemas regionales de salud y los ciudadanos.
- 7.
Condiciones de trabajo de los profesionales. Son numerosos los aspectos de mejora en la gestión de la consulta, como la falta de tiempo para dar una buena explicación al paciente, una actitud defensiva ante el riesgo de un posible litigio, problemas con los sistemas de información, la falta de conocimiento ante el rendimiento de las pruebas diagnósticas, el manejo de situaciones inapropiadas como la práctica de la medicina del descarte (rule-out medicine) o la demostración del profesional sanitario ante el paciente de solicitar una prueba «por el hecho de hacer algo».
Y finalmente, un inadecuado manejo de la incertidumbre, que lleva a la sobreestimación de los beneficios y la infraestimación de los riesgos de las pruebas diagnósticas y las intervenciones sanitarias por parte de los profesionales sanitarios, que se transmiten a los pacientes y que contribuyen aún más a promocionar los excesos en la medicina.
- 8.
Impacto en la ética médica y el profesionalismo. Para Heath22, el sobrediagnóstico y el sobretratamiento suponen, al menos, 4 implicaciones éticas graves:
- a.
La magnitud de los daños causados debido a una etiqueta diagnóstica que va a ocasionar un miedo innecesario y que puede afectar a su salud y bienestar (no maleficencia).
- b.
Relación directa entre sobretratamiento e infratratamiento como consecuencia del amplio diagnóstico de los primeros, que supone el consumo de más recursos (justicia).
- c.
La capacidad del sobrediagnóstico y el sobretratamiento para hacer inviable la sostenibilidad del sistema sanitario basado en la solidaridad social (justicia).
- d.
La biotecnología margina y oscurece las causas socioeconómicas de la mala salud.
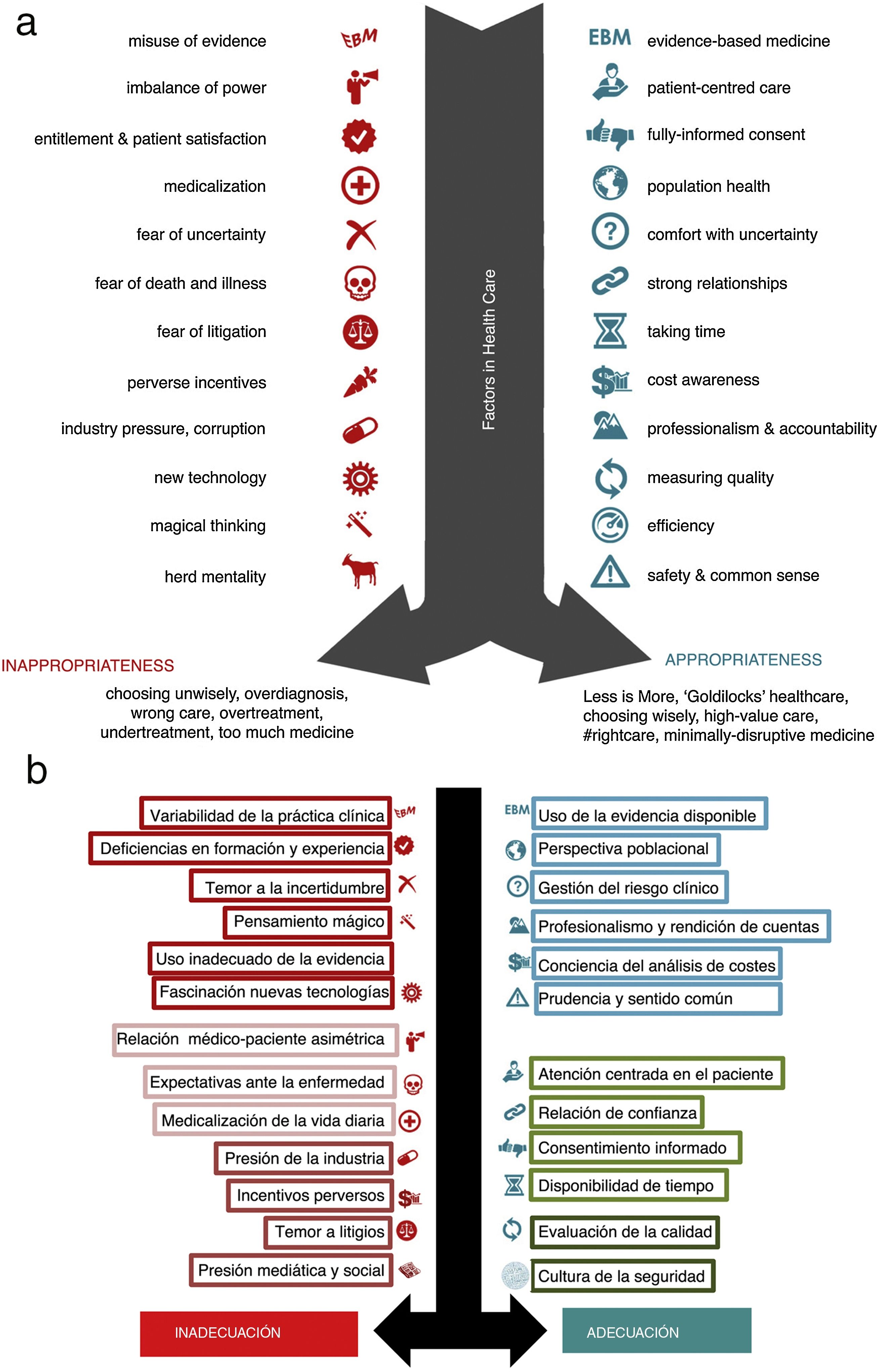
De forma resumida podemos destacar los elementos que contribuyen a intervenciones inapropiadas y su posible solución (en el símil de una balanza, en el otro lado estarían los factores que llevan a una decisión adecuada) en la infografía23 de la figura 1. Los resultados de las intervenciones inapropiadas son, entre otros, el sobrediagnóstico y el sobretratamiento, y las consecuencias de estos fenómenos tienen un impacto innegable sobre el sistema sanitario.
a) Factores que contribuyen a una atención sanitaria inapropiada. Tomada de Less is more medicine [Internet]. Otte J. Factors that contribute to inappropriate health care. Disponible en: http://www.lessismoremedicine.com/factors/. b) Factores que contribuyen a una atención sanitaria inapropiada. Traducida y adaptada por Aibar-Remón y Bravo-Toledo de Less is more medicine [Internet]. Otte J. Factors that contribute to inappropriate health care. Disponible en: http://www.lessismoremedicine.com/factors/.
El diagnóstico va a tener unas repercusiones personales según sea la enfermedad detectada. Su magnitud podrá variar en función de su naturaleza. No va a tener la misma repercusión en el paciente recibir la noticia de un cáncer de mama en una prueba de cribado mamográfico que el de un incidentaloma benigno en una prueba radiológica. De cualquier forma, el paciente va a sentirse vulnerable y frágil. Las consecuencias psicológicas y sociales del paciente variarán en función de su personalidad, y su conducta influirá en su entorno social, familiar y laboral.
La «etiqueta diagnóstica» provoca una pérdida de la autonomía personal y una mayor dependencia del sistema sanitario. El contacto con el médico va a ser más continuado, generándose más visitas de seguimiento y control, lo que va a provocar la solicitud de más exploraciones complementarias y posiblemente más prescripciones de medicamentos. Todo ello va a contribuir a generar una cascada tanto diagnóstica como terapéutica.
Sin embargo, el conocimiento de un diagnóstico innecesario no se produce en el mismo instante de su detección. Así, por ejemplo, en los casos de cáncer de mama detectados en una prueba de cribado no existe la opción de poder discriminar a priori cuál será la progresión de ese tumor. Por lo tanto, el propio paciente desconoce cuál es el pronóstico real de su caso y no tendrá una percepción diferente a la de cualquier otro paciente diagnosticado en la misma situación, aunque en realidad se esté produciendo un daño. En definitiva, un caso de sobrediagnóstico no siempre tendrá un impacto personal diferente simplemente por el posible hecho de ser un diagnóstico innecesario.
Es más, en la mayoría de estos casos los pacientes creerán que la detección de su enfermedad de manera precoz es la causa de su supervivencia, a pesar de haber estado sometidos a tratamientos que provocan un gran sufrimiento.
El conocimiento de la población ante el problema del sobrediagnóstico apenas se ha investigado. En un estudio cualitativo en mujeres australianas sanas de un programa de cribado de cáncer de mama24 apenas conocen su existencia; entienden lo que significa cuando se realizan las sesiones formativas, pero se sorprenden de que existan diagnósticos de cáncer de mama innecesarios. En otro estudio australiano se realizó una encuesta a una muestra de 500 ciudadanos representativos de la población y solo el 41% conocían el concepto del sobrediagnóstico25.
El sobrediagnóstico suele aparecer principalmente en los casos de cáncer incluidos en los programas de cribado (mama26, próstata, pulmón, colon, cérvix), pero también puede detectarse en otras entidades, como la diabetes gestacional, la hipertensión arterial, la insuficiencia renal, la osteoporosis, etc.
Su prevalencia es variable en función de las enfermedades, aunque en la mayoría se desconoce exactamente cuál es el impacto real. Se estima que en un programa de cribado de cáncer de mama27 se pueden encontrar entre un 20-33% de casos de diagnósticos innecesarios, o lo que es lo mismo, por cada 1.000 mujeres que participan en un programa de cribado durante una década, 4 sobrevivirán al cáncer de mama, 5 serán diagnosticadas y tratadas de manera innecesaria y 200 presentarán una falsa alarma (falso positivo) (ver infografía en: https://txemacoll.wordpress.com/2015/01/05/la-info-mamografia-en-el-cribado-del-cancer-de-mama/).
En el cáncer de próstata puede alcanzar un 30-56% en un programa de cribado de varones entre 55-69 años28. Eso significa que de cada 1.000 varones que han participado en un programa de cribado con PSA, 5 morirán por cáncer de próstata (6 en el grupo de no cribado) y 100 casos serán diagnosticados de cáncer de próstata, de los que 77 serán un diagnóstico innecesario ya que serán tratados con cirugía y/o radioterapia sin afectar su pronóstico29.
La primera repercusión de un diagnóstico innecesario será todo lo que se derive de dicho proceso. Las pruebas complementarias que se realicen para profundizar en su estudio pueden suponer en algunas situaciones un riesgo para el paciente (por ejemplo, biopsias, laparoscopias, etc.).
Las medidas terapéuticas derivadas de ese diagnóstico innecesario se consideran un sobretratamiento que, además de no influir en su pronóstico, provocará un mayor riesgo de generar efectos adversos por la acción tanto de los medicamentos como de las intervenciones quirúrgicas. En una encuesta reciente llevada a cabo en EE. UU., los profesionales estimaban un porcentaje de cuidados innecesarios de entre un 15-30%30.
Finalmente, también los pacientes influyen en los profesionales, ejerciendo una presión para la realización de una prueba o la prescripción de determinados medicamentos. Habitualmente, la mayoría de los usuarios obtienen la información a través de diferentes vías, como pueden ser los medios de comunicación, las redes sociales, las consultas por Internet, etc., que contrasta con la obtenida por el profesional a través de su formación y experiencia y con la que obtiene de las fuentes de información a partir de bases de datos no accesibles a la población general. Esta asimetría de la información entre médico-paciente es la que genera una perspectiva diferente ante cualquier problema de salud. Las demandas de los pacientes también pueden esconder temores de la persona ante el propio proceso de envejecimiento, intolerancia a la incertidumbre ante un malestar que no reconocen o simplemente pueden ser un medio para aliviar alguna situación de estrés personal, social, familiar o laboral.
Propuestas para abordar el problema del sobrediagnóstico y el sobretratamientoNo existe un abordaje sencillo ni respuestas simples ante un problema de tanta complejidad como es el diagnóstico innecesario, donde intervienen no solo las evidencias del balance de los beneficios y riesgos, sino también otros factores que hemos comentado anteriormente31.
Seguramente las soluciones se tendrán que buscar en diferentes ámbitos; entre ellas se proponen32:
- 1.
Incluir el problema del sobrediagnóstico y el sobretratamiento en los programas de pregrado y de la especialidad de los profesionales sanitarios. Hay que hacer visible el problema a los estudiantes y residentes desde los inicios de su formación para abordar el problema con una mayor profundidad.
- 2.
Mejorar las evidencias sobre el sobrediagnóstico y el sobretratamiento potenciando la investigación. Las entidades públicas tendrán que dedicar la financiación necesaria para llevarla a cabo, ya que la industria sanitaria no va a priorizar su investigación. Los congresos y encuentros sobre prevención del sobrediagnóstico han promovido una mayor conciencia pública sobre este asunto y se ha abierto un debate que analiza también el impacto de este estilo de práctica en la sostenibilidad de los sistemas sanitarios. También se ha promovido desde numerosas sociedades científicas y desde administraciones públicas a nivel internacional y en España la creación de listados de recomendaciones de no realizar determinadas prácticas médicas o de enfermería para las cuales no existe evidencia científica que las avale, o en las que el balance riesgo/beneficio para el paciente es desfavorable. Detallamos en la tabla 1 aquellas propuestas más relevantes.
Tabla 1.Iniciativas de sociedades científicas, entidades sin ánimo de lucro e instituciones gubernamentales que trabajan sobre recomendaciones de no realizar determinadas prácticas médicas o de enfermería
Iniciativa Página web Choosing Wisely (Elegir con Prudencia) iniciativa promovida por la Alianza Nacional de Médicos (National Physicians Alliance) de Estados Unidos, a partir de la iniciativa de la American Board Internal Medicine35 http://www.choosingwisely.org/ Ministerio de Sanidad, Servicios Sociales e Igualdad: propuestas de NO hacer, compromiso por la calidad de las sociedades científicas http://www.msc.es/organizacion/sns/planCalidadSNS/cal_sscc.htm semFYC: recomendaciones de «no hacer» en urgencias https://www.semfyc.es/biblioteca/15-recomendaciones-de-no-hacer-en-urgencias/ semFYC: recomendaciones de «no hacer» en Medicina de Familia https://www.semfyc.es/biblioteca/doc-33-recomendaciones-no-hacer/ https://www.semfyc.es/biblioteca/doc-33b-recomendaciones-no-hacer-2a-parte/ https://www.semfyc.es/biblioteca/no-hacer-burocracia-atencion-primaria/ Less is more medicine http://www.lessismoremedicine.com/blog/quaternary-prevention Conferencias anuales sobre estrategias de prevención del sobrediagnóstico https://www.preventingoverdiagnosis.net/ Prescripción prudente https://prescripcionprudente.wordpress.com/ Laboratorio polimedicados https://www.polimedicado.org Deprescribing http://deprescribing.org/ No gracias http://www.nogracias.eu/ - 3.
Limitar o evitar el contacto en la toma de decisiones con aquellas influencias de los profesionales, como es la industria farmacéutica o los incentivos de las organizaciones sanitarias para mejorar su registro.
- 4.
Potenciar el conocimiento médico veraz y sensible a las necesidades. Los procesos de buen gobierno (transparencia, independencia, rendición de cuentas, etc.) serán necesarios para mejorar un conocimiento de calidad y que se ajuste a las prioridades de los enfermos y la comunidad.
- 5.
Promover un buen gobierno de la MBE en la toma de decisiones terapéuticas fundamentadas en los 4 principios:
- a.
Valorar las estimaciones absolutas en lugar de las relativas del beneficio del tratamiento prescrito en los resultados buscados.
- b.
Medir el tiempo necesario en aplicar una terapia para obtener un beneficio según la esperanza de vida que tiene en ese momento el paciente.
- c.
Realizar siempre un balance entre beneficios y daños de cualquier terapia.
- d.
Tomar las decisiones terapéuticas de forma compartida con el paciente según sus valores y preferencias.
- 6.
Mejorar la validez de la información a los pacientes y usuarios a través de los medios de comunicación y las redes virtuales para reducir la asimetría de la información y poder tomar las mejores decisiones para su salud.
- 7.
Políticas sanitarias basadas en las mejores evidencias con el objetivo de ser utilitaristas, pero aceptando algunos sesgos como la vulneración de algunas visiones basadas en derechos individuales. Si a un enfermo se le informa de que su situación es un caso de sobrediagnóstico deberemos garantizar unas acciones para mejorar su atención.
- 8.
Disponer de herramientas que ayuden a los profesionales en la toma de decisiones.
- •
Trasladar la información de los ensayos clínicos, en ocasiones compleja, a formatos (como infografías) más intuitivos y sencillos que faciliten y ayuden a encontrar las mejores decisiones junto al enfermo.
- •
Mejorar las habilidades en comunicación de los profesionales y promover la toma de decisiones compartidas entre médico y paciente.
- •
Promover acciones que ayuden al cambio de prácticas innecesarias mediante la implantación de recomendaciones de no hacer.
- 9.
Una ética de la responsabilidad para abordar la complejidad del razonamiento moral. Como escribe Stacy Carter: «El desafío no es solo demostrar que las ganancias superan las pérdidas, sino también mostrar cuidado y respeto para aquellos que pierden en las decisiones y reconocer aspectos que realmente importan a las personas».
La atención primaria es la puerta de entrada al sistema sanitario, donde el médico se encuentra con el paciente y su familia en su contexto. Este encuentro permite una toma de decisiones compartidas y, a la par, comprometidas con la persona en su conjunto, más que con una determinada enfermedad o problema de salud. La práctica totalidad de los pacientes acude en algún momento de su proceso asistencial a las consultas de un centro de salud. Muchos de ellos acuden con síntomas y pruebas diagnósticas alteradas que no corresponden a ninguna enfermedad concreta, hallazgos detectados en pruebas que buscaban alteraciones. Es en estas situaciones en las que la prevención cuaternaria debería situarse con el resto de las actividades preventivas que realizamos.
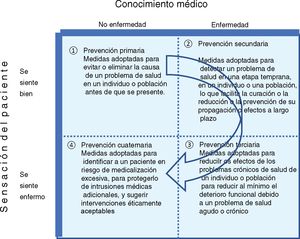
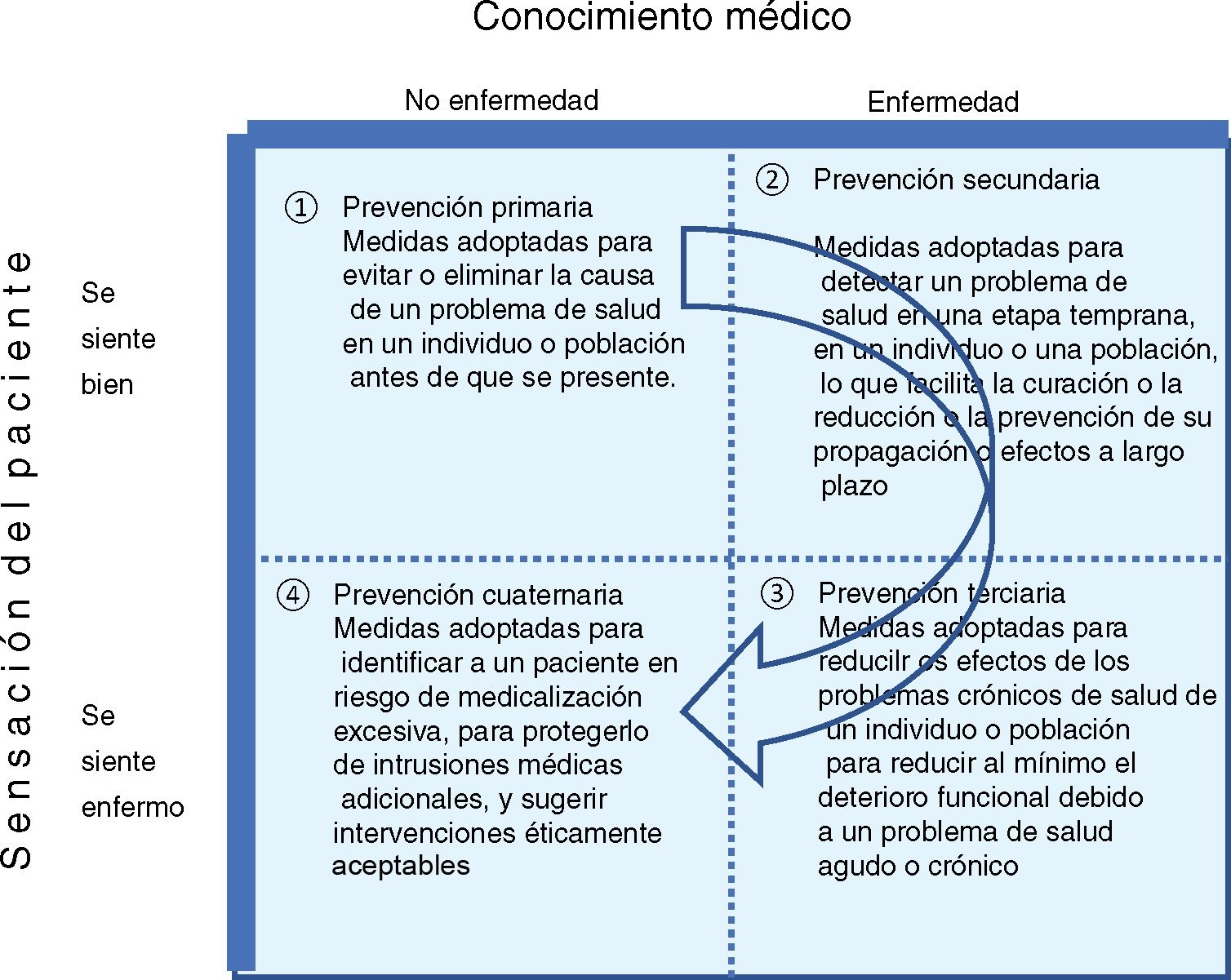
La prevención cuaternaria tiene que ver con el hecho de que en medicina es más fácil revertir lo que se deja de hacer en defecto que lo que se hace en exceso33. La atención primaria es un lugar privilegiado para actuar en adecuar y minimizar el impacto de las actuaciones del sistema sanitario en la salud de los ciudadanos. Es decir, en promocionar la prevención cuaternaria34, entendida como el conjunto de medidas que se toman para evitar, disminuir y/o paliar el daño producido por las actividades sanitarias innecesarias. En oposición al modelo de prevención preponderante de tipo lineal en el tiempo y centrado en el desarrollo de la enfermedad (prevención primaria a terciaria), Marc Jamoulle elaboró en 1986 un modelo relacional en un gráfico 2×2 (fig. 2) que contemplaba además la vivencia del paciente (el enfermar) y del médico (la enfermedad) y donde se describen los 4 tipos de prevención.
- 1.
El abordaje del sobrediagnóstico y el sobretratamiento requiere desarrollar todo el potencial institucional de la prevención en la sociedad y el sistema de salud. Y al mismo tiempo, toda la voluntad personal y profesional para el uso prudente de diagnósticos, tecnologías y tratamientos respaldado por la evidencia científica disponible, valorando riesgos y beneficios en un proceso de toma de decisiones compartidas.
- 2.
Implica una separación transparente de la tutela innecesaria de la industria sanitaria.
- 3.
Desarrollar un espíritu crítico con nuestro trabajo, introduciendo una marcada cultura de prevención primaria y cuaternaria.
- 4.
Promover una ética de la práctica clínica operativa: no ser maleficentes con nuestras decisiones, respetar el principio de justicia sabiéndonos gestores de los limitados recursos públicos, y sentirnos corresponsables del coste de oportunidad social de las decisiones médicas.
Tipos de actividades preventivas que se desarrollan en una consulta de acuerdo con la relación médico-paciente y sus experiencias. Modificada y traducida de Jamoulle. Quaternary prevention: First, do not harm36.
Los autores declaran no tener ningún conflicto de intereses en relación con la elaboración del presente trabajo.
A todos los miembros del Grupo de Seguridad del Paciente de la semFYC y los socios de la semFYC en su conjunto, con los que aprendemos, compartimos y trabajamos para prestar una atención primaria con calidad y seguridad.







![a) Factores que contribuyen a una atención sanitaria inapropiada. Tomada de Less is more medicine [Internet]. Otte J. Factors that contribute to inappropriate health care. Disponible en: http://www.lessismoremedicine.com/factors/. b) Factores que contribuyen a una atención sanitaria inapropiada. Traducida y adaptada por Aibar-Remón y Bravo-Toledo de Less is more medicine [Internet]. Otte J. Factors that contribute to inappropriate health care. Disponible en: http://www.lessismoremedicine.com/factors/. a) Factores que contribuyen a una atención sanitaria inapropiada. Tomada de Less is more medicine [Internet]. Otte J. Factors that contribute to inappropriate health care. Disponible en: http://www.lessismoremedicine.com/factors/. b) Factores que contribuyen a una atención sanitaria inapropiada. Traducida y adaptada por Aibar-Remón y Bravo-Toledo de Less is more medicine [Internet]. Otte J. Factors that contribute to inappropriate health care. Disponible en: http://www.lessismoremedicine.com/factors/.](https://static.elsevier.es/multimedia/02126567/00000050000000S2/v3_201903151207/S0212656718305158/v3_201903151207/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)