Editado por: Domingo Orozco-Beltran - Miguel Hernandez University of Elche Department of Clinical Medicine
Antonio Pérez Pérez - Hospital of the Holy Cross and Saint Paul
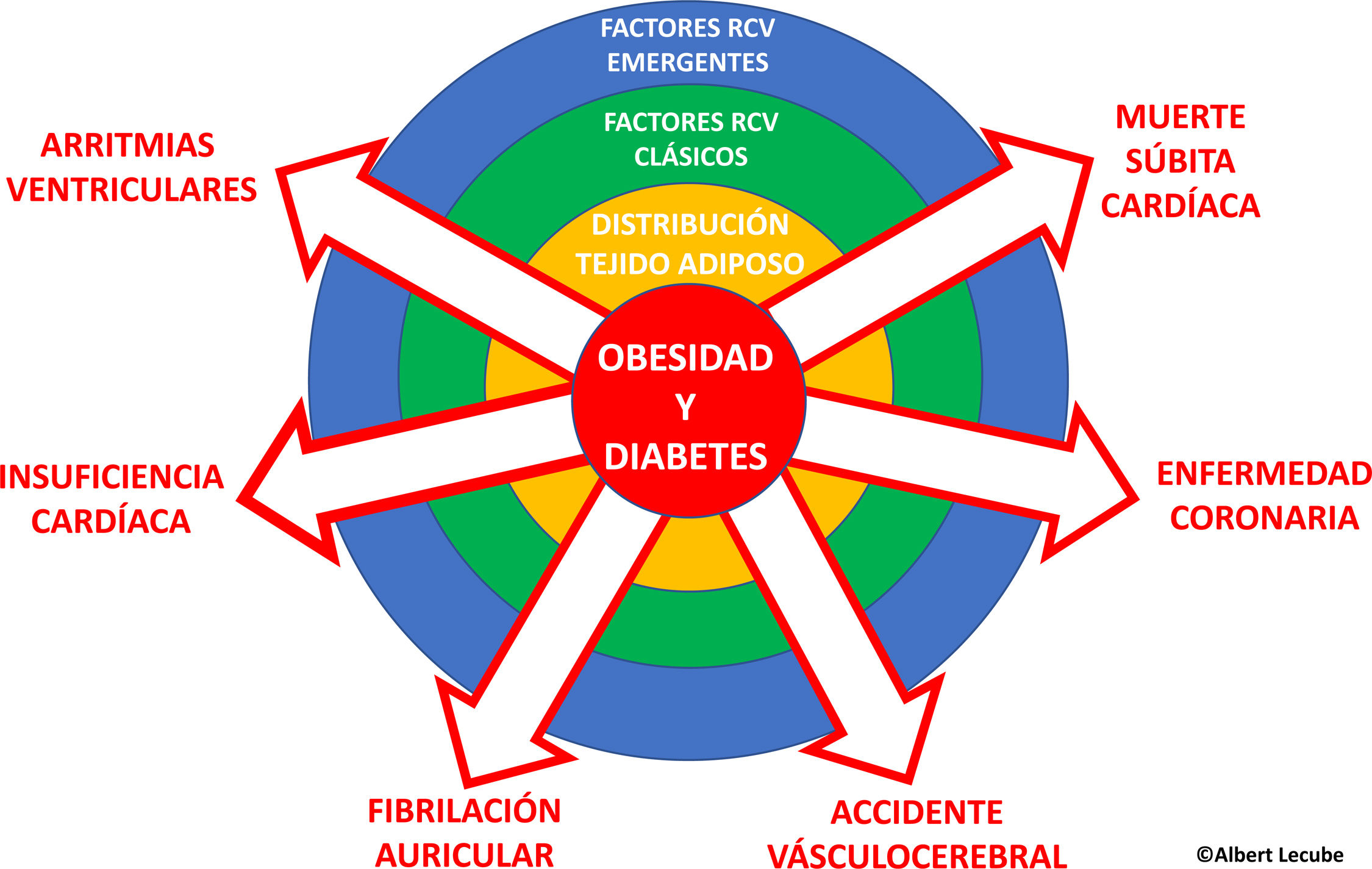
Obesidad y diabetes mellitus tipo 2 (DM2) aumentan significativamente el riesgo de enfermedades cardiovasculares como enfermedad coronaria, fibrilación auricular, insuficiencia cardíaca y muerte súbita cardíaca. Este riesgo es proporcional al índice de masa corporal (IMC), se agrava con comorbilidades como la hipertensión y la dislipemia, e incluye factores de riesgo emergentes como la resistencia a la insulina, la inflamación crónica de bajo grado y la tendencia a la trombosis. La distribución del tejido adiposo, especialmente la grasa visceral y el depósito ectópico en el corazón, son otro factor clave en el desarrollo de enfermedades cardiovasculares en estos pacientes, junto con el remodelado auricular y ventricular. La cirugía bariátrica ha mostrado ser efectiva en reducir estos riesgos. La prevención y el tratamiento de las enfermedades cardiovasculares en obesidad y DM2 incluye cambios en el estilo de vida, tratamiento farmacológico específico y de las comorbilidades, y atención a los factores de riesgo cardiovascular.
Obesity and type 2 diabetes mellitus (T2D) significantly increase the risk of cardiovascular diseases such as coronary artery disease, atrial fibrillation, heart failure, and sudden cardiac death. This risk is proportional to body mass index (BMI), is exacerbated by comorbidities such as hypertension and dyslipidemia, and includes emerging risk factors like insulin resistance, low-grade chronic inflammation, and thrombosis tendency. The distribution of adipose tissue, especially visceral fat and ectopic deposition in the heart, is another key factor in the development of cardiovascular diseases in these patients, along with atrial and ventricular remodeling. Bariatric surgery has been shown to be effective in reducing these risks. The prevention and treatment of cardiovascular diseases in obesity and T2D include lifestyle changes, specific pharmacological treatment and management of comorbidities, and attention to cardiovascular risk factors.
La obesidad está asociada con un aumento en la morbimortalidad cardiovascular (CV) en ambos sexos, favoreciendo afecciones como la enfermedad coronaria, cerebrovascular, fibrilación auricular (FA), insuficiencia cardíaca (IC) y muerte súbita cardíaca (MSC)1,2. Este mayor riesgo podría estar relacionado con la influencia adversa de la obesidad sobre múltiples factores de riesgo CV, como la hipertensión arterial (HTA), la dislipemia, la resistencia a la insulina (RI), el síndrome de apneas-hipopneas del sueño y, particularmente, la diabetes mellitus tipo 2 (DM2). En los adultos con un índice de masa corporal (IMC)≥40kg/m2 se ha observado un incremento proporcional del riesgo de desarrollar DM2 de un 64%, HTA en un 54% y un aumento del 9% en los niveles elevados de colesterol comparados con adultos de peso normal. La aparición y progresión de estas comorbilidades es proporcional al IMC y al grado de obesidad. Además, la obesidad conlleva comorbilidades emergentes como la RI, un estado proinflamatorio crónico de bajo grado y una mayor tendencia a la trombosis, influenciadas por el actual estilo de vida, la inactividad física y una baja adherencia a la dieta mediterránea. Muchos de estos factores son comunes en la DM2, pero es importante recordar que por sí solas, tanto la obesidad como la DM2, incluso en ausencia de otras comorbilidades, impactan negativamente en el sistema vascular.
En el contexto de la obesidad, es crucial evaluar no solo la cantidad sino también la distribución del tejido adiposo (TA). Individuos con niveles similares de obesidad, según el IMC, pueden tener mayor riesgo de desarrollar enfermedad CV debido a diferencias en la acumulación del TA visceral y depósitos de grasa ectópicos. Por lo tanto, tanto la magnitud de la obesidad como la distribución del TA, junto con los factores de riesgo que la obesidad favorece, contribuyen de forma sinérgica al desarrollo de la enfermedad CV. Adicionalmente, ante la dificultad de diferenciar el impacto diferencial de obesidad y DM2 sobre la enfermedad CV, esta revisión se enfocará en analizar el impacto específico de la obesidad en las enfermedades CV, sin dejar de lado consideraciones importantes sobre la DM2 (fig. 1).
Enfermedad cardiovascular: datos poblacionalesLas mujeres de 20 a 30 años con un IMC≥45kg/m2 enfrentan una reducción en su expectativa de vida de hasta 8 años, mientras que los hombres de la misma edad pueden perder hasta 13 años. Gran parte de este descenso en la longevidad se atribuye al desarrollo de enfermedades CV en cualquiera de sus manifestaciones. Un análisis conjunto de 20 estudios prospectivos que involucra a 9.564 personas con obesidad de clase III demostró un riesgo significativamente mayor de mortalidad por todas las causas en comparación con 304.011 individuos de peso normal, siendo las enfermedades CV, los trastornos oncológicos y la DM2 las principales causas de muerte3.
Un metaanálisis que analizó a 258.114 individuos confirmó que el CV aumenta con el incremento en el perímetro de cintura (PC) y el índice cintura-cadera (ICC). Por cada aumento de 1cm en el PC, el riesgo de un evento CV crece un 2% tanto en varones como en mujeres4. Contrariamente, un aumento en el TA a nivel gluteofemoral está asociado con una disminución en la calcificación aórtica y la rigidez arterial, así como con una ralentización en la progresión de dicha calcificación.
Si nos centramos en los pacientes con DM2, el estudio de Wright AK et al. abordaron la esperanza de vida y las tasas de mortalidad en relación con la DM2. Utilizando datos de registros hospitalarios y de mortalidad, el estudio incluyó 187.968 pacientes con DM2 y 908.016 sujetos control. Los hallazgos revelaron que, a los 40 años, los varones blancos con diabetes perdían aproximadamente 5 años de vida, mientras que las mujeres blancas perdían unos 6 años, en comparación con aquellos sin diabetes5. Otro estudio con 4.549.481 personas con DM2 mostró que más de la mitad de las muertes, el 50,3%, en este grupo eran por enfermedades CV6.
Una limitación del PC es su incapacidad para distinguir entre la acumulación de TA visceral y subcutáneo. Por ello, se ha sugerido medir también los niveles de triglicéridos en ayunas. La combinación de un PC elevado con hipertrigliceridemia puede ser indicativa del «fenotipo de cintura hipertrigliceridémica», que proporciona una mejor predicción del riesgo CV asociado a la adiposidad visceral que la medición de la CC.
Repercusiones sobre el corazónLa obesidad afecta negativamente al miocardio mediante varios mecanismos, entre los que deben destacarse a: 1) la acción del TA ectópico en el corazón, 2) los cambios en la estructura y la función de las cavidades cardíacas como consecuencia de las alteraciones hemodinámicas propias de la obesidad, y 3) el impacto que ejercen las comorbilidades metabólicas sobre las células miocárdicas. En conjunto, el tejido graso en el corazón puede representar hasta un 20% de su peso total, y se distribuye en 3 depósitos bien diferenciados: la grasa pericárdica (localizada por fuera del pericardio), la grasa epicárdica (en la superficie del corazón y en contacto íntimo con la vascularización coronaria, con una producción de adipocinas comparable a la del TA visceral) y la grasa intramiocárdica (que facilita los mecanismos oxidativos y el acúmulo de metabolitos tóxicos como la ceramida y el diacilglicerol) que conducen al desarrollo de disfunción cardíaca e IC7.
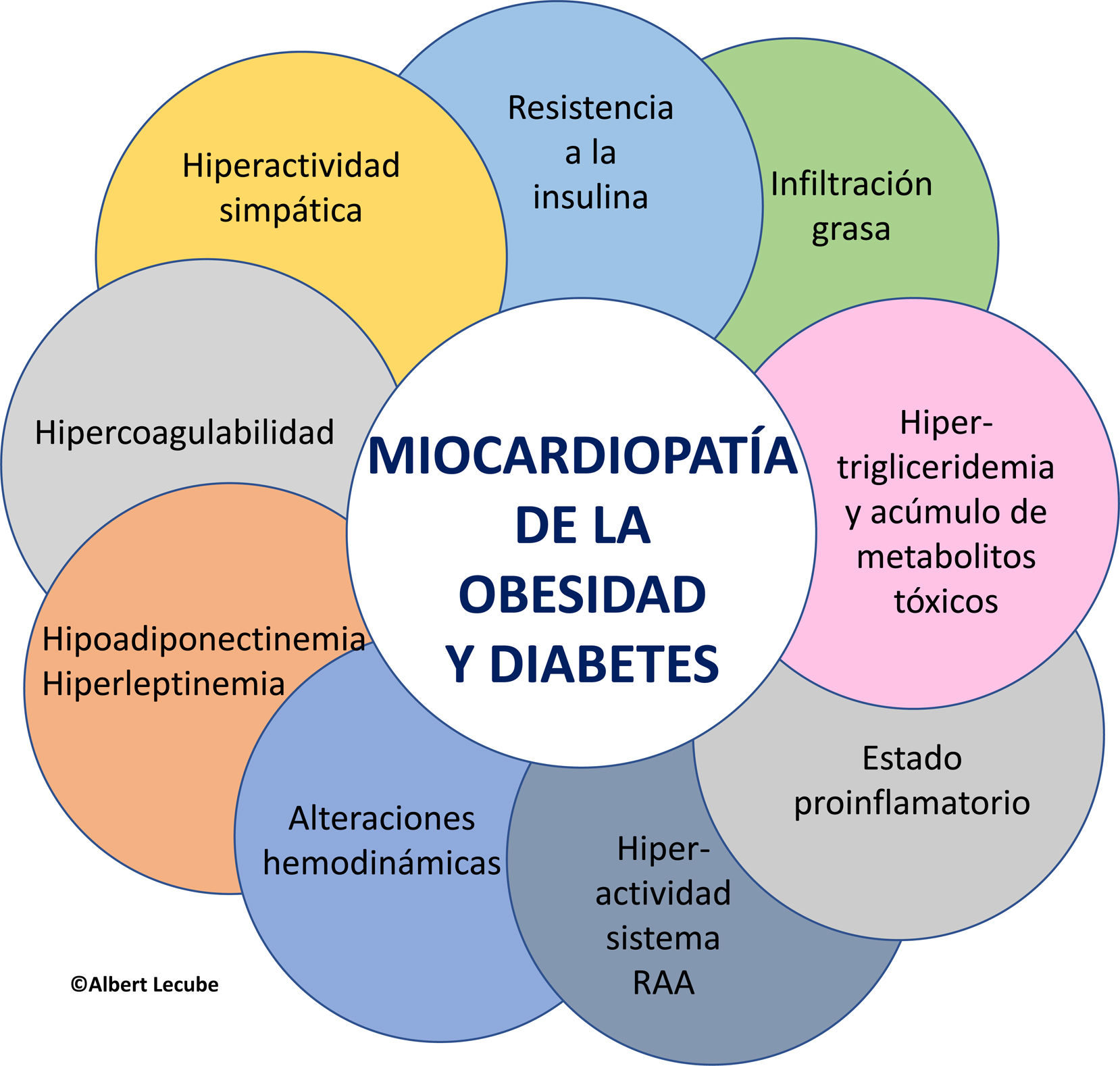
Un metaanálisis de 2014 reveló que la hipertrofia del ventrículo izquierdo (VI) está presente en el 56% de los pacientes con obesidad, siendo 4,1 veces más probable su desarrollo en comparación con personas de peso normal, adquiriendo una característica distribución extrínseca. Además, más del 50% de los individuos con obesidad presentan disfunción diastólica, correlacionada estrechamente con el PC8. Esta adaptación desfavorable es conocida como «miocardiopatía de la obesidad», caracterizada por disfunción ventricular y auricular, influida por la RI, el estado proinflamatorio, la hiperactividad simpática, la infiltración grasa y la mayor actividad del sistema renina-angiotensina-aldosterona.
Factores de riesgo cardiovascularPacientes con obesidad y DM2 suelen presentar otros factores de riesgo CV como la dislipemia y la HTA, que por sí mismas potencian el desarrollo de enfermedades CV. El perfil lipídico en ambas enfermedades se caracteriza por elevados niveles circulantes de triglicéridos totales y de lipoproteínas de muy baja densidad (VLDL, del inglés very low density lipoproteins), niveles bajos de colesterol de lipoproteínas de alta densidad (HDL, del inglés high density lipoproteins), y niveles normales de colesterol de lipoproteínas de baja densidad (LDL, del inglés low density lipoproteins), pero a expensas de unas partículas caracterizadas por ser pequeñas y densas9. Además, el depósito de grasa gluteofemoral es más pasivo que el depósito abdominal en cuanto a una menor lipólisis y mayor captación de ácidos grasos, ofreciendo cierta protección CV mediante el almacenamiento de ácidos grasos a largo plazo10.
En pacientes con obesidad y diabetes, la RI y la hiperinsulinemia son factores clave en el desarrollo de la HTA. La HTA suele causar un engrosamiento de las paredes ventriculares sin dilatación de la cámara, un proceso conocido como remodelado concéntrico si no hay aumento de la masa del VI, o hipertrofia concéntrica si la masa del VI aumenta. En cambio, en la obesidad sin HTA, se observa una dilatación creciente de la cámara cardíaca sin un engrosamiento significativo de la pared, lo que lleva a una hipertrofia excéntrica del VI.
Además, la inflamación crónica ligada a la obesidad desempeña un papel clave en la promoción de fenómenos de trombosis, inflamación vascular, adhesividad plaquetaria y promoción de placas de ateroma. Así, las citocinas y adipocinas proinflamatorias liberadas por el tejido adiposo, como ácidos grasos libres, interleucina-6, MCP-1, proteína C reactiva, leptina, TNF-α y la disminución de los niveles de adiponectina, están fuertemente relacionadas con un mayor riesgo CV en el paciente con obesidad, más que los propios valores del IMC. Obesidad y DM2 están también vinculadas a una fibrinólisis disminuida debido a niveles elevados del inhibidor del activador del plasminógeno-1 (PAI-1), aumentando el riesgo de tromboembolismo venoso y embolia pulmonar, particularmente en mujeres (fig. 2).
Importancia de la distribución del tejido adiposoEl TA subcutáneo, que incluye el TA abdominal subcutáneo y los depósitos gluteofemorales, constituye alrededor del 80% de la masa grasa total del cuerpo y debe considerarse como el compartimento dedicado al almacenamiento «normal» de grasa10. A su vez, el depósito intraabdominal representa aproximadamente el 10% del TA en las mujeres y hasta el 25% en los varones. Ambas localizaciones se diferencian en cuanto al tamaño y número de adipocitos, la actividad de la lipoproteinlipasa y la actividad lipolítica basal, así como la estimulada por catecolaminas. Es decir, la distribución de la grasa (subcutánea versus visceral) y la capacidad de expansión del TA subcutáneo son cruciales para entender la susceptibilidad a las complicaciones metabólicas relacionadas con la obesidad. Esta capacidad para la expansión varía entre individuos y está influenciada por factores como la edad, el género y la genética. Los individuos con un TA subcutáneo con baja capacidad para la expansión van a presentar un mayor acúmulo adiposo visceral y ectópico, asociados a una mayor incidencia de enfermedad CV. Al contrario, aquellos individuos con un TA subcutáneo que disponga de una elevada capacidad de expansión podrán mantenerse alejados de los componentes del síndrome metabólico y de la enfermedad CV.
Manifestaciones cardiovascularesEstudios importantes como el Framingham Heart Study, el Manitoba Study y el Nurses’ Health Study han identficado la obesidad como un predictor independiente de enfermedad coronaria. Así, por ejemplo, un aumento de 10kg en el peso corporal aumenta el riesgo de presentar una enfermedad coronaria en un 12%. La obesidad, al igual que la DM2, está asociada con un aumento en la prevalencia y gravedad de las lesiones vasculares ateroscleróticas, más frecuentes y difusas, y otros marcadores de enfermedad vascular como el aumento del grosor íntima-medial carotídeo, una mayor densidad de los vasa vasorum a nivel adventicial y el deterioro en la respuesta vasodilatadora del endotelio frente a la hipoxia. En los pacientes con alteraciones del metabolismo hidrocarbonado, la sola presencia de prediabetes se asocia con un mayor grado de enfermedad ateromatosa11. Además, el estudio de Schramm et al., enfatiza que la DM2, especialmente los pacientes que requieren terapia para disminuir la glucosa, de 30 años o más, muestran un riesgo CV comparable al de aquellos sin diabetes que ya han tenido un infarto de miocardio previo, independientemente del sexo y del tipo de diabetes. Esto sugiere que cualquier terapia reductora de la glucosa en pacientes con diabetes debe impulsar de forma paralela un tratamiento preventivo intensivo para las enfermedades CV12. En la DM2 también debe considerarse el grado de control metabólico, pues el estudio de Rawshani A et al. analizando datos procedentes de 271.174 pacientes con DM2 registrados en el Swedish National Diabetes Register, encontró que aquellos con niveles de hemoglobina glucosilada (HbA1c) dentro del rango objetivo presentaban poco o ningún exceso de riesgo de muerte, infarto de miocardio o accidente cerebrovascular en comparación con la población general13. Sin embargo, se identificó que un nivel de HbA1c fuera del rango objetivo era el predictor más fuerte de accidentes cerebrovasculares e infartos de miocardio.
En el estudio CRUSADE, que incluyó 111.847 pacientes con infarto de miocardio sin elevación del segmento ST (IMSEST), se identificó el exceso de peso como un factor de riesgo principal, incluso por encima del tabaquismo, para una presentación temprana de los eventos14. Respectivamente, y dentro de cada categoría de IMC (sobrepeso, obesidad clase I, II y III), la edad media para la incidencia de un IAMSEST fue 3,5, 6,8, 9,4 y 12,0 años antes en comparación con los individuos sin obesidad, respectivamente. Este patrón también se observó en casos de infarto de miocardio con elevación del segmento ST (IMCEST), donde la obesidad era un factor de riesgo independiente para su desarrollo precoz. Además, la obesidad incrementa la probabilidad de presentar calcificación de la arteria coronaria (CAC) que los sujetos con peso normal, acelerando también su progresión14.
El Framingham Heart Study estableció una relación clara entre la obesidad y la IC, mostrando que el riesgo aumenta con cada incremento en el IMC. Así, tras seguir una media de 14 años a una población de 5.881 participantes, con una media de edad inicial de 55 años y un 54% de mujeres, se observó un aumento gradual del riesgo de IC a través de todas las categorías de obesidad15. Esta observación se concretó en un aumento del riesgo de IC del 5% para los varones y del 7% para las mujeres por cada incremento de 1kg/m2 en el IMC. En personas con sobrepeso y obesidad, la IC tiende a desarrollarse una década antes que en aquellas con un IMC normal. Un metaanálisis con 647.388 individuos procedentes de 23 estudios prospectivos analizó la asociación entre el IMC y el PC con la incidencia de IC y la mortalidad: cada aumento de 5 unidades en el IMC se asoció con un 41% de incremento en el riesgo de desarrollar IC, y cada aumento de 10cm en el PC lo aumentó en un 29%16. Además, en el estudio de Rawshani A et al. el IMC tenía un impacto superior al de la HbA1c en la predicción de episodios de IC13.
La obesidad conduce a importantes cambios anatómicos y funcionales de la estructura cardíacas que incrementan el riesgo arritmogénico, como la dilatación y la disfunción de la aurícula izquierda. Además, se ha observado una relación directa entre el aumento del tejido graso epicárdico y la prevalencia y gravedad de la FA, posiblemente debido a un efecto paracrino que promueve la fibrosis intersticial auricular17. Y también se sugiere que la obesidad afecta el tono simpático y parasimpático, relacionado con la densa inervación de los depósitos de grasa. Un metaanálisis de 16 estudios en los que participaron 123.249 personas indicó que la obesidad aumenta en un 49% el riesgo de FA, y cada incremento de 1kg/m2 en el IMC eleva el riesgo de FA en casi un 4%18. La obesidad también se asocia con una mayor progresión de la FA paroxística a crónica, asociada a su vez a mayor morbilidad y mortalidad. Estos hallazgos son similares en la DM2.
La obesidad es también un factor de riesgo independiente para el desarrollo de taquiarritmias ventriculares y MSC. En personas con obesidad, incluso sin disfunción ventricular izquierda o IC, se observa un aumento de la irritabilidad eléctrica que puede llevar a arritmias ventriculares. Mecanismos similares se describen en la DM2, como la fibrosis miocárdica y la disfunción autonómica, a los que se añade la hiperglucemia crónica, que puede provocar alteraciones en los vasos sanguíneos y el sistema eléctrico cardíaco, aumentando el riesgo de arritmias19. El Framingham Heart Study reportó, tras 20 años de seguimiento, un riesgo triplemente mayor de MSC en pacientes ubicados en el tertil superior de adiposidad, especialmente en los varones. En el mismo sentido, se ha observado una asociación positiva entre el IMC y el intervalo QT corregido (QTc), un predictor de MSC20. Así, aunque no siempre seamos conscientes de ello, la MSC por arritmias ventriculares debe considerarse una causa de muerte subdiagnosticada en la obesidad.
Cirugía bariátrica y regresión de la enfermedad cardiovascularLa pérdida de peso tras la cirugía bariátrica puede mejorar significativamente las anomalías cardíacas y reducir los síntomas de enfermedades CV asociadas con la obesidad. Un metaanálisis que incluyó 18 estudios con 19.543 participantes examinó la evolución de hasta 73 factores de riesgo de enfermedad CV tras la cirugía bariátrica, observó mejorías significativas no solo en el peso sino también en la DM2, la HTA, la dislipemia y en diversos parámetros ecocardiográficos21. Otro metaanálisis con 14 estudios y 29.208 pacientes con obesidad sometidos a cirugía y 166.200 controles, con un seguimiento mínimo de 2 años y máximo de 14,7 años, reportó una reducción de hasta el 50% en la incidencia de enfermedades CV, incluyendo IM y accidentes cerebrovasculares22.
Prevenir y tratar la enfermedad cardiovascularEn la prevención primaria de las enfermedades CV en pacientes con obesidad y DM2, es crucial promover un estilo de vida saludable. Esto incluye una dieta con restricción calórica moderada, apuntando a una pérdida de peso del 5 al 10% durante el primer año, incrementar la actividad física y cesar el hábito tabáquico. Existen también enfoques más intensos de restricción calórica, incluyendo las dietas de muy bajo contenido calórico y las dietas hipocalóricas bajas en grasas con tendencia a la cetosis, y regímenes de ejercicio como los entrenamientos de alta intensidad que pueden sustituir al ejercicio aeróbico más tradicional. Es interesante ver como un estudio de cohortes prospectivo, con 6.391 sujetos con un seguimiento de 9 años, el esfuerzo por perder se asoció con una menor mortalidad general, independientemente de los cambios reales en el peso23.
Es importante considerar fármacos específicos para tratar la obesidad y la DM2 que han mostrado beneficios en enfermedades CV en ensayos clínicos aleatorizados. Entre ellos, los análogos del receptor de GLP-1 como liraglutida y semaglutida, así como los inhibidores del cotransportador de sodio-glucosa tipo 2 (iSGLT2), han demostrado efectos protectores en la insuficiencia cardíaca y en la reducción de la mortalidad total24. Estos tratamientos ofrecen una estrategia terapéutica integral para pacientes con estas condiciones y deben ser siempre considerados como primera opción farmacológica en los pacientes con obesidad y/o diabetes.
Por último, y no menos importante, es fundamental controlar los factores de riesgo CV asociados con la obesidad y la DM2, tales como la HTA, el estado protrombótico y la inflamación. En el tratamiento de la dislipemia aterogénica, el enfoque se centra en reducir el colesterol LDL, siendo las estatinas el tratamiento preferido. No hay un grupo específico de fármacos antihipertensivos considerado como primera línea para todos los pacientes; el beneficio se incrementa con una mayor reducción de la presión arterial.
El grado de obesidad, la distribución del tejido adiposo y los factores de riesgo CV que la obesidad favorece, actúan de forma sinérgica en el desarrollo de la enfermedad CV.
Los estudios poblacionales, tanto transversales como longitudinales, muestran cómo la obesidad se asocia con una mayor incidencia de enfermedad CV.
Los individuos con una baja capacidad para la expansión de su TA subcutáneo van a presentar un mayor volumen de TA visceral y ectópico asociados a una mayor incidencia de enfermedad CV.
Es importante considerar fármacos específicos para tratar la obesidad y la DM2 que han mostrado beneficios en enfermedades CV en ensayos clínicos aleatorizados.
Consideraciones éticasNinguna relacionada con la elaboración de este manuscrito.
FinanciaciónNinguna relacionada con la redacción de este manuscrito.
Conflicto de interesesNo hay conflicto de intereses relacionado con la elaboración de este manuscrito.