Evaluar el impacto de los cambios introducidos en respuesta a la pandemia sobre la seguridad del paciente (SP) percibida por los pacientes en Atención Primaria.
DiseñoEstudio observacional prospectivo de panel (centro de salud [CS]) basado en dos encuestas transversales.
Emplazamiento29 CS de tres regiones sanitarias de España (Mallorca, Cataluña Central y Camp de Tarragona).
ParticipantesMuestreo aleatorio de pacientes que consultaron los CS antes (n=2.199) y durante (n=1.955) la pandemia.
Mediciones principalesSe administró el cuestionario validado PREOS-PC, que evalúa la SP experimentada por los pacientes atendidos en Atención Primaria. Se compararon las puntuaciones medias en las escalas «experiencias de errores» y «daño» en ambos períodos y se realizaron análisis de regresión multinivel para estudiar las variaciones en las características de los pacientes y de los CS asociadas a la percepción de peores niveles de seguridad. Se realizó un análisis cualitativo de contenido sobre las experiencias de los pacientes durante la pandemia.
ResultadosLas puntuaciones de «errores» y «daño» empeoraron significativamente durante el período de COVID-19 (92,65 a 88,81 [d de Cohen=0,27]; y 96,92 a 79,97 [d=0,70], respectivamente). Se observó un mayor empeoramiento en mujeres, personas con menor nivel educativo, peor estado de salud y con más años adscritos al centro. También se observaron diferencias en función de la región sanitaria.
ConclusionesDurante la pandemia ha empeorado la SP percibida por los pacientes atendidos en Atención Primaria, siendo el impacto desigual según las características sociodemográficas de los pacientes y el perfil de los centros de salud.
To evaluate the impact of the changes introduced in response to the pandemic on patient-reported patient safety in Primary Care.
DesignProspective observational panel study (health center) based on two cross-sectional surveys.
Setting29 Primary Health Care centers from three Spanish health regions (Mallorca, Catalunya Central and Camp de Tarragona).
ParticipantsRandom sample of patients visiting their centers before (n=2199 patients) and during the pandemic (n=1955 patients)
Main measurementsWe used the PREOS-PC questionnaire, a validated instrument which assesses patient-reported patient safety in Primary Care. We compared mean scores of the “experiences of errors” and “harm” scales in both periods, and built multilevel regression analyzes to study the variations in patient and center characteristics associated with worse levels of safety. A qualitative (content) analysis of patients’ experiences during the pandemic was also performed.
ResultsThe “experiences of errors” and “harm” scales scores significantly worsened during the COVID-19 period (92.65 to 88.81 (Cohen's d=0.27); and 96.92 to 79.97 (d=0.70), respectively). Patient and center characteristics associated to worsened scores were: women, people with a lower educational level, worse health status, more years assigned to the center, and health region.
ConclusionsDuring the pandemic, a perceptible worsening in patient safety perceived by patients treated in Primary Care has been observed, which has differentially affected patients according to their sociodemographic characteristics or health center profiles.
Según una revisión sistemática internacional, se estima que ocurren 2-3 incidentes de seguridad del paciente (SP) por cada 100 consultas de Atención Primaria (AP), y que uno de cada 25 de estos incidentes causa un daño grave sobre el paciente1. Los errores con mayor impacto iatrogénico están relacionados con el diagnóstico, la prescripción y el uso de medicamentos2,3. Son varios los factores que contribuyen a esto, como el entorno laboral, la transferencia de información entre la atención primaria y la especializada, la relación médico-paciente o la educación continua4–7. En España, el estudio APEAS (2008) estimó que cada año se producen tres millones de eventos adversos en los centros de salud (CS) de AP, y el 64% son prevenibles8.
La pandemia de COVID-19ha supuesto una disrupción de los modelos de atención sanitaria y de forma muy particular en AP. Siguiendo las recomendaciones del Ministerio de Sanidad9, sociedades científicas, colegios profesionales y administraciones sanitarias10,11 se han llevado a cabo importantes cambios organizativos, como establecer circuitos separados para la atención de personas con síntomas respiratorios, reorganizar agendas, crear consultas específicas COVID-19, limitar el acceso al CS y favorecer la atención sanitaria no presencial priorizando la atención telefónica. Hasta el momento se desconoce de qué forma esta reorganización de la atención sanitaria está afectando la SP en AP.
Los objetivos del estudio fueron: i) comparar la SP percibida por los pacientes en los CS antes y durante la pandemia de COVID-19, y ii) identificar las características de los pacientes y CS relacionadas con una peor percepción de la SP por parte de los pacientes a raíz de la pandemia.
MetodologíaDiseñoEstudio prospectivo observacional basado en dos encuestas transversales a pacientes de un panel de 29 CS de las regiones sanitarias de Mallorca, Cataluña Central y Camp de Tarragona. Los centros seleccionados formaban parte del grupo control de SinergiAPS12. En resumen, SinergiAPS es un ensayo clínico controlado de 12 meses de duración en el que participaron 59 CS para evaluar la efectividad de una intervención dirigida a mejorar la cultura de SP de los profesionales de AP a través de una herramienta diseñada para recoger información de los pacientes y trasladarla a los CS.
Recogida de datosLa recogida de datos basal se realizó entre noviembre de 2019 y enero de 2020 (medición «pre-COVID-19»). Se invitó a los pacientes en la sala de espera de los CS a cumplimentar la versión española o catalana del cuestionario Patient Reported Experiences and Outcomes of Safety in Primary Care (PREOS-PC)13,14. La segunda recogida de cuestionarios se realizó entre noviembre de 2020 y mayo de 2021 (medición «COVID-19») de forma telemática (telefónica en Mallorca y vía cuestionario online en Cataluña), obteniéndose para ello una muestra aleatoria de pacientes para cada CS a partir de las bases de datos de cada gerencia. En ambos períodos se invitó a pacientes con el objetivo de obtener 75 cuestionarios por CS (tamaño muestral calculado con base en los requerimientos del ensayo SinergiAPS12). Se invitó a participar a pacientes mayores de 18 años inscritos en el CS y que hubieran utilizado los servicios de su centro (de forma presencial o telefónica) al menos una vez durante el último año. Se recogió información sociodemográfica y clínica de los participantes (sexo, edad, país de origen, nivel de estudios, situación laboral, estado de salud percibido, años registrados en el CS, número de visitas al centro en los últimos 12 meses, número de enfermedades crónicas y número de medicamentos diarios).
Finalmente, se extrajo información sobre las características basales de los CS (número de pacientes, número de profesionales —sanitarios y no sanitarios—, porcentaje de pacientes mujeres y porcentaje de pacientes mayores de 65 años, centro docente) a través de los servicios de información tecnológica del Servicio de Salud de les Illes Balears (Mallorca) y del Institut Català de la Salut (Cataluña Central y Camp de Tarragona).
Medición de la seguridad del pacienteSe utilizó el cuestionario PREOS-PC13,14, que permite evaluar la SP en AP desde la perspectiva de los pacientes, a partir de sus experiencias sobre la atención sanitaria recibida durante los 12 meses previos. Aunque el cuestionario incluye seis escalas, para este trabajo se analizaron únicamente las dos escalas que informan sobre experiencias de eventos relacionados con la seguridad, «experiencias de incidentes de seguridad» y «gravedad del daño», y las dos preguntas abiertas relacionadas con errores y daño (Cuadro 1).
Escalas y preguntas abiertas de la versión española del cuestionario PREOS-PC analizadas para este estudio
| 1. Experiencias de incidentes de seguridad |
| 1.1. Ítems de la escala (Cronbach α=0,67) |
| Las siguientes preguntas son para saber si usted ha sufrido algún tipo de problema con la atención sanitaria en su centro de salud. Por ejemplo: no ser examinado o tratado cuando uno lo necesita, recibir un diagnóstico erróneo (o tardío), recibir una medicación equivocada (o una dosis errónea), o sufrir una reacción adversa o una alergia inesperada a algún medicamento. |
| En relación con la asistencia sanitaria que ha recibido en su centro de salud en los últimos 12 meses, ¿ha sufrido usted alguno de los siguientes problemas? (sí; no; no sabe) |
| Problemas con el diagnóstico de su problema de salud (por ej., recibir un diagnóstico erróneo, tardío o ausente). |
| • Problemas con la medicación (p. ej., que le hayan dado una medicación destinada a otro paciente, que le hayan prescrito una dosis errónea o que haya sufrido una reacción alérgica). |
| • Problemas con otros tratamientos (como curas de heridas, sondajes o intervenciones de cirugía menor). |
| • Problemas con las vacunas (p. ej., que le hayan puesto una vacuna a la que ya sabía que era alérgico). |
| • Problemas con análisis de sangre o cualquier otro análisis de laboratorio solicitado o realizado en su consulta (p. ej., que se hayan perdido los resultados o que haya habido discrepancias entre distintos profesionales sobre los resultados). |
| • Problemas con las pruebas de diagnóstico o de seguimiento (exceptuando análisis de sangre o de laboratorio; p. ej., un electrocardiograma o una radiografía). |
| • Problemas con sus citas (p. ej., no conseguir una cita en un plazo de 48 horas cuando consideraba que su problema de salud requería asistencia urgente). |
| • Problemas con su historial médico (p. ej., que la información registrada en una consulta o en el hospital no estuviera disponible en caso de requerirla). |
| En relación con la asistencia sanitaria que ha recibido en su centro de salud en los últimos 12 meses: (Sí; No; No sabe) |
| • ¿Ha observado usted algún problema de comunicación entre usted y los profesionales sanitarios de su centro de salud (p. ej., no recibir la información necesaria sobre sus problemas de salud o sobre su asistencia sanitaria)? |
| • ¿Ha observado usted algún problema de comunicación entre los propios profesionales de su centro de salud (p. ej., que los profesionales sanitarios no compartieran entre sí información importante sobre su asistencia sanitaria)? |
| • ¿Ha observado usted algún problema de comunicación entre los profesionales sanitarios de su centro de salud y otros profesionales sanitarios externos (como especialistas o enfermeras de hospital)? |
| 1.2. Ítem texto libre: |
| • ¿Otros tipos de problemas? Por favor, descríbalo aquí: |
| 2. Gravedad del daño |
| 2.1. Ítems de la escala (Cronbach α=0,85) |
| Nos gustaría saber si ha sufrido algún tipo de daño a consecuencia de la asistencia sanitaria recibida en su centro de salud. Con la palabra «daño» nos referimos a aquellas situaciones en las que la propia asistencia sanitaria causa un deterioro en la salud o el bienestar del paciente. En ocasiones, esto se podría deber a que la asistencia sanitaria no ha sido tan buena como debiera, lo cual puede ocurrir cuando surgen problemas como los anteriormente descritos en las preguntas 3 y 4. Por ejemplo, si accidentalmente se perdieran los resultados de los análisis de sangre de un paciente, su médico no podría prescribir el tratamiento necesario en el momento adecuado. Ello podría causar al paciente un empeoramiento de su enfermedad. |
| En otras ocasiones el daño también puede producirse incluso recibiendo una asistencia sanitaria de calidad, por ejemplo, cuando un paciente recibe la medicación adecuada pero que le produce una reacción inesperada que le provoca malestar. |
| ¿Ha sufrido usted alguno de los siguientes tipos de daño como consecuencia de la asistencia sanitaria que ha recibido en su centro de salud en los últimos 12 meses? (Ninguno; Sí, alguno; Sí, mucho; Sí, muchísimo) |
| • Daños a su salud física |
| • Daños a su salud mental |
| • Daños que limitaron sus actividades sociales habituales (como quedar con sus amistades o ir de compras) |
| 2.2. Ítem texto libre: |
| • Si ha experimentado algún tipo de daño, puede describirlo aquí: |
Los análisis realizados se detallan en profundidad en el Apéndice 1. En primer lugar, se realizó un análisis descriptivo de las características sociodemográficas y clínicas de los participantes en ambos períodos; posteriormente, se calculó la puntuación media de las escalas del cuestionario PREOS-PC (puntuaciones más altas corresponden a mayor SP) y se compararon las puntuaciones de las escalas en las dos evaluaciones mediante prueba t-Student. Debido a las diferencias observadas entre las características sociodemográficas de ambas muestras (tabla 1), la muestra del período COVID-19 se ponderó en función de características clave de la muestra pre-COVID-19 (edad, sexo y nivel educativo).
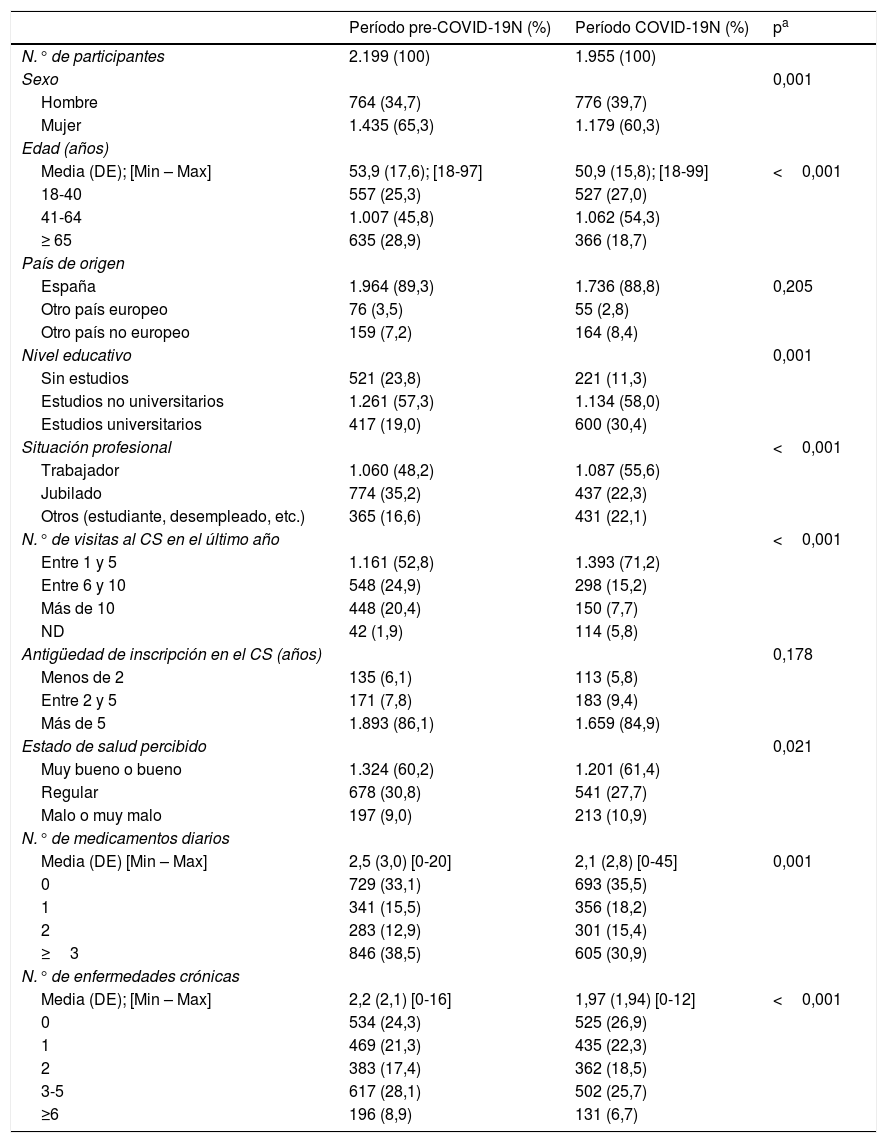
Características sociodemográficas y clínicas de los pacientes participantes en el estudio en ambos períodos
| Período pre-COVID-19N (%) | Período COVID-19N (%) | pa | |
|---|---|---|---|
| N.° de participantes | 2.199 (100) | 1.955 (100) | |
| Sexo | 0,001 | ||
| Hombre | 764 (34,7) | 776 (39,7) | |
| Mujer | 1.435 (65,3) | 1.179 (60,3) | |
| Edad (años) | |||
| Media (DE); [Min – Max] | 53,9 (17,6); [18-97] | 50,9 (15,8); [18-99] | <0,001 |
| 18-40 | 557 (25,3) | 527 (27,0) | |
| 41-64 | 1.007 (45,8) | 1.062 (54,3) | |
| ≥ 65 | 635 (28,9) | 366 (18,7) | |
| País de origen | |||
| España | 1.964 (89,3) | 1.736 (88,8) | 0,205 |
| Otro país europeo | 76 (3,5) | 55 (2,8) | |
| Otro país no europeo | 159 (7,2) | 164 (8,4) | |
| Nivel educativo | 0,001 | ||
| Sin estudios | 521 (23,8) | 221 (11,3) | |
| Estudios no universitarios | 1.261 (57,3) | 1.134 (58,0) | |
| Estudios universitarios | 417 (19,0) | 600 (30,4) | |
| Situación profesional | <0,001 | ||
| Trabajador | 1.060 (48,2) | 1.087 (55,6) | |
| Jubilado | 774 (35,2) | 437 (22,3) | |
| Otros (estudiante, desempleado, etc.) | 365 (16,6) | 431 (22,1) | |
| N.° de visitas al CS en el último año | <0,001 | ||
| Entre 1 y 5 | 1.161 (52,8) | 1.393 (71,2) | |
| Entre 6 y 10 | 548 (24,9) | 298 (15,2) | |
| Más de 10 | 448 (20,4) | 150 (7,7) | |
| ND | 42 (1,9) | 114 (5,8) | |
| Antigüedad de inscripción en el CS (años) | 0,178 | ||
| Menos de 2 | 135 (6,1) | 113 (5,8) | |
| Entre 2 y 5 | 171 (7,8) | 183 (9,4) | |
| Más de 5 | 1.893 (86,1) | 1.659 (84,9) | |
| Estado de salud percibido | 0,021 | ||
| Muy bueno o bueno | 1.324 (60,2) | 1.201 (61,4) | |
| Regular | 678 (30,8) | 541 (27,7) | |
| Malo o muy malo | 197 (9,0) | 213 (10,9) | |
| N.° de medicamentos diarios | |||
| Media (DE) [Min – Max] | 2,5 (3,0) [0-20] | 2,1 (2,8) [0-45] | 0,001 |
| 0 | 729 (33,1) | 693 (35,5) | |
| 1 | 341 (15,5) | 356 (18,2) | |
| 2 | 283 (12,9) | 301 (15,4) | |
| ≥3 | 846 (38,5) | 605 (30,9) | |
| N.° de enfermedades crónicas | |||
| Media (DE); [Min – Max] | 2,2 (2,1) [0-16] | 1,97 (1,94) [0-12] | <0,001 |
| 0 | 534 (24,3) | 525 (26,9) | |
| 1 | 469 (21,3) | 435 (22,3) | |
| 2 | 383 (17,4) | 362 (18,5) | |
| 3-5 | 617 (28,1) | 502 (25,7) | |
| ≥6 | 196 (8,9) | 131 (6,7) | |
CS: centros de salud de Atención Primaria; Min: mínimo; Max: máximo; N: número de participantes; ND: información no disponible; DE: desviación estándar.
Para identificar los perfiles de pacientes y CS más afectados por el impacto de la pandemia sobre la SP se utilizaron modelos de regresión lineal multivariado multinivel, estableciendo el nivel CS como variable de efectos aleatorios14. Como variables dependientes se seleccionaron las dos escalas del cuestionario PREOS-PC y como variables independientes las características sociodemográficas y clínicas de los pacientes y de los CS previamente descritas. Para cada escala se construyeron tres modelos: (1) período pre-COVID-19, (2) período COVID, y (3) muestra total, incluyendo la interacción del «período de medición» con las variables independientes, lo que nos permitió determinar en qué perfiles se había producido un cambio significativo en la percepción de SP en el período COVID-19 en relación con el período pre-COVID-19.
Las preguntas abiertas de los cuestionarios del período COVID-19 se analizaron mediante análisis de contenido cualitativo15. Tras una lectura en profundidad, una investigadora (MJSR) agrupó las frases con contenidos de problemas de seguridad y daños explicados por los pacientes. El objetivo de este análisis fue profundizar en las experiencias vividas por los pacientes y entender mejor cómo los cambios producidos en la atención sanitaria afectaron a la SP.
ResultadosCaracterísticas de los centros de salud y pacientes participantesLos 29 CS contaron con una media de 30 profesionales (desviación estándar [DE]: 13) y 14.074 pacientes (DE: 7.006). Un 20% eran centros docentes. Aproximadamente la mitad (n=14) pertenecían a la zona sanitaria de Mallorca y el resto a Camp de Tarragona (n=10) y Cataluña Central (n=5).
En la primera encuesta (pre-COVID-19) participaron 2.199 pacientes y en la segunda 1.955 (período COVID-19). En comparación con los participantes de la primera encuesta, en la segunda se observó una mayor proporción de hombres, pacientes jóvenes, con estudios universitarios y laboralmente activos (tabla 1).
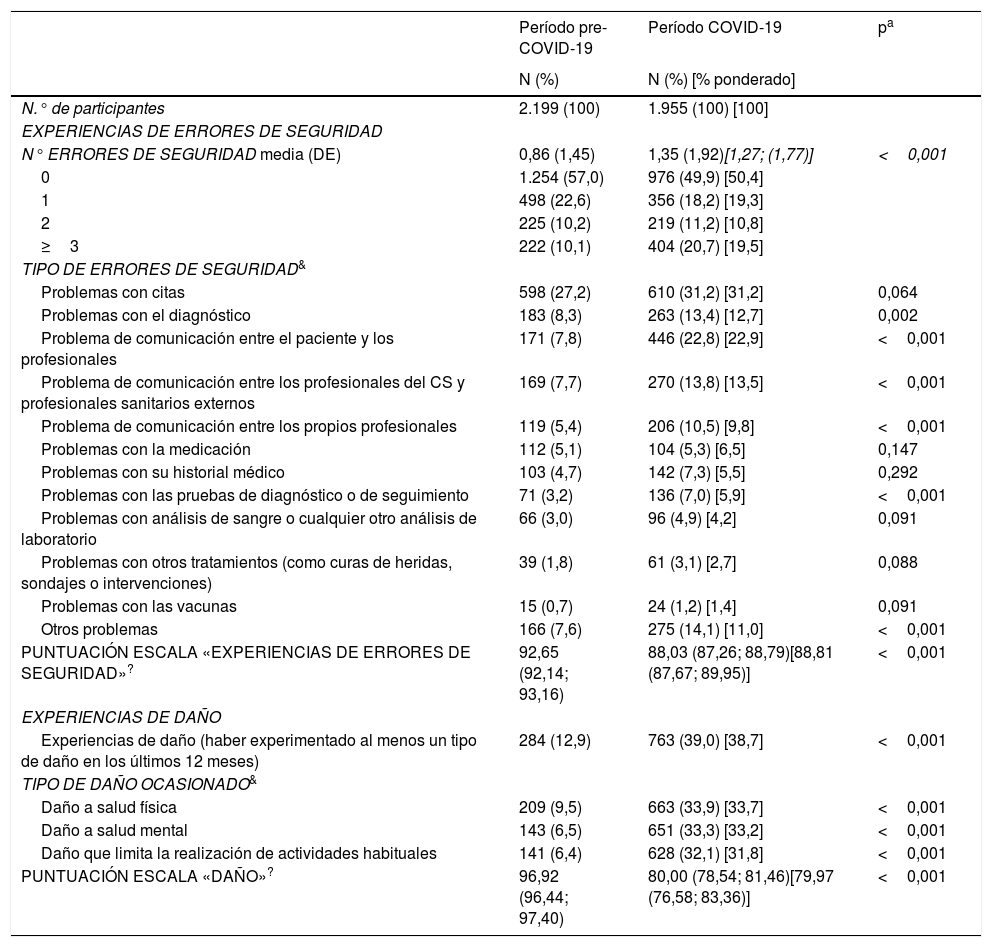
Experiencias de problemas de seguridad y daño percibidas por los pacientes antes y durante la pandemiaLa proporción de pacientes que declararon haber experimentado al menos un problema de seguridad en el período pre-COVID-19 fue del 43% (tabla 2), mientras que durante el período COVID-19 se incrementó hasta el 50% (porcentaje ponderado). Los problemas relacionados con la obtención de citas fueron los más frecuentes en ambos períodos (27% pre-COVID-19 vs. 31% período COVID-19). Los problemas que más aumentaron fueron los relacionados con la comunicación médico-paciente (8% vs. 23%), la comunicación entre profesionales (5% vs. 10%) y los relacionados con el diagnóstico (8% vs. 13%).
Experiencias de errores de seguridad del paciente y de daño reportados por los pacientes mediante el cuestionario PREOS-PC en 29 CS de AP españoles: evaluación del período pre-COVID-19 y del período COVID-19
| Período pre-COVID-19 | Período COVID-19 | pa | |
|---|---|---|---|
| N (%) | N (%) [% ponderado] | ||
| N.° de participantes | 2.199 (100) | 1.955 (100) [100] | |
| EXPERIENCIAS DE ERRORES DE SEGURIDAD | |||
| N° ERRORES DE SEGURIDAD media (DE) | 0,86 (1,45) | 1,35 (1,92)[1,27; (1,77)] | <0,001 |
| 0 | 1.254 (57,0) | 976 (49,9) [50,4] | |
| 1 | 498 (22,6) | 356 (18,2) [19,3] | |
| 2 | 225 (10,2) | 219 (11,2) [10,8] | |
| ≥3 | 222 (10,1) | 404 (20,7) [19,5] | |
| TIPO DE ERRORES DE SEGURIDAD& | |||
| Problemas con citas | 598 (27,2) | 610 (31,2) [31,2] | 0,064 |
| Problemas con el diagnóstico | 183 (8,3) | 263 (13,4) [12,7] | 0,002 |
| Problema de comunicación entre el paciente y los profesionales | 171 (7,8) | 446 (22,8) [22,9] | <0,001 |
| Problema de comunicación entre los profesionales del CS y profesionales sanitarios externos | 169 (7,7) | 270 (13,8) [13,5] | <0,001 |
| Problema de comunicación entre los propios profesionales | 119 (5,4) | 206 (10,5) [9,8] | <0,001 |
| Problemas con la medicación | 112 (5,1) | 104 (5,3) [6,5] | 0,147 |
| Problemas con su historial médico | 103 (4,7) | 142 (7,3) [5,5] | 0,292 |
| Problemas con las pruebas de diagnóstico o de seguimiento | 71 (3,2) | 136 (7,0) [5,9] | <0,001 |
| Problemas con análisis de sangre o cualquier otro análisis de laboratorio | 66 (3,0) | 96 (4,9) [4,2] | 0,091 |
| Problemas con otros tratamientos (como curas de heridas, sondajes o intervenciones) | 39 (1,8) | 61 (3,1) [2,7] | 0,088 |
| Problemas con las vacunas | 15 (0,7) | 24 (1,2) [1,4] | 0,091 |
| Otros problemas | 166 (7,6) | 275 (14,1) [11,0] | <0,001 |
| PUNTUACIÓN ESCALA «EXPERIENCIAS DE ERRORES DE SEGURIDAD»? | 92,65 (92,14; 93,16) | 88,03 (87,26; 88,79)[88,81 (87,67; 89,95)] | <0,001 |
| EXPERIENCIAS DE DAÑO | |||
| Experiencias de daño (haber experimentado al menos un tipo de daño en los últimos 12 meses) | 284 (12,9) | 763 (39,0) [38,7] | <0,001 |
| TIPO DE DAÑO OCASIONADO& | |||
| Daño a salud física | 209 (9,5) | 663 (33,9) [33,7] | <0,001 |
| Daño a salud mental | 143 (6,5) | 651 (33,3) [33,2] | <0,001 |
| Daño que limita la realización de actividades habituales | 141 (6,4) | 628 (32,1) [31,8] | <0,001 |
| PUNTUACIÓN ESCALA «DAÑO»? | 96,92 (96,44; 97,40) | 80,00 (78,54; 81,46)[79,97 (76,58; 83,36)] | <0,001 |
N, número total de personas.
La puntuación media de la escala «experiencias de errores de seguridad» (mayor puntuación se corresponde a menor frecuencia de experiencias de errores) fue significativamente mayor (p<0,001) en el período pre-COVID-19 que durante el período COVID-19 (92,65/100 [IC 95%=92,14; 93,16]; 88,81/100 [IC95%=87,67; 89,95], respectivamente; d de Cohen=0,27).
La proporción de pacientes que declararon haber experimentado daño en el período pre-COVID-19 fue del 13% (tabla 2), mientras que durante la pandemia aumentó hasta el 39% (p<0,001). La puntuación media de la escala «daño» (mayor puntuación se corresponde a menor frecuencia y gravedad del daño) fue significativamente mayor (p<0,001) en el período pre-COVID-19 que durante la pandemia (96,92/100 [IC 95%=96,44; 97,40]; 79,97/100 [IC 95%=73,07; 86,87], respectivamente; d=0,70).
Al relacionar la frecuencia de errores y de daño se observó que en el período pre-COVID-19 el 24% (225/945) de los pacientes que reportaron errores de seguridad informaron también de daño, mientras que en el período COVID-19 dicha proporción ascendió hasta el 50% (487/979; porcentaje ponderado=46%).
Análisis cualitativo de las experiencias de los pacientesLas preguntas abiertas (Cuadro 1) recogieron 372 experiencias de errores y 132 experiencias de daño. Las respuestas se agruparon en categorías definidas según el tipo de error (Cuadro 2).
Citas destacadas en relación con las experiencias de errores de seguridad y daño sufrido descritos por los participantes en las preguntas abiertas del cuestionario PREOS-PC
| Experiencias de errores de seguridad | Citas destacadas |
|---|---|
| Problemas con citas | No cogen el teléfono, y muy mal seguimiento de COVID, no hemos podido ir al centro de salud porque no atienden y no vamos por no saturar. (Hombre, 49 años)Antes de la crisis del COVID estaba muy contenta con el servicio, la atención era rápida y efectiva. El año pasado, 2020, y lo que va de este año, todo se ha retrasado muchísimo, llenas el cuestionario para cita y no te llaman, cuando llaman es tarde. En mi caso, estoy esperando desde al año pasado un estudio por zumbidos en el oído y aún no tengo fecha ni han hecho seguimiento de mi caso, últimamente he sentido pérdida auditiva. Entre otras cosas, sufro de ansiedad y he pedido cita con la psicóloga para seguimiento y no he tenido respuesta alguna. Actualmente estoy muy decepcionada del servicio del centro. (Mujer, 37 años)Más tiempo con el dolor de muelas, ha sido por la situación del COVID que la cita era telefónica con el dentista. (Mujer, 46 años)Cinco meses para conseguir cita psiquiátrica con depresión y ansiedad fuerte. Tener que pagar privado un psicólogo. (Mujer, 38 años) |
| Problemas con el diagnóstico inicial de la enfermedad | [por el COVID] La doctora no se quiso acercar para valorarme un ojo, así que me diagnosticó mal y no me dio la medicación que tocaba. (Mujer, 50 años)No visitar a mi madre y esperar cuatro días a que me llamaran por teléfono y, lo que era bronquitis, pasó a neumonía y tuvo que ser ingresada en el hospital, entró con dos PCR negativas por COVID, y se contagió allí, y estuvo un mes y medio ingresada y con consecuencias para su salud, han pasado a hacerle diálisis. (Mujer, 54 años)Dolor en el brazo que no podía levantar, después de llamar fui atendida al cabo de unos días aun diciendo el dolor que sentía. Cuando me atendieron por teléfono y sin verme, me recetaron antiinflamatorios y analgésicos, seguía el dolor, cuando volvieron a atenderme al cabo de los días cambiaron la medicación sin verme tampoco, seguía con el dolor. Tuve que ir a un traumatólogo de pago porque no veía solución pasado 1 mes. (Mujer, 45 años) |
| Problemas de comunicación entre el paciente y los profesionales | Las citas telefónicas eran muy rápidas [breves], no me dejaban hablar y explicarme. (Mujer, 52 años)Llamo, me dicen que me devolverán la llamada al día siguiente y nunca lo hacen. (Hombre, 41 años)Yo no puedo llamar al médico, el médico me tiene que llamar a mí y a veces esto tarda y hay dudas urgentes que no pueden ser resueltas. (Mujer, 59 años)Tardan hasta 14 días en dar cita con el médico de cabecera, y encima solo es telefónica. Hay personas que no sabe muy bien explicar sus síntomas, y deberían ser visitados presencialmente. (Mujer, 62 años) |
| Problemas con la medicación | Debido al COVID que se recete sin ver al paciente en temas de infecciones, etc. (Mujer, 25 años)No se puede atender todo telefónicamente, es necesario que vean a los pacientes. En el caso de mi madre sufrió un desmayo por culpa de prescribirle una medicación que no le iba bien para lo que tenía porque no le habían hecho pruebas y le recetaron por teléfono. Hay cosas que no deben ser atendidas por teléfono. (Hombre, 60 años)Me dan una medicación que no me sirve, siempre la misma. No hacen seguimiento, pero supongo que es normal por COVID. (Mujer, 51 años) |
| Problemas con las pruebas de diagnóstico y seguimiento | No sé qué daños puedo tener, hace tiempo tuve lesiones en el útero, pero ahora no puedo saber cómo estoy, igual hasta tengo cáncer, pero a ellos les da igual. Si no es COVID no importa nada. (Mujer, 26 años).Estrés, angustia e incluso insomnio, por la espera en poderme realizar pruebas diagnósticas. (Hombre, 86 años)Desde hace siete meses pendiente de una prueba y si no me la hacen lógicamente no sabemos cómo combatir mi problema. (Mujer 52 años) |
| Problemas relacionados con el seguimiento de pacientes con enfermedades crónicas | Últimamente, quizás por el COVID, no se hace seguimiento del enfermo crónico; por ejemplo: revisiones pie diabético, cribajes oculares en DM, seguimiento colesterolemia, seguimiento adherencia al plan de medicación, espirometrías en respiratorios... en fin, falta de seguimiento y pérdida de detección de problemas... tareas básicamente enfermeras. Atención muy focalizada en la COVID. (Mujer, 60 años)Retraso en las pruebas habituales por la enfermedad crónica que padece y ser atendida de forma tardía, de forma rápida y seca y sin escuchar los problemas que ha presentado estos meses. Médicos estresados y que no pueden atenderte como antes debido al COVID. (Mujer, 83 años)[Por la situación actual] No están atendiendo, soy diabética y necesito hacerme revisiones periódicas. (Mujer, 63 años)Debido a la situación actual de urgencias por virus hace más de un año que no veo a mi médico de cabecera, ni puedo comentarle cómo me encuentro. Se ha perdido ese importante y necesario apoyo. (Mujer, 67 años) |
Destacan los problemas para obtener cita, que los participantes atribuyeron al cambio en los protocolos de visitas. En ocasiones, no poder acceder a citas fácilmente abocó a los pacientes a acudir a la sanidad privada, con el consiguiente gasto económico. Muchos pacientes también reportaron problemas de diagnóstico que provocaron daños en su salud e incluso secuelas a largo plazo. Otro de los problemas descritos fue la falta o mala comunicación entre pacientes y profesionales, ofreciendo múltiples ejemplos de dificultades para comunicarse con su médico, tanto presencial como telefónicamente. También describieron problemas relacionados con la medicación: se les prescribieron medicaciones telefónicamente que no solucionaron sus problemas, o no se realizó un seguimiento adecuado de lo prescrito. Los pacientes también reportan problemas para la realización de pruebas diagnósticas, señalando que su salud podía verse afectada por este motivo.
Además, apareció una categoría no prevista inicialmente relacionada con el seguimiento del paciente con patologías crónicas. Muchos pacientes reportaron problemas de seguimiento, con el consecuente daño para su salud.
De forma general, se recoge la incertidumbre de los pacientes por no saber cuándo serán atendidos y la preocupación por no poder tener un seguimiento adecuado de su enfermedad. Los pacientes expresaron que se sintieron decepcionados con su CS, reportando emociones como ansiedad, enfado o sensación de desprotección.
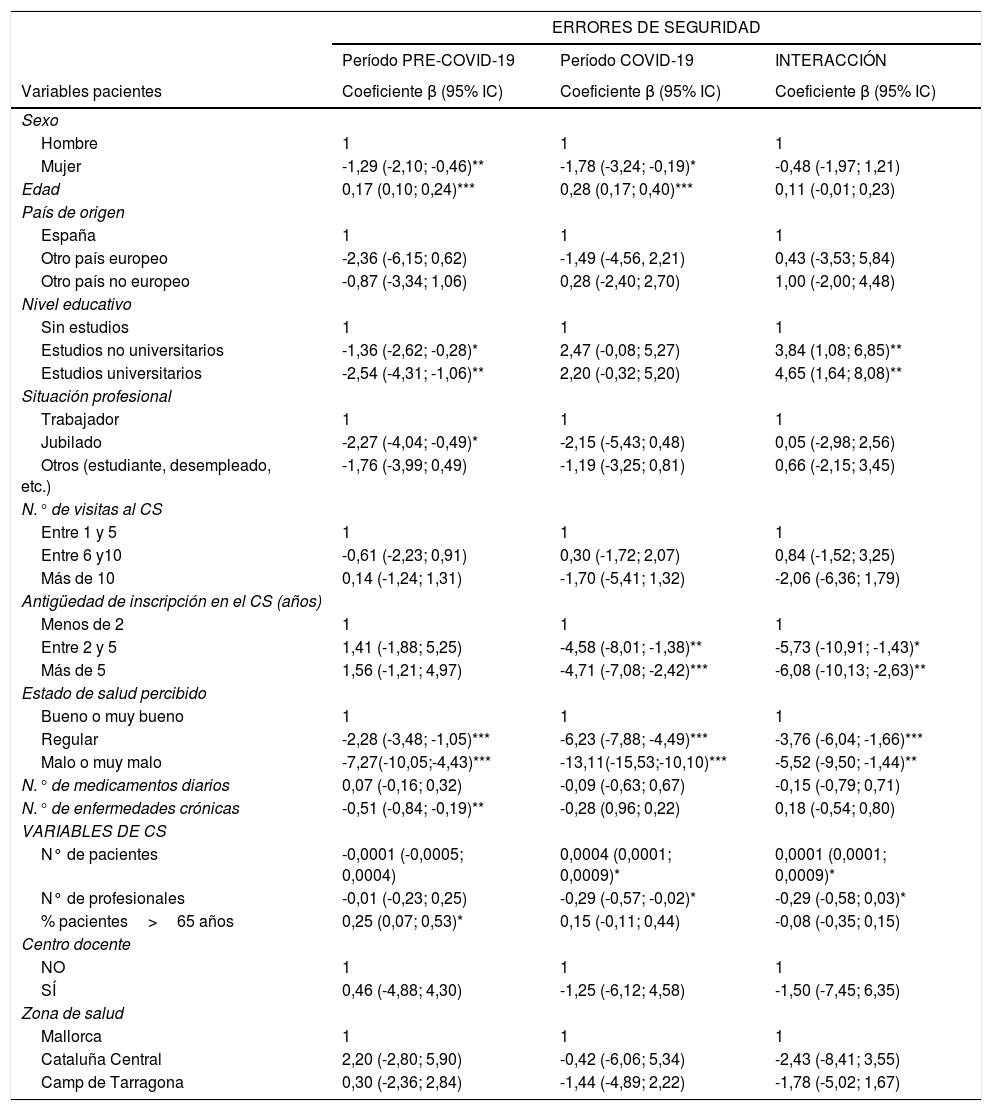
Características asociadas a experimentar errores de seguridad antes y durante la pandemiaEn la tabla 3 se resumen los resultados del análisis multivariado estudiando la asociación entre las características de pacientes y CS asociadas a experiencias de errores de seguridad. En ambos períodos se observan puntuaciones menores (indicando mayor frecuencia de percepción de errores) en mujeres, pacientes más jóvenes y con mala salud percibida. Durante la pandemia, en comparación con el período pre-COVID-19, se observó un empeoramiento significativo en los pacientes sin estudios, aquellos registrados en su centro durante más tiempo y aquellos con peor estado de salud percibido, así como en los centros con menos pacientes y mayor número de profesionales.
Resumen de los análisis multivariados multinivel entre las variables explicativas y las experiencias de los pacientes de errores de seguridad en los CS de AP: evaluación del período pre-COVID-19, evaluación del período COVID-19 y modelo de interacción
| ERRORES DE SEGURIDAD | |||
|---|---|---|---|
| Período PRE-COVID-19 | Período COVID-19 | INTERACCIÓN | |
| Variables pacientes | Coeficiente β (95% IC) | Coeficiente β (95% IC) | Coeficiente β (95% IC) |
| Sexo | |||
| Hombre | 1 | 1 | 1 |
| Mujer | -1,29 (-2,10; -0,46)** | -1,78 (-3,24; -0,19)* | -0,48 (-1,97; 1,21) |
| Edad | 0,17 (0,10; 0,24)*** | 0,28 (0,17; 0,40)*** | 0,11 (-0,01; 0,23) |
| País de origen | |||
| España | 1 | 1 | 1 |
| Otro país europeo | -2,36 (-6,15; 0,62) | -1,49 (-4,56, 2,21) | 0,43 (-3,53; 5,84) |
| Otro país no europeo | -0,87 (-3,34; 1,06) | 0,28 (-2,40; 2,70) | 1,00 (-2,00; 4,48) |
| Nivel educativo | |||
| Sin estudios | 1 | 1 | 1 |
| Estudios no universitarios | -1,36 (-2,62; -0,28)* | 2,47 (-0,08; 5,27) | 3,84 (1,08; 6,85)** |
| Estudios universitarios | -2,54 (-4,31; -1,06)** | 2,20 (-0,32; 5,20) | 4,65 (1,64; 8,08)** |
| Situación profesional | |||
| Trabajador | 1 | 1 | 1 |
| Jubilado | -2,27 (-4,04; -0,49)* | -2,15 (-5,43; 0,48) | 0,05 (-2,98; 2,56) |
| Otros (estudiante, desempleado, etc.) | -1,76 (-3,99; 0,49) | -1,19 (-3,25; 0,81) | 0,66 (-2,15; 3,45) |
| N.° de visitas al CS | |||
| Entre 1 y 5 | 1 | 1 | 1 |
| Entre 6 y10 | -0,61 (-2,23; 0,91) | 0,30 (-1,72; 2,07) | 0,84 (-1,52; 3,25) |
| Más de 10 | 0,14 (-1,24; 1,31) | -1,70 (-5,41; 1,32) | -2,06 (-6,36; 1,79) |
| Antigüedad de inscripción en el CS (años) | |||
| Menos de 2 | 1 | 1 | 1 |
| Entre 2 y 5 | 1,41 (-1,88; 5,25) | -4,58 (-8,01; -1,38)** | -5,73 (-10,91; -1,43)* |
| Más de 5 | 1,56 (-1,21; 4,97) | -4,71 (-7,08; -2,42)*** | -6,08 (-10,13; -2,63)** |
| Estado de salud percibido | |||
| Bueno o muy bueno | 1 | 1 | 1 |
| Regular | -2,28 (-3,48; -1,05)*** | -6,23 (-7,88; -4,49)*** | -3,76 (-6,04; -1,66)*** |
| Malo o muy malo | -7,27(-10,05;-4,43)*** | -13,11(-15,53;-10,10)*** | -5,52 (-9,50; -1,44)** |
| N.° de medicamentos diarios | 0,07 (-0,16; 0,32) | -0,09 (-0,63; 0,67) | -0,15 (-0,79; 0,71) |
| N.° de enfermedades crónicas | -0,51 (-0,84; -0,19)** | -0,28 (0,96; 0,22) | 0,18 (-0,54; 0,80) |
| VARIABLES DE CS | |||
| N° de pacientes | -0,0001 (-0,0005; 0,0004) | 0,0004 (0,0001; 0,0009)* | 0,0001 (0,0001; 0,0009)* |
| N° de profesionales | -0,01 (-0,23; 0,25) | -0,29 (-0,57; -0,02)* | -0,29 (-0,58; 0,03)* |
| % pacientes>65 años | 0,25 (0,07; 0,53)* | 0,15 (-0,11; 0,44) | -0,08 (-0,35; 0,15) |
| Centro docente | |||
| NO | 1 | 1 | 1 |
| SÍ | 0,46 (-4,88; 4,30) | -1,25 (-6,12; 4,58) | -1,50 (-7,45; 6,35) |
| Zona de salud | |||
| Mallorca | 1 | 1 | 1 |
| Cataluña Central | 2,20 (-2,80; 5,90) | -0,42 (-6,06; 5,34) | -2,43 (-8,41; 3,55) |
| Camp de Tarragona | 0,30 (-2,36; 2,84) | -1,44 (-4,89; 2,22) | -1,78 (-5,02; 1,67) |
Significancia estadística:
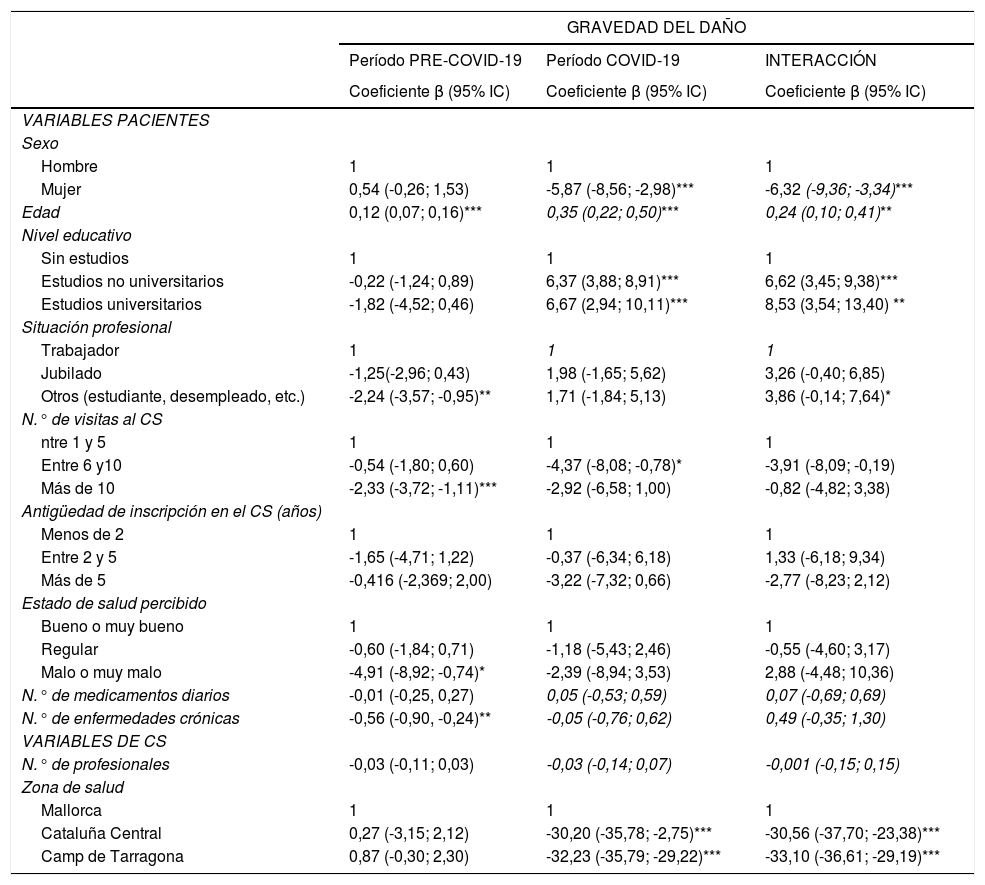
En la tabla 4 se resumen los resultados del análisis multivariado estudiando la asociación entre las características de pacientes y CS asociadas a daño. En ambos períodos se observaron puntuaciones menores (indicando mayor frecuencia y gravedaddel daño) en pacientes más jóvenes. En comparación con el período pre-COVID-19, durante la pandemia se observó un empeoramiento significativo en mujeres, pacientes más jóvenes, sin estudios y en aquellos laboralmente activos, así como en pacientes registrados en CS ubicados en las zonas sanitarias de Cataluña Central y Camp de Tarragona.
Resumen de análisis multivariados multinivel entre las variables explicativas y las experiencias informadas por el paciente en relación con la gravedad del daño en los CS de AP: evaluación del período pre-COVID-19, evaluación del período COVID-19 y modelo de interacción
| GRAVEDAD DEL DAÑO | |||
|---|---|---|---|
| Período PRE-COVID-19 | Período COVID-19 | INTERACCIÓN | |
| Coeficiente β (95% IC) | Coeficiente β (95% IC) | Coeficiente β (95% IC) | |
| VARIABLES PACIENTES | |||
| Sexo | |||
| Hombre | 1 | 1 | 1 |
| Mujer | 0,54 (-0,26; 1,53) | -5,87 (-8,56; -2,98)*** | -6,32 (-9,36; -3,34)*** |
| Edad | 0,12 (0,07; 0,16)*** | 0,35 (0,22; 0,50)*** | 0,24 (0,10; 0,41)** |
| Nivel educativo | |||
| Sin estudios | 1 | 1 | 1 |
| Estudios no universitarios | -0,22 (-1,24; 0,89) | 6,37 (3,88; 8,91)*** | 6,62 (3,45; 9,38)*** |
| Estudios universitarios | -1,82 (-4,52; 0,46) | 6,67 (2,94; 10,11)*** | 8,53 (3,54; 13,40) ** |
| Situación profesional | |||
| Trabajador | 1 | 1 | 1 |
| Jubilado | -1,25(-2,96; 0,43) | 1,98 (-1,65; 5,62) | 3,26 (-0,40; 6,85) |
| Otros (estudiante, desempleado, etc.) | -2,24 (-3,57; -0,95)** | 1,71 (-1,84; 5,13) | 3,86 (-0,14; 7,64)* |
| N.° de visitas al CS | |||
| ntre 1 y 5 | 1 | 1 | 1 |
| Entre 6 y10 | -0,54 (-1,80; 0,60) | -4,37 (-8,08; -0,78)* | -3,91 (-8,09; -0,19) |
| Más de 10 | -2,33 (-3,72; -1,11)*** | -2,92 (-6,58; 1,00) | -0,82 (-4,82; 3,38) |
| Antigüedad de inscripción en el CS (años) | |||
| Menos de 2 | 1 | 1 | 1 |
| Entre 2 y 5 | -1,65 (-4,71; 1,22) | -0,37 (-6,34; 6,18) | 1,33 (-6,18; 9,34) |
| Más de 5 | -0,416 (-2,369; 2,00) | -3,22 (-7,32; 0,66) | -2,77 (-8,23; 2,12) |
| Estado de salud percibido | |||
| Bueno o muy bueno | 1 | 1 | 1 |
| Regular | -0,60 (-1,84; 0,71) | -1,18 (-5,43; 2,46) | -0,55 (-4,60; 3,17) |
| Malo o muy malo | -4,91 (-8,92; -0,74)* | -2,39 (-8,94; 3,53) | 2,88 (-4,48; 10,36) |
| N.° de medicamentos diarios | -0,01 (-0,25, 0,27) | 0,05 (-0,53; 0,59) | 0,07 (-0,69; 0,69) |
| N.° de enfermedades crónicas | -0,56 (-0,90, -0,24)** | -0,05 (-0,76; 0,62) | 0,49 (-0,35; 1,30) |
| VARIABLES DE CS | |||
| N.° de profesionales | -0,03 (-0,11; 0,03) | -0,03 (-0,14; 0,07) | -0,001 (-0,15; 0,15) |
| Zona de salud | |||
| Mallorca | 1 | 1 | 1 |
| Cataluña Central | 0,27 (-3,15; 2,12) | -30,20 (-35,78; -2,75)*** | -30,56 (-37,70; -23,38)*** |
| Camp de Tarragona | 0,87 (-0,30; 2,30) | -32,23 (-35,79; -29,22)*** | -33,10 (-36,61; -29,19)*** |
Significancia estadística:
Tras la irrupción de la pandemia se produjo un descenso en la SP percibida por los pacientes atendidos en AP. Esta reducción se reflejó en un aumento en la percepción de problemas de seguridad, pero especialmente en un mayor daño producido por la atención sanitaria proporcionada (u omitida) en los CS. Determinados perfiles de pacientes (mujeres, jóvenes, bajo nivel educativo, peor estado de salud percibido y más tiempo registrado en su centro) se vieron especialmente afectados, así como los CS de las regiones sanitarias de Cataluña.
Fortalezas y limitacionesLas principales fortalezas del estudio son el uso de un cuestionario validado y fiable13,16, el elevado tamaño muestral y el uso de estimadores robustos para evaluar la SP en AP17. Además, el uso de métodos mixtos permite ofrecer una mayor comprensión del objeto de estudio, reforzando y ampliando los resultados obtenidos en el análisis cuantitativo18. En cuanto a las limitaciones, cabe destacar la diferencia en el método de recogida de cuestionarios entre períodos y entre áreas de salud durante el período COVID, lo que provocó diferencias en el perfil de pacientes que completaron el cuestionario. La ponderación de resultados en función de las características de la población del período pre-COVID-19 y la inclusión de variables de ajuste en los modelos permite aumentar la comparabilidad entre grupos en términos de distribución de variables clave. En cuanto al tiempo de recogida, en cada período los cuestionarios se recogieron de forma consecutiva en las diferentes áreas de salud, lo que implica que el período valorado en cada área no se corresponda exactamente a los mismos 12 meses, aunque si coincide la mayor parte. Finalmente, el diseño del estudio no permite establecer una relación causal entre los cambios percibidos en la SP y la pandemia de COVID-19, sino establecer una coincidencia temporal entre ambos eventos.
Interpretación de resultados y comparación con la literatura.Durante la pandemia, se observó un descenso en la SP percibida por los pacientes en AP, con un aumento en el porcentaje de pacientes que informaron de errores de seguridad, destacando especialmente el aumento de aquellos que informaron de más de tres errores. Entre los errores que más aumentaron destacan los relacionados con las citas, los problemas de comunicación y el diagnóstico; lo cual encaja con un contexto de atención no presencial donde la comunicación es menos fluida y los diagnósticos más complicados al carecer de la valoración presencial del paciente. En este sentido, varios estudios refieren el impacto negativo de la pandemia en el seguimiento y control de enfermos crónicos19, en el manejo de pacientes con dolor crónico20 y en los nuevos diagnósticos de enfermedades21–24. Un estudio reciente en 21 CS de Reino Unido pone de manifiesto la preocupación de los profesionales de la salud por el mayor riesgo clínico que entraña el modelo de consulta no presencial impuesto durante la pandemia25. Este aumento del riesgo se confirma en nuestro estudio, con el descenso en la SP percibida por los pacientes en AP. Destaca el aumento en el porcentaje de pacientes que reportaron algún daño durante la pandemia, triplicando los valores previos. Además, en el período pre-COVID-19, se originó daño en uno de cada cuatro pacientes que experimentaron un error, aumentando a dos de cada cuatro durante la pandemia. Este incremento podría indicar el deterioro de los sistemas de control del sistema sanitario. Según el modelo de Reason26, para hacer frente a los riesgos propios de la práctica clínica habitual, existen barreras que impiden la ocurrencia de un error humano; estas barreras presentan defectos (factores latentes) que al alinearse favorecen la aparición del evento adverso. Siguiendo este modelo, el incremento en la prevalencia del daño observado en nuestro estudio parece indicar que los cambios organizativos instaurados en AP en respuesta a la pandemia podrían haber impactado tanto en el funcionamiento de las barreras de defensa del sistema, como haber agudizado los factores latentes preexistentes o introducir otros nuevos.
Determinados colectivos socialmente más vulnerables se han visto más afectados por el deterioro en la SP, por lo que estos cambios podrían haber contribuido a aumentar las desigualdades sociales en salud.
Por último, el notable incremento en el daño observado en los CS de las zonas sanitarias de Cataluña, en comparación con los de Mallorca, podría reflejar diferencias en los cambios organizativos implementados entre diferentes gerencias, pero también podría reflejar la mayor gravedad de la pandemia en Cataluña en comparación con Baleares (donde la mayoría de los indicadores epidemiológicos fueron más favorables durante el período de estudio)27,28.
ConclusionesTras el inicio de la pandemia se ha producido un descenso importante en la SP percibida por los pacientes de AP, siendo especialmente pronunciado el aumento en la percepción del daño sufrido. La situación generada por la crisis sanitaria, donde la prioridad ha sido reducir el número de contactos para reducir el riesgo de contagio tanto de profesionales como de pacientes y rebajar la presión asistencial, justifica la necesidad inicial de reestructurar la AP en España. Sin embargo, este cambio de modelo ha provocado un incremento en los riesgos y ha supuesto un empeoramiento de la SP.
- •
Existe un interés creciente por la seguridad del paciente (SP) en Atención Primaria (AP) tanto a nivel nacional como internacional.
- •
El cuestionario PREOS-PC es una herramienta válida y fiable para medir SP percibida por los pacientes en AP.
- •
La pandemia de COVID-19ha obligado a reorganizar los circuitos asistenciales en AP modificando la forma de atender a los pacientes. Se desconocen aún las consecuencias de este cambio en la SP.
- •
Este estudio compara la SP percibida por los pacientes en 29 centros de salud de AP antes y durante la pandemia de COVID-19.
- •
Durante la pandemia los pacientes percibieron un empeoramiento en la SP aumentando moderadamente las experiencias de errores de seguridad y de forma elevada las experiencias de daño/iatrogenia.
- •
Este empeoramiento fue especialmente acusado en mujeres, personas con menor nivel educativo, peor estado de salud y adscritos a su centro durante más tiempo. También se observaron diferencias en la percepción de SP en función de la zona de salud.
El proyecto SinergiAPS, en el que se enmarca este trabajo, ha sido aprobado por la comisión de investigación de la Gerencia de Atención Primaria de Mallorca y por el Comité de Ética de les Illes Baleares (CEIC-IB) (IB 3686/18, 06/06/2018) y por el Comitè Ètic d’Investigació Clínica de l’IDIAP Jordi Gol (CEIC-IJG) (19/116-P, 24/07/2019). También han sido aprobadas por ambos CEICs las enmiendas al protocolo para modificar el método de recogida de cuestionarios del período COVID-19 (CEIC-IB, 09/09/2020 y CEIC-IJG, 28/11/2020).
FinanciaciónEl presente trabajo no recibió financiación para su desarrollo. IRC contó con un contrato Miguel Servet (CP17/00019) del Instituto de Salud Carlos III. MAFdR contó con un contrato FOLIUM-INTRES del IdISBa, cofinanciado por el ITS2019-003. MJSR contó con un contrato FOLIUM-FUTURMed del Instituto de Investigación Sanitaria de las Islas Baleares (IdISBa), financiado por el ITS-2017 y el PO FSE 2014-2020.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.
A la Gerencia de Atención Primaria de Mallorca (GAPM), la Gerència Territorial Camp de Tarragona y la Gerència Territorial Catalunya Central por facilitar la recogida de datos en los centros de salud.
A todos los participantes que completaron el cuestionario PREOS-PC.
A Josefina Fernández, enfermera de AP y miembro de la Comisión de Seguridad del Paciente de la GAPM, por su revisión crítica del artículo.