Introducción
Las enfermedades cardiovasculares (ECV) suponen la causa más importante de morbilidad y mortalidad en el mundo occidental y también en España1. No se limitan a un órgano en concreto, sino que afectan a todas las arterias del organismo en mayor o menor medida2. Las últimas guías de hipertensión arterial (HTA) hacen especial hincapié en la necesidad de valorar de forma general al paciente hipertenso, y tratar de manera más agresiva a los sujetos con un mayor riesgo cardiovascular; los pacientes con alguna enfermedad clínica asociada son los que presentan un mayor riesgo3,4.
La HTA es un factor de riesgo principal para el desarrollo de las ECV5,6. Un tratamiento intenso de la HTA previene el desarrollo de estas enfermedades y un control adecuado de las cifras de presión arterial (PA) disminuye el riesgo de complicaciones graves3. Las recomendaciones del NCEP-ATP III7 establecen como objetivo prioritario, para la prevención primaria y secundaria de la enfermedad coronaria, el control de las concentraciones del colesterol de las lipoproteínas de baja densidad (cLDL). La HTA y la dislipemia tienen un efecto sinérgico en el desarrollo de la aterosclerosis al producir un incremento en el desarrollo de lesiones vasculares ateromatosas8. El enfoque terapéutico del hipertenso se debe considerar desde un punto de vista general, ya que el tratamiento de los diferentes factores de riesgo asociados puede modificar sustancialmente el pronóstico9.
Los estudios epidemiológicos que se han realizado en España habitualmente se han centrado en el análisis de los diferentes factores de riesgo cardiovascular por separado. Por otra parte, hasta la fecha no hay ningún trabajo que haya valorado específicamente en la población hipertensa el impacto que tiene la presencia de las ECV en el control de la PA y del cLDL. El estudio PRESCOT (Prevención cardiovasculaR en España en atención primaria: intervención Sobre el COlesterol en hiperTensión) es un estudio transversal, multicéntrico, de ámbito nacional, diseñado para conocer el perfil clínico de la población hipertensa asistida en atención primaria en España y su grado de control tensional y lipídico10. Presentamos los datos relativos al control de PA y cLDL en la población de pacientes con ECV incluidos en el estudio PRESCOT.
Métodos
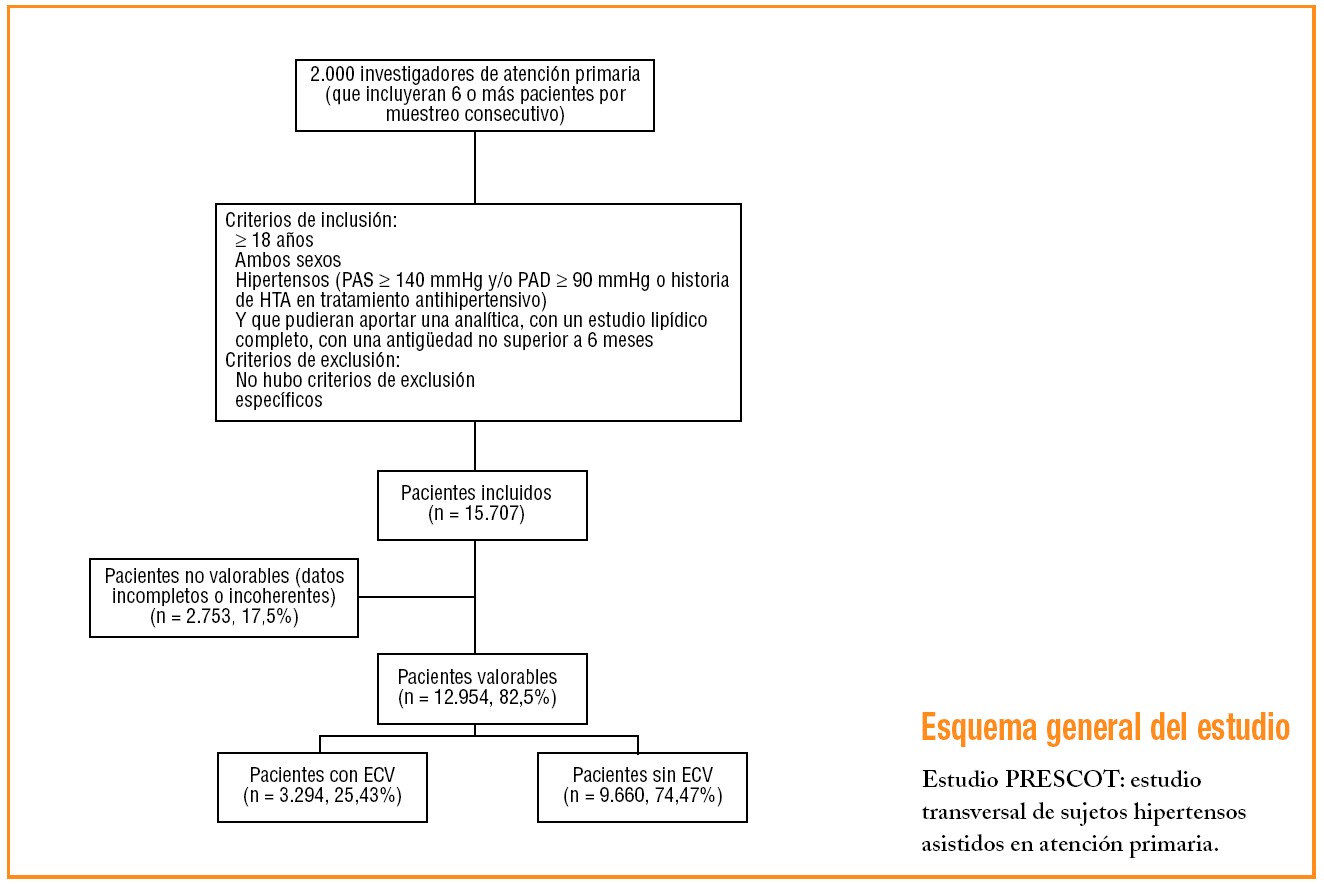
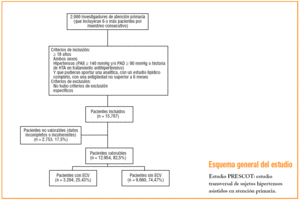
La metodología del estudio ya ha sido descrita en una publicación previa10. Brevemente, en el presente estudio participaron aproximadamente 2.000 investigadores de centros de atención primaria, distribuidos por todo el territorio nacional, de manera aleatoria, para así aumentar la representatividad de los datos obtenidos. Cada investigador debía incluir por muestreo consecutivo un promedio de 6 pacientes que acudieran a la consulta y cumplieran los siguientes criterios: 18 años o mayores, ambos sexos, hipertensos (PA sistólica é 140 mmHg y/o é 90 mmHg o en tratamiento antihipertensivo) y que pudieran aportar una analítica, con un estudio lipídico completo reciente. No hubo criterios de exclusión específicos.
La medición de la PA se realizó de acuerdo con las recomendaciones de las guías internacionales11. Se consideró que el paciente hipertenso presentaba un control adecuado de PA si cumplía los criterios de las guías europeas (ESH-ESC 2003): PA < 140/90 mmHg o < 130/80 mmHg en caso de diabetes3. Se clasificó a los pacientes como dislipémicos si tenían diagnóstico establecido de alteración del perfil lipídico o estaban en tratamiento hipolipemiante. Para valorar el control del cLDL se utilizaron los objetivos terapéuticos establecidos por el informe del NCEP-ATP III7. El perímetro abdominal se midió en el punto medio entre la cresta ilíaca y el reborde costal, y se consideró patológico un perímetro de cintura > 102 cm en el varón y > 88 cm en la mujer. Se definió como ECV cuando había una enfermedad clínica asociada según establecen las guías europeas de hipertensión 2003: insuficiencia cardíaca, cardiopatía isquémica, enfermedad cerebrovascular, insuficiencia renal, proteinuria o arteriopatía periférica3. El diagnóstico de éstas se realizó según los datos aportados por el médico mediante la historia clínica del paciente.
Se definió sedentarismo como actividad física de menos de 30 min diarios de paseo de intensidad moderada durante al menos 4 días. La hipertrofia ventricular izquierda se consideró según la información suministrada por el investigador, que puede establecer el diagnóstico por electrocardiograma y/o ecocardiograma. Para el diagnóstico de síndrome metabólico se utilizaron los criterios NCEP-ATP III7.
Análisis estadístico
El estudio de la relación de variables categóricas se realizó mediante la prueba de la χ2 (en el caso de que más del 20% de las celdas tuvieran una frecuencia esperada menor que 5 se utilizó el test exacto de Fisher). La comparación de variables continuas entre grupos de pacientes se realizó mediante la prueba de la t de Student. Para la determinación de los factores predictores de mal control de PA y cLDL, se realizó un análisis multivariable mediante regresión logística. Como variables independientes se incluyeron datos demográficos, factores de riesgo, patologías, tratamientos antihipertensivos, hipolipemiantes y datos analíticos. El diseño de la base de datos se sometió a reglas de coherencia internas y rangos para controlar las incoherencias y/o incorrecciones en la recogida y la tabulación de los datos (SPSS versión 11.0.1, Data Entry).
Resultados
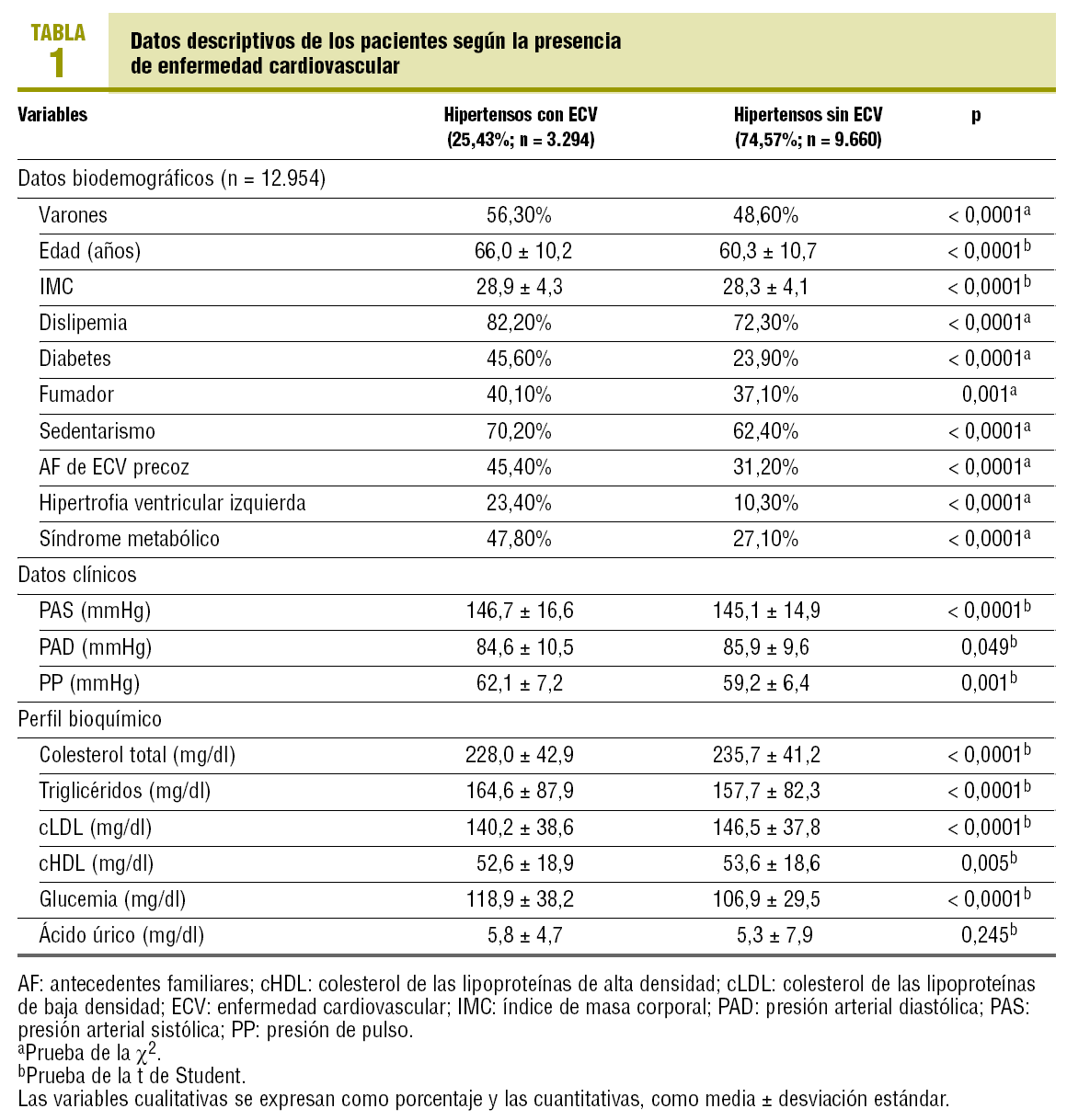
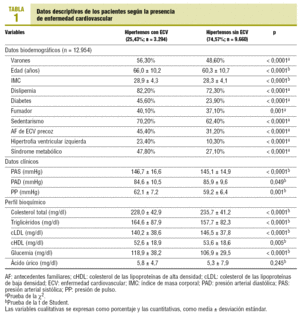
De los 12.954 pacientes analizados, 3.294 (25,43%) tenían ECV. La ECV más frecuente fue la cardiopatía isquémica (13,6%), seguida de enfermedad cerebrovascular (5,4%), insuficiencia cardíaca (4,6%), arteriopatía periférica (4,4%) y enfermedad renal (3,8%). De los pacientes con ECV, el 38,5% presentaba dos enfermedades, y el 28,4%, tres. El 12,2% de los pacientes de la muestra presentaron enfermedad cardíaca (cardiopatía isquémica o insuficiencia cardíaca). En la tabla 1 se presentan las características clínicas de la muestra según presentaran o no ECV. Cabe destacar que en el grupo de pacientes con ECV había significativamente más varones, presentaban más edad y con un mayor índice de masa corporal. Asimismo, en el grupo de ECV había una mayor proporción de factores de riesgo cardiovascular e hipertrofia ventricular izquierda. En cuanto a la PA, los sujetos con ECV tenían una PA sistólica más alta y mayor presión de pulso, mientras que la PA diastólica fue más elevada en el grupo sin ECV.
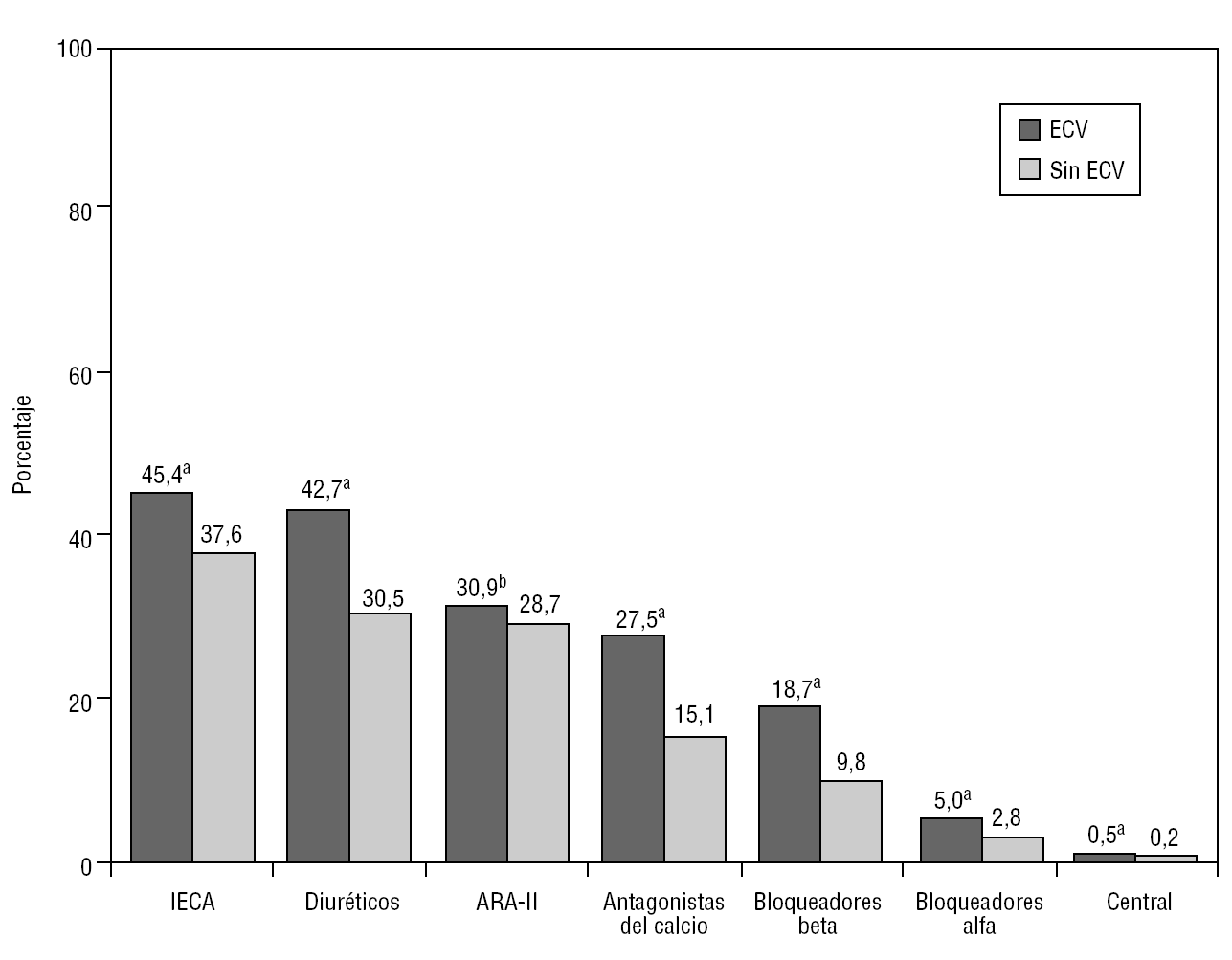
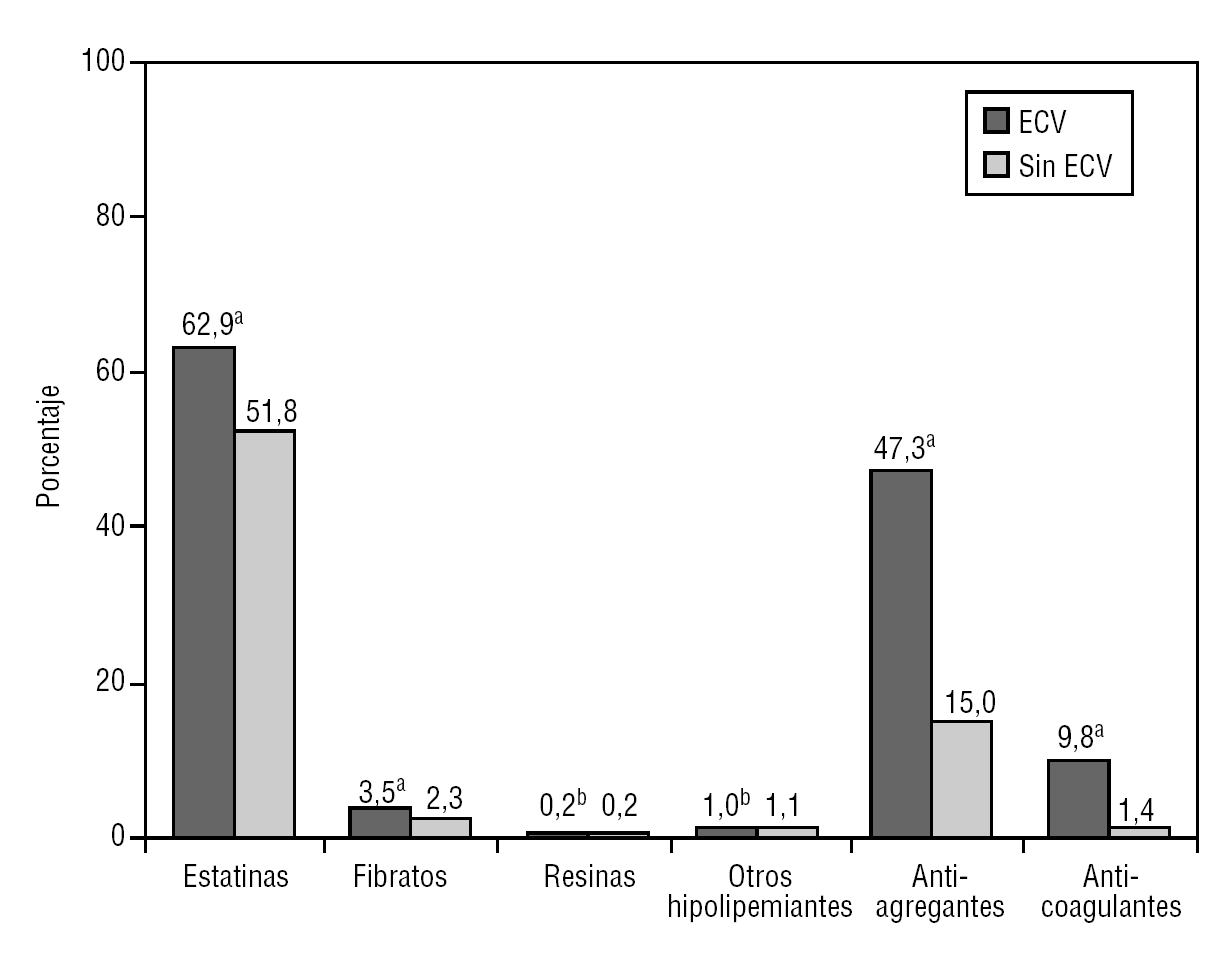
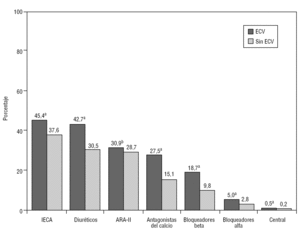
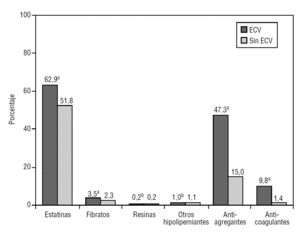
En cuanto al tratamiento antihipertensivo, hubo más pacientes sin tratamiento o en monoterapia en el grupo sin ECV que en el de los hipertensos con ECV (el 69,6 frente al 44,3%; p < 0,001). El antihipertensivo más prescrito de forma individual fueron los inhibidores de la enzima de conversión de angiotensina (IECA), seguido de los diuréticos (fig. 1). El 18,7% de los pacientes con ECV estaban tomando bloqueadores beta. Este porcentaje aumentó hasta el 27,1% en los que presentaban insuficiencia cardíaca y cardiopatía isquémica. Los pacientes con ECV tomaban más hipolipemiantes, y los más frecuentemente prescritos fueron las estatinas (p < 0,001) (fig. 2).
FIGURA 1 Tratamientos antihipertensivos utilizados de forma general según los pacientes presentasen o no enfermedad cardiovascular (ECV). ARA-II: antagonistas de los receptores de la angiotensina II; IECA: inhibidores de la enzima de conversión de angiotensina. ap < 0,001. bp = 0,01.
FIGURA 2 Tratamientos hipolipemiantes, antiagregantes y anticoagulantes en pacientes con y sin enfermedad cardiovascular (ECV). ap < 0,001. bSin significación estadística.
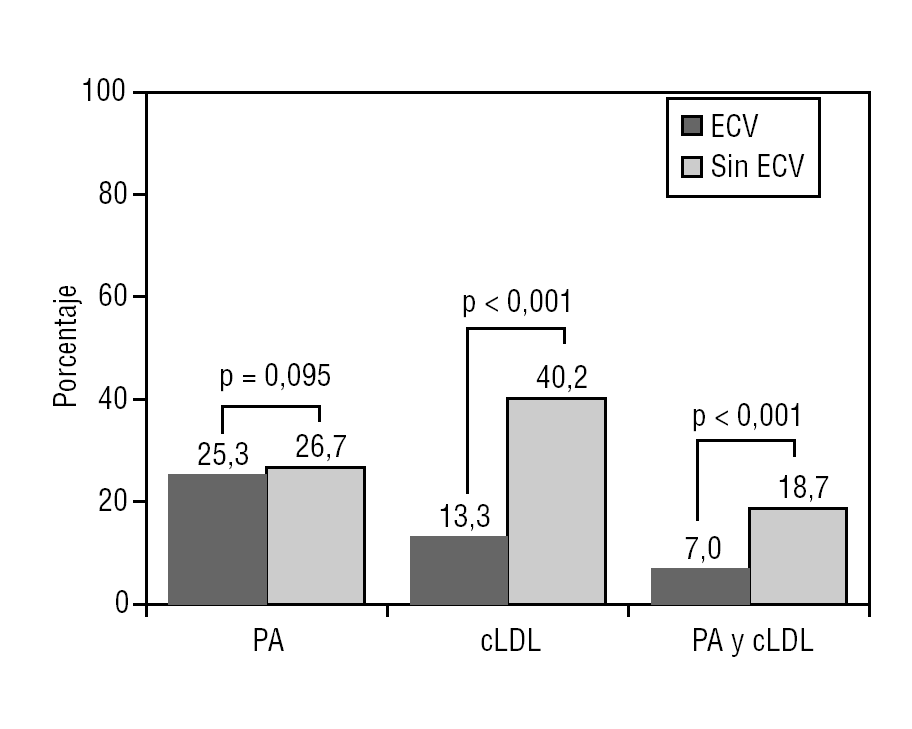
El grado de control de la PA fue igualmente malo en ambos grupos (p = 0,095), mientras que el del cLDL fue claramente inferior en el grupo con ECV (p < 0,001), al igual que ocurrió al valorar conjuntamente el grado de control combinado de PA y cLDL (p < 0,001) (fig. 3).
FIGURA 3 Grado de control de la presión arterial (PA) y del colesterol de las lipoproteínas de baja densidad (cLDL) en pacientes hipertensos según presentasen o no enfermedad cardiovascular (ECV).
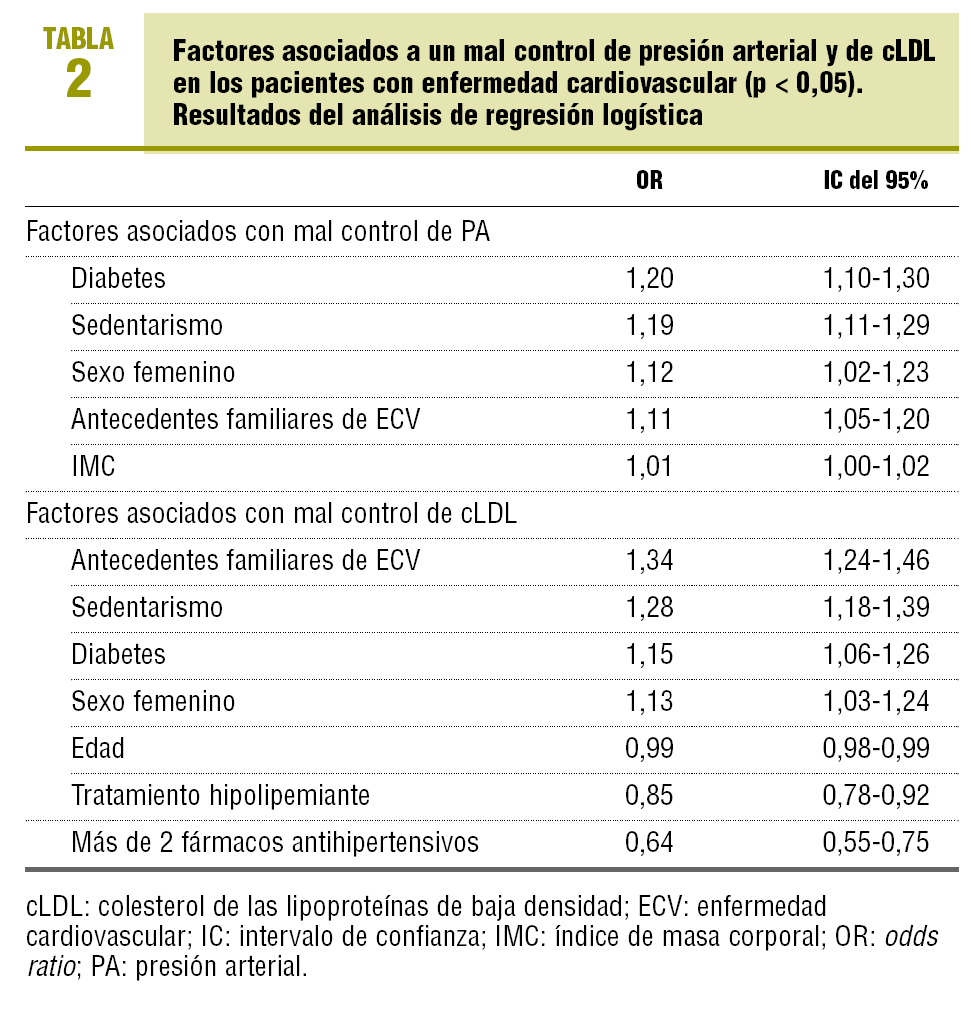
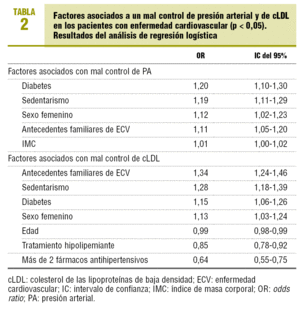
Los resultados del análisis de regresión logística para valorar las características que pudieran influir en el control de la PA y el cLDL se muestran en la tabla 2.
Discusión
El control de la PA ha mejorado en España en los últimos años12,13. Sin embargo, estos trabajos se han centrado únicamente en el grado de control tensional de forma aislada. Por otra parte, los estudios que han analizado el control de los factores de riesgo en pacientes con ECV se han centrado únicamente en un órgano en concreto14-17. Se estima que aproximadamente un cuarto de los pacientes que son atendidos en el ámbito de la atención primaria presentan ECV18,19, resultados que concuerdan con los obtenidos en nuestro estudio. Estos datos confirman el elevado riesgo cardiovascular que tienen los pacientes hipertensos atendidos diariamente en atención primaria10,18,19, a pesar de que España presenta un menor riesgo coronario que otros países europeos20.
Son pocos los estudios que han valorado el grado de control de la PA en la ECV, siempre de forma aislada, y la mayoría en pacientes con cardiopatía únicamente14,21-23. Estos estudios demuestran que hay un escaso control de la PA en estos pacientes. Se han señalado varios motivos para este deficiente control, entre los que destacan una escasa utilización de terapia combinada antihipertensiva, una mayor resistencia al control de la PA en estos sujetos o una subestimación del riesgo real de los pacientes hipertensos con ECV14,18,19. Nuestros resultados señalan que sólo un cuarto de los hipertensos con ECV tienen controladas adecuadamente sus cifras de PA y que este control es similar al de los hipertensos sin ECV, a pesar de que tomaban más fármacos antihipertensivos. En el análisis multivariable se hallaron como predictores más importantes de mal control tensional en el grupo de pacientes con ECV el sexo femenino, un mayor índice de masa corporal, los antecedentes familiares de ECV, la diabetes y el sedentarismo. Resultados parecidos se han encontrado en estudios previos23. Es importante reconocer estos factores para así poder identificar a los sujetos con una mayor probabilidad de tener un pobre control tensional y de esta forma ser más agresivos en el tratamiento de estos pacientes.
Excepto para el caso de los pacientes con cardiopatía isquémica, hay escasa información sobre el grado de control lipídico en otras ECV17,24. Estudios españoles, realizados en el ámbito tanto de la atención primaria como el hospitalario, señalan que a pesar de que más de la mitad de los pacientes tomaban algún tipo de hipolipemiante, únicamente alrededor del 10% de los pacientes con cardiopatía isquémica tenían el cLDL adecuadamente controlado25,26. En nuestro estudio, a pesar de que más del 80% de los pacientes hipertensos con ECV presentaban dislipemia, sólo dos tercios de los pacientes con ECV tomaban algún tratamiento hipolipemiante, por lo que no resulta extraño que menos de un 15% tuviese unas concentraciones de cLDL adecuadas, si bien son más difíciles de alcanzar al tener un objetivo de control más estricto. Es imprescindible realizar una aproximación multifactorial en el manejo de estos pacientes para mejorar el pronóstico cardiovascular, como demostró el estudio ASCOT9.
Al ser un estudio de corte transversal, el presente trabajo tiene algunas limitaciones metodológicas. Aunque la selección de pacientes se realizó de manera consecutiva según la práctica diaria, esta selección no fue aleatoria, por lo que puede ocurrir que los resultados no sean exactamente extrapolables a la población hipertensa en general. Sin embargo, el gran número de pacientes incluidos y la meticulosidad en la obtención y el control de los datos analizados disminuyen esta limitación.
En conclusión, el control de la PA y el cLDL en los hipertensos con ECV es pobre, lo que obliga a realizar una profunda reflexión sobre la realidad del manejo de los hipertensos de alto riesgo y hace pensar que se debe optimizar el tratamiento de estos pacientes.
Agradecimientos
Los autores quieren expresar su más profundo y sincero agradecimiento a todos los médicos de atención primaria que han participado con todo entusiasmo y dedicación en el estudio PRESCOT. Es evidente que sin su inestimable ayuda y la calidad de su trabajo esta publicación no hubiera sido posible. Desafortunadamente la larga lista de investigadores que intervinieron hace imposible transcribirla por completo.
Lo conocido sobre el tema
• Las últimas guías de hipertensión arterial hacen especial hincapié en la necesidad de valorar de forma general al paciente hipertenso, y tratar de una manera más agresiva a los sujetos con un mayor riesgo cardiovascular.
• La hipertensión arterial y la dislipemia manifiestan un efecto sinérgico en el desarrollo de la aterosclerosis.
• En los últimos años ha mejorado el grado de control de la presión arterial en atención primaria. Sin embargo, generalmente se ha analizado el grado de control de distintos factores de riesgo de forma independiente.
Qué aporta este estudio
• Es frecuente que la población hipertensa atendida en atención primaria, en España, presente enfermedad cardiovascular.
• El control de la presión arterial y del colesterol de las lipoproteínas de baja densidad es muy pobre en la población hipertensa con enfermedad cardiovascular.
• Estos resultados obligan a realizar una profunda reflexión sobre la realidad del manejo de los hipertensos de alto riesgo y hacen pensar que se debe optimizar su tratamiento.
Este estudio fue financiado por Laboratorios Almirall, S.A., y recibió el apoyo estadístico de Biométrica.
Conflicto de intereses: la Dra. A. Matalí trabaja en el Departamento Médico de Laboratorios Almirall, S.A. Los demás autores declaran no tener conflicto de intereses.
Correspondencia: Dr. V. Barrios Alonso.
Instituto de Enfermedades del Corazón. Hospital Ramón y Cajal.
Ctra. de Colmenar, km 9,100. 28034 Madrid. España.
Correo electrónico: vbarriosa@meditex.es; vbarrios.hrc@salud.madrid.org
Manuscrito recibido el 23-5-2007.
Manuscrito aceptado para su publicación el 12-9-2007.