A finales del siglo xvii se inicia la administración de vacunas como medida de protección individual ante una determinada enfermedad, pero hasta las primeras décadas del siglo xx no empieza a implantarse en forma de programas, dirigidos especialmente a la población infantil. Ésta ha sido una de las medidas de mayor impacto en la salud pública y ha logrado disminuir la carga de enfermedad y la mortalidad de un importante número de enfermedades infecciosas en la infancia; incluso en algún caso ha llegado a erradicar la enfermedad de todo el mundo la viruela en 1979 y hasta el momento actual se ha interrumpido la transmisión autóctona del poliovirus en las regiones de las Américas (1999), del Pacífico Occidental (2000) y en la Región Europea (2002); asimismo, está próximo el objetivo de alcanzar la erradicación mundial de la poliomielitis y hay otros objetivos a corto de plazo, como la interrupción de la transmisión autóctona del sarampión y la prevención del síndrome de rubéola congénita (SRC) (< 1 caso de SRC por 100.000 nacidos vivos) para el año 2010 en la región europea1,2.
Los programas de vacunación tienen un efecto directo sobre la población susceptible que recibe la vacuna, transformándola en inmune, de manera que se reduce el número de infecciones que se producen. Esto tiene una consecuencia inmediata en la disminución de la incidencia de enfermedad y, en consecuencia, de la mortalidad. Pero además, se produce un efecto indirecto en toda la población, ya que la disminución del número de infectados conlleva una reducción en la circulación del agente infeccioso, por lo que disminuye la probabilidad de toda la población (vacunada y no vacunada) de entrar en contacto con dicho agente y, así, se genera una inmunidad de grupo o protección colectiva3.
La epidemiología de las enfermedades inmunoprevenibles cambia cuando los programas de vacunación han sido bien establecidos y se alcanzan y se mantienen buenas coberturas de vacunación. El grado del cambio dependerá de varios factores: el mecanismo de acción de la vacuna protegiendo contra la infección o reduciendo la gravedad de la enfermedad; la forma de implantarse el programa cohortes de población a las que va dirigido; el nivel de cobertura alcanzado; la presencia de huésped no humano y de las características del agente infeccioso4.
Los cambios más importantes que se observan en el patrón epidemiológico de presentación de la enfermedad son:
1. Se alargan los períodos interepidémicos y se produce un cambio en la presentación cíclica de la infección, efecto que se observa claramente en el caso del sarampión, en el que desaparece el componente cíclico bianual tan característico de la época prevacunal.
2. Tiende a desaparecer la estacionalidad típica de la enfermedad, si bien este efecto se detectará a largo plazo.
3. Aumenta la edad de presentación de la enfermedad desplazándose a edades más avanzadas, lo que a su vez puede tener otros efectos, como una mayor gravedad clínica de los casos e incluso el aumento del número de complicaciones.
4. Los brotes de la enfermedad se producirán en las «bolsas de susceptibles» formadas a expensas de las cohortes que no han sido incluidas en los programas de vacunación, de la población no vacunada por motivos culturales o por contraindicaciones y de la población en que la vacuna no ha hecho efecto (fallos vacunales). A medida que las coberturas de vacunación sean más altas, la proporción de casos vacunados será mayor.
Es importante que los profesionales sanitarios conozcan estos cambios que se producen en las enfermedades inmunoprevenibles cuando se consolidan los programas de vacunación, ya que en ocasiones pueden interpretarse como una falsa sensación de que hay un aumento de la enfermedad (por la aparición de cuadros de mayor gravedad clínica al afectar a adultos) o de fallos en la eficacia de la vacuna (al aparecer un pico epidémico tras un período largo de baja incidencia o la aparición de casos en vacunados).
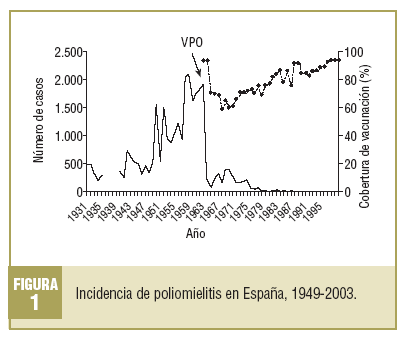
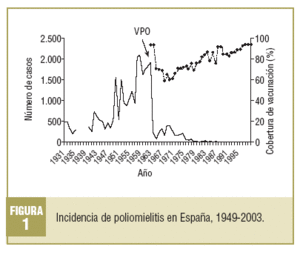
En España, los programas de vacunación se iniciaron en 1963 con la introducción de la vacunación frente a las poliomielitis con vacuna atenuada (VPO), en forma de campañas masivas de vacunación dirigidas a la población infantil entre 2 meses y 7 años. Las altas coberturas alcanzadas en las primeras campañas (95-98%) conllevaron de forma inmediata un descenso drástico de la incidencia (fig. 1), de 2.132 casos notificados en 1959 a 193 registrados en 1964 y 70 casos en 19655. En los años posteriores, las coberturas descendieron en torno al 70%, y hasta 1975 la incidencia aumentó, registrándose entre 250 y 150 casos anuales. A partir de ese año se produce un refuerzo de la vacunación con la implantación del primer calendario de vacunación infantil, lo que llevó a una reducción progresiva de la incidencia. Los últimos casos autóctonos de infección por poliovirus salvaje se detectaron entre los años 1987 y 1988, y correspondieron a un brote en Andalucía que afectó a la población no vacunada de nivel socioeconómico bajo6.
Aprovechando el éxito alcanzado con las campañas de vacunación de la polio, en 1965 se incorporó la vacunación frente a difteria-tétanos y tos ferina (DTP). La incidencia de difteria descendió a partir de esa fecha desde una media anual de 70 por 100.000 habitantes, en los 10 años anteriores a la vacunación, a 7,7 en 1966 y 0,5 en 1973, registrándose el último caso en el año 19866.
A partir de 1975 se implanta el primer calendario de vacunación infantil, que incluye 3 dosis de VPO y DTP a los 3, 5 y 7 meses, dosis de recuerdo a los 15 meses de VPO y DT y a los 6 y 14 años de VPO y tétanos. Asimismo, incluía la vacunación de la viruela a los 20 meses, que se suspendió en 1980. Progresivamente se van incorporando nuevas vacunas: en 1978 la vacuna frente al sarampión a los 9 meses y la vacuna de la rubéola a las niñas de 11 años; en 1981 se introduce la vacunación triple vírica, sarampión-rubéola-parotiditis (SRP), que se administra a los 15 meses de edad. A partir de 1996 se cambia la vacuna de rubéola a las niñas de 11 años por SRP a niños y niñas, se introduce la vacunación frente al virus de la hepatitis B en adolescentes y, en algunas comunidades autónomas (CCAA) se inicia también la administración de dicha vacuna a recién nacidos, que se irá incorporando en el resto de comunidades en años sucesivos. En 1998 se incluye la vacuna de Haemophilus influenzae tipo b y en el año 2000 la vacuna frente al meningococo C. En el año 2004 se ha sustituido la vacuna atenuada de polio por vacuna inactivada (VPI), que se administra a los 2, 4 y 6 meses y una cuarta dosis de refuerzo a los 18 meses7-11.
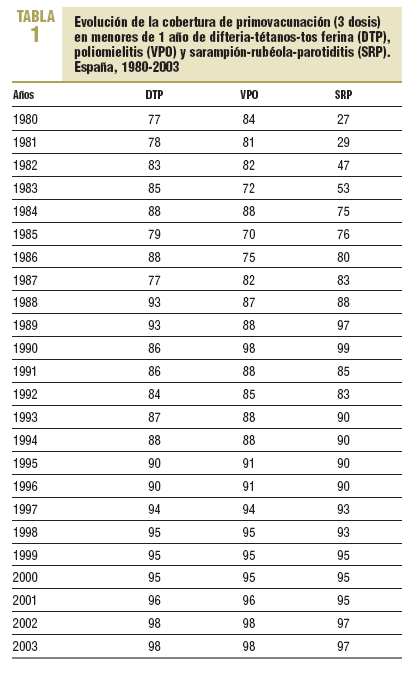
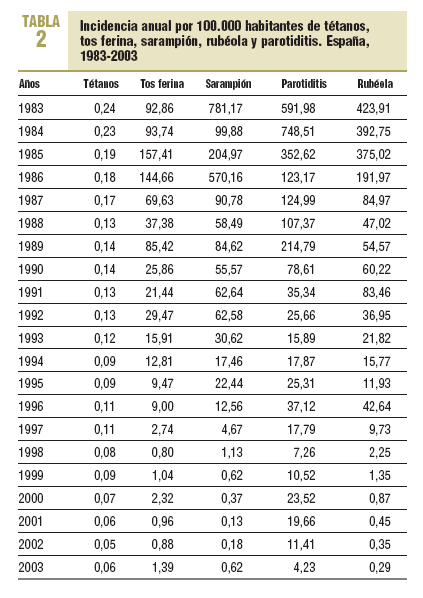
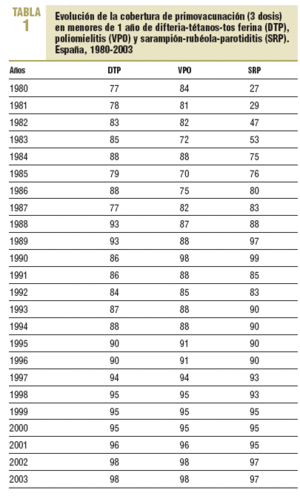
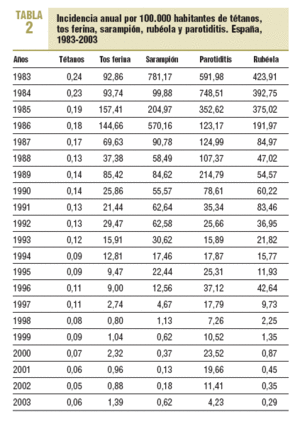
La consolidación del programa de vacunación infantil durante estos años, las altas coberturas alcanzadas desde su inicio y su aumento progresivo, que ha alcanzado el 95% en el año 2000 (en primovacunación en menores de 1 año) y el 98% en los últimos 2 años (tabla 1), han llevado al control de las enfermedades incluidas en dicho programa, con una incidencia inferior a 1 por 100.000 habitantes en todas, excepto la parotiditis (tabla 2).
El sarampión, durante el período prevacunal, presentaba una incidencia media anual de 429 por 100.000 habitantes (150.000 casos), con ciclos bianuales y un claro patrón estacional. En los primeros años de la vacunación, las coberturas eran bajas y hasta el año 1986 no se alcanzan valores en torno al 80%; a partir de esa fecha, la incidencia disminuye de forma progresiva hasta un 0,62 por 100.000 habitantes (244 casos) en 1999; desaparecen los ciclos epidémicos bianuales, pero se mantiene la estacionalidad. A partir del año 2001, y siguiendo las recomendaciones de la OMS, se implanta el Plan de eliminación del sarampión, con el objetivo de eliminar dicha enfermedad en España para el año 200512,13. Este plan implica fundamentalmente el refuerzo de los programas de vacunación y la confirmación mediante laboratorio de todo caso sospechoso de sarampión.
La incidencia de casos confirmados por 100.000 habitantes notificada en estos años ha sido de 0,13 (53 casos) en 2001, 0,18 (79 casos) en 2002 y 0,62 (255 casos) en 2003, año en que se produjo un brote de 189 casos en Andalucía6.
El tétanos, la tos ferina, la rubéola y la parotiditis no se incluyen en la lista de enfermedades de declaración obligatoria hasta 1982. A medida que se consolidan las coberturas de vacunación, entre los años 1987 y 1989, se observa una disminución progresiva en su incidencia6. El tétanos se mantiene bastante estable en los últimos años, en 2003 se ha registrado una incidencia de 0,06 por 100.000 habitantes (24 casos); 8 CCAA no han notificado ningún caso de tétanos en el último año.
En la incidencia de tos ferina, a partir de 1986 se observa una clara tendencia descendente, con un claro componente cíclico y picos epidémicos en 1985-1986, 1989 y 1992, lo que se relaciona con el comportamiento habitual de la enfermedad, que tiene ciclos epidémicos cada 2-3 años7. A partir de 1992 este componente no se hace tan visible y continúa la tendencia descendente, desde una tasa de 29,5 por 100.000 habitantes (11.518 casos) en 1992 a 1,4 (551 casos) en el año 2003. Dos CCAA (La Rioja y Baleares) no han notificado ningún caso en el último año.
La incidencia de rubéola, tras el brusco descenso que experimenta a partir de 1987, registra su último pico epidémico en 1996, con 42,6 por 100.000 habitantes (16.750 casos); desde entonces presenta una tendencia descendente, y en el año 2003 se ha notificado una incidencia de 0,29 por 100.000 habitantes (113 casos). Las CCAA de Baleares, Cantabria, País Vasco y La Rioja no han notificado ningún caso en 2003.
La incidencia de parotiditis desciende drásticamente a partir de 1985, con un ligero pico epidémico en 1989 y a partir de aquí desciende de forma progresiva. En el año 2000 se duplican los casos con respecto al año anterior, con una incidencia de 23,5 por 100.000 habitantes (9.391 casos) debido al uso de una vacuna que demostró ser menos efectiva de lo que se esperaba. Tras la retirada de dicha vacuna, la incidencia disminuye, con una tasa en el año 2003 de 4,23 por 100.000 habitantes (1.677 casos).
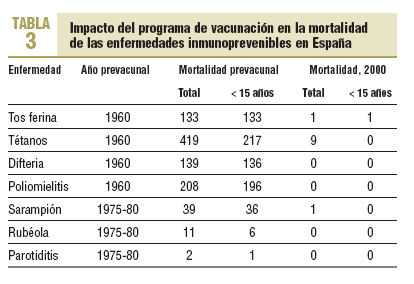
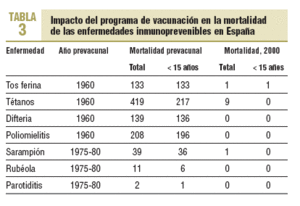
Se observa claramente que las altas coberturas alcanzadas por el programa de inmunización infantil han producido una reducción superior al 99% en la incidencia de sarampión (99,9%), rubéola (99,9%), parotiditis (99,4%) y tos ferina (99,1%), al comparar la incidencia del año 2003 con el año de máxima incidencia prevacunal y del 100% en la polio y la difteria. El impacto del programa de vacunación también se puede observar de una forma clara en la mortalidad de estas enfermedades, que prácticamente ha desaparecido. La única defunción registrada en menores de 15 años, en el año 2000, fue causada por la tos ferina y corresponde a un niño menor de 1 mes, caso no prevenible ya que no había alcanzado la edad de vacunación. En ese año se registra una defunción en sarampión que corresponde a un varón incluido en el grupo de edad de 45-54 años y 9 fallecimientos por tétanos que sucedieron en sujetos > 65 años (tabla 3)14.