El envejecimiento de la población y el aumento de personas con enfermedades crónicas constituye un escenario que plantea importantes retos en la manera como organizar y prestar los servicios para este grupo de población. Existen ya experiencias y evidencia que nos ayudan a repensar qué aspectos claves deberían ser tenidos en cuenta para diseñar un modelo sanitario sensible y orientado a este nuevo paradigma.
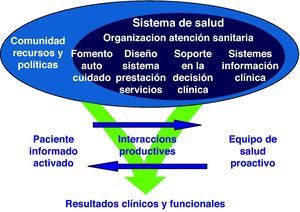
El enfoque clínico asistencial por sí mismo es importante pero a su vez limitado; se requiere de un abordaje multidimensional donde se incorporen elementos diferentes como verdaderas palancas de cambio: qué aportación pueden realizar los sistemas de información, qué objetivos deben asignarse de manera transversal a diferentes organizaciones y profesionales, qué competencias clínicas y relacionales deberían contemplarse en los planes de formación y desarrollo de competencias o cómo se debe financiar la provisión. Además, sólo interactuando con varios de estos elementos se podrá llevar a cabo un cambio significativo en la atención a los pacientes crónicos, especialmente a aquellos que están en situación de mayor complejidad y vulnerabilidad.
The ageing of the population and the increase in people with chronic illnesses is a scenario that creates important challenges on how to organise and provide services for this population group. There is already experience and evidence that would help us to re-think about what are the key aspects that should be taken into account to design a simple health model directed towards this new paradigm.The clinical care approach in itself is important, but at the same time, limited. A multidimensional approach is required where different elements, such as real platforms for change, are incorporated; the contribution that can be made by information systems, the objectives that should be assigned cross-sectionally to different organisations and professionals, the clinical and relational skills that should be contemplated in training and skill development plans or how the provision should be financed. Also, only interacting with some of these elements could give rise to a significant change in the care of chronic patients, particularly those in a highly complex and vulnerable situation.
La atención a personas con problemas crónicos constituirá uno de los retos más importantes que habrá de afrontar el sistema de salud en los próximos años1. También la incorporación reciente de un sistema de protección universal para personas en situación de dependencia introduce un elemento nuevo en nuestro país2. Se está ante un escenario que exige dar respuesta a estos nuevos retos pero también «de manera diferente». No se trata sólo de aportar soluciones específicas para diferentes grupos de pacientes sino de trabajar y abordar las situaciones de manera distinta. Difícilmente una sola organización o un solo grupo profesional pueden dar una respuesta «mágica» y «universal» a estas nuevas situaciones. El abordaje debe ser diferente, multidisciplinario y subsidiario, exige escenarios donde cada organización y profesional haga lo que le toca hacer pero también de manera cooperativa, en un modelo organizativo distinto del actual3.
La situación actual en nuestro país no es la misma que hace 10 o 20 años. Algunas variables en el entorno han cambiado:
- –
España será uno de los países más envejecidos a mitad de este siglo y por tanto con un incremento mayor de personas con problemas de salud crónicos. Además, estudios recientes muestran la importancia que tiene la plurimorbilidad o la concurrencia de diferentes problemas de salud crónicos en el consumo de recursos4.
- –
La atención a pacientes crónicos provoca la mayor parte de consultas en los equipos de atención primaria pero también es el grupo de personas que genera la mayor proporción de ingresos urgentes o no programados en los hospitales. Además, un 5% de los pacientes ocasionan casi la mitad de consumo de hospitalización urgente5.
- –
Se ha introducido la Ley estatal de protección a la dependencia, pero no se ha generalizado un modelo de atención compartida entre el ámbito sanitario y social.
- –
Se dispone de un mayor nivel de evidencia y experiencias de éxito en modelos de atención a pacientes crónicos. Un grupo creciente de países está introduciendo nuevos modelos de atención basados en abordajes multidimensionales.
- –
Se han desarrollado potentes sistemas de información dentro de las organizaciones aunque aún no está suficientemente garantizada la interoperabilidad entre éstas, ni se garantiza la trazabilidad de los pacientes más vulnerables en los tránsitos por el sistema que éstos llevan a cabo, especialmente en el acceso al internamiento ni en el proceso de planificación al alta.
- –
En el análisis del sistema sanitario observamos que existen ingredientes pero sin tener bien definido un modelo. Para construirlo es necesario integrar, en un marco conceptual adecuado, muchas de las iniciativas ya desarrolladas: sistemas de información, guías de práctica clínica informatizadas, competencias enfermeras avanzadas en la atención al paciente crónico (gestión de casos).
La fragilidad es un concepto todavía hoy difícil de definir y delimitar. Los criterios que hacen que una persona se considere que está en situación de fragilidad son muy dispares y aún hay grandes diferencias conceptuales entre profesionales dentro del ámbito de la salud. Tampoco se sabe aún con toda certeza cómo la fragilidad afecta la evolución del estado de salud. Tradicionalmente se han establecido algunos criterios que definen esta situación de fragilidad como sería la definición clásica de Salgado en función de los siguientes elementos: edad > 80 años, vivir solo, viudedad reciente, cambio de domicilio reciente, afectación crónica que condiciona una incapacidad funcional permanente (AVC con secuelas, infarto de miocardio o insuficiencia cardíaca reciente, EPOC, enfermedad osteoarticular degenerativa, caídas de repetición, déficit auditivo o visual, enfermedad terminal grave por neoplasia o demencia avanzada), polifarmacia, ingreso hospitalario en los últimos 12 meses, incapacidad para la realización de actividades de la vida diaria, deterioro cognitivo, situación económica precaria6,7.
Desde hace años, la definición de fragilidad ha permitido identificar e incluir dentro de programas de prevención y seguimiento a personas mayores que están en situación de mayor riesgo.
Actualmente, en la definición de fragilidad tiene mayor relevancia la aparición conjunta de varias características y la velocidad de instauración, que actúan a su vez como factores determinantes en la evolución y peor pronóstico de estas personas. Además, ya se han desarrollado diferentes índices de fragilidad en personas mayores que predicen el riesgo de caídas, fracturas, discapacidad y muerte.
No siempre una situación de fragilidad está asociada a un proceso de cronicidad con complejidad clínica, pese a que se pueden dar las dos situaciones y comportarse de manera diferente atendiendo el proceso natural de la enfermedad. En un estado de fragilidad, considerado como equilibrio inestable, la presencia de enfermedades crónicas es un factor que puede romper este equilibrio y dar lugar a la discapacidad, la dependencia y o/la muerte. Se han de intentar superar algunos posicionamientos que abogan por que la dependencia sea un tema estrictamente social. En situaciones donde convivan la situación de fragilidad, dependencia y cronicidad se requiere de un abordaje compartido de la atención sanitaria y social y del desarrollo de servicios bajo un modelo de atención integrada.
En los últimos años, diferentes autores y organizaciones han introducido un nuevo concepto de «paciente crónico en situación de complejidad» que viene determinado por un perfil de presentación de la cronicidad4. Entre las características diferenciales más prevalentes de este grupo de personas estaría la presencia de varias enfermedades crónicas de manera concurrente, la gran utilización de servicios de hospitalización urgente con diferentes episodios de ingreso durante un mismo año, la presencia de determinadas enfermedades como insuficiencia cardiaca o EPOC, la disminución de la autonomía personal temporal o permanente y la situación de polimedicación8. Además, puede haber factores adicionales como la edad avanzada, vivir solo o con poco apoyo familiar y episodios de caídas, entre otros.
Diferentes países y organizaciones están abordando la atención a este tipo de pacientes en un entorno de atención integrada, como son por ejemplo Kaiser Permanente y Veterans Health Administration, entre otras. También el NHS británico está destinando muchos y crecientes esfuerzos para su identificación a través del análisis de los sistemas de información ya existentes y la introducción de modelos de atención proactiva de gestión de casos. En Suecia, Holanda y Dinamarca también existen diferentes proyectos de atención integrada donde la atención al paciente crónico tiene un papel muy relevante.
Algunas propuestas para el cambioSon evidentes las fortalezas de nuestro sistema sanitario. Mientras en otros entornos, algunos de países muy desarrollados, se discute sobre la cobertura universal y la oferta de servicios para el paciente crónico, nuestro país goza de una buena situación, en la que la cobertura básica de servicios para estos pacientes ya está garantizada. Pero incluso así es preciso repensar y construir nuevos modelos de atención para estos grupos de población.
Empezamos a tener «ingredientes» que pueden ayudar, y son buenos. Lo que necesitamos es un «nuevo modelo de atención» más allá de los ingredientes, que evolucione hacia un escenario de atención integrada, absolutamente necesario para el abordaje de este grupo de pacientes5,9,10. Deben incorporarse modelos de gestión de redes, teniendo en cuenta la concurrencia de múltiples proveedores y agentes en un mismo territorio que podrían trabajar de una manera más alineada y cooperativa. La literatura especializada aporta ya evidencias y buenas prácticas que se deben tener en cuenta para definir este nuevo escenario11.
Algunas propuestas de acciones para avanzar hacia este nuevo modelo12,13:
- –
Los modelos no deben implantarse de manera mecánica como si se tratase de un proyecto de ingeniería3. El cambio deseable debe basarse en la visión de un modelo de atención compartida, la creación de un escenario de cooperación entre organizaciones y profesionales, la incorporación de una dosis alta de liderazgo clínico-asistencial, de líderes clínicos «capacitadores y facilitadores» y el compromiso de la dirección o las diferentes direcciones en entornos de multiprovisión, en desarrollar proyectos de atención compartida para estos pacientes14.
- –
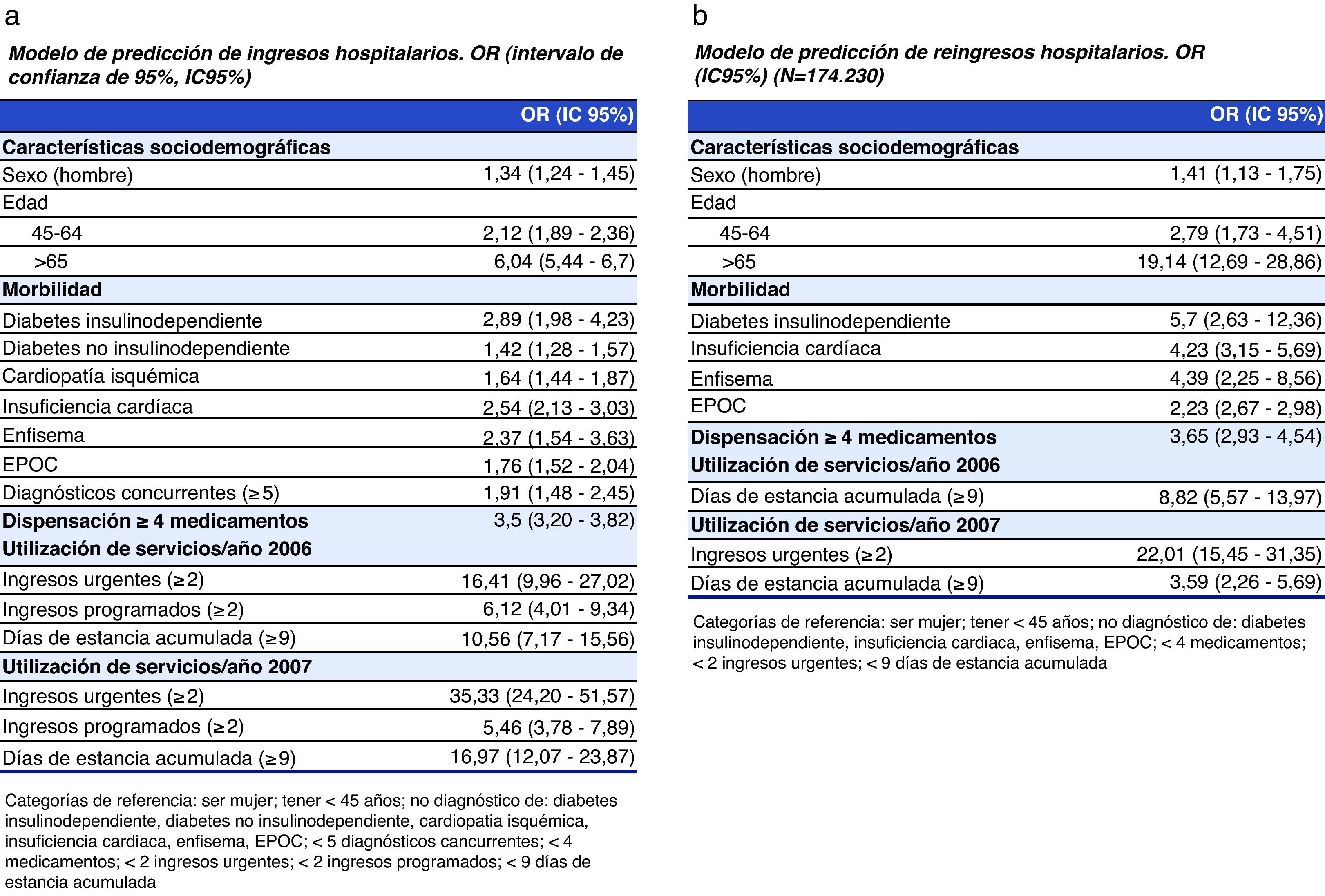
No todos los pacientes crónicos son iguales y no todos los pacientes necesitan lo mismo. La información depositada en nuestros sistemas de información, en la mayoría de ocasiones segmentados, «está esperando» a que los métodos modernos de análisis lleven a cabo una estratificación y posterior segmentación de la población. Otros sectores ya hace tiempo que lo están haciendo como es el caso de las aseguradoras y otras empresas de servicios, en muchas ocasiones con objetivos distintos pero con métodos de análisis de predicción de riesgo ya probados, que pueden ayudar a identificar estas poblaciones. En el desarrollo de alguna experiencia de modelo predictivo se ha visto que factores como la historia previa de hospitalizaciones urgentes y la comorbilidad son elementos que tienen gran impacto en la probabilidad de un uso intensivo de recursos en un futuro, especialmente de hospitalizaciones urgentes y probablemente evitables15 (fig. 1 a y b). Estos modelos aportarán elementos de identificación de grupos de pacientes que requieren abordajes distintos. Además, nuestro sistema sanitario organizado en equipos de atención primaria permite experimentar con modelos organizativos que puedan combinar una cartera de servicios básica para todos los pacientes pero también ofertar líneas de servicio específicas más avanzadas con carácter proactivo para determinados segmentos de población de mayor riesgo16. Existen experiencias como la de Serveis Integrats Baix Empordà (SSIBE) en Cataluña en la que dentro de su modelo de gestión integrada se han utilizado agrupadores de morbilidad CRG que permiten «categorizar» a la población de referencia en función de la información disponible en los sistemas de información de atención hospitalaria (CMBD-AH), atención primaria y farmacia17. La utilización de estos agrupadores de morbilidad han de ser variables básicas para construir modelos predictivos de identificación del riesgo.
- –
Se ha de innovar en la manera de prestar los servicios en atención primaria y en otros ámbitos asistenciales (hospitalario, sociosanitario, etc.). Se han de experimentar nuevos modelos organizativos y se han de diferenciar áreas de práctica clínica avanzada en atención primaria. Tenemos buenos ejemplos en la literatura científica como son los programas de gestión de casos Guided Care de Johns Hopkins, el despliegue de las Community Matrons en Reino Unido y un número importante de enfermeras gestoras de casos en Canarias, Andalucía o Cataluña18–20. En el marco del Plan de Innovación de Atención Primaria y Salud Comunitaria de Cataluña, se están desarrollando diferentes experiencias territoriales basadas en los modelos de atención a las enfermedades crónicas e inspiradas en las experiencias del NHS con el objetivo de introducir mejoras en todos los ámbitos del sistema sanitario.
- –
Se plantea un modelo de atención integrada con objetivos comunes entre las diferentes organizaciones y los profesionales que intervienen en un segmento de población específico y en un territorio determinado. Algunas acciones ya iniciadas son el desarrollo de alternativas a la hospitalización convencional, el abordaje proactivo de estos pacientes por parte de los equipos de atención primaria, enfermeras formadas para una práctica clínica avanzada en gestión de casos y la intervención de equipos de soporte de atención al domicilio en situación de alta complejidad y de final de vida siempre en escenarios de atención compartida entre diferentes servicios asistenciales.
- –
Es necesario disponer de sistemas de información potentes y deben ser proactivos. Se pueden describir dos escenarios: la utilización de la historia clínica única o compartida y el desarrollo de soluciones de interoperabilidad entre las diferentes historias de las organizaciones permite por ejemplo que un paciente crónico complejo que ha tenido múltiples ingresos urgentes y transita por diferentes dispositivos del sistema sanitario disponga de una mayor trazabilidad y proactividad en el propio sistema. Todo ello se puede conseguir a través de un sistema de «alertas» que avisen a los profesionales de determinadas situaciones de tránsito por el sistema (aviso de ingreso y/o alta hospitalaria, por ejemplo). La utilización de la historia clínica compartida de Cataluña es otro de los escenarios que facilita que profesionales que pertenecen a diversas organizaciones puedan acceder a una información compartida y actualizada de la situación del paciente, independientemente del sistema de información que cada organización tenga en origen.
- –
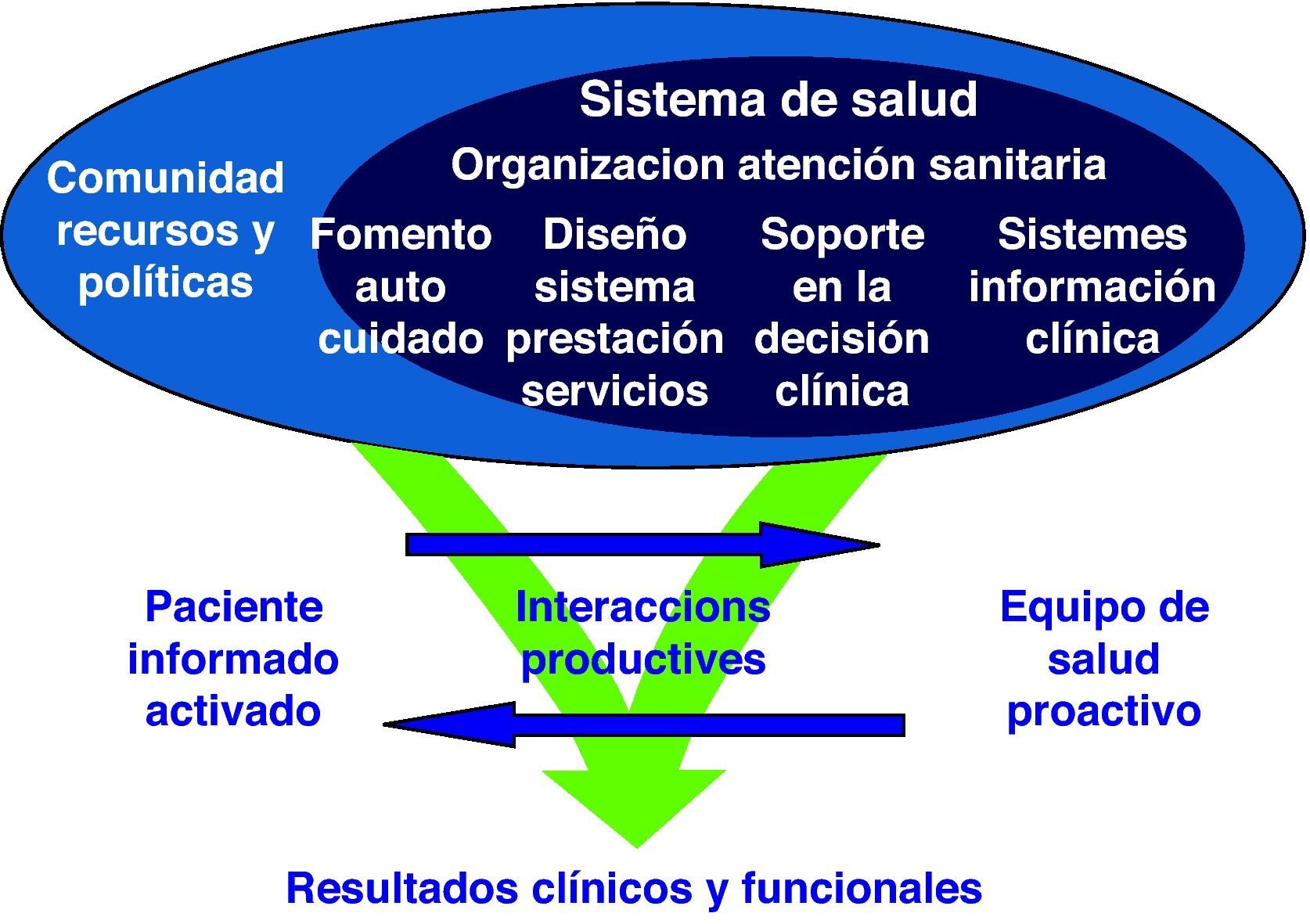
Las nuevas tecnologías ofrecen soluciones de teleasistencia y monitorización de pacientes crónicos en el domicilio. Estos dispositivos pueden ser vinculados a otros servicios (centros de seguimiento telefónicos, enfermeras gestoras de casos, etc.) que intervengan de manera conjunta en el seguimiento y control de estos pacientes. Existen ya en Cataluña algunas experiencias de monitorización de pacientes con insuficiencia cardiaca o EPOC, pero con poca participación de la atención primaria. Ésta debería asumir mayor protagonismo en la puesta en marcha de alguna de estas iniciativas (fig. 2).
- –
Los pacientes y sus cuidadores también deben ser corresponsables en su proceso de atención. La responsabilidad compartida del paciente debería concretarse en una estrategia clara de fomento del autocuidado ya que la mayoría del tiempo es el propio paciente el que realiza el automanejo de su enfermedad. Deben promocionarse iniciativas como es el caso de los programas de «paciente experto» que primero en Estados Unidos e Inglaterra y ahora en nuestro país se están concretando en diversas comunidades autónomas. Experiencias como las desarrolladas en Cataluña, con el programa del paciente experto del Institut Català de la Salut, así como la Escuela de pacientes en Andalucía y el programa paciente experto de Murcia son claros ejemplos. En el caso de Cataluña, se observan algunos resultados preliminares positivos en relación con la satisfacción, el conocimiento, las habilidades y la calidad de vida de los participantes en este programa.
- –
La «atención a la dependencia» no es una competencia exclusiva de los servicios sociales. La implementación de la nueva Ley es una oportunidad para desarrollar un modelo de atención compartida diseñando modelos de cooperación en los que se elaboren planes de intervención conjuntos para estas personas entre la atención primaria de salud y los servicios sociales. A pesar de que el desarrollo de la ley de dependencia se ha llevado a cabo en la mayoría de comunidades autónomas por parte de las consejerías de Bienestar Social, deberían posibilitarse espacios de relación y discusión de casos con los servicios sanitarios para poder intervenir satisfactoriamente en las poblaciones más vulnerables.
- –
Si queremos desarrollar un modelo de atención integrada para estos pacientes, la financiación puede ayudar. El desarrollo de modelos de atención integrada y buena práctica en estos pacientes debe ser objeto de inclusión en los nuevos modelos de financiación21. Debe haber objetivos comunes y transversales para que las instituciones y sus profesionales trabajen de forma compartida en un mismo territorio, independientemente del tipo de provisión y ámbito asistencial (hospital, atención primaria, sociosanitaria). Existen trabajos que propugnan la financiación capitativa ajustada al riesgo como el modelo más adecuado de financiación para impulsar modelos de atención integrada21,22. Ésta ofrece importantes ventajas para conseguir la integración entre diferentes ámbitos asistenciales: fomenta la longitudinalidad asistencial, permite una cierta descentralización de riesgos a proveedores sanitarios y estimula la capacidad resolutiva.
- –
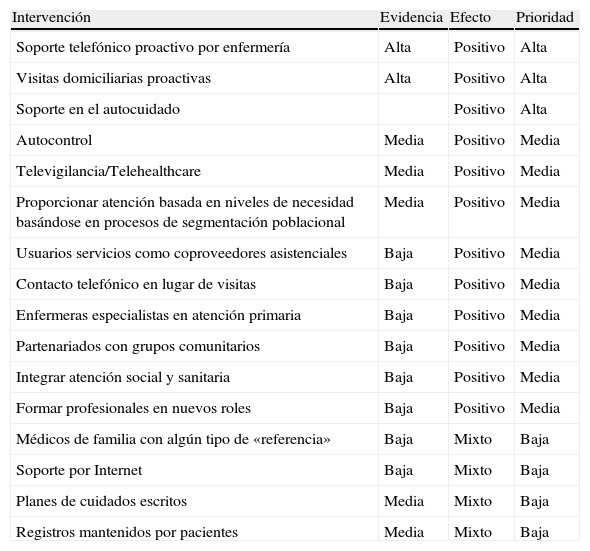
La aportación de la evidencia y la experiencia. Actualmente existe ya un buen nivel de evidencia en algunas áreas y modelos de atención al paciente crónico. Un documento reciente de la universidad de Birmingham aporta una relación de estrategias que la literatura especializada avala con buenos resultados (tabla 1) (fig. 3). También en los últimos años muchos países están adoptando el modelo de atención al paciente crónico de Ed Wagner como un marco de referencia de gran reconocimiento internacional para su adaptación a nivel local15.
Tabla 1.Evidencia modelos atención a pacientes crónicos
Intervención Evidencia Efecto Prioridad Soporte telefónico proactivo por enfermería Alta Positivo Alta Visitas domiciliarias proactivas Alta Positivo Alta Soporte en el autocuidado Positivo Alta Autocontrol Media Positivo Media Televigilancia/Telehealthcare Media Positivo Media Proporcionar atención basada en niveles de necesidad basándose en procesos de segmentación poblacional Media Positivo Media Usuarios servicios como coproveedores asistenciales Baja Positivo Media Contacto telefónico en lugar de visitas Baja Positivo Media Enfermeras especialistas en atención primaria Baja Positivo Media Partenariados con grupos comunitarios Baja Positivo Media Integrar atención social y sanitaria Baja Positivo Media Formar profesionales en nuevos roles Baja Positivo Media Médicos de familia con algún tipo de «referencia» Baja Mixto Baja Soporte por Internet Baja Mixto Baja Planes de cuidados escritos Media Mixto Baja Registros mantenidos por pacientes Media Mixto Baja Fuente: Services for Long Term conditions. University Birmingham, 2009.
- –
La atención al paciente crónico debe estar priorizada en la agenda de las consejerías de salud. Como el propio modelo de Wagner propone, la atención a la cronicidad debe ser incorporada como una prioridad real y tangible en la cartera de proyectos de las consejerías y ministerios. Empiezan a visualizarse algunas iniciativas interesantes, como la que está ocurriendo en Cataluña, a partir del Plan de Innovación de Atención Primaria y Salud Comunitaria, y en el País Vasco, donde se han diseñado estrategias para afrontar el reto de la cronicidad.
- –
No existen soluciones unifactoriales. A más ingredientes incorporados al modelo, más sinergia y mayor probabilidad de éxito. Se están desarrollando diversas estrategias para mejorar la atención de estos pacientes, pero la clave del éxito es construir un escenario multipropuesta con un conjunto mínimo de iniciativas, ya que la implementación de alguna de ellas de forma aislada no conduce a un cambio radical en la atención de estas personas23,24.
- –
La construcción de escenarios de atención integrada para pacientes crónicos requiere diferentes acciones. La literatura médica ya ofrece experiencias y evidencias para pensar en un nuevo modelo. Se requiere que la atención proactiva para pacientes crónicos pase a ser una prioridad en la agenda de las políticas de salud de las consejerías y ministerios. La creación de este nuevo escenario exige una mayor cooperación y el coliderazgo de los profesionales asistenciales entre ellos y con los gestores, combinando una estrategia de arriba abajo (top-down) que aporte una visión clara desde las consejerías a las organizaciones y profesionales y de abajo a arriba (bottom-up) que aprenda y se construya a partir de experiencias locales de innovación y buena práctica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.