Los síntomas en medicina de familia no son señales de enfermedad, sino «de vida»; en la consulta «entra, junto al paciente, toda su vida». Cada consulta es primariamente un problema biopsicosocial: el individuo en relación con su Yo y su contexto percibe una disfunción o alteración. Fundamentar la valoración en la sola molestia física expuesta por el paciente puede ser un error al no haber identificado el problema real. Las distintas tipologías posibles de los síntomas están «enmarañadas» o encadenadas unas con otras: los síntomas pueden ser apropiados o inevitables; ser expresiones de alteraciones bioquímicas, símbolos para el paciente, expresiones del contexto grupal, o modos de afrontar una situación; y dependen del funcionamiento psicológico previo del paciente, la severidad del déficit de la función psicológica asociada a la enfermedad, las habilidades residuales, la adaptación y el afrontamiento de las limitaciones funcionales, la relación médico-paciente, así como de la influencia del contexto.
The symptoms in family medicine are not signs of disease, but “signs of life”; in the consultation “all patient life comes together with him”. Every consultation is primarily a biopsicosocial problem: the person perceives a dysfunction or alteration in relation with himself and his context.
To do a diagnosis only with physical symptoms, can be a mistake because these do not identify the real problem. The different types of symptoms are “entangled” or chained some in others: the symptoms can be fitted or inevitable; to be expressions of biochemical alterations, symbols for the patient, group context expressions, or kinds of facing the facts; and they depend on the previous psychological patient performance, the severity of the deficit of the psychological function associated with the disease, the residual skills, the adjustment and the confrontation of the functional limitations, the relation doctor-patient, as well as on the influence of the context.
«Si escogí pintar primero el mar es porque en invierno las olas son más fuertes y los colores austeros; al contrario, las montañas son más pintorescas en verano, cuando las cubre una vegetación lujuriosa, sobre la que espejea la niebla».
Sarduy S. Maitreya
(Barcelona: Seix Barral; 1978)
Hay pocos fundamentos experimentales respecto a qué datos clínicos son en realidad necesarios para valorar en forma correcta un síntoma. El clínico necesita saber qué datos serán importantes en la exploración física en relación con los síntomas que presenta cada paciente. Pero el síntoma que un paciente describe puede no ser la única razón de que haya buscado atención médica. El médico de familia (MdF), que fundamenta su valoración en la sola molestia física expuesta por el paciente, puede errar al no haber acertado en la identificación del problema real, y poner en práctica medidas diagnósticas o terapéuticas equivocadas o innecesarias1.
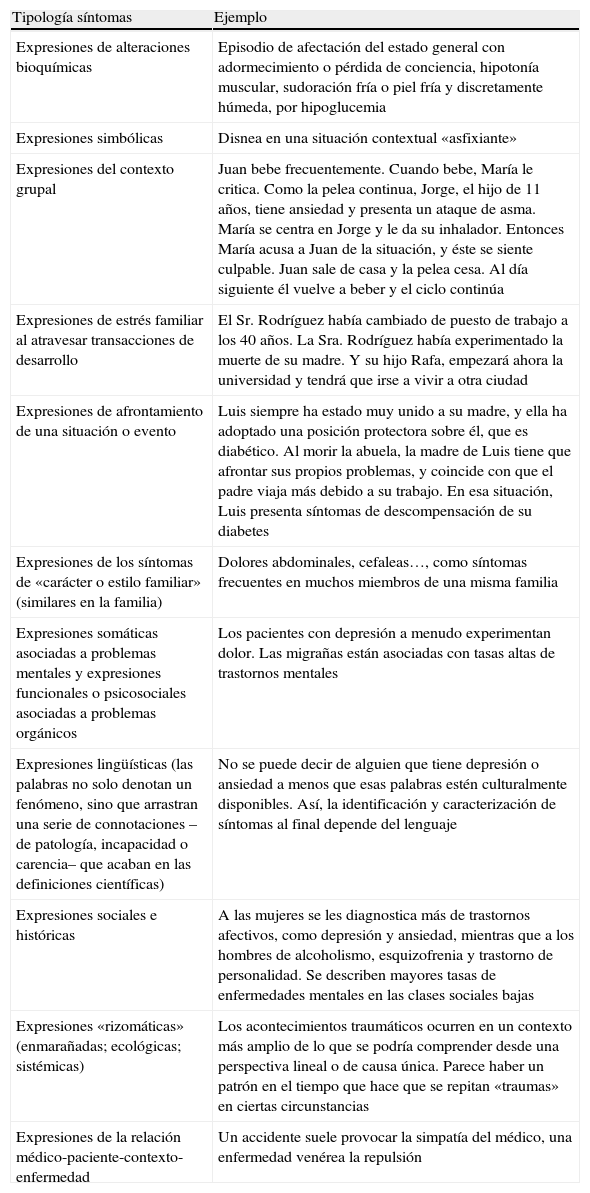
Los MdF estamos entrenados para trabajar con enfermedades, pero en la consulta se nos presentan síntomas −dolor torácico, astenia, mareo, etc.− que parecen tener causas biológicas, pero éstos son en la mayoría de los casos de origen predominantemente psicosocial2–4. La forma en que un individuo percibe la salud y la enfermedad es un fenómeno complejo y particular de cómo reacciona en conjunto y enfrenta la situación en diferentes dimensiones de su personalidad5. De tal forma que la enfermedad genera síntomas físicos como el dolor y la disnea; síntomas psicoemocionales como miedo, ansiedad, ira, depresión; necesidades espirituales como sentimientos de culpa, de perdón, de paz interior; y demandas sociales como consideración y no abandono6. Así, cada persona vivirá la experiencia de salud-enfermedad de manera diferente y esto condicionará el significado que dé a tales experiencias. A pesar de las reacciones individuales, el entorno social y cultural aporta un encuadre de estas reacciones, limitando su expresividad a ciertas formas «culturalmente aceptables»7. La característica de la medicina de familia (MF) es la comprensión del paciente y de su enfermedad basándose no solo en síntomas y signos, sino en los factores psicológicos y sociales que relacionan al paciente con su contexto8 (tabla 1).
Clasificaciones y ejemplos de las presentaciones en medicina de familia
| Modo de presentación del síntoma-problema | Ejemplo |
| Simple-simple | Prurito entre los dedos de los pies |
| Múltiples problemas agudos y/o crónicos | Aftas bucales, recetas para la epilepsia, certificado para el trabajo y dolor en muñeca |
| Historia encubierta | La verdadera razón de la consulta es un problema más importante que lo que se muestra inicialmente; generalmente está involucrado algún elemento emocional, como miedo, culpa, vergüenza… («Ya que estoy aquí…»). El médico podría adelantarse a estas situaciones y dar una oportunidad al paciente para que muestre otros temas |
| Situaciones en las que está involucrada toda la familia | Cambios en el comportamiento, afectividad, comunicación y de rendimiento escolar en un adolescente |
| Consultantes frecuentes («recidivistas») | «Otra vez la jaqueca…» |
| Presentación de una enfermedad grave | Nódulo mamario asintomático encontrado casualmente |
Las distintas tipologías de los síntomas en MF (tabla 2) están «enmarañadas», encadenadas unas con otras. La clínica en MF es un entramado aparentemente caótico, que no responde a ningún orden jerárquico y con capacidad de autorregeneración: se «resuelve» un síntoma-problema y resurge o aparece otro. Hay que entenderlos integralmente, con toda su red entrelazada. No queda más remedio que describir o narrar el problema –los síntomas; los diagnósticos–; contarlo completamente, de seguido, casi sin respirar. Es como decir en idioma Galés: «Llanfairpwllgwyngyllgogerychwyrndrobwllllantysiliogogogoch» (Santa-María-junto-al-álamo-blanco-del-lago-y-San-Tisilio-de-la-cueva-roja).
Tipologías de síntomas en Medicina de Familia
| Tipología síntomas | Ejemplo |
| Expresiones de alteraciones bioquímicas | Episodio de afectación del estado general con adormecimiento o pérdida de conciencia, hipotonía muscular, sudoración fría o piel fría y discretamente húmeda, por hipoglucemia |
| Expresiones simbólicas | Disnea en una situación contextual «asfixiante» |
| Expresiones del contexto grupal | Juan bebe frecuentemente. Cuando bebe, María le critica. Como la pelea continua, Jorge, el hijo de 11 años, tiene ansiedad y presenta un ataque de asma. María se centra en Jorge y le da su inhalador. Entonces María acusa a Juan de la situación, y éste se siente culpable. Juan sale de casa y la pelea cesa. Al día siguiente él vuelve a beber y el ciclo continúa |
| Expresiones de estrés familiar al atravesar transacciones de desarrollo | El Sr. Rodríguez había cambiado de puesto de trabajo a los 40 años. La Sra. Rodríguez había experimentado la muerte de su madre. Y su hijo Rafa, empezará ahora la universidad y tendrá que irse a vivir a otra ciudad |
| Expresiones de afrontamiento de una situación o evento | Luis siempre ha estado muy unido a su madre, y ella ha adoptado una posición protectora sobre él, que es diabético. Al morir la abuela, la madre de Luis tiene que afrontar sus propios problemas, y coincide con que el padre viaja más debido a su trabajo. En esa situación, Luis presenta síntomas de descompensación de su diabetes |
| Expresiones de los síntomas de «carácter o estilo familiar» (similares en la familia) | Dolores abdominales, cefaleas…, como síntomas frecuentes en muchos miembros de una misma familia |
| Expresiones somáticas asociadas a problemas mentales y expresiones funcionales o psicosociales asociadas a problemas orgánicos | Los pacientes con depresión a menudo experimentan dolor. Las migrañas están asociadas con tasas altas de trastornos mentales |
| Expresiones lingüísticas (las palabras no solo denotan un fenómeno, sino que arrastran una serie de connotaciones –de patología, incapacidad o carencia– que acaban en las definiciones científicas) | No se puede decir de alguien que tiene depresión o ansiedad a menos que esas palabras estén culturalmente disponibles. Así, la identificación y caracterización de síntomas al final depende del lenguaje |
| Expresiones sociales e históricas | A las mujeres se les diagnostica más de trastornos afectivos, como depresión y ansiedad, mientras que a los hombres de alcoholismo, esquizofrenia y trastorno de personalidad. Se describen mayores tasas de enfermedades mentales en las clases sociales bajas |
| Expresiones «rizomáticas» (enmarañadas; ecológicas; sistémicas) | Los acontecimientos traumáticos ocurren en un contexto más amplio de lo que se podría comprender desde una perspectiva lineal o de causa única. Parece haber un patrón en el tiempo que hace que se repitan «traumas» en ciertas circunstancias |
| Expresiones de la relación médico-paciente-contexto-enfermedad | Un accidente suele provocar la simpatía del médico, una enfermedad venérea la repulsión |
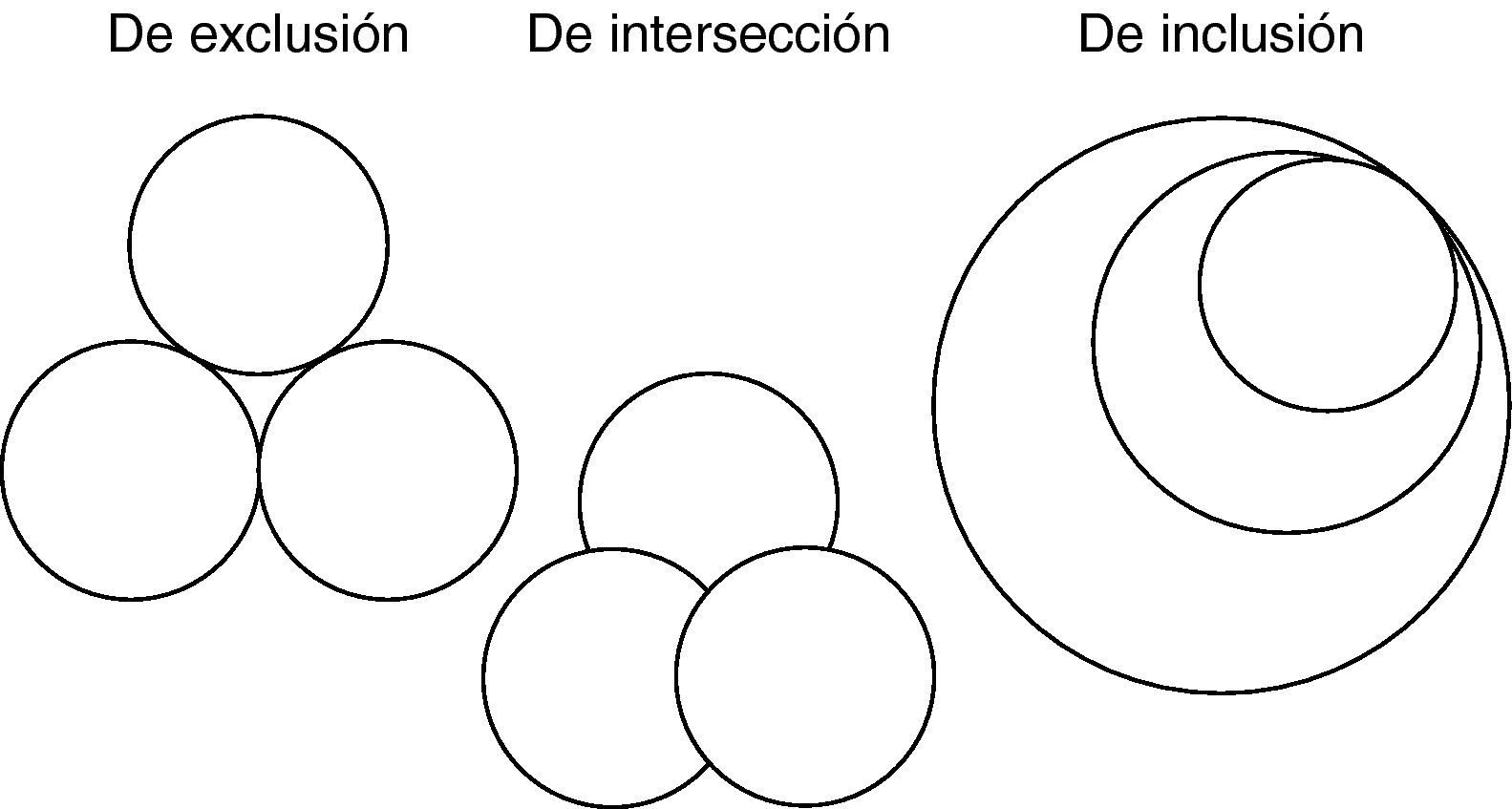
Los síntomas individuales en un modelo biopsicosocial (BPS) pueden ser de exclusión, de inclusión y de intersección9 (fig. 1); pueden ser apropiados, inevitables e incluso, adecuados; pueden ser tanto expresiones de alteraciones bioquímicas como símbolos para el paciente, expresiones del contexto grupal y modos de afrontar una situación o evento (tanto si él es consciente o no de ello). La expresión de los síntomas depende del funcionamiento psicológico previo del paciente, la severidad del déficit de la función psicológica asociada a la enfermedad, las habilidades residuales, la adaptación y el afrontamiento de los déficit funcionales, así como de la influencia de los compañeros, colegas, profesores, medios de comunicación, etc. –del contexto (expectativas sociales, demandas sociales), y de la relación médico-paciente. Las manifestaciones clínicas están coloreadas por los factores socioculturales. Diferentes culturas y sistemas de creencias tienen diferentes formas de entender los trastornos clínicos y los rituales adecuados para tratarlos. Así, existen diferencias de diagnósticos clínicos según sexo y clase social. Estos elementos son poderosos factores discriminatorios para los diagnósticos10. La estructura familiar (estrés familiar, roles y relaciones, recursos familiares, etc.) afecta a las manifestaciones de enfermedad de sus miembros, existiendo una copresencia de síntomas en la familia («contagio» de síntomas; forma de expresar los síntomas similar en la familia)11–13 (tabla 2).
Hay 3 tipos de señales/síntomas según la relación. De exclusión (diacrítica; distintiva: no hay relación entre las características relevantes). El sistema tiene máxima información, pero los síntomas independientemente considerados tienen poco significado. El significado existe por la relación. Ejemplo: cefalea/palpitaciones/mareo. De inclusión (taxonómica; clasificatoria). Integra a los síntomas en un sistema de relaciones unidireccionales e inclusivas (mamífero implica necesariamente vertebrado; el último dato no añade información). Ejemplo: fiebre->sudoración->escalofríos. De intersección de los síntomas (semántica; significante). Incluye tanto significados e información (las hojas son generalmente verdes [que es su significado], pero no todas las hojas son verdes, ni todos los objetos verdes son hojas). Ejemplo: cefalea-palpitaciones-mareo.
Los síntomas suponen un foco de atención ya que indican de alguna forma el conflicto interior o la evidencia de que los sistemas defensivos se han activado. Los síntomas son también la forma mediante la cual el paciente define su problema: una forma de hacer accesible o disponible algo a alguien. El paciente puede comenzar describiendo sus síntomas físicos en vez de decir cómo se siente. Puede decir cómo él funciona antes de decir cómo se siente sobre eso. Frecuentemente los síntomas físicos se pueden expresar a través de metáforas aunque el cliente no sea completamente consciente de ello. Los síntomas se presentan en conjuntos que colectivamente tienen un significado especial.
Cuándo escoger pintar el mar, y cuándo las montañas¿Y entonces, sobre quién hablan los síntomas y a quién deberíamos tratar: al paciente que se presenta en la consulta, al miembro dominante de la familia, al miembro enfermo, a la familia en sí misma –al contexto? A veces es recomendable tratar únicamente a los individuos de una determinada familia, aisladamente cuando aparecen por la consulta, mientras que en otra familia conviene tratar a la totalidad familiar. Hay familias que incluyen al médico, y otras que lo excluyen. Las hay que comentan con gran facilidad temas familiares, y las hay que son muy reacias a hacerlo (no solo en el proceso de búsqueda de ayuda terapéutica, sino por su estilo familiar). Pero hay que recordar que incluso las familias más reticentes podrían en determinadas ocasiones ofrecer aberturas, en contraste con sus entrevistas habituales, que podrían usarse como señales por parte del médico para un abordaje contextual13.
Síntomas de vidaHay que recordar que los síntomas en MF no son síntomas de enfermedad, sino «síntomas de vida»; en la consulta «entra, junto al paciente, todo su vida». Toda consulta es primariamente un problema BPS: el individuo en relación con su Yo y su contexto percibe una disonancia o disfunción o alteración relacional. Lo primero no es la patología, sino la vivencia o experiencia de la enfermedad. El diagnóstico está codificado en la narración –en la historia contada por el paciente. Además, ser entendida la historia relatada tiene profundas consecuencias terapéuticas14. Se trata de reconocer la queja del paciente, no solo en términos de patología, sino también en términos de problemas y conflictos personales, y usar esta comprensión para lograr un efecto terapéutico10. Entender el significado de los síntomas proporciona al terapeuta un modo de acceso al problema que trae el paciente. Los síntomas toman significado en el contexto, y pueden verse como una forma de comunicación silenciosa con los otros. Puede ser importante para el paciente aferrarse a sus síntomas como una forma de definirse a sí mismo, y cuando se intentan eliminar los síntomas estos pueden aún empeorar. Esta es la razón de que a veces los fármacos, que son frecuentemente un tratamiento sintomático, pueden empeorar la situación. Detrás de la persona existe una energía vital que equilibra y restaura el cuerpo y la salud. Esta fuerza vital dirige reacciones físicas y químicas en el cuerpo y mantiene la salud. La reacción del cuerpo al desequilibrio será el camino natural del organismo para autocurarse. Así, la inflamación es parte del mecanismo de curación. El enfoque habitual es eliminar los síntomas, por ejemplo con antiinflamatorios o psicofármacos, pero no se llega a la raíz de la enfermedad15.
Es hora de crear un marco de referencia específico para la MF desde el que adoptar un enfoque BPS de los pacientes y sus síntomas y problemas; desde el que ver el contenido básico y la función de la MF, y desarrollar en consecuencia un espacio propio para la formación y la investigación. La enseñanza clínica se ha centrado en la enfermedad desde el punto de vista médico. Hay que enfatizar la necesidad de tener en cuenta los elementos psicosociales para el manejo eficaz de las situaciones clínicas en MF. Es preciso sistematizar este aprendizaje sobre cuándo «escoger pintar el mar, y cuándo las montañas».
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses








![Hay 3 tipos de señales/síntomas según la relación. De exclusión (diacrítica; distintiva: no hay relación entre las características relevantes). El sistema tiene máxima información, pero los síntomas independientemente considerados tienen poco significado. El significado existe por la relación. Ejemplo: cefalea/palpitaciones/mareo. De inclusión (taxonómica; clasificatoria). Integra a los síntomas en un sistema de relaciones unidireccionales e inclusivas (mamífero implica necesariamente vertebrado; el último dato no añade información). Ejemplo: fiebre->sudoración->escalofríos. De intersección de los síntomas (semántica; significante). Incluye tanto significados e información (las hojas son generalmente verdes [que es su significado], pero no todas las hojas son verdes, ni todos los objetos verdes son hojas). Ejemplo: cefalea-palpitaciones-mareo. Hay 3 tipos de señales/síntomas según la relación. De exclusión (diacrítica; distintiva: no hay relación entre las características relevantes). El sistema tiene máxima información, pero los síntomas independientemente considerados tienen poco significado. El significado existe por la relación. Ejemplo: cefalea/palpitaciones/mareo. De inclusión (taxonómica; clasificatoria). Integra a los síntomas en un sistema de relaciones unidireccionales e inclusivas (mamífero implica necesariamente vertebrado; el último dato no añade información). Ejemplo: fiebre->sudoración->escalofríos. De intersección de los síntomas (semántica; significante). Incluye tanto significados e información (las hojas son generalmente verdes [que es su significado], pero no todas las hojas son verdes, ni todos los objetos verdes son hojas). Ejemplo: cefalea-palpitaciones-mareo.](https://static.elsevier.es/multimedia/02126567/0000004400000004/v1_201305021435/S0212656711002848/v1_201305021435/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)
