Según las recomendaciones de la American Diabetes Association (ADA), la determinación de la microalbuminuria (MA) en pacientes con diabetes mellitus (DM) tipo 2 debería realizarse cuando se diagnostica la enfermedad y, en caso de que la detección sea negativa, repetirla anualmente. En la práctica bastantes médicos de familia encuentran dificultades para seguir estas indicaciones. En muchos de los laboratorios de referencia no se realiza aún la determinación del índice albúmina-creatinina que, utilizando una muestra aislada de orina matutina se considera actualmente el método de elección. Por tanto, la MA se calcula sobre la orina de 24 h. Este método resulta impreciso y es incómodo para el paciente. Su complejidad, por otra parte, lleva a que muchos profesionales no soliciten la necesaria confirmación posterior de resultados. Para considerar una MA positiva de forma persistente debería confirmarse su positividad en al menos 2 de 3 determinaciones durante un período de 3-6 meses.
Aparte de los referidos problemas de factibilidad, hay diversas áreas de incertidumbre que nos pueden llevar a plantearnos la siguiente pregunta: ¿cambia de forma significativa nuestra actuación sobre los pacientes con DM tipo 2 en función de que detectemos o no la MA de forma sistemática? En nuestra opinión, es muy probable que en la mayoría de ocasiones el conocimiento del resultado de la MA influya poco en las actitudes terapéuticas.
Argumentos a favor y en contra
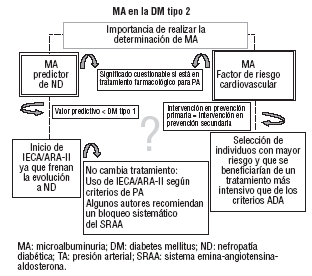
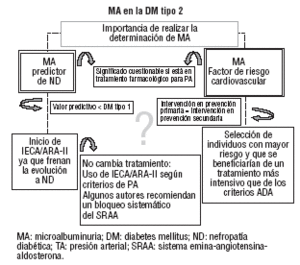
Las 2 grandes razones que avalan la necesidad de detectar sistemáticamente la MA son: a) la MA es la evidencia más temprana de la presencia de nefropatía asociada a diabetes, y b) constituye un factor de riesgo cardiovascular (FRCV) independiente y un marcador de mortalidad cardiovascular1. De esta manera, la presencia de MA persistente implicaría el inicio de un tratamiento farmacológico y una actuación más intensiva sobre otros FRCV (fig. 1). ç
Microalbuminuria como predictor de la evolución a nefropatía diabética en la diabetes tipo 2
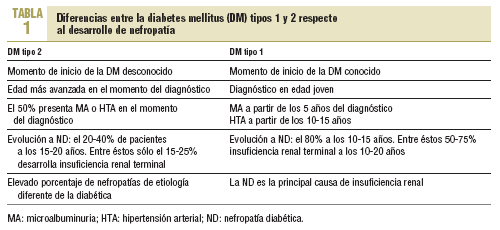
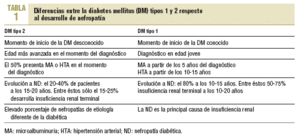
Algunos autores cuestionan el valor predictivo de la MA en la DM tipo 2 para el posterior desarrollo de nefropatía diabética. En la tabla 1 se exponen algunas diferencias entre la DM tipos 1 y 2 respecto al desarrollo de nefropatía diabética que podrían fundamentar estas dudas. Así pues, si no es tan clara la relación entre la MA y la evolución a nefropatía diabética en la DM tipo 2, ¿hasta qué punto estaría indicado realizar una intervención farmacológica orientada a enlentecer la progresión a nefropatía? ¿No habría que definir en qué pacientes la MA es predictor válido de evolución a nefropatía y sólo en estos iniciar tratamiento?
Otro aspecto que cabe considerar es que muchos pacientes con DM tipo 2 son hipertensos en el momento del diagnóstico y un elevado porcentaje de ellos recibe tratamiento farmacológico para el control de la presión arterial (PA). El mayor factor de confusión detectado en estudios sobre MA y enfermedad cardiovascular es el tratamiento farmacológico de la PA2. El uso de fármacos antihipertensivos condiciona una disminución de los valores de excreción urinaria de albúmina y de este modo se modifica el riesgo. En cualquier caso, si a pesar del tratamiento farmacológico la MA fuera positiva, se podría valorar a estos pacientes como individuos de mayor riesgo. En el grupo de pacientes que están en tratamiento activo para la PA la determinación de MA tiene mucha menos trascendencia predictiva y pronóstica, sobre todo en caso de resultar negativa.
Por otra parte, determinados estudios, como el IRMA II3, IDNT4, RENAAL5, MICRO-HOPE6 y LIFE7, proporcionan evidencias de que al tratar la MA bloqueando el sistema renina-angiotensina-aldosterona (SRAA) se puede enlentecer la evolución de la enfermedad renal establecida o la insuficiencia renal terminal. Los resultados de estos estudios orientarían a tratar con inhibidores de la enzima de conversión de la angiotensina (IECA) o, sobre todo, con antagonistas de los receptores de la angiotensina (ARA-II) a todos los pacientes con MA y DM tipo 2. A pesar de estas evidencias, la ADA sólo aconseja de forma explícita su uso en pacientes con PA superior a 130/80 mmHg.
Sin embargo, a pesar de la efectividad microvascular del bloqueo del SRAA, diversas revisiones basadas en los anteriores estudios de intervención concluyen que el uso de estos fármacos no ha demostrado de forma definitiva una disminución de la mortalidad cardiovascular y general a largo plazo en todos los pacientes con DM tipo 2 y MA8. Sólo el estudio MICRO-HOPE6 demostró la capacidad del ramipril para disminuir en un 37% la mortalidad cardiovascular en pacientes diabéticos de alto riesgo.
Otro enfoque interesante es el orientado a la relación entre MA y cifras de PA. Diversos estudios transversales han demostrado la estrecha relación entre ambas variables en población con DM9. De este modo, si aplicáramos las recomendaciones del VII informe del Joint National Committee y la ADA respecto al control de la PA en la DM tipo 2, podríamos plantearnos la siguiente pregunta: si iniciáramos tratamiento farmacológico con IECA o ARA-II en pacientes con DM e hipertensión arterial, o con PA mayor de 130/80 mmHg que no se controla con medidas conservadoras, ¿no estaríamos incluyendo en el grupo tratado a casi todos los pacientes con mayor probabilidad de presentar MA positiva, dada la relación existente entre las cifras de la PA y la MA? Es probable, por tanto, que la mayoría de los pacientes con MA recibiesen el tratamiento adecuado (IECA o ARA-II) según criterios de PA aunque no valorásemos la presencia de la MA. Habría que diseñar estudios orientados a demostrar esta hipótesis, ya que parece razonable, con la evidencia disponible hasta el momento, tener en cuenta esta posibilidad.
Otro aspecto que apoyaría el hecho de que los pacientes con DM tipo 2 y MA recibirían igual tratamiento independientemente de que hiciésemos o no la determinación de MA se basaría en la recomendación de algunos expertos que aconsejan de forma sistemática el bloqueo del SRAA en todos los pacientes con DM tipo 2. Para algunos autores, tener DM es casi sinónimo de ser hipertenso y «recomienda» intervenir farmacológicamente. La positividad de la MA podría ser sólo un argumento más a valorar, aunque quizá no fuera determinante para la toma de decisiones sobre el tratamiento farmacológico. Otra razón para el bloqueo del SRAA en la DM tipo 2 es su capacidad para mejorar la resistencia a la insulina. Así parece explicarse la menor probabilidad de desarrollar la enfermedad entre los pacientes tratados con ramipril del estudio MICRO-HOPE6 y con candesartán en el estudio ALPINE10.
Todos los argumentos anteriores nos hacen plantear una pregunta clave: ¿deberían utilizarse en la DM tipo 2 los IECA o ARA-II con independencia de los resultados de la determinación de la MA? Esta cuestión que no está del todo clara se resolverá con toda probabilidad cuando los resultados de estudios actualmente en marcha estén disponibles.
La microalbuminuria como factor de riesgo cardiovascular
Otro gran aspecto que hay que tener en cuenta es que quizá la mayor trascendencia de la MA en pacientes con DM tipo 2 reside en su capacidad predictiva como FRCV independiente11. A pesar de ello, y desde el punto de vista de la intervención, la detección sistemática de la MA como FRCV podría no estar justificada en todos los casos. En la DM las intervenciones sistemáticas para la prevención primaria de FRCV podrían ser comparables a las que se recomiendan en la prevención secundaria para población no diabética. Siguiendo las recomendaciones de la ADA, las intervenciones farmacológicas deberían ser en la mayor parte de los casos bastante intensivas. El enfoque terapéutico del riesgo cardiovascular en el paciente diabético podría ser, por tanto, igual, al menos en la mayoría de los casos, al de los individuos de mayor riesgo y, por consiguiente, conocer si el paciente presenta o no MA persistente no modificaría nuestra actuación.
Un estudio relevante acerca de la intervención sobre el conjunto de los FRCV en la DM es el STENO-212, en el cual se comparó, en pacientes con DM tipo 2 y MA, el efecto de una intervención intensiva (aunque incluso menos agresiva que las recomendaciones actuales de la ADA) y multifactorial con una intervención convencional sobre los factores de riesgo modificables. La intervención intensiva incluía el tratamiento sistemático con IECA y ARA-II. Los resultados confirmaron una disminución significativa de los acontecimientos cardiovasculares y microvasculares en el grupo de tratamiento intensivo, que se mantenía con el paso de los años.
Por otra parte, desde otros puntos de vista hay factores a favor de la utilidad de determinar la MA en la DM tipo 2 y no infravalorarla. Los pacientes con MA podrían formar un subgrupo con un riesgo aún mayor al ya inherente al hecho de ser diabético, lo que podría orientar hacia un mayor rigor en las intervenciones. En algunos pacientes, conocer la presencia de MA podría ser determinante para el inicio de un tratamiento farmacológico orientado a disminuir algún factor de riesgo que, aunque próximo al nivel del objetivo predeterminado, no se pudiera controlar con las medidas higiénico-dietéticas habituales. Sería interesante que se abrieran nuevas líneas de investigación que valorasen qué individuos diabéticos podrían beneficiarse de la determinación de MA y cuándo debería realizarse.
Conclusión
Desde nuestro punto de vista, podría cuestionarse la detección sistemática de MA en todos los pacientes con DM tipo 2, ya que sus resultados podrían no modificar nuestra intervención sobre este colectivo.
Con estos planteamientos pretendemos iniciar una reflexión, utilizando la evidencia disponible, sobre la necesidad de determinar de forma sistemática la MA, prueba que se ha recomendado universalmente. Sin negar su extraordinario interés diagnóstico y pronóstico, una perspectiva de intervención requiere quizá un enfoque diferente.