Conocer la percepción, las actitudes y las necesidades expresadas por los profesionales de atención primaria de nuestro medio, con relación al diagnóstico y el seguimiento de los pacientes con trastornos cognitivos.
DiseñoEstudio transversal en 26 Áreas Básicas de Salud (ABS) de Girona.
EmplazamientoABS de la Región Sanitaria de Girona.
ParticipantesMédicos y diplomados en enfermería (DUE).
MedicionesCuestionario autoadministrado por los propios profesionales en el contexto de las reuniones periódicas de los equipos.
ResultadosRespondieron la encuesta 218 profesionales (108 médicos y 110 diplomados de enfermería [DUE]) de 19 ABS (73% del total). El 98,6% de los participantes creyó necesario realizar formación en demencias pero el 49,1% de médicos y el 74,5% de DUE refirió no haber realizado nunca formación específica o no en los últimos 5 años. El 88,7% de los médicos refiere no realizar el diagnóstico de demencia de forma habitual y solamente en el 25,5% de los casos se efectúa en las fases leves de demencia. Las principales barreras referidas por los médicos para el diagnóstico de demencia fueron la poca confianza en el diagnóstico (32,6%) y la falta de tiempo en la consulta (31,4%). El 87% de los médicos refirió dificultades en el seguimiento y control de estos enfermos.
ConclusionesEste estudio aporta información útil para los agentes implicados en la atención a la demencia. Identifica aspectos de formación prioritarios y las barreras y dificultades para el diagnóstico, tratamiento y seguimiento de estos enfermos en el ámbito de la atención primaria.
To find out the perception, attitudes and needs expressed by primary care professionals in the Girona (Spain) health area as regards the diagnosis and monitoring of patients with cognitive disorders.
DesignCross sectional study conducted in 26 primary healthcare areas (ABS) in Girona.
SettingPrimary healthcare areas (ABS) in Girona.
ParticipantsPhysicians and primary nursing care (PNC).
Main measuramentsSelf-administered questionnaire by the professionals in the centres. In the context of regular meetings of the teams.
ResultsA total 218 practitioners from 19 ABS (73% of total) responded to the questionnaire (108 physicians and 110 primary nursing care-PNC-). Almost all (98.6%) of participants thought they needed training in dementia, but 49.1% of physicians and 74.5% of PNC mentioned never having any specific training or not in the last 5 years. A total of 88.7% of doctors do not make a diagnosis of dementia on a regular basis, and only in 25.5% of cases do they make one in the mild stages of dementia. The main barriers reported by physicians in the diagnosis of dementia were the lack of confidence in diagnosis (32.6%) and lack of consultation time (31.4%). The great majority (87%) of physicians mentioned difficulties in monitoring and control of these patients.
ConclusionsThis study provides useful information for those involved in the care of dementia. It identifies priority training issues, and barriers and difficulties in the diagnosis, treatment and monitoring of these patients in the field of primary care.
El progresivo envejecimiento de la población, más evidente a partir de la segunda mitad del siglo pasado, es un fenómeno generalizado en los países desarrollados así como en los países en vías de desarrollo. En los últimos 50 años se ha triplicado el número de personas mayores de 60 años en el mundo y las estimaciones demográficas señalan que este número se triplicará de nuevo en los próximos treinta años1.
El envejecimiento de la población representa un reto importante para los sistemas de cobertura social y sanitaria, no sólo como consecuencia del incremento del gasto sanitario sino por el cambio en el tipo de atención social y sanitaria que ocasionan algunas enfermedades asociadas el envejecimiento. Las demencias en general, y la enfermedad de Alzheimer (EA) en particular, despiertan un gran interés y preocupación desde la perspectiva de los servicios de salud puesto que, además de ser una de las principales causas de incapacidad en personas de edad avanzada, requieren un elevado número de recursos sanitarios y sociales2.
El abordaje asistencial del paciente con demencia debe realizarse desde una perspectiva global, ya que el progresivo deterioro cognitivo y funcional que caracteriza el curso clínico condiciona los objetivos y las necesidades de la intervención, que debe ser programada de forma longitudinal teniendo en cuenta la evolución de la enfermedad3. De forma general, tras el proceso diagnóstico, el objetivo del tratamiento debe dirigirse a maximizar el estado cognitivo, funcional, a minimizar la presencia de los trastornos emocionales y de la conducta, así como a contribuir a la mejora de la calidad de vida de la persona afectada y de sus cuidadores. El conocimiento de las expectativas del paciente y su cuidador, así como una adecuada información respecto a la enfermedad, a las opciones terapéuticas y, en general, al proceso de la enfermedad, contribuye a clarificar aspectos que en ocasiones están distorsionados por los medios de comunicación y otras fuentes de información4. Se ha señalado que, debido a estas circunstancias, el paciente con demencia requiere modelos de atención complejos que se fundamenten en la diversidad de dispositivos asistenciales, de servicios y de profesionales sanitarios y sociales5.
En la mayor parte de los países occidentales los dispositivos de atención primaria son los mejor situados para ofrecer una atención sanitaria integral a los pacientes con demencia. No obstante, según la información disponible, en la actualidad la demencia es una enfermedad infradiagnosticada en los dispositivos de atención primaria, en un grado variable entre el 25%6 y el 80%7. Esta situación ha provocado que se hayan llevado a cabo diversos estudios para valorar el conocimiento y las actitudes de los profesionales de atención primaria respecto a las demencias8–13. Se ha señalado que la gravedad y el tiempo de evolución de los síntomas son factores que influyen en la detección de las demencias en el ámbito de la atención primaria y no todos los casos que se detectan son remitidos a los dispositivos especializados para efectuar el diagnóstico etiológico14. Como motivos más relevantes para no remitir al paciente, destacan las dudas de los propios profesionales sanitarios y las de los pacientes y/o familiares sobre los beneficios que puede suponer una derivación para efectuar el diagnóstico etiológico15. Sin embargo, las dificultades del ámbito de atención primaria respecto a la atención de personas con demencia no se limitan al momento del diagnóstico sino que, tal como se ha señalado, a medida que transcurre el tiempo, las necesidades asistenciales del paciente son cambiantes y aparecen complicaciones como los trastornos psicológicos y de conducta de la demencia, que requieren una atención flexible y resolutiva, ya que son una fuente importante de malestar para el paciente y su cuidador16,17.
Este trabajo se diseñó con el objetivo de conocer la percepción, las actitudes y necesidades expresadas por los profesionales de atención primaria respecto al diagnóstico y seguimiento de los pacientes con trastornos cognitivos y/o demencias.
Material y métodosDiseñoEstudio observacional, transversal y descriptivo.
PoblaciónProfesionales sanitarios que trabajan en el ámbito de atención primaria de la Región Sanitaria de Girona (RSG). La RSG se encuentra situada en el nordeste de Cataluña, tiene una extensión de 5.517km2, una población de 690.207 habitantes (según datos de la Revisión del Padrón Municipal 2007 del Instituto Nacional de Estadística) y una densidad de población de 125,1 habitantes/km2 distribuida en 221 municipios. La RSG se compone de 7 sectores sanitarios que prácticamente coinciden con la división político-administrativa del territorio en 7 comarcas (Alt Empordà, Baix Empordà, Garrotxa, Gironès, Pla de l’Estany, Ripollès i Selva) y cuenta con un total de 32 Áreas Básicas de Salud (ABS). La RSG dispone también de 6 hospitales comarcales (nivel asistencial I) y un hospital universitario de referencia (niveles asistenciales I y II).
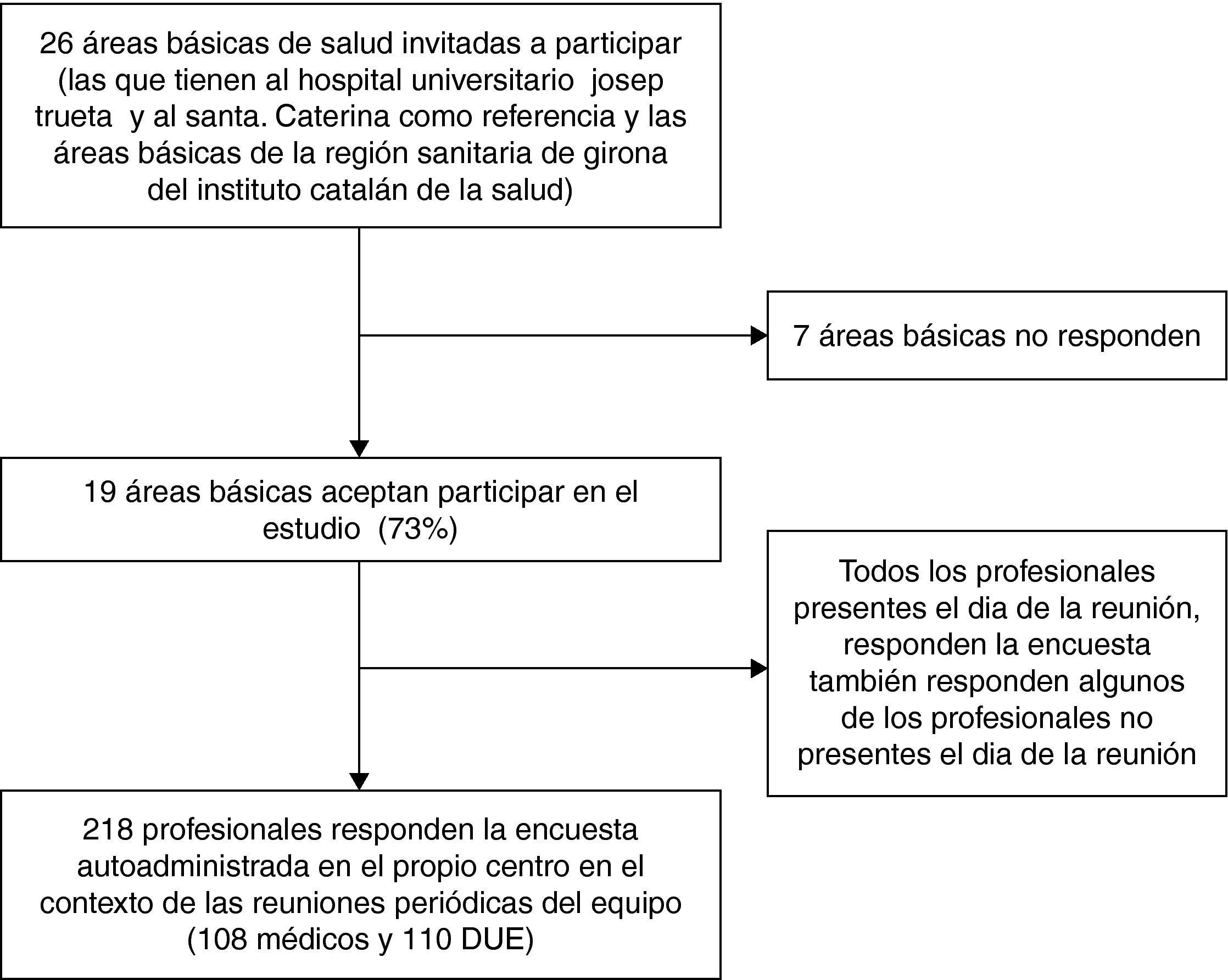
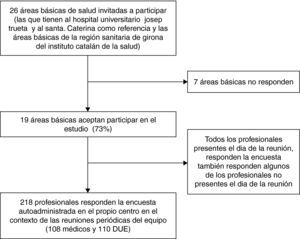
MuestraMuestreo por conglomerados según criterios explícitos. Se seleccionaron las ABS que tenían al Hospital Josep Trueta y al Hospital de Sta. Caterina como centros de referencia y también el resto de ABS que eran gestionadas por el Institut Català de la Salut (ICS) en Girona. En total, 26 ABS fueron invitadas a participar, cifra que representa el 81% del total de ABS de la RSG.
InstrumentosPreviamente al diseño del estudio se efectuó una revisión de la bibliografía en la base de datos de la National Library of Medicine con los siguientes descriptores: [attitude of health personnel, dementia/*diagnosis/epidemiology/therapy, truth disclosure, family practice, questionnaires, continuing medical education]. Se seleccionó un estudio realizado por el Dementia Services Information and Development Centre, del Trinity College de Dublin8, en el que los autores desarrollaron un cuestionario autoadministrado con la intención de investigar las actitudes y prácticas de los médicos de atención primaria con relación a la selección, el diagnóstico y la información a los pacientes con demencia. Se contactó con los autores del referido estudio y se solicitó el cuestionario para traducirlo al catalán. Para adaptar el cuestionario original a la realidad asistencial del entorno, se constituyó un grupo de trabajo formado por miembros de la Unidad de Valoración de la Memoria y las Demencias del Hospital Santa Caterina de Salt, un miembro de la gerencia territorial del ICS, miembros de los grupos de trabajo de atención domiciliaria y de atención a las personas de edad avanzada de la Sociedad Catalana de Medicina Familiar y Comunitaria, y miembros de la Asociación Catalana de Enfermería de Familia y Comunitaria. El cuestionario incluyó preguntas relativas al perfil del profesional sanitario, sobre necesidades formativas en el ámbito de las demencias, sobre el proceso diagnóstico, sobre la información a facilitar al paciente y sus familiares, sobre el seguimiento de los pacientes y cuidadores, sobre las funciones principales del personal de enfermería en la atención a los pacientes con demencia y sobre la relación con los servicios especializados. Se adaptaron 2 cuestionarios, uno dirigido a los médicos y otro para los diplomados universitarios en enfermería (DUE).
ProcedimientoDos miembros del grupo se entrevistaron con los directores de las ABS seleccionadas para informarles de los objetivos del estudio y solicitar su colaboración. Con el objetivo de facilitar la participación en el estudio se acordó que los directores de cada centro informarían a los profesionales en las reuniones semanales de cada equipo y que se reservarían entre 30 y 45min para que los profesionales que deseasen participar en el estudio pudiesen responder al cuestionario.
El trabajo de campo se llevó a cabo entre los meses de marzo y diciembre de 2008. Los propios directores de las ABS remitieron al grupo de trabajo los cuestionarios completados y los profesionales de la Unidad de Investigación del Instituto de Asistencia Sanitaria de Girona fueron los responsables de informatizar los datos y de llevar a cabo el análisis estadístico.
Cálculo de la muestraNo se realizó una estimación del tamaño muestral debido a que el objetivo del estudio no fue estimar un único parámetro y la aplicación de las fórmulas clásicas de cálculo del tamaño muestral no eran aplicables. Se estimó una cifra de 6 profesionales de cada categoría por cada ABS, presentes en el momento de la encuesta, con un número potencial de 160 participantes de cada categoría profesional. Se consideró que una participación superior al 50% para cada colectivo garantizaba una precisión del 10% en la estimación de una proporción mediante un intervalo de confianza al 95%, asumiendo que la proporción fuera del 50%.
Análisis estadísticoSe realizó un análisis estadístico descriptivo de las variables del estudio mediante técnicas de tendencia central y dispersión para las variables cuantitativas y mediante frecuencias relativas y absolutas e intervalos de confianza (IC) del 95% para las variables cualitativas. Se aplicaron técnicas de contraste de hipótesis bivariantes paramétricas y no paramétricas según la distribución de los datos, para determinar el grado de asociación entre la percepción, actitudes y necesidades de los profesionales y diversas variables demográficas y del perfil laboral. Para determinar la asociación entre variables cualitativas se aplicó la prueba de ji cuadrado y para comparar las variables continuas con variables cualitativas de 2 categorías la prueba U de Mann-Whitney o la t de Student. La normalidad de las variables se determinó mediante el test de Shapiro-Wilks. El procesamiento y análisis de los datos se realizó mediante el programa estadístico SPSS versión 13.0 para Windows.
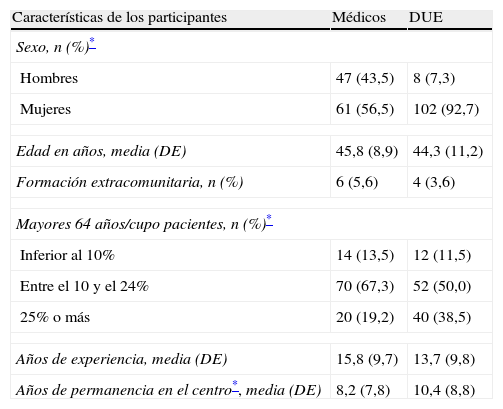
ResultadosPerfil de los profesionalesRespondieron profesionales sanitarios de 19 ABS, que representan el 73% de las ABS seleccionadas. Un total de 218 profesionales sanitarios (108 médicos y 110 DUE) respondieron el cuestionario. La edad media de los participantes fue de 45,0 años (DE: 10,1; rango: 23-65) y el 74,8% fueron mujeres. No se observaron diferencias de edad según la categoría profesional pero sí se observó un claro predominio del género femenino entre los DUE respecto a los médicos (p<0,001). El 12,5% de los participantes señaló que el porcentaje de mayores de 64 años en la población asignada era inferior al 10%, el 58,7% de los participantes refirió un porcentaje entre 10-24 y el 28,8% de los participantes un porcentaje igual o superior al 25%. La media de años de trabajo de estos profesionales en el ámbito de la atención primaria fue de 14,8 años (DE: 9; rango: 1-40) y la media de años en el mismo centro fue de 9,3 años (DE: 8,4; rango: 0-40). La media de años de permanencia en el mismo centro fue superior en los DUE (p<0,05) (tabla 1).
Características de los profesionales participantes
| Características de los participantes | Médicos | DUE |
| Sexo, n (%)* | ||
| Hombres | 47 (43,5) | 8 (7,3) |
| Mujeres | 61 (56,5) | 102 (92,7) |
| Edad en años, media (DE) | 45,8 (8,9) | 44,3 (11,2) |
| Formación extracomunitaria, n (%) | 6 (5,6) | 4 (3,6) |
| Mayores 64 años/cupo pacientes, n (%)* | ||
| Inferior al 10% | 14 (13,5) | 12 (11,5) |
| Entre el 10 y el 24% | 70 (67,3) | 52 (50,0) |
| 25% o más | 20 (19,2) | 40 (38,5) |
| Años de experiencia, media (DE) | 15,8 (9,7) | 13,7 (9,8) |
| Años de permanencia en el centro*, media (DE) | 8,2 (7,8) | 10,4 (8,8) |
El 98,6% (IC 95%: 96,1-99,7) de los participantes consideró que es necesario realizar actividades de formación en demencias y no se observaran diferencias en función del sexo o de los años de experiencia profesional. El 49,1% (IC 95%: 39,2-59,0) de los médicos y el 75,2% (IC 95%: 66,3-73,8) de los DUE refirieron no haber realizado nunca formación específica en demencias o hacía más de cinco años (p<0,001). No se encontraron diferencias en la opinión sobre las actividades de formación continuada en función del sexo o de los años de experiencia de los participantes.
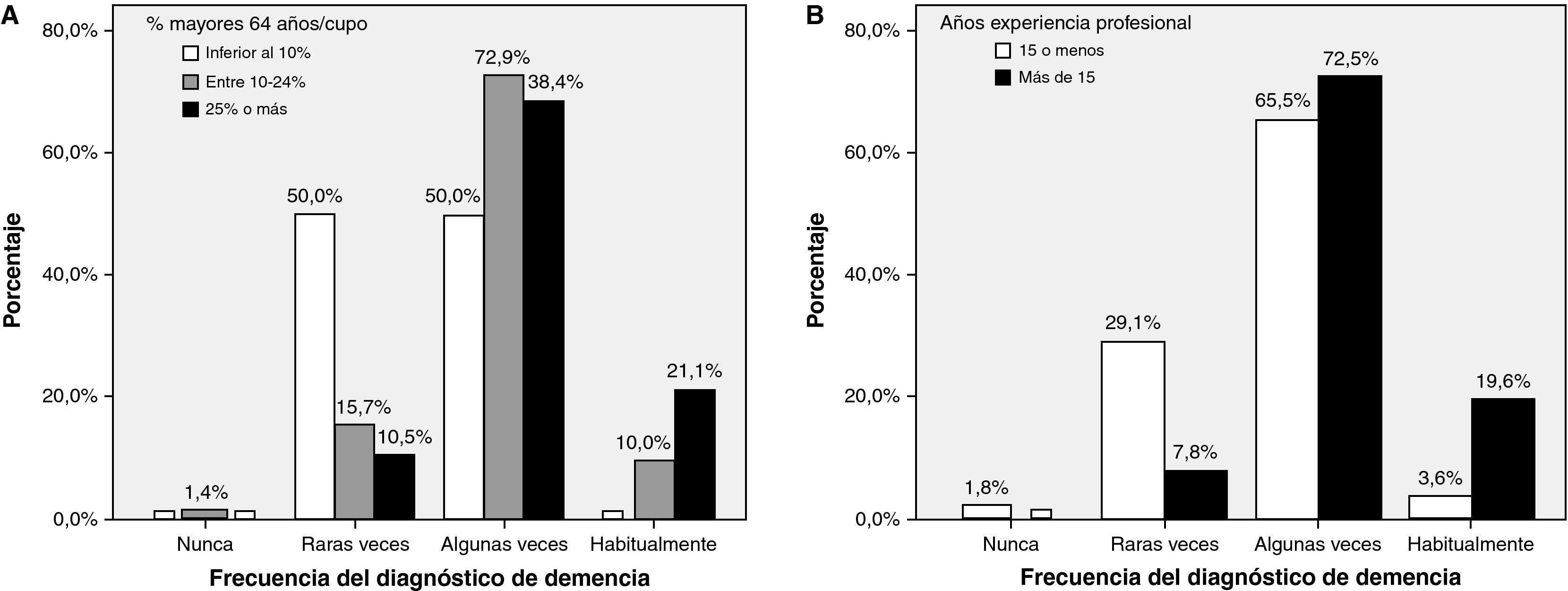
Proceso diagnósticoEl 18,8% (IC 95%: 10,9-26,8) de los médicos refirió que efectuaba el diagnóstico de demencia en raras ocasiones, mientras que el 68,8% (IC 95%: 59,6-78,2) lo efectuaba en algunas ocasiones y solamente el 11,3% (IC 95%: 4,8-17,8) de los médicos refirió que realizaba el diagnóstico de demencia de forma habitual. La frecuencia con que se realiza el diagnóstico de demencia se relacionó con el porcentaje de mayores de 64 años por cupo (p<0,05) y con los años de experiencia profesional (p<0,005) (fig. 1).
El deterioro de las actividades de la vida diaria (90%; IC 95%: 85,6-94,3), la presencia de deterioro cognitivo global (87,1%; IC 95%: 82,3-91,9) y los problemas específicos de memoria (86,1%; IC 95%: 81,2-91,1) fueron los principales signos y síntomas referidos por los profesionales (médicos y DUE) para sospechar un caso de demencia. Entre los médicos el test más utilizado en la práctica clínica diaria correspondió al Mini Examen Cognoscitivo y entre los DUE al test de Pfeiffer. Solamente el 8,5% (IC 95%: 2,7-14,3) de los médicos refirió no tener dificultades para llevar a cabo el proceso diagnóstico de demencia. Las dificultades para distinguir la depresión geriátrica de la demencia (85,4%; IC 95%: 77,8-92,9) y para distinguir el proceso de envejecimiento normal de la demencia (77,9%; IC 95%: 68,1-86,0) fueron las principales dificultades referidas por los médicos. El 81,1% (IC 95%: 73,2-89,1) de los médicos refirió que existían barreras que le inhibían a la hora de realizar un diagnóstico de demencia. La poca confianza en el diagnóstico de demencia (70,1%; IC 95%: 60,0-80,3) y la falta de tiempo (57,5%; IC 95%: 46,5-68,4) en la consulta fueron las principales barreras señaladas por los médicos. En la tabla 2 se presentan de forma detallada las cuestiones dirigidas las opiniones y actitudes con relación al proceso diagnóstico de demencia.
Proceso diagnóstico, de información y de seguimiento de los pacientes con trastorno cognitivo
| Médicos | DUE | |
| Signos y síntomas clínicos utilizados para sospechar una demencia, n (%) | ||
| Deterioro de las AVD* | 99 (94,3) | 89 (85,6) |
| Deterioro cognitivo global | 94 (89,5) | 88 (84,6) |
| Problemas de memoria | 89 (84,8) | 91 (87,5) |
| Síntomas psicológicos y conductuales | 69 (65,7) | 59 (56,7) |
| Cambios de personalidad | 60 (57,1) | 50 (48,1) |
| Test más utilizados en la práctica clínica, n (%) | ||
| Mini Examen Cognoscitivo** | 82 (83,7) | 56 (55,4) |
| Test de Pfeiffer** | 56 (57,1) | 92 (91,1) |
| Mini Mental State Examination | 46 (46,9) | 33 (32,7) |
| Test del Informador* | 32 (32,7) | 12 (11,9) |
| Test del reloj | 21 (21,4) | 8 (8,0) |
| Set test | 5 (5,2) | 3 (3,0) |
| Memory Impairment Screening | 3 (3,1) | 2 (2,0) |
| Test de los 7 minutos | 2 (2,1) | 3 (3,0) |
| Principales dificultades para el diagnóstico, n (%) | ||
| Distinguir demencia de depresión geriátrica | 82 (85,4) | NA |
| Distinguir demencia de envejecimiento normal | 74 (77,9) | NA |
| Baja confianza en los tests neuropsicológicos | 52 (54,7) | NA |
| Baja confianza en las pruebas complementarias | 35 (36,5) | NA |
| Barreras para realizar el diagnóstico de demencia, n (%) | ||
| Poca confianza en el diagnóstico | 61 (70,1) | NA |
| Falta de tiempo en la consulta de AP | 50 (57,5) | NA |
| Piensa que el diagnóstico debe realizarlo un especialista | 31 (35,6) | NA |
| Efecto negativo del diagnóstico sobre la familia | 24 (27,6) | NA |
| Efecto negativo del diagnóstico sobre el paciente | 22 (25,3) | NA |
| Poca utilidad y beneficio para el paciente | 14 (16,1) | NA |
| Dificultades para dar malas noticias | 6 (6,9) | NA |
| Motivos para no informar al paciente del diagnóstico, n (%) | ||
| Capacidad insuficiente para comprender el diagnóstico | 67 (76,1) | NA |
| Fase avanzada de la enfermedad | 50 (56,8) | NA |
| Efectos negativos sobre el estado de ánimo | 39 (44,3) | NA |
| Negativa de la familia a comunicar el diagnóstico | 30 (34,1) | NA |
| Efectos negativos sobre la vida diaria del paciente | 26 (29,5) | NA |
| Paciente mayor de 80 años | 16 (18,4) | NA |
| Imposibilidad de tratamiento específico | 11 (12,5) | NA |
| Dificultades para el manejo médico del paciente, n (%) | ||
| Falta de tiempo | 62 (66,0) | NA |
| Necesidades de soporte del cuidador y/o la familia | 60 (63,8) | NA |
| Tratamiento con fármacos específicos | 54 (57,4) | NA |
| Tratamiento de síntomas neurológicos | 42 (44,7) | NA |
| Tratamiento con fármacos antipsicóticos | 39 (41,5) | NA |
| Tratamiento con fármacos sedantes e hipnóticos | 26 (27,7) | NA |
| Tratamiento con fármacos antidepresivos | 15 (16,0) | NA |
| Dificultades en la atención a la demencia avanzada, n (%) | ||
| Tratamiento farmacológico complejo | 42 (56,8) | 43 (67,2) |
| Numerosas visitas a domicilio | 44 (59,5) | 25 (39,1) |
| Poco soporte de los servicios especializados | 24 (32,4) | 20 (31,3) |
| Demandas no solventables desde AP | 36 (48,0) | 27 (42,2) |
| Frecuencia seguimiento cuidador/familiar responsable, n (%) | ||
| Nunca | 1 (0,9) | 3 (2,9) |
| Raras veces | 11 (10,4) | 10 (9,5) |
| Algunas veces | 45 (42,4) | 42 (40,0) |
| Habitualmente | 49 (46,2) | 50 (47,6) |
AVD: actividades de la vida diaria; NA: no aplicable.
Se observaron diferencias en la información diagnóstica en función de si se dirigía al paciente o al familiar, en el sentido de que habitualmente se informa al familiar en un 78,4% (IC 95%: 69,9-86,9) y al propio paciente solamente en el 37,5% (IC 95%: 27,7-47,2) (tabla 2). Los médicos de sexo masculino refirieron que la edad superior a 80 años del paciente era un motivo para no informarle sobre el diagnóstico (p<0,05). Asimismo, los médicos en cuya consulta la presencia de mayores de 65 años era superior al 25%, consideraron en mayor grado que uno de los motivos para no informar al paciente era el riesgo de provocar efectos negativos sobre su estado de ánimo (p<0,05).
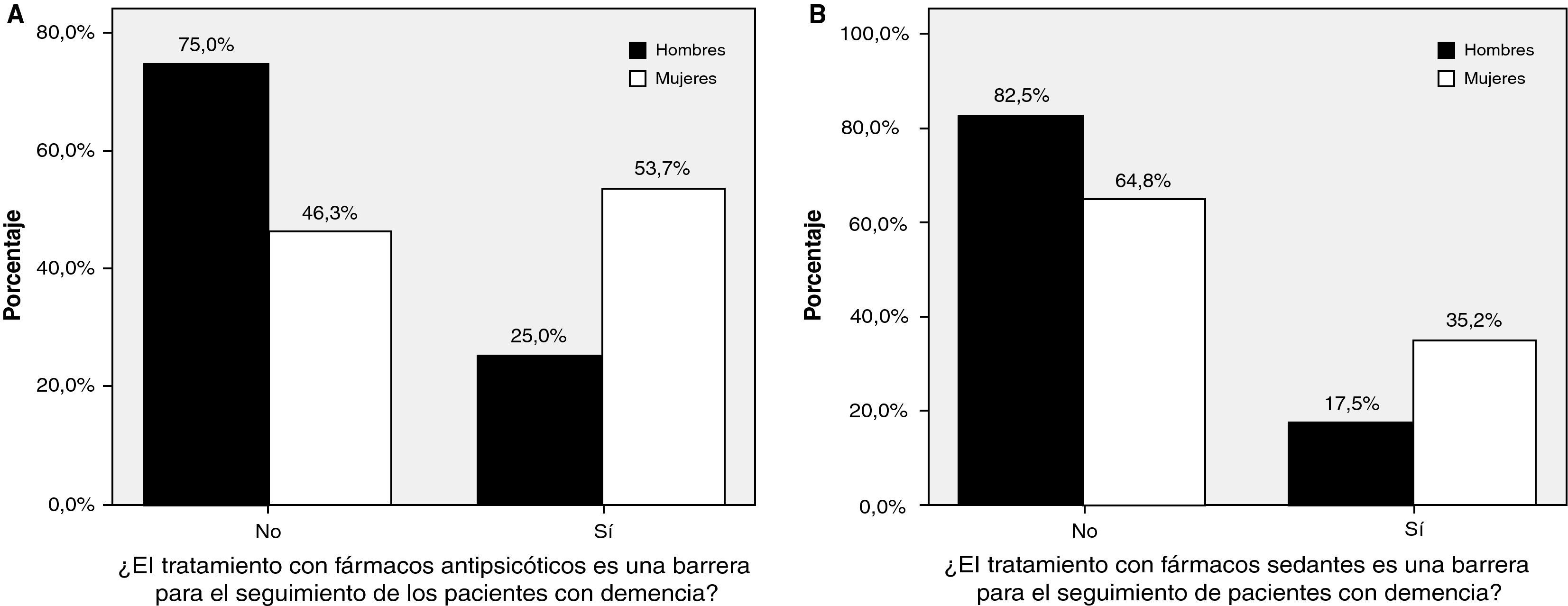
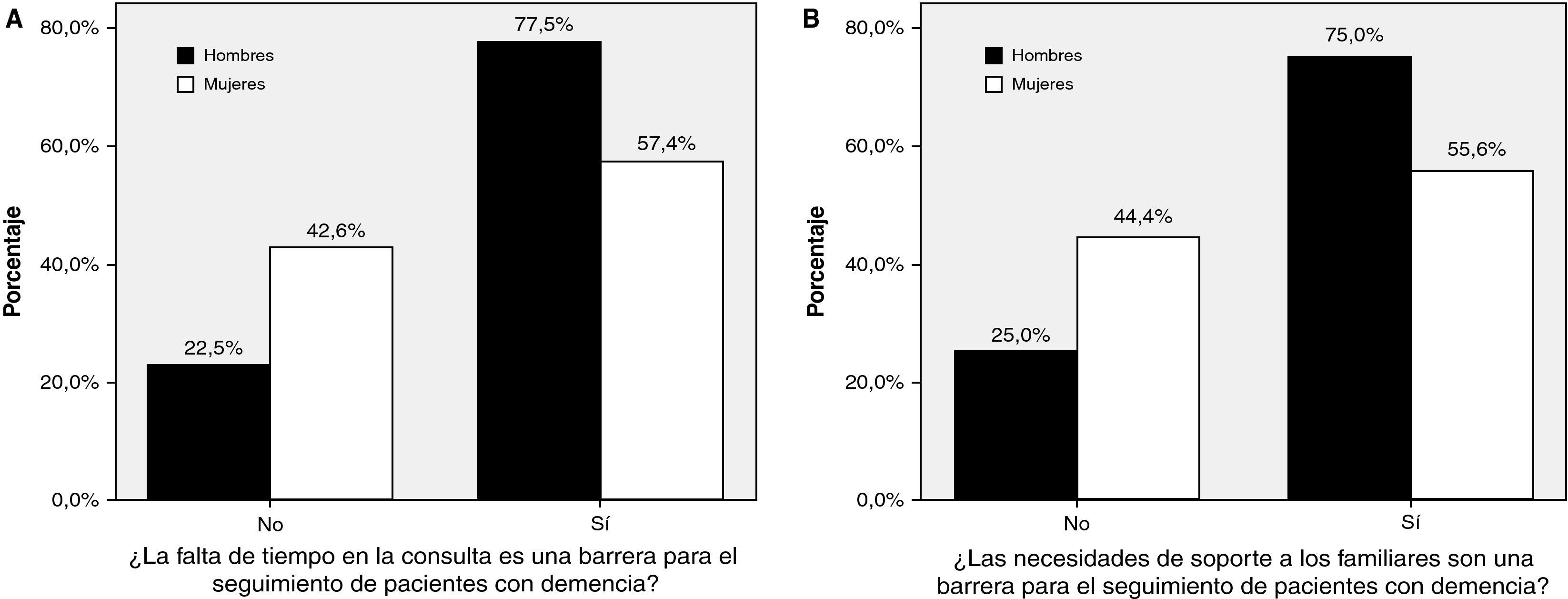
Seguimiento de los pacientes con demenciaEl 66,0% de los médicos (IC 95%: 56,3-75,1) y el 76,1% de los DUE (IC 95%: 67,9-84,7) refirieron que no destinaban espacios en sus agendas de forma específica para el seguimiento de los pacientes con demencia y de las necesidades asociadas. No se encontraron diferencias en función del número de pacientes mayores de 65 años ni de los años de experiencia de los profesionales. El 87% de los médicos refirieron dificultades en seguimiento y control del enfermo con demencia (tabla 2). Los médicos de sexo femenino identificaron el tratamiento con antipsicóticos (p=0,005) y con sedantes, benzodiacepinas e hipnóticos (p<0,05) como una dificultad importante en el cuidado del enfermo con demencia (fig. 2). Los médicos de sexo masculino percibieron la falta de tiempo (p<0,05) y las necesidades de soporte al cuidador y a la familia (p<0,05) como las principales dificultades (fig. 3).
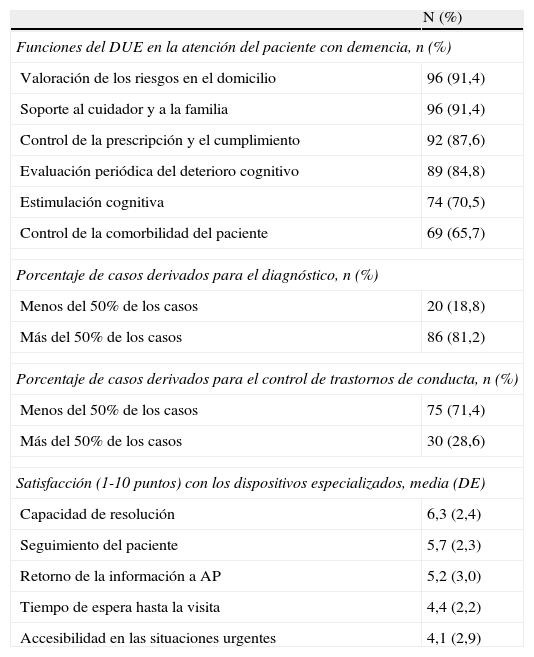
El 46,2% (IC 95%: 36,2-56,1) de los médicos y el 47,6% (IC 95%: 37,6-57,6) de los DUE efectuaban habitualmente el seguimiento de los cuidadores principales del paciente. Sólo se observaron diferencias en función de los años de experiencia. Los profesionales con una experiencia inferior a los 15 años programaban menos visitas de seguimiento al cuidador principal que aquellos con más de 15 años de experiencia (p<0,05). Las principales funciones referidas por los DUE con relación a la atención a los pacientes con demencia figuran en la tabla 3. Todos los médicos refirieron que efectuaban interconsultas o derivaciones tanto para la confirmación diagnóstica como para el control de los trastornos de conducta asociados sin que se observaran diferencias significativas en la frecuencia de interconsulta o derivación en función de los años de experiencia o del número de pacientes mayores de 65 años. Los médicos aprueban la capacidad resolutiva, el seguimiento del paciente y la información que se facilita por parte de los dispositivos especializados. El tiempo transcurrido desde la solicitud de consulta hasta la misma y la accesibilidad de los dispositivos especializados para situaciones urgentes son valorados de forma insuficiente por los médicos de atención primaria (tabla 3). No se observaron diferencias en el grado de satisfacción según los años de experiencia del profesional o el número de pacientes>65 años.
Funciones del DUE en la atención a los pacientes con demencia, frecuencia de los motivos de derivación y satisfacción con los dispositivos especializados de referencia
| N (%) | |
| Funciones del DUE en la atención del paciente con demencia, n (%) | |
| Valoración de los riesgos en el domicilio | 96 (91,4) |
| Soporte al cuidador y a la familia | 96 (91,4) |
| Control de la prescripción y el cumplimiento | 92 (87,6) |
| Evaluación periódica del deterioro cognitivo | 89 (84,8) |
| Estimulación cognitiva | 74 (70,5) |
| Control de la comorbilidad del paciente | 69 (65,7) |
| Porcentaje de casos derivados para el diagnóstico, n (%) | |
| Menos del 50% de los casos | 20 (18,8) |
| Más del 50% de los casos | 86 (81,2) |
| Porcentaje de casos derivados para el control de trastornos de conducta, n (%) | |
| Menos del 50% de los casos | 75 (71,4) |
| Más del 50% de los casos | 30 (28,6) |
| Satisfacción (1-10 puntos) con los dispositivos especializados, media (DE) | |
| Capacidad de resolución | 6,3 (2,4) |
| Seguimiento del paciente | 5,7 (2,3) |
| Retorno de la información a AP | 5,2 (3,0) |
| Tiempo de espera hasta la visita | 4,4 (2,2) |
| Accesibilidad en las situaciones urgentes | 4,1 (2,9) |
Los resultados obtenidos en este estudio aportan información relevante sobre la percepción, las actitudes y las necesidades expresadas por los médicos y los DUE respecto al diagnóstico y seguimiento de los pacientes con trastornos cognitivos y demencia. De forma general, los resultados obtenidos son parecidos a los disponibles en la literatura especializada, destacando como datos más importantes la necesidad percibida de mayor formación en esta área, la falta de tiempo en la consulta, el manejo complicado de estos pacientes, las comorbilidades frecuentes y la necesidad de apoyo familiar y social7–13,18,19.
A pesar de la coincidencia en la necesidad de formación en trastornos cognitivos y demencia, 2 de cada 4 médicos y 3 de cada 4 DUE no habían realizado ninguna actividad formativa o éstas eran anteriores a los últimos 5 años. Parece importante aumentar la oferta de formación práctica y participativa en este campo tal como se ha señalado en otros trabajos20,21. Se ha descrito que la formación debe concentrarse en el conocimiento epidemiológico, la seguridad en el diagnóstico y en el manejo de los trastornos conductuales21. De los resultados de nuestro estudio se desprende que los aspectos más susceptibles de formación son la seguridad en el diagnóstico, el manejo de los fármacos específicos para la demencia y el tratamiento de los trastornos conductuales.
En nuestro estudio la mayoría de los casos de demencia se diagnostican en fases moderadas de la enfermedad (3 de cada 4) mientras que sólo uno de cada 4 son diagnosticados en las fases iniciales. A pesar de que los médicos expresan que el diagnóstico debe ser efectuado en las consultas de atención primaria, la baja confianza en el diagnóstico y la poca disponibilidad del tiempo en la consulta son barreras importantes para detectar y diagnosticar la enfermedad en etapas más iniciales. La formación puede incrementar la confianza en el diagnóstico, reducir el tiempo destinado a la consulta de este problema21 y disminuir el grado de incertidumbre que se asocia a una mayor tasa de interconsulta o derivación22.
La actitud sobre la información del diagnóstico refleja posiciones diversas. En una tercera parte de los casos la opinión de los familiares es determinante para no comunicar el diagnóstico al paciente. Algunas características del paciente como la edad o la posible repercusión negativa del diagnóstico en el paciente condicionan la comunicación del diagnóstico. La formación sobre aspectos ético-legales relacionados con la demencia podría resultar de ayuda para decidir la actitud respecto a la comunicación de la enfermedad al paciente23.
Los profesionales de atención primaria señalan varias dificultades en el seguimiento del enfermo con demencia: escaso tiempo de consulta, necesidad de soporte familiar, manejo farmacológico, demandas de los familiares no propiamente médicas y los pacientes con formas avanzadas de demencia. Probablemente la adecuación de la población asignada a cada profesional en número y en composición etaria permitiría una mayor disponibilidad de tiempo en consulta para este tipo de pacientes. También la estrecha relación con el trabajador social y las unidades de soporte especializado pueden mejorar el seguimiento del paciente además de permitir mejores resultados en términos de calidad de vida, soporte social, calidad de los cuidados y necesidad de los mismos24. Los médicos de atención primaria utilizan de forma mayoritaria los dispositivos especializados para confirmar el diagnóstico de demencia pero en menor medida para el control de los trastornos conductuales. Probablemente este hecho sea debido a la dificultad expresada del excesivo tiempo de espera desde la solicitud hasta la consulta especializada y la escasa accesibilidad en situaciones de urgencia a estos mismos servicios. Parece indudable que es necesario promover una colaboración más eficiente entre la atención primaria y los dispositivos especializados que incluya protocolización de actividades y de varias formas de comunicación: horario de teléfono pactado, utilización de aplicativos telemáticos25 y disponibilidad de recursos como hospital de día o unidades de corta estancia para resolver aquellos casos más complejos.
Los DUE identifican como competencia propia en esta área aspectos como la valoración de los riesgos en el domicilio del paciente, el soporte al cuidador y a la familia, el control del tratamiento farmacológico y del cumplimiento del mismo y la evaluación periódica del deterioro cognitivo. Sin embargo, no consideran funciones principales de su actividad, la estimulación cognitiva ni el control de la comorbilidad. Probablemente estos aspectos, en el marco de una actuación protocolizada, deban ser incluidos en las competencias y actividades de los DUE. Existe cierta evidencia de que la estimulación cognitiva global tiene un efecto positivo sobre esta función y también sobre el rendimiento en las actividades diarias26,27.
La principal limitación del estudio es el posible sesgo de participación por parte de los profesionales. No se puede descartar la posibilidad de que la muestra participante en el estudio fuera la que tuviera un mayor interés en el campo de la demencia tanto a nivel de centro de salud como a nivel de los profesionales. Otra limitación es la subjetividad propia de las respuestas que están basadas en la percepción de los profesionales y no en medidas objetivas. Tampoco se ha efectuado un análisis en función del carácter urbano o no de los centros de salud por lo que no se puede descartar que existan factores ambientales, sociales o de otro tipo que determinen diferencias en la atención a la demencia y puedan dificultar la generalización de los resultados obtenidos.
Entre las fortalezas del trabajo cabe destacar que el cuestionario utilizado fue adaptado por un grupo multidisciplinario con experiencia en la atención a la demencia, a partir de un cuestionario previamente utilizado en una muestra de médicos de atención primaria de Irlanda. La implicación de la estructura de gestión del Institut Català de la Salut facilitó la participación de los profesionales mediante la reserva de tiempo en el marco de las reuniones habituales de los equipos. Por último, el anonimato de la encuesta evita la aparición del efecto de «deseabilidad social» que pudiera comportar una sobrevaloración de las actitudes positivas.
Este estudio facilita información que puede resultar útil para una acción conjunta por parte de los distintos agentes implicados en la atención a los trastornos cognitivos y demencias, profesionales de atención primaria, trabajadores sociales, neurólogos, psiquiatras, geriatras, las respectivas sociedades científicas y las autoridades sanitarias. Los puntos críticos para la acción son: las actividades de formación en esta área con criterios participativos y orientados a la resolución de problemas que incluyan los aspectos ético-legales asociados a esta enfermedad; la adecuación y homogeneización de la población asignada a cada profesional, evitando las bolsas de pacientes ancianos en determinados casos; la utilización de aplicativos de telemedicina para facilitar el trabajo interdisciplinario, incluir una mayor accesibilidad a los dispositivos de internamiento de corta estancia en caso de alteraciones conductuales que no respondan al tratamiento; y por último, implementar actividades de estimulación cognitiva en las consultas de atención primaria.
FinanciaciónEste trabajo se realizó a petición del Plan Director Sociosanitario del Departament de Salut, Generalitat de Catalunya, y fue financiado por el mismo. Con el soporte de la Sociedad Catalana de Medicina Familiar y Comunitaria, de la Asociació Catalana de enfermería comunitaria, del Instituto de Asistencia Sanitaria y del Institut Catalá de la Salud.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
- •
Existe un infradiagnóstico de las demencias en el ámbito de la atención primaria.
- •
Los médicos de atención primaria expresan poca confianza en el diagnóstico de demencia.
- •
Los profesionales de atención primaria perciben la necesidad de mayor formación en este ámbito.
- •
Los profesionales de atención primaria de nuestro entorno señalan unas barreras en el seguimiento del enfermo con demencia: el escaso tiempo de consulta, la necesidad de soporte familiar, el manejo farmacológico y las demandas no propiamente médicas.
- •
Identifica como aspectos prioritarios en la formación, la seguridad en el diagnóstico, el manejo de los fármacos específicos para la demencia y el tratamiento de los trastornos conductuales.
- •
Existe heterogeneidad importante con relación a la comunicación del diagnóstico al enfermo de demencia que obliga a efectuar refexiones de tipo ético.
A todos los profesionales sanitarios que participaron en este estudio y que voluntariamente cedieron una parte de su tiempo para contestar con sinceridad y responsabilidad todas las preguntas del cuestionario del estudio.
A Suzanne Cahill, directora del Dementia Information Services Centre del Centre for Ageing Research and Development in Ireland por poner a nuestra disposición los cuestionarios utilizados en una investigación similar llevada a cabo en Irlanda.
Carmen Caja, Carmen Ferrando, Miquel Aguilar, Ramon Rañé, Pilar Quilez, Raquel Sánchez-Valle, Jaume Campdelacreu.
Los componentes del grupo de trabajo están relacionados en el anexo al final del capítulo.