Introducción
En todo el mundo, los problemas de salud mental suelen ser atendidos por primera vez más en las consultas de atención primaria que en las de salud mental1,2. En España, al menos 1 de cada 5 consultas que recibe un médico de cabecera se debe a algún problema de índole psicológica o psiquiátrica3. La prevalencia de psicopatología en atención primaria oscila entre un 22 y un 29%4-10, y los datos parecen apuntar que hay una asociación entre la enfermedad mental y el alto número de visitas al médico de familia11, de forma que los pacientes con trastornos mentales o conflictos psicosociales crónicos consultan de forma repetida en los diversos dispositivos de atención primaria de salud12.
Entre las razones por las que los médicos de atención primaria desempeñan este papel primordial en el diagnóstico y tratamiento de pacientes con enfermedad mental se encuentran: un mayor alivio del paciente con los médicos de atención primaria, el deseo de evitar ser clasificados como enfermos mentales y las largas esperas para las consultas de psiquiatría13.
Frente a esta situación, el médico se queja de tener diversas dificultades en el tratamiento de los trastornos de salud mental: unas veces por no poseer los suficientes conocimientos, otras por encontrar dificultades en el abordaje de estas enfermedades y otras por desconocer las actitudes que debe adoptar ante ellas3.
Los médicos de atención primaria consideran insuficiente su formación en el área de salud mental ya incluso durante la licenciatura de medicina y, simultáneamente, muestran una actitud bastante favorable a la formación continuada en esta materia11,14-17. De hecho, en las últimas décadas se está identificando una fuerte necesidad de formación continua en salud mental para los médicos de atención primaria, en particular en el campo de la entrevista clínica y los conocimientos, habilidades y actitudes para llevar a cabo la «ayuda psicológica», especialmente respecto al trastorno de somatización, a los problemas psicosexuales y al manejo del estrés13.
Otro problema importante detectado por los médicos de atención primaria tiene que ver con su relación con los servicios especializados de psiquiatría. La calidad de esta relación no la consideran satisfactoria, si no más bien confusa: están mayoritariamente en desacuerdo sobre los criterios de mejoría clínica que manejan los especialistas10,18. Además, dicen encontrar dificultades para derivar a un paciente a un centro de salud mental debido principalmente a la larga lista de espera y al desconocimiento de la presencia de un protocolo válido de derivación e interconsulta19. A pesar de este problema, los médicos de atención primaria suelen derivar a los servicios especializados en salud mental sobre todo cuando se encuentran con pacientes que presentan ideas autolíticas, cuando consideran que la enfermedad es grave o cuando encuentran dificultades para el manejo del paciente17.
Dadas la demanda de asistencia de pacientes con problemas de salud mental en atención primaria, las carencias formativas en esta área y las dificultades de coordinación con los servicios especializados, se considera relevante conocer la opinión de los médicos de atención primaria sobre la demanda asistencial en materia de salud mental, sus conocimientos y sus actitudes ante los trastornos mentales y el colectivo demandante y, especialmente, sus necesidades en cuanto a formación.
Metodología
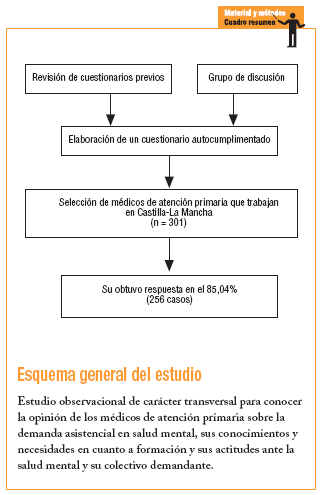
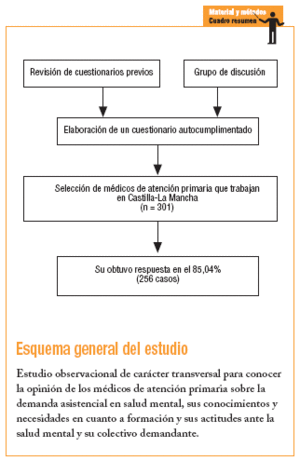
El estudio responde a las características de un diseño observacional de carácter transversal realizado en el ámbito de atención primaria de la Comunidad Autónoma de Castilla-La Mancha. Los sujetos de estudio fueron los médicos que trabajan en este nivel de atención sanitaria. Para conocer su opinión sobre los problemas de salud mental se elaboró un cuestionario autorrellenable. Previamente se revisaron diferentes cuestionarios utilizados en investigaciones previas10,15,17,19,20. A continuación se formó un grupo de discusión integrado por 6 médicos de atención primaria con amplia experiencia en dicho ámbito de trabajo, tanto en el medio rural como en el urbano. La sesión se llevó a cabo con la participación de 1 moderador y 2 ayudantes y tuvo una duración de 1 h y media. El moderador guió la discusión siguiendo los temas previamente seleccionados (opinión sobre frecuencia de los problemas mentales, necesidades, recursos, formación y actitud), para lo que utilizó preguntas abiertas y estructuradas en una secuencia comprensible para los participantes. A partir de los guiones de entrevista, las grabaciones, la reproducción audiovisual con sus correspondientes transcripción y resúmenes del moderador y sus ayudantes, se identificaron las tendencias y las estructuras actitudinales, así como las opiniones defendidas con más frecuencia e intensidad y las ideas básicas evidenciadas durante la conversación. Se prestó especial atención tanto a las palabras empleadas como al sentido de éstas, al contexto en el que se produjeron respuestas y a la consistencia de las posiciones personales.
A partir de la información obtenida (revisión de cuestionarios y conclusiones del grupo de discusión) se elaboró un cuestionario de 30 ítems, en el cual quedaron identificadas las siguientes variables: características profesionales y sociodemográficas de los encuestados, demanda percibida de problemas de salud mental (consideración del médico sobre la frecuencia de cada uno de los trastornos y sobre la proporción que suponen respecto al total de los pacientes atendidos en consulta), disposición y dificultades percibidas en la resolución de dichos problemas (incluidas las actuaciones que habitualmente se llevan a cabo en la consulta), formación en salud mental (percepción del grado de conocimiento sobre el tema y necesidades de formación), conocimientos sobre recursos especializados en salud mental (grado de información y opinión sobre la coordinación con ellos) y actitudes de los médicos hacia los trastornos de salud mental.
El cuestionario fue evaluado por médicos de atención primaria para examinar la distribución de las dimensiones consideradas y la comprensión de cada ítem, así como la dificultad y el tiempo requerido para su cumplimentación. Tras considerar sus sugerencias se redactó el cuestionario definitivo.
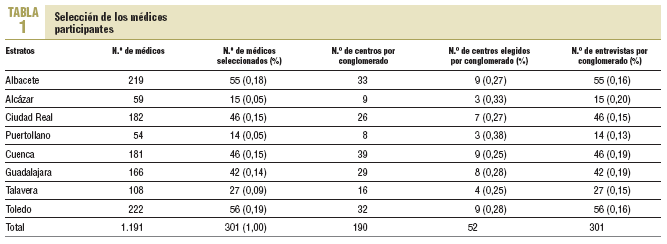
De un total de 1.191 médicos que trabajan en atención primaria en Castilla-La Mancha se seleccionó a 301 mediante muestreo aleatorio estratificado (se asumió la máxima varianza, suponiendo que p = q = 50% y considerando un error de la muestra, para un intervalo de confianza [IC] del 95%, [2 sigma] de ± 2). El error muestral resultante fue del 4,9%, es decir, la discrepancia entre el valor obtenido y el valor real. La fracción de muestreo fue igual a 0,25 y el coeficiente de elevación de 4,764. Cada estrato correspondió a cada una de las 8 áreas sanitarias de la Comunidad Autónoma. En cada una de ellas, la muestra de unidades de análisis se seleccionó de forma aleatoria, pero proporcional al tamaño muestral de los diferentes estratos. Para la determinación de la muestra se empleó el programa SIGESMU. Dada la dispersión geográfica de las unidades de análisis, una vez elegidas la muestra y la asignación de entrevistas por estrato, se utilizó un muestreo por conglomerados monoetápico (la precisión de las estimaciones, tanto en la elección de centros de salud como en la asignación de entrevistas en cada unos de ellos fue: Nc = 95,5% = Z = 2; estimación = 0,29; error de muestreo = 0,01; estimación por intervalos 0,27-0,31; coeficiente de variación = 6,8%) (tabla 1).
Tras contactar por teléfono con los coordinadores de los centros de salud elegidos, explicándoles el objetivo del estudio, se remitió a los médicos seleccionados el cuestionario junto con una carta personalizada en la que se explicaba la finalidad de éste y se solicitaba su colaboración. Se concertó una visita al centro de salud para solventar posibles dudas y recoger los cuestionarios ya cumplimentados. En la recogida de datos participaron 4 encuestadores y 1 jefe de grupo. Los cuestionarios se enviaron durante los primeros días de noviembre de 2002 y fueron recogidos durante los meses de noviembre y diciembre del mismo año.
En el análisis estadístico se realizó una descripción de las variables y se calcularon, según su naturaleza, la distribución de frecuencias o las medidas de tendencia central y dispersión, así como sus correspondientes IC. Para comprobar las asociaciones estadísticamente significativas se utilizaron pruebas de comparación de medias (t de Student) o proporciones (*2) en grupos independientes (p = 0,05), y en cada caso se verificaron las condiciones de aplicación.
Resultados
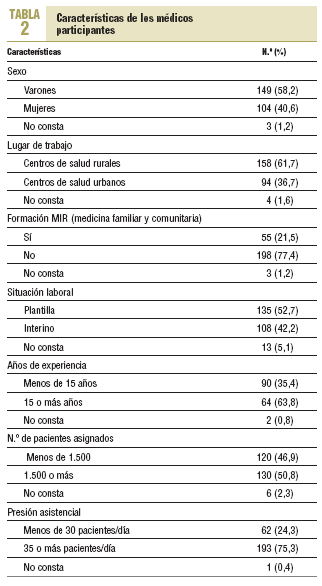
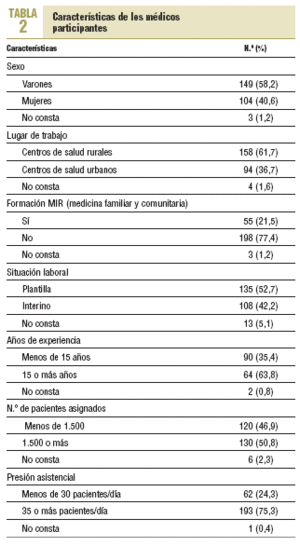
La tasa de respuesta obtenida fue del 85,04% (256 casos). La edad media de los médicos participantes fue de 44,2 ± 7,12 años. Las características de los médicos encuestados se expone en la tabla 2.
La mayoría de los participantes (63,5%; [IC] del 95%, 57,6-69,4) consideró que los problemas emocionales o mentales están relacionados con, al menos, el 20% de las consultas realizadas en atención primaria. Los problemas señalados como motivos de consulta más frecuentes fueron: trastornos de ansiedad (75,9%), trastornos del estado de ánimo (73,5%), trastornos somatomorfos (40,5%), demencias (28%) y trastornos de la alimentación (3,6%). Esta demanda percibida de problemas mentales > 20% de las consultas fue significativamente superior en médicos mujeres que en varones (el 70,6 frente al 57,8%; p = 0,04), en el ámbito urbano que en el rural (el 76,1 frente al 56,4%; p = 0,02), en médicos con más de 1.500 pacientes asignados que en médicos con menor número (el 69,5 frente al 56,8%; p = 0,03), con más de 30 pacientes/día que con menor presión asistencial (67,9 frente a 49,2%; p = 0,008), y con formación MIR que en médicos sin dicha formación (el 78,2 frente al 60,0%; p = 0,01). Los médicos que expresaron una mayor demanda percibida tienen una edad media significativamente inferior que los que expresaron una demanda < 20% (42,9 ± 7,0 frente a 46,2 ± 6,6 años; p < 0,001) y significativamente también menos años de experiencia profesional que los que expresaron una demanda < 20% (15,9 ± 7,3 frente a 19,2 ± 6,9 años; p = 0,001).
Respecto a las actuaciones llevadas a cabo por los médicos de atención primaria con los pacientes que presentan trastornos mentales, las indicadas como muy frecuentes fueron: técnicas de entrevista (68,5%), identificación y evaluación (58,7%), prescripción de fármacos (43,6%), manejo psicoterapéutico (35,8%) y derivación a centros especializados (20,9%). Con bastante frecuencia, los médicos encuentran dificultades para llevar a cabo dichas actuaciones en el manejo psicoterapéutico (35,5%), las técnicas de entrevista (30,9%), la identificación y la evaluación (20,7%), la prescripción farmacológica (14,2%) y la derivación a centros especializados (10,0%).
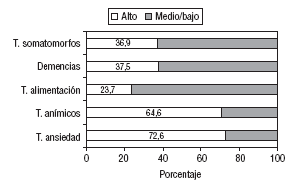
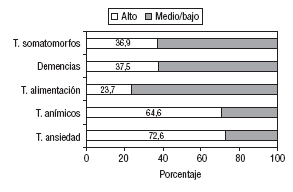
El 75,4% (IC del 95%, 70,1-80,7) de los médicos afirmó haber recibido algún tipo de formación de posgrado en materia de salud mental, fundamentalmente a través de cursos, seminarios o de forma autodidacta (el 78,5% de éstos declaró haber recibido algún tipo de formación en salud mental en un período < 3 años antes de la realización de este estudio). Los que habían recibido dicha formación de posgrado se caracterizan por tener una edad media inferior (43,5 ± 6,2 frente a 46,9 ± 9,2 años; p = 0,001) y también un número medio menor de años de experiencia (16,6 ± 6,6 frente a 19,4 ± 9,3 años; p = 0,004). La mayoría de los que respondieron negativamente (21,9%) atribuyó la ausencia de formación a la falta de información (39 casos), seguida de los que citaron la falta de tiempo (7 casos) o de interés (1 caso). La proporción de médicos que manifestó poseer un alto grado de conocimiento acerca de los principales trastornos de salud mental se muestra en la figura 1.
Fig. 1. Grado de conocimiento de los trastornos mentales.
En cuanto a las actuaciones ante los problemas de salud mental, la proporción de encuestados que consideró insuficiente su formación fue del 13,8% referente a la identificación y evaluación de los trastornos mentales, del 31,5% en la utilización de técnicas de entrevista y consejo en materia de salud mental, del 40,6% en el manejo psicoterapéutico de los pacientes y del 24,8% en la utilización de psicofármacos.
Con independencia de la formación recibida y de las dificultades para la actuación, la inmensa mayoría (92,5%) consideró necesaria su participación en actividades formativas relacionadas con la salud mental.
La proporción de médicos que consideró suficiente el nivel de información sobre los recursos especializados para la asistencia de los trastornos mentales ascendió al 63,6% (IC del 95%, 57,8-69,6), y dicha proporción fue estadísticamente superior en los médicos con formación MIR (75,9%) que en los demás (60,1%) (p = 0,03), y en los médicos con formación en salud mental (66,5%) respecto a los que declararon carecer de ella (51,8%) (p = 0,04). La media de edad fue también significativamente inferior que la de los que calificaron de insuficiente su nivel de información (43,1 ± 6,7 frente a 46,0 ± 7,4 años; p = 0,002). El 96% afirmó conocer el acceso a las unidades de salud mental, aproximadamente la mitad (50,4%) el acceso a hospitales de día, el 43,2% a la hospitalización breve, el 32,9% a las asociaciones de afectados y grupos de autoayuda, el 31,9% a las viviendas tuteladas, el 28,2% a las unidades de media estancia y el 23,7% a los centros de rehabilitación psicosocial y laboral. En general, la valoración sobre la coordinación entre el centro de salud y los servicios especializados en salud mental fue negativa para el 79,7% de los encuestados.
En cuanto a las actitudes de los médicos de atención primaria hacia los problemas de salud mental, el 43,7% (IC del 95%, 37,7-49,8) opinó que los equipos de atención primaria no pueden hacerse cargo de la demanda por problemas de salud mental. Dicha opinión fue más frecuente en médicos con mayor número de pacientes asignados (el 57,1% en los de más de 1.500 frente al 43,1% en los de menos; p = 0,04), con mayor presión asistencial (el 55,3% en los de más de 30 pacientes/día, frente al 33,3% en los de menos; p = 0,006), sin formación MIR (el 56,2 frente al 29,2% en los médicos con formación MIR; p = 0,001), con menor demanda percibida (el 58,7 frente al 44,4% en los médicos con una percepción > 20%; p = 0,04), sin formación en salud mental (el 63,8 frente al 46,6% en el resto; p = 0,03) y con peor conocimiento de los recursos especializados (el 67,6 frente al 40,4% en los que expresaron un buen conocimiento; p < 0,001). La media de edad fue significativamente inferior en los que expresaron una opinión más favorable para asumir los problemas de salud mental que en el resto (42,0 ± 6,8 frente a 46,1 ± 6,8 años; p < 0,001) y también tenían significativamente menos años de experiencia que los de opinión contraria (15,3 ± 7,4 frente a 19,4 ± 6,6 años; p < 0,001). El 61,3% opinó que debería haber una mayor formación específica de los médicos de atención primaria en salud mental, para el 44,4% era necesaria la unificación de los criterios de evaluación, diagnóstico y tratamiento de los trastornos mentales y para el 65,3% una mayor coordinación entre atención primaria y los servicios especializados.
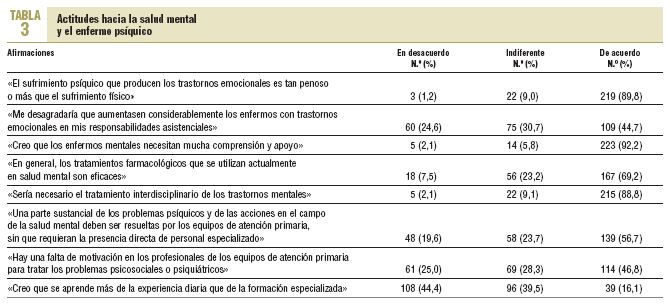
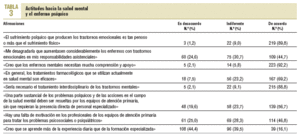
En la tabla 3 se muestra el grado de acuerdo o desacuerdo con una serie de afirmaciones que muestran las actitudes de los médicos de atención primaria hacia la salud mental y el enfermo psíquico.
Discusión
La opinión expresada por los médicos coincide con los resultados obtenidos en otras investigaciones acerca del importante número de consultas realizadas por problemas de salud mental en atención primaria y del tipo de trastornos mentales más frecuentes tratados en ellas. La percepción que tienen los médicos encuestados de que más del 20% de las consultas que atienden en atención primaria son por problemas de salud mental coincide con los porcentajes hallados en otras investigaciones, tanto en cuanto a la percepción de la demanda (22%)10 como de la demanda real (25-29%)4,5.
Los trastornos de salud mental percibidos por los médicos de atención primaria como más frecuentes son: trastornos de ansiedad, trastornos del estado de ánimo, trastornos somatomorfos, demencias y trastornos de la alimentación. Estos datos concuerdan con los presentados por otros autores acerca de la demanda real: en primer lugar, los trastornos de ansiedad, más concretamente el trastorno de ansiedad generalizada, seguidos de los trastornos del estado de ánimo y de los trastornos somatomorfos, con unas prevalencias aproximadas del 26-28, el 25-22 y el 13%, respectivamente9,19,21-27.
Es probable que la demanda real por problemas de salud mental sea superior a la demanda percibida por los médicos debido a las dificultades que éstos tienen para detectar los trastornos psiquiátricos. En nuestros datos se observa que los médicos de atención primaria manifiestan con bastante frecuencia dificultades para la identificación y evaluación de este tipo de trastornos. Dichas dificultades son más frecuentes cuando se presentan pacientes con trastornos somatomorfos, trastornos de la alimentación y demencias. Aunque los datos publicados previamente sobre cifras de demanda percibida y demanda real coinciden con los resultados obtenidos en este trabajo, no se puede hablar propiamente de porcentajes de demanda real, sino de porcentajes de demanda tal y como la perciben los propios médicos. Se debería llevar a cabo un estudio de la prevalencia real de los trastornos mentales en el contexto de las consultas de atención primaria con otra metodología.
Se han aducido diferentes razones para explicar estas dificultades en el diagnóstico de los trastornos mentales en atención primaria22,28-30, como la poca familiaridad con los trastornos psíquicos, la necesidad de mejorar las habilidades de los médicos de atención primaria en el diagnóstico y tratamiento de los trastornos mentales29. La mayoría de los pacientes con trastornos mentales que acuden al médico de atención primaria consulta por síntomas somáticos (insomnio, cefalea, fatiga, pérdida de peso, etc.) que pueden ser atribuidos a enfermedades físicas en lugar de poner al médico sobre la pista de un posible trastorno mental30 y, de hecho, cuando el paciente realiza la consulta por un motivo psicológico, la detección de trastornos mentales mejora de manera considerable31. Por último, cabe mencionar las dificultades que encuentra el médico de familia para distinguir entre ansiedad y depresión cuando ambos trastornos aparecen de manera simultánea en el enfermo22. Al respecto, los médicos encuestados opinan que tienen un conocimiento alto, tanto de los trastornos de ansiedad como de los del estado de ánimo. Esta autoevaluación positiva del nivel de conocimientos acerca de estos trastornos debería correlacionarse con un nivel aceptable en su diagnóstico en atención primaria. No obstante, diferentes estudios muestran que los trastornos depresivos permanecen infradiagnosticados entre un tercio y la mitad de los casos en el contexto de la atención primaria32-37.
Se hace cada vez más necesario mejorar la capacidad de los médicos no psiquiatras para detectar las enfermedades mentales, así como el desarrollo de programas educativos dirigidos a los médicos de atención primaria y la implantación de instrumentos de diagnóstico de enfermedades mentales que puedan ser utilizados por los no especialistas, como el cuestionario PRIME-MD30, un sistema diseñado para facilitar el diagnóstico rápido y certero de los trastornos mentales que se observan con más frecuencia en adultos dentro del entorno de atención primaria.
La mayor o menor percepción de los problemas de salud mental varía, en los centros de atención primaria, según el perfil de los profesionales. En este trabajo, la demanda percibida es mayor en los médicos mujeres, en los más jóvenes, en los que tienen formación MIR, en los que ejercen su labor en el medio urbano y en los que tienen una carga asistencial de más de 1.500 pacientes asignados. No se sabe muy bien qué relación hay entre algunas de estas variables, como ser mujer, y la percepción de los problemas de salud mental en las consultas de atención primaria. Se podría aventurar que ser mujer conlleva, como han puesto de manifiesto diferentes trabajos en el área de la psicología de género, una mayor disposición a la percepción de los aspectos emocionales en la relación médico-paciente. Por el contrario, sí hay referencias en la bibliografía especializada acerca de las otras variables, como la formación MIR, trabajar en un medio urbano o soportar una carga asistencial demasiado alta.
Los cambios en la formación que representa el sistema MIR se relacionan con una mayor sensibilidad a la hora de percibir este tipo de problemas. En este sentido, parece ser que el aumento progresivo de la demanda percibida por parte de los médicos de atención primaria se debe a un mayor conocimiento de estos especialistas de la enfermedad mental y a una desmitificación progresiva de dicha enfermedad, lo que facilita su detección y abordaje38,39. Los médicos encuestados en este trabajo son conscientes de ello, de forma que cuando se les preguntaba qué recursos consideraban que se deberían incluir para satisfacer la demanda existente en problemas de salud mental en atención primaria, la mayoría opinaba que debería haber una mayor formación específica en materia de salud mental. La razón de este incremento de formación específica creemos que tiene que ver con la opinión mayoritariamente expresada de que «una parte sustancial de los problemas psíquicos y de las acciones en el campo de la salud mental deben ser resueltas por los equipos de atención primaria, sin que requieran la presencia directa de personal especializado».
También el hecho de ejercer en un medio urbano frente a un medio rural parece ser un factor relacionado con la mayor percepción de problemas de salud mental. De todas formas, esta afirmación no tiene fácil constatación en otros estudios debido a que la forma de abordar los problemas de salud mental en el entorno rural ha sido poco investigada y no se dispone de suficientes datos para comparar ambos medios40.
La mayor presión asistencial (1.500 o más pacientes asignados y/o 30 o más pacientes/día) se relaciona con un porcentaje mayor de demanda percibida de problemas de salud mental. Al mismo tiempo, se da la paradoja de que este grupo de médicos suele pensar mayoritariamente que no puede hacerse cargo de este tipo de problemas. Se podría aventurar, con las cautelas debidas al tipo de datos que hemos manejado, que la mayor presión asistencial genera en el médico una tendencia a preferir el manejo de las enfermedades «físicas» frente a las «psicológicas», que requieren mayor esfuerzo y dedicación temporal y para las que se siente peor formado. Según algunos autores, los médicos con menos visitas disponen de más tiempo y, por ello, se involucran más con estos pacientes17. En consecuencia, la reducción de la presión asistencial, en general, podría revertir en una disposición más favorable a hacerse cargo de esta demanda.
Frente a los problemas de salud mental, el médico de atención primaria, según él mismo confiesa, actúa con habilidad, intenta identificar y evaluar el trastorno y prescribe psicofármacos, mientras que la utilización de la psicoterapia y la derivación a servicios especializados es menos frecuente. La prescripción de fármacos y el poco uso de la psicoterapia pueden ser la consecuencia lógica de la elevada presión asistencial y la falta de tiempo de estos profesionales aunque, curiosamente, no explicaría la escasa derivación a los servicios especializados que, según esta investigación, hacen los médicos de atención primaria de los enfermos mentales.
Una posible explicación a lo anterior sería que, a pesar de que los médicos manifiestan que conocen los servicios de salud mental y la manera de acceder a ellos, evalúan de manera negativa la coordinación con ellos. Además, la mayoría considera que muchos de los problemas de salud mental pueden ser tratados en las propias consultas de atención primaria. Probablemente, para los médicos de atención primaria la solución no es tanto la derivación a los centros de salud mental como el apoyo que deben recibir de estos centros. En este sentido, los médicos valoran como muy positivas todas las formas de apoyo de los servicios especializados, en especial las interconsultas telefónicas, los seminarios sobre las actitudes que se deben tomar frente a los trastornos mentales y la colaboración conjunta de protocolos de actuación diagnóstica y terapéutica17.
Como se ha comentado con anterioridad, hay una relación entre la formación y los conocimientos del médico y su capacidad de evaluación y tratamiento de las enfermedades mentales. No obstante, tan importante como los conocimientos sobre psicopatología son las actitudes y habilidades que el médico desarrolla ante los pacientes con problemas de salud mental. El incremento de la capacidad de detección de problemas de salud mental se producirá cuando mejoren las habilidades de comunicación, la sensibilidad hacia los problemas psiquiátricos, la capacidad de empatizar, o «saber escuchar»12,41,42. En una revisión de las publicaciones relacionadas con este tema, desde 1950 a 2000, se subrayó la importancia de fomentar las actitudes positivas de los médicos de atención primaria hacia la psiquiatría, los servicios de salud mental y la enfermedad mental en sí misma13.
En los datos de esta investigación se observa que una gran mayoría de los médicos es consciente de que el sufrimiento psíquico es tan penoso como el físico, o que los enfermos mentales necesitan mucha comprensión y apoyo. Es decir, que los médicos encuestados muestran actitudes positivas ante la enfermedad mental en sí misma, cuestión que se ha puesto de manifiesto como crucial en el manejo de estos problemas en el contexto de la atención primaria. Sin embargo, las actitudes no son tan positivas, como ya se ha indicado, hacia los servicios de salud mental y la coordinación con ellos.