Describir las características clínicas y el manejo de pacientes con fibrilación auricular no valvular (FANV) tratados con anticoagulantes orales de acción directa (ACOD).
DiseñoEstudio observacional, transversal y multicéntrico.
EmplazamientoComunidades autónomas en las que el médico de atención primaria puede prescribir ACOD (n=9).
ParticipantesUn total de 790 pacientes con riesgo de ictus o embolia sistémica que estuviesen en tratamiento crónico con anticoagulantes, que hubiesen modificado su pauta terapéutica, y que actualmente estuviesen en tratamiento con un ACOD durante al menos 3 meses.
Mediciones principalesRecogida de datos sociodemográficos y de manejo clínico.
ResultadosLa edad media de los sujetos fue de 78,6±8,4 años; un 50,5% eran varones; CHADS2: 2,6±1,2; CHA2DS2-VASc: 4,3±1,6; HAS-BLED: 2,3±1,0. La duración media del tratamiento con ACOD fue de 15,8±12,5 meses. El ACOD más frecuentemente prescrito fue rivaroxabán (57,8%), seguido de dabigatrán (23,7%) y apixabán (18,5%). De los pacientes que tomaban rivaroxabán, el 70,2% recibieron la dosis de 20mg/día. En el caso de dabigatrán, el 41,7% tomaban la dosis de 150mg/12h, y con respecto a apixabán, el 56,2% tomaban la dosis de 5mg/12h. La satisfacción con el tratamiento con ACOD (cuestionario ACTS: 52,0±7,2 puntos en la escala Carga y 12,1±2,2 puntos en la escala Beneficio) y el cumplimiento (97,8% de los pacientes fueron cumplidores) fueron elevados.
ConclusionesLos pacientes en tratamiento con ACOD en España tienen un elevado riesgo tromboembólico. Una proporción significativa de sujetos reciben una dosis menor de ACOD de la que les correspondería por sus características clínicas. La satisfacción y la adherencia son elevadas.
To analyse the clinical characteristics and management of patients with non-valvular atrial fibrillation (NVAF) treated with direct oral anticoagulants (DOAC).
DesignObservational, cross-sectional and multicentre study.
LocationAutonomous Communities in which the general practitioner can prescribe DOAC (n=9).
ParticipantsThe study included a total of 790 patients on chronic treatment with anticoagulants, and on whom therapy was changed, as well as being currently on treatment with DOAC for at least for 3 months.
Main measuresA record was made of the sociodemographic and clinical management date.
ResultsMean age was 78.6±8.4 years, and 50.5% of patients were men. Mean CHADS2 score was 2.6±1.2, mean CHA2DS2-VASc score was 4.3±1.6, and the mean HAS-BLED score was 2.3±1.0. Mean duration of treatment with DOAC was 15.8±12.5 months. Rivaroxaban was the DOAC most frequently prescribed (57.8%), followed by dabigatran (23.7%), and apixaban (18.5%). Of the patients receiving rivaroxaban, 70.2% were taking the dose of 20mg/daily. Of the patients receiving dabigatran, 41.7% were taking the dose of 150mg twice daily, and in the case of apixaban, 56.2% were taking the dose of 5mg twice daily. Satisfaction (ACTS Burdens scale 52.0±7.2 and ACTS Benefits scale 12.1±2.2), and therapeutic adherence (97.8% of patients took their medication regularly) with DOAC were high.
ConclusionsPatients treated with DOAC in Spain have a high thromboembolic risk. A significant proportion of patients receive a lower dose of DOAC than that recommended according to their clinical profile. Satisfaction and medication adherence are high.
La fibrilación auricular (FA) aumenta hasta en 5 veces el riesgo de presentar un ictus. En comparación con los ictus de otras etiologías, los asociados a la FA tienen una mayor mortalidad, producen más discapacidad y tienen más riesgo de presentar recurrencias. La prevención mediante el tratamiento antitrombótico adecuado es fundamental en estos pacientes, ya que la mayoría tienen un riesgo elevado de ictus, y deberían estar anticoagulados1,2.
Los antagonistas de la vitamina K (AVK), aunque eficaces, tienen limitaciones (estrecha ventana terapéutica, interacciones con otros fármacos, necesidad de controles periódicos, frecuentes ajustes de dosis, etc.), y ello, junto con el miedo al sangrado, hace que entre un 20-40% de los pacientes con FA no valvular (FANV), con indicación de anticoagulación, no la reciban2–5. Asimismo, diferentes registros han objetivado que alrededor del 40% de los pacientes con FANV tratados con AVK tienen un pobre control de la anticoagulación, lo que incrementa el riesgo de complicaciones tromboembólicas y/o hemorrágicas6–9.
Los anticoagulantes orales de acción directa (ACOD) superan la mayoría de las limitaciones de los AVK y, comparados con warfarina, son al menos tan eficaces en la prevención del ictus o embolismo sistémico, pero con un mejor perfil de seguridad, especialmente por el menor riesgo de hemorragia intracraneal y sangrado mortal10. La introducción de los ACOD en la práctica clínica está contribuyendo a que cada vez haya menos pacientes con FANV sin tratamiento anticoagulante, si bien el porcentaje de pacientes en tratamiento con ACOD varía entre países11,12.
En España, el número de pacientes con FANV tratados con ACOD está aumentando, y es necesario conocer el perfil clínico de estos pacientes, y si el tratamiento con ACOD se realiza correctamente. La información disponible es escasa y limitada a un número relativamente bajo de pacientes13–15.
El objetivo principal del estudio SILVER-AP es describir las características sociodemográficas y clínicas de los pacientes diagnosticados de FANV con riesgo de ictus o embolia sistémica y que sigan tratamiento con un ACOD indicado por su médico de atención primaria (AP). Como objetivos secundarios se analizan: 1) el cumplimiento terapéutico con respecto a su tratamiento crónico anticoagulante en el momento de ser reclutados; 2) el grado de satisfacción de los pacientes con el tratamiento anticoagulante, y 3) los motivos que determinaron el cambio de tratamiento anticoagulante.
MétodosEs un estudio observacional transversal, nacional y multicéntrico, realizado en las 9 comunidades autónomas en las que el médico de AP puede establecer la indicación y la prescripción de un ACOD (Galicia, Madrid, País Vasco, Navarra, Aragón, Andalucía, Cataluña, Valencia y Baleares). Los criterios de inclusión de los pacientes fueron: edad igual o mayor de 18 años, diagnosticados de FANV con riesgo de ictus o embolia sistémica atendidos en consultas de AP, que recibiesen tratamiento crónico con anticoagulantes, que actualmente estuviesen en tratamiento con un ACOD durante al menos 3 meses antes de la inclusión, que la indicación del ACOD hubiese sido establecida por el médico de AP, y que otorgasen su consentimiento informado por escrito. Los criterios de exclusión fueron: pacientes que hubiesen modificado su tratamiento anticoagulante durante un periodo inferior a 3 meses antes de la inclusión; pacientes con un deterioro cognitivo que impidiese la comprensión del redactado de la hoja de información para el paciente, del consentimiento informado o la realización de cuestionarios autoadministrados; o pacientes cuyo inicio del tratamiento anticoagulante para FANV fuese un ACOD.
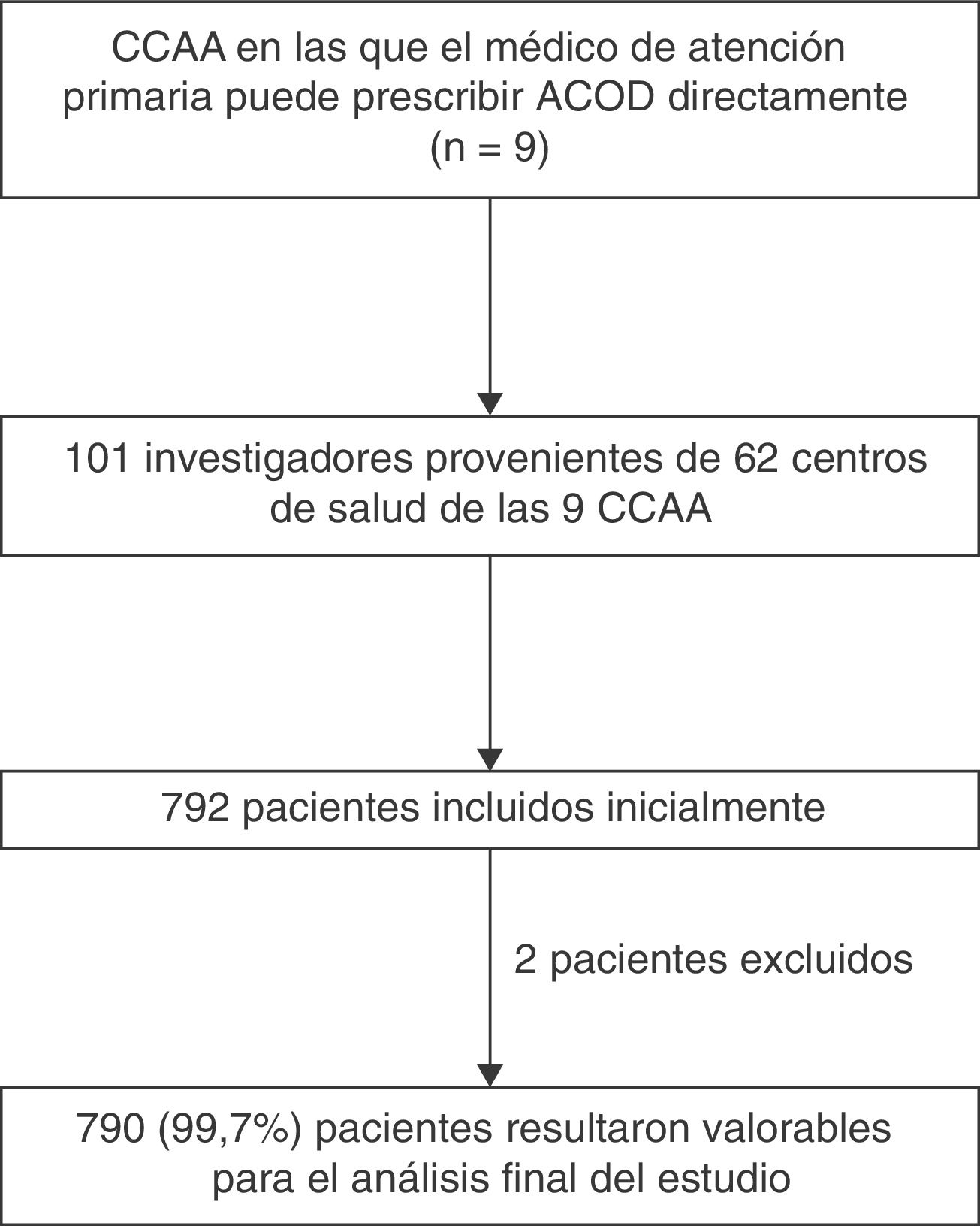
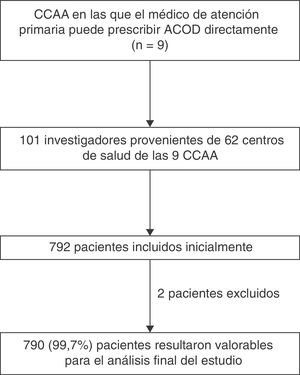
Participaron 101 investigadores de 62 centros de AP. El estudio fue aprobado por el Comité Ético de Investigación Clínica (CEIC) de referencia (IDIAP, Fundación Jordi Gol) y por los CEIC locales de los diferentes centros participantes. El reclutamiento se inició en mayo de 2015 y finalizó en diciembre de 2015.
Todos los datos se obtuvieron en una única entrevista al paciente y a través de dos fuentes de información: las historias clínicas y el cuestionario de satisfacción con el tratamiento anticoagulante Anti-Clot Treatment Scale (ACTS)16,17. Los datos se recogieron en un cuaderno electrónico diseñado específicamente para el estudio, que disponía de un sistema de validación interna.
Se recogieron variables sociodemográficas (edad, género, raza, situación laboral, situación familiar, grado de autonomía, nivel de estudios), datos referentes a la FA (tipo de FA, tiempo desde el diagnóstico de FA), exploración física (peso, talla, presión arterial y frecuencia cardiaca), factores de riesgo cardiovascular (hipertensión, dislipidemia, diabetes, hábito tabáquico), enfermedades cardiovasculares asociadas (cardiopatía isquémica, insuficiencia cardiaca, ictus, ataque isquémico transitorio [AIT], o embolismo sistémico, enfermedad arterial periférica, insuficiencia renal, placa de ateroma), antecedentes de sangrado, anemia o predisposición al sangrado, historia de INR lábil, polimedicación, EPOC, depresión, disfunción tiroidea, apnea del sueño y cáncer activo. Se estratificó el riesgo tromboembólico mediante las escalas CHADS2 y CHA2DS2-VASc, y el riesgo de sangrado mediante la escala HAS-BLED18–20.
Se definió insuficiencia renal como un filtrado glomerular estimado <60ml/min; consumo excesivo de alcohol como la ingesta ≥8 UBE (unidad básica estándar)/semana; INR lábil como tiempo en rango terapéutico <60% (método directo) o <65% (método Rosendaal)21; insuficiencia hepática como enfermedad hepática crónica o datos bioquímicos indicativos de deterioro hepático20; y polimedicación como la toma ≥5 principios activos de forma habitual en el momento de la visita.
Se analizó el tratamiento anticoagulante previo (tipo, duración, y en caso de AVK, grado de control de la anticoagulación), así como los motivos del cambio del tratamiento anticoagulante a los ACOD según se siguiera el informe de posicionamiento terapéutico (IPT)21. Se estudió el tipo de ACOD que tomaba, la posología en función de la edad, género, peso, función renal, antecedentes de ictus, AIT o embolia sistémica, antecedentes de sangrado, anemia o predisposición al sangrado y polimedicación. También se analizó el cumplimiento terapéutico referido a los ACOD mediante el test de Haynes-Sackett, y el grado de satisfacción con el mismo mediante el cuestionario ACTS16,17,22.
Análisis estadísticoLas variables categóricas se describieron mediante frecuencias absolutas y relativas. Para la descripción de las variables continuas se empleó la media y la desviación típica. Para la comparación de las variables cuantitativas se empleó la prueba U de Mann-Whitney. Para las variables cualitativas se empleó la prueba de Chi-cuadrado o el test exacto de Fisher. En todas las pruebas estadísticas se aplicó un nivel de significación estadística <0,05. Para el tratamiento estadístico de los datos se usó el paquete SAS versión 9.4 (SAS Institute Inc., Cary, NC).
ResultadosEn el estudio SILVER-AP participaron un total de 101 investigadores (edad media: 51,1±7,6 años; 50,5% varones). El 86,1% de los investigadores trabajaban en el ámbito urbano y el tiempo medio de ejercicio médico profesional fue de 23,7±7,9 años.
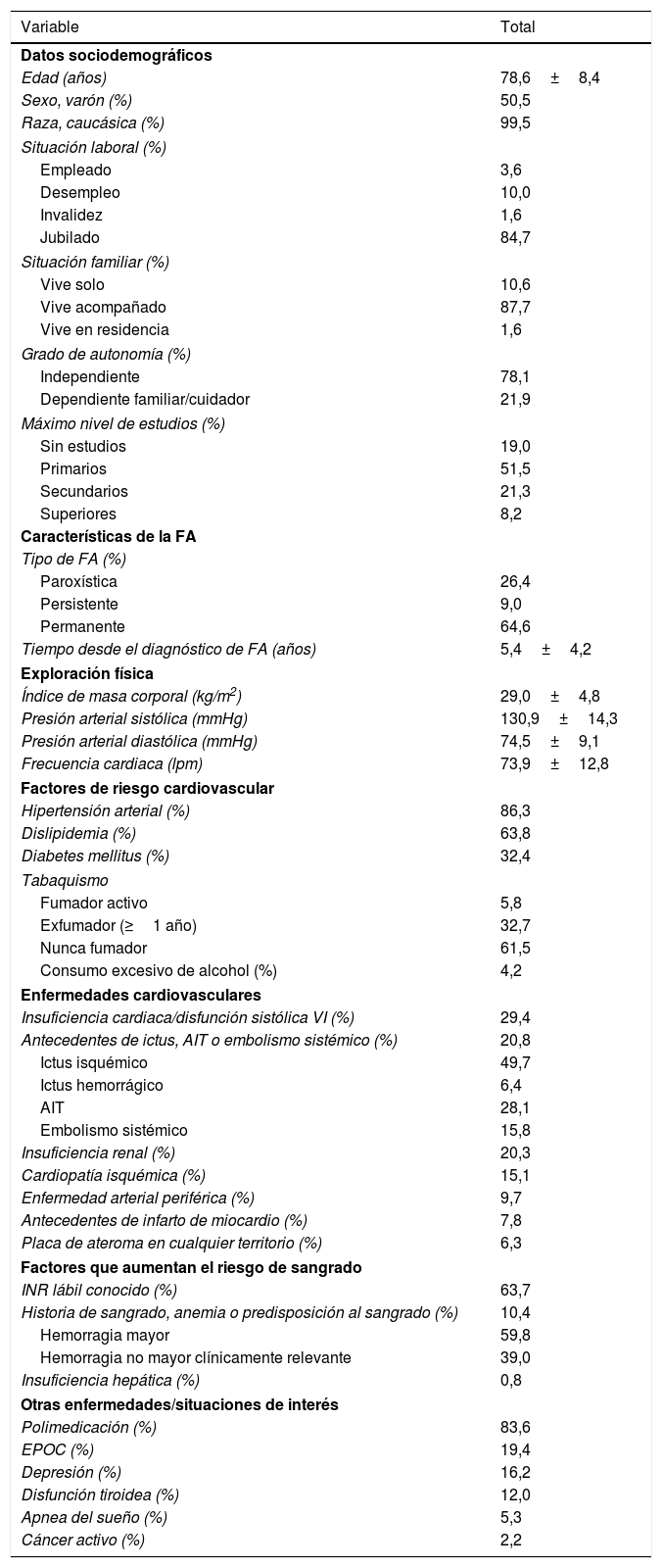
De los 792 pacientes incluidos en el estudio, 790 (99,7%) resultaron valorables para el análisis final del estudio. Las características basales de los pacientes se resumen en la tabla 1. La edad media fue de 78,6±8,4 años, el 50,5% eran varones, la mayoría estaban jubilados (84,7%), vivían acompañados (87,7%), y eran independientes (78,1%). La forma más frecuente de FA fue la permanente (64,6%), y el factor de riesgo cardiovascular más frecuente fue la hipertensión (86,3%). El 20,8% tenían antecedentes de ictus, AIT o embolismo sistémico, y de ellos, el 28,7% presentaban secuelas. De los que previamente tomaban AVK, el 63,7% tenían INR lábil conocido. El 10,4% de los pacientes tenían antecedentes de hemorragia, anemia o predisposición al sangrado. De los eventos hemorrágicos mayores, el 38,5% correspondieron a sangrados de origen gastrointestinal, el 30,8% a hemorragia intracraneal, el 15,4% de origen genitourinario, y el resto, a otro tipo de hemorragias.
Descripción de la muestra
| Variable | Total |
|---|---|
| Datos sociodemográficos | |
| Edad (años) | 78,6±8,4 |
| Sexo, varón (%) | 50,5 |
| Raza, caucásica (%) | 99,5 |
| Situación laboral (%) | |
| Empleado | 3,6 |
| Desempleo | 10,0 |
| Invalidez | 1,6 |
| Jubilado | 84,7 |
| Situación familiar (%) | |
| Vive solo | 10,6 |
| Vive acompañado | 87,7 |
| Vive en residencia | 1,6 |
| Grado de autonomía (%) | |
| Independiente | 78,1 |
| Dependiente familiar/cuidador | 21,9 |
| Máximo nivel de estudios (%) | |
| Sin estudios | 19,0 |
| Primarios | 51,5 |
| Secundarios | 21,3 |
| Superiores | 8,2 |
| Características de la FA | |
| Tipo de FA (%) | |
| Paroxística | 26,4 |
| Persistente | 9,0 |
| Permanente | 64,6 |
| Tiempo desde el diagnóstico de FA (años) | 5,4±4,2 |
| Exploración física | |
| Índice de masa corporal (kg/m2) | 29,0±4,8 |
| Presión arterial sistólica (mmHg) | 130,9±14,3 |
| Presión arterial diastólica (mmHg) | 74,5±9,1 |
| Frecuencia cardiaca (lpm) | 73,9±12,8 |
| Factores de riesgo cardiovascular | |
| Hipertensión arterial (%) | 86,3 |
| Dislipidemia (%) | 63,8 |
| Diabetes mellitus (%) | 32,4 |
| Tabaquismo | |
| Fumador activo | 5,8 |
| Exfumador (≥1 año) | 32,7 |
| Nunca fumador | 61,5 |
| Consumo excesivo de alcohol (%) | 4,2 |
| Enfermedades cardiovasculares | |
| Insuficiencia cardiaca/disfunción sistólica VI (%) | 29,4 |
| Antecedentes de ictus, AIT o embolismo sistémico (%) | 20,8 |
| Ictus isquémico | 49,7 |
| Ictus hemorrágico | 6,4 |
| AIT | 28,1 |
| Embolismo sistémico | 15,8 |
| Insuficiencia renal (%) | 20,3 |
| Cardiopatía isquémica (%) | 15,1 |
| Enfermedad arterial periférica (%) | 9,7 |
| Antecedentes de infarto de miocardio (%) | 7,8 |
| Placa de ateroma en cualquier territorio (%) | 6,3 |
| Factores que aumentan el riesgo de sangrado | |
| INR lábil conocido (%) | 63,7 |
| Historia de sangrado, anemia o predisposición al sangrado (%) | 10,4 |
| Hemorragia mayor | 59,8 |
| Hemorragia no mayor clínicamente relevante | 39,0 |
| Insuficiencia hepática (%) | 0,8 |
| Otras enfermedades/situaciones de interés | |
| Polimedicación (%) | 83,6 |
| EPOC (%) | 19,4 |
| Depresión (%) | 16,2 |
| Disfunción tiroidea (%) | 12,0 |
| Apnea del sueño (%) | 5,3 |
| Cáncer activo (%) | 2,2 |
AIT: ataque isquémico transitorio; EPOC: enfermedad pulmonar obstructiva crónica; FA: fibrilación auricular; INR: international normalized ratio; VI: ventrículo izquierdo.
Respecto al riesgo tromboembólico (tabla 2), el CHADS2 medio fue de 2,6±1,2 y el CHA2DS2-VASc medio de 4,3±1,6 (el 81,9% tenían un CHADS2 ≥2 y el 98,1% un CHA2DS2-VASc ≥2). En cuanto al riesgo hemorrágico, el HAS-BLED medio fue de 2,3±1,0 (el 37,7% tenían un HAS-BLED ≥3).
Estratificación de riesgo tromboembólico y hemorrágico
| Riesgo tromboembólico | |
|---|---|
| Escala CHADS2 | 2,6±1,2 |
| Componentes escala CHADS2(%) | |
| Historia de insuficiencia cardiaca congestiva | 29,4 |
| Hipertensión arterial | 86,3 |
| Edad ≥75 años | 71,1 |
| Diabetes mellitus | 32,4 |
| Historia de ictus/AIT/embolia sistémica | 20,8 |
| Escala CHA2DS2-VASc | 4,3±1,6 |
| Componentes escala CHA2DS2-VASc (%) | |
| Historia de ICC/disfunción ventricular izquierda | 29,4 |
| Hipertensión | 86,3 |
| Edad ≥75 años | 71,1 |
| Diabetes mellitus | 32,4 |
| Accidente cerebrovascular/AIT/embolia sistémica | 20,8 |
| Enfermedad vasculara | 28,0 |
| Edad 65-74 años | 23,3 |
| Sexo femenino | 49,5 |
| Riesgo hemorrágico | |
| Escala HAS-BLED | 2,3±1,0 |
| Componentes escala HAS-BLED | |
| Hipertensión no controlada (PAS>160mmHg) | 3,3 |
| Insuficiencia renalb | 1,3 |
| Insuficiencia hepáticac | 0,8 |
| Historia previa de ictus | 20,8 |
| Historia de sangrado, anemia o predisposición al sangrado | 10,4 |
| Tiempo en rango terapéutico del INR<60% | 63,7 |
| Edad>65 años | 93,4 |
| Medicamentos que afecten la hemostasia | 12,8 |
| Ingesta de ≥8 bebidas alcohólicas/semana | 4,2 |
AIT: ataque isquémico transitorio; ICC: insuficiencia cardiaca congestiva; INR: international normalized ratio; PAS: presión arterial sistólica.
El tratamiento anticoagulante previo, en el 95,9% era AVK, con una duración media de 43,9±41,1 meses, y el resto recibían heparinas de bajo peso molecular o antiagregantes plaquetarios. En el 78,1% de los casos el control de la anticoagulación previo al cambio de tratamiento a un ACOD se realizaba solo desde AP, seguido por hematología (12,2%) y en el 7,5% era un modelo mixto/combinado.
Se analizaron los motivos del cambio de tratamiento anticoagulante a los ACOD según se siguiera el IPT (tabla 3): cuando se realizó de acuerdo con los criterios IPT (59,1%), los motivos más frecuentes fueron el mal control del INR (78,4%), seguido de hipersensibilidad o contraindicación a AVK (13,5%). Si el cambio de tratamiento no se pautó según los criterios IPT (40,9%), los motivos más frecuentes fueron la imposibilidad de alcanzar un INR controlado durante el último año (71,8%), seguido de la prescripción por ficha técnica (19,8%).
Motivos del cambio a ACOD según se siguiesen los criterios del IPT o noa
| Pacientes en los que el cambio de tratamiento a los nuevos ACOD se pautó según los criterios IPT (%) | 59,1 |
| Pacientes que han iniciado tratamiento con AVK en los que no es posible mantener un control de INR dentro de rango (2-3) a pesar de un buen cumplimiento terapéutico (%) | 78,4 |
| Pacientes con hipersensibilidad conocida o con contraindicación específica al uso de acenocumarol o warfarina (%) | 13,5 |
| Imposibilidad de acceso al control de INR convencional (%) | 9,6 |
| Pacientes en tratamiento con AVK que sufren episodios tromboembólicos arteriales graves a pesar de un buen control del INR. Entre otras opciones terapéuticas, los ACOD podrían representar una alternativa en estos pacientes (%) | 9,2 |
| Pacientes con ictus isquémico que presenten criterios clínicos y de neuroimagen de alto riesgo de hemorragia intracraneal, definido como la combinación de HAS-BLED ≥3 y al menos uno de los siguientes: leucoaraiosis grado III-IV y/o microsangrados corticales múltiples (%) | 7,1 |
| Pacientes con antecedentes de hemorragia intracraneal (excepto durante la fase aguda) en los que se valore que los beneficios de la anticoagulación superan el riesgo hemorrágico (%) | 4,5 |
| Pacientes en los que el cambio de tratamiento a los nuevos ACOD no se pautó según los criterios IPT (%) | 40,9 |
| Pacientes con INR no controlado durante el último año (%) | 71,8 |
| Prescrito según ficha técnica (%) | 19,8 |
| Pacientes con hipersensibilidad conocida o con contraindicación específica al uso de acenocumarol o warfarina (%) | 3,7 |
| Pacientes en tratamiento con AVK que presentan episodios tromboembólicos arteriales graves a pesar de un buen control del INR (%) | 3,1 |
| Reacciones adversas graves asociadas al tratamiento con AVK o interacción farmacológica relevante de difícil control a pesar del ajuste posológico en función del INR (%) | 2,5 |
| Pacientes en tratamiento con AVK que han presentado episodios hemorrágicos graves a pesar de un buen control del INR (%) | 2,2 |
| Pacientes con riesgo elevado de hemorragia intracraneal (%) | 1,5 |
ACOD: anticoagulantes orales de acción directa; AVK: antagonistas de la vitamina K; INR: internacional normalizad ratio; IPT: informe de posicionamiento terapéutico.
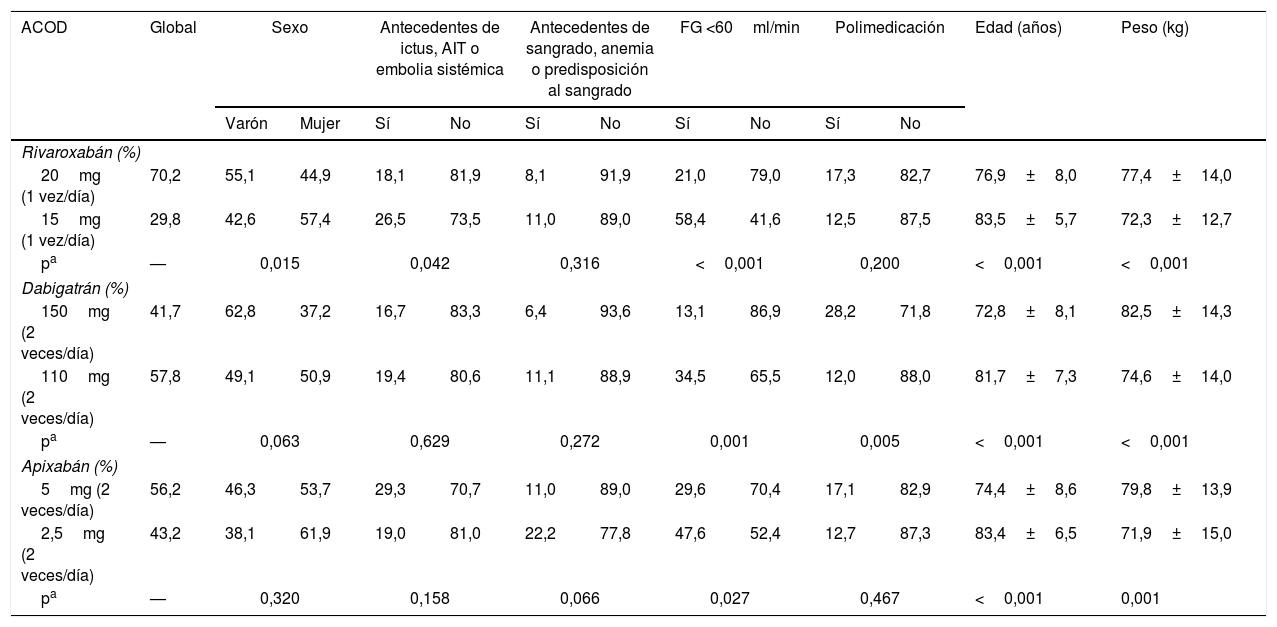
Los pacientes del estudio llevaban una media de 15,8±12,5 meses en tratamiento con ACOD (rango 3-55 meses). El más prescrito fue rivaroxabán (57,8%), seguido de dabigatrán (23,7%) y apixabán (18,5%). De los que tomaban rivaroxabán, el 70,2% recibían 20mg una vez al día. Respecto a dabigatrán, el 41,7% tomaban 150mg dos veces al día, y de apixabán, el 56,2% tomaban 5mg dos veces al día. La posología de los ACOD según diferentes características clínicas se resume en la tabla 4. Respecto a rivaroxabán, la dosis de 15mg fue más prescrita en las mujeres, en pacientes con antecedentes de ictus, AIT o embolia sistémica, filtrado glomerular <60ml/min, en ancianos y con menor peso. En el caso de dabigatrán, la dosis de 110mg se prescribió más en pacientes con filtrado glomerular <60ml/min, ancianos y con menor peso. Y en relación con apixabán, la dosis de 2,5mg se pautó más en los pacientes con un filtrado glomerular <60ml/min, en los más ancianos y en los de menor peso.
Posología de los ACOD
| ACOD | Global | Sexo | Antecedentes de ictus, AIT o embolia sistémica | Antecedentes de sangrado, anemia o predisposición al sangrado | FG <60ml/min | Polimedicación | Edad (años) | Peso (kg) | |||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Varón | Mujer | Sí | No | Sí | No | Sí | No | Sí | No | ||||
| Rivaroxabán (%) | |||||||||||||
| 20mg (1 vez/día) | 70,2 | 55,1 | 44,9 | 18,1 | 81,9 | 8,1 | 91,9 | 21,0 | 79,0 | 17,3 | 82,7 | 76,9±8,0 | 77,4±14,0 |
| 15mg (1 vez/día) | 29,8 | 42,6 | 57,4 | 26,5 | 73,5 | 11,0 | 89,0 | 58,4 | 41,6 | 12,5 | 87,5 | 83,5±5,7 | 72,3±12,7 |
| pa | — | 0,015 | 0,042 | 0,316 | <0,001 | 0,200 | <0,001 | <0,001 | |||||
| Dabigatrán (%) | |||||||||||||
| 150mg (2 veces/día) | 41,7 | 62,8 | 37,2 | 16,7 | 83,3 | 6,4 | 93,6 | 13,1 | 86,9 | 28,2 | 71,8 | 72,8±8,1 | 82,5±14,3 |
| 110mg (2 veces/día) | 57,8 | 49,1 | 50,9 | 19,4 | 80,6 | 11,1 | 88,9 | 34,5 | 65,5 | 12,0 | 88,0 | 81,7±7,3 | 74,6±14,0 |
| pa | — | 0,063 | 0,629 | 0,272 | 0,001 | 0,005 | <0,001 | <0,001 | |||||
| Apixabán (%) | |||||||||||||
| 5mg (2 veces/día) | 56,2 | 46,3 | 53,7 | 29,3 | 70,7 | 11,0 | 89,0 | 29,6 | 70,4 | 17,1 | 82,9 | 74,4±8,6 | 79,8±13,9 |
| 2,5mg (2 veces/día) | 43,2 | 38,1 | 61,9 | 19,0 | 81,0 | 22,2 | 77,8 | 47,6 | 52,4 | 12,7 | 87,3 | 83,4±6,5 | 71,9±15,0 |
| pa | — | 0,320 | 0,158 | 0,066 | 0,027 | 0,467 | <0,001 | 0,001 | |||||
ACOD: anticoagulantes orales de acción directa; AIT: ataque isquémico transitorio; FG: filtrado glomerular.
Respecto a la adherencia, el 97,8% de los participantes eran cumplidores, según el test de Haynes-Sackett (el 98,3% en los pacientes polimedicados y el 95,3% en los no polimedicados; p=0,045). Además, se observó que el porcentaje de pacientes con dificultad para tomar los comprimidos fue similar en pacientes polimedicados y en los no polimedicados (7,6 y 7,8%, respectivamente).
La satisfacción con el tratamiento anticoagulante evaluada mediante el cuestionario ACTS fue elevada (52,0±7,2 puntos en la escala Carga, y 12,1±2,2 puntos en la escala Beneficio). Se observó una mayor satisfacción con el ACOD en los pacientes con más tiempo en tratamiento (≥12 meses frente a <12 meses), escala Carga: 53,1±6,8 vs. 51,0±7,5; p<0,001; escala Beneficio: 12,4±2,1 vs. 11,9±2,3, respectivamente; p=0,019.
DiscusiónEl estudio SILVER-AP analizó en una muestra amplia de pacientes con FANV, representativa de la población española, tanto el perfil clínico como el manejo de pacientes en tratamiento con ACOD. Los pacientes incluidos tenían un gran número de comorbilidades, y un riesgo elevado de presentar complicaciones tromboembólicas (CHADS2 medio de 2,6; CHA2DS2-VASc medio de 4,3), pero no así de complicaciones hemorrágicas (HAS-BLED medio de 2,3). En el estudio FANTASIIA, con 283 pacientes en tratamiento con ACOD en España, el CHADS2 medio fue de 2,2, el CHA2DS2-VASc medio de 3,6 y el HAS-BLED medio de 1,913,14. En comparación con pacientes con FANV tratados con AVK en España, en el estudio PAULA, en el que se incluyeron a 1.524 pacientes, el CHADS2 medio fue de 2,3, el CHA2DS2-VASc medio de 3,9 y el HAS-BLED medio de 1,66. En el estudio CALIFA, el CHADS2 fue de 2,2, el CHA2DS2-VASc de 3,5 y el HAS-BLED de 2,47. Estos datos sugieren que cada vez se tiene más experiencia en el empleo de los ACOD, y si bien es cierto que los ACOD poseen un mejor perfil de seguridad y una mayor facilidad de empleo, aún existen barreras de uso que se ponen de manifiesto en los estudios y en la práctica clínica habitual. En comparación con los países de nuestro entorno, los datos del estudio GARFIELD-AF, realizado en 1.215 centros de 35 países, el perfil clínico de los pacientes fue similar en los pacientes con FANV, independientemente de si se inició el tratamiento con AVK o con ACOD, posiblemente porque en estos países el empleo de los ACOD es mayor, no hay tantas restricciones de uso como en España11.
El estudio SILVER-AP se realizó en comunidades autónomas donde el médico de AP podía prescribir directamente los ACOD. Aunque desde la Agencia Española de Medicamentos y Productos Sanitarios se realizó un IPT en diciembre de 201321 que sirviera de referencia para la prescripción de ACOD, cada comunidad autónoma ha seguido unos criterios propios, que además no son exactamente iguales entre sí, lo que de alguna manera limita el acceso equitativo a los ACOD21. En el presente estudio se analizaron específicamente los motivos del cambio a ACOD según si se seguían los criterios IPT. El anticoagulante previo más empleado fueron los AVK, y el motivo más frecuente del cambio, independientemente de que se siguiese el IPT, fue, con diferencia, el mal control de INR. Teniendo en cuenta que hasta el 40% de los pacientes en España tienen un mal control habitual de INR6,7, en los próximos años es esperable que haya un incremento en el número de pacientes tratados con ACOD.
El ACOD más frecuentemente prescrito fue rivaroxabán (57,8% de los pacientes), lo que coincide con otros estudios tanto a nivel nacional como internacional23. Aunque los motivos de esta mayor prescripción de rivaroxabán pueden ser múltiples, es posible que la administración única diaria (frente a dos veces al día con dabigatrán y apixabán), el ajuste de dosis más sencillo (la dosis de rivaroxabán se ajusta únicamente de acuerdo con la función renal, mientras que las dosis de dabigatrán y apixabán no solo se ajustan de acuerdo con la función renal, sino que hay que tener en cuenta otras variables), y que es el ACOD que tiene más indicaciones aprobadas, con un amplio programa de ensayos clínicos y estudios de práctica clínica real, estén entre las razones más importantes1,21.
En nuestro estudio las dosis de los ACOD empleadas no siempre siguieron las indicaciones recomendadas. Esto es relevante, ya que en determinados pacientes se están empleando dosis menores de ACOD de las que corresponderían por sus características clínicas1, lo que podría tener consecuencias importantes.
Para asegurar una adecuada prevención de las complicaciones tromboembólicas en el paciente con FANV es imprescindible un adecuado cumplimiento terapéutico del tratamiento anticoagulante. Aunque inicialmente algunos autores sugirieron que la adherencia al tratamiento con ACOD podría ser menor que con los AVK al no precisar una monitorización periódica de la anticoagulación, distintos estudios han demostrado que no solo no es menor, sino que la adherencia terapéutica con los ACOD es significativamente mayor24. Estos resultados están en línea con los encontrados en nuestro estudio, donde el cumplimiento terapéutico fue muy elevado, independientemente de si el paciente estaba polimedicado, tras una media de duración del tratamiento de 16 meses. Es decir, la adherencia al tratamiento con ACOD es muy elevada, y se mantiene en el tiempo. Sin embargo, se recomienda establecer medidas que aseguren el adecuado cumplimiento, como el recuento simple de comprimidos o el ajuste de la periodicidad en las visitas de seguimiento25.
En el estudio SILVER-AP se analizó la satisfacción con el tratamiento anticoagulante, y se observó que en pacientes con más de un año de tratamiento fue elevada, lo que está en línea con otros estudios que muestran mayor satisfacción y calidad de vida en pacientes que reciben ACOD frente a AVK17,26,27.
Una de las principales limitaciones del estudio es la naturaleza observacional y transversal del mismo, en el que no existe asignación aleatoria de los pacientes y no es posible controlar todos los factores de confusión. Sin embargo, los estudios observacionales aportan información útil sobre la prevalencia de factores clínicos y reflejan los patrones de tratamiento que se dan en la práctica real. Además, los pacientes fueron incluidos de manera consecutiva, prácticamente no hubo pérdida de datos y la recogida de datos se realizó de manera muy cuidadosa. Asimismo, se incluyeron pacientes de las comunidades autónomas en las que el médico de AP pudiera establecer la indicación del tratamiento con ACOD, por lo que la información obtenida no necesariamente puede extenderse al resto de comunidades autónomas.
ConclusionesEl estudio SILVER-AP aporta información relevante acerca del perfil clínico y del manejo de los ACOD en el paciente con FANV en España en una muestra amplia. Los pacientes en tratamiento con ACOD tienen un elevado riesgo tromboembólico. Existe una proporción significativa de sujetos que reciben una dosis menor de ACOD de la que les correspondería, lo que podría aumentar el riesgo de presentar complicaciones tromboembólicas. En los pacientes en tratamiento con ACOD, tanto el cumplimiento terapéutico como la satisfacción relacionada con el tratamiento son elevadas.
- •
La mayoría de los pacientes con fibrilación auricular no valvular (FANV) deberían estar anticoagulados.
- •
Los anticoagulantes orales de acción directa (ACOD) superan la mayoría de las limitaciones de los antagonistas de la vitamina K (AVK) y cada vez son más empleados en el paciente con FANV en España.
- •
Actualmente existe escasa información acerca del perfil clínico y del manejo de los ACOD en los pacientes con FANV en España.
- •
Los pacientes en tratamiento con anticoagulantes orales de acción directa (ACOD) en España tienen un elevado riesgo tromboembólico, así como un gran número de comorbilidades.
- •
Un número importante de pacientes en tratamiento con ACOD reciben una dosis menor de la que les correspondería por sus características clínicas.
- •
Tanto el cumplimiento terapéutico como la satisfacción relacionada con el tratamiento con ACOD son elevadas.
Nuria Marín es empleada de Bayer Hispania.
Content Ed Net (Madrid) proporcionó asistencia editorial en la preparación de este artículo.