Determinar la efectividad de una intervención multifactorial en atención primaria para prevenir caídas en personas mayores que se habían caído el año anterior.
DiseñoEstudio de intervención con grupo control.
EmplazamientoTres consultorios de área rural.
SujetosDoscientos veinticuatro pacientes de 65 años o mayores, independientes para la movilidad (113 en el grupo de intervención [GI] y 111 en el de control [GC]).
IntervencionesSe intervino a los pacientes del GI.
Valoración inicial1) Cuestionario de datos demográficos, número, circunstancias y consecuencias de las caídas, comorbilidad y fármacos; 2) exploración orientada, y 3) valoración domiciliaria de riesgos.
IntervenciónRemisión a cardiología si presentaba arritmia o bradicardia, remisión a valoración ocular si presentaba alteración de agudeza visual, modificación en fármacos de riesgo, recomendación de sistemas de apoyo si presentaba trastornos de marcha o equilibrio, medidas posturales si presentaba hipotensión ortostática, medidas conductuales en incontinencia urinaria y recomendación de modificación de riesgos en domicilios
Grupo controlCuestionario de datos demográficos, número y consecuencias de las caídas, comorbilidad y uso de fármacos. Reciben la atención médica habitual.
ResultadosAl año se había vuelto a caer el 44% del GI y el 33% del GC (p=0,123). En el subgrupo con más de una caída al inicio, en el GI se volvió a caer el 63% y en el GC el 56% (p=0,599). El GI presentó un 6% de consecuencias graves frente al 14% en el GC (p=0,277).
ConclusionesLa intervención multifactorial en atención primaria no es efectiva para disminuir las caídas ni para reducir la gravedad de sus consecuencias.
To determine the effectiveness of multifactorial intervention by Primary Care in the prevention of falls in the elderly who had fallen the year before.
DesignIntervention study with a control group.
SettingThree clinics in a rural area.
Subjects224 patients ≥65 years, independent for mobility (113 in the intervention (IG) and 111 in the control (GC) group.
InterventionsIntervention Group.
Initial assessment1) Demographic data questionnaire, number, circumstances and consequences of falls, comorbidity and drugs. 2) Oriented examination. 3) Home risks assessment.
Interventionsreferred to cardiology if arrhythmia or bradycardia, referred for eye examination if changes in acute vision, recommendation for systems support if gait or balance problems, postural measures if orthostatic hypotension, behavioural measures in urinary incontinence and recommendations to modify home risks.
Control groupQuestionnaire on: demographic data, number, circumstances and consequences of falls and medication use. They received normal medical care.
ResultsAt one year 44% of the IG and 33% in the CG fell again (P=0.123). In the sub-group with more than one fall at the beginning of the study, 63% in the IG, and 56% in CG fell again (P=0.599). There were serious consequences in 6% of the IG compared to 14% in the CG (P=0.277).
ConclusionsMultifactorial intervention from primary care is not effective in reducing falls or for reducing the severity of their consequences.
Las caídas constituyen un importante problema de salud en la personas mayores. Anualmente se cae un 30% de los mayores de 65 años, y de éstos, más de la mitad volverá a caerse en el siguiente año. Un 10% del total de caídas provocan daños graves de los que la mitad son fracturas1–6.
Las caídas se originan por la interacción de los factores relacionados con la salud del paciente (intrínsecos) y factores del entorno (extrínsecos). Los tratamientos farmacológicos se sitúan entre ambos. Estos factores pueden identificarse con una valoración clínica1,7,8 que incluye análisis sobre las circunstancias de las caídas, identificación de los factores de riesgo intrínsecos, comorbilidad, valoración funcional y riesgos ambientales4,9,10.
Las intervenciones multifactoriales, a partir de los problemas detectados, son la estrategia de mayor efectividad en la prevención de caídas en las personas mayores que viven en la comunidad4,9,11–13. Se componen de programas de ejercicios, consejo sobre uso de dispositivos de apoyo, revisión y modificación de la medicación (particularmente psicotropos), tratamiento de la hipotensión postural y de los problemas visuales así como modificación de los riesgos domiciliarios. Para aumentar su efectividad se deben aplicar en pacientes de alto riesgo4,8,10,11,14. Hay pocos estudios de intervención sobre caídas en atención primaria15,16 y en nuestro país existen escasas experiencias17,18.
El objetivo principal del estudio es determinar la efectividad de una intervención multifactorial en atención primaria para disminuir el número de personas que se caen en una población de mayores de alto riesgo. Como objetivo secundario se busca conocer su efectividad para reducir las consecuencias de las caídas.
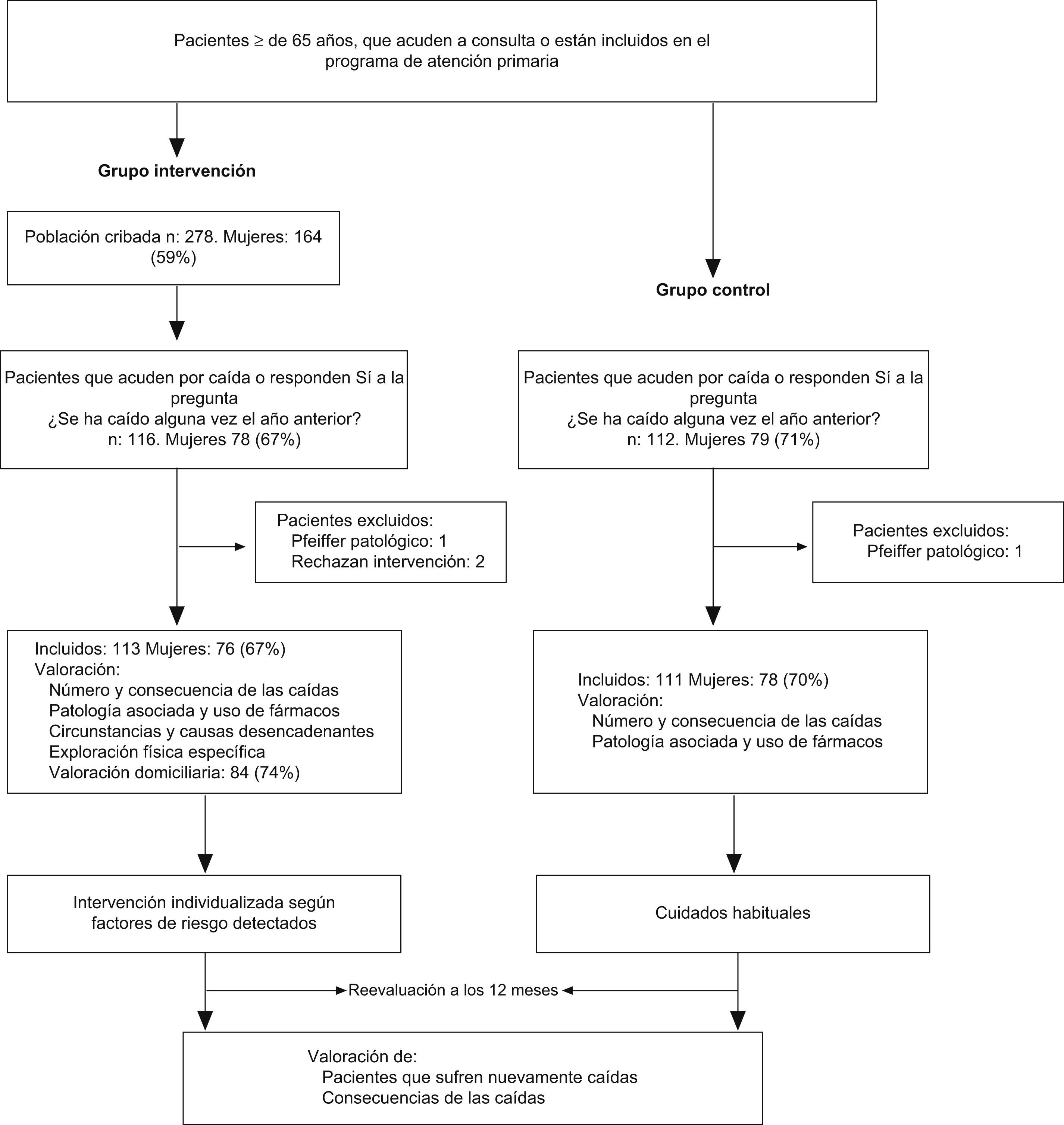
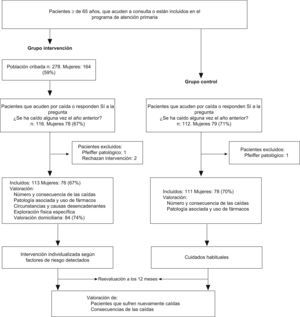
Material y métodosEstudio de intervención con grupo control (GC) basado en 3 consultorios periféricos de la misma área rural. En uno se seleccionó el grupo de intervención (GI); en los otros 2 se captaron los participantes del GC.
Se seleccionaron personas independientes para la movilidad (definida según el índice de Katz de actividades básicas de la vida diaria) de 65 años o mayores que acudieron a consulta o estaban inscritas en el programa de atención domiciliaria en el período comprendido entre el 15 de febrero de 2006 y el 30 de junio de 2007. Los criterios de inclusión eran ser residentes en el área del consultorio, no estar diagnosticados de enfermedad terminal y presentar alto riesgo de caída13,19,20, para lo que había que responder “sí” a la pregunta ¿Se ha caído alguna vez en el último año?, o bien acudir a consulta directamente por caída.
Se excluyó a los pacientes que presentaban test de Pfeiffer patológico (más de 3 errores o más de 4 en las personas analfabetas). No se excluyó a los que presentaban deterioro cognitivo diagnosticado o posible, siempre que estuvieran acompañados por su cuidador principal conviviente.
Grupo de intervención: la valoración inicial consistió en:
- •
Administración de un cuestionario con las variables: 1) datos demográficos: edad, sexo; 2) criterios de persona mayor de riesgo (OMS)21; 3) una o más caídas en el último año; 4) circunstancias desencadenantes: intrínsecas o extrínsecas; 5) lugar de la caída; 6) uso o no de gafas y ayudas ortopédicas; 7) consecuencias físicas: graves (fractura, hospitalización o traumatismo craneoencefálico que precisó estudios), moderadas (heridas o contusiones) o ninguna; 8) comorbilidad asociada, y 9) uso de medicación de riesgo22,23.
- •
Exploración física: auscultación cardíaca, valoración de estabilidad y marcha mediante los test de Romberg y test get up and go7,24, detección de hipotensión ortostática y valoración de agudeza visual con optotipo de Snellen en cada ojo y con las gafas puestas si las tenía prescritas.
- •
Valoración domiciliaria (previo consentimiento) que evaluaba escaleras sin pasamanos, alfombras deslizantes, ausencia de asideros en el baño y uso de calzado inadecuado y presencia de escalones mayores de 20 cm9,25.
- •
Posteriormente se realizó la intervención (tabla 1).
Grupo control: cuestionario de recogida de variables: 1) datos demográficos; 2) criterios de persona mayor de riesgo (OMS); 3) una o más caídas en el último año; 4) consecuencias físicas; 5) comorbilidad, y 6) uso de medicación de riesgo. Recibieron la atención médica habitual.
Mediciones principalesEn ambos grupos se preguntó por nuevas caídas al año, si se habían caído una o más veces, las consecuencias físicas y si precisaron ingreso hospitalario. Se hizo una valoración intermedia, entre los 6 y 9 meses, a los pacientes que acudieron a consulta o en el transcurso de una visita domiciliaria realizada por cualquier causa. Esta valoración “oportunista” no se realizó a todos los pacientes. Tanto en esta medición como en la del año se repitió el test de Pfeiffer a aquellos pacientes con resultado inicial normal, y se excluyó a los que el resultado inicial cambió a patológico, salvo que tuviesen caídas recogidas en la historia. También se excluyó a los fallecidos y a los que se trasladaron a otra área, aunque sí se incluyeron cuando, teniendo valoración intermedia, habían presentado nuevas caídas.
Análisis estadísticoPara el cálculo de la muestra se aceptó un riesgo α de 0,05, un riesgo β de 0,20 y una tasa de pérdidas de seguimiento del 15%. Para detectar una diferencia igual o superior al 20% entre ambos grupos se necesitaron 111 sujetos en cada uno de ellos. Se asumió una proporción de caídas en el GC del 52%. Los resultados se muestran en valores absolutos y porcentajes con intervalos de confianza del 95%. La comparación entre variables cualitativas se realizó mediante el test de la Chi-cuadrado o el estadístico exacto de Fisher. La comparación de medias se hizo mediante la t de Student. Se utilizó el programa estadístico SPSS 15.0.
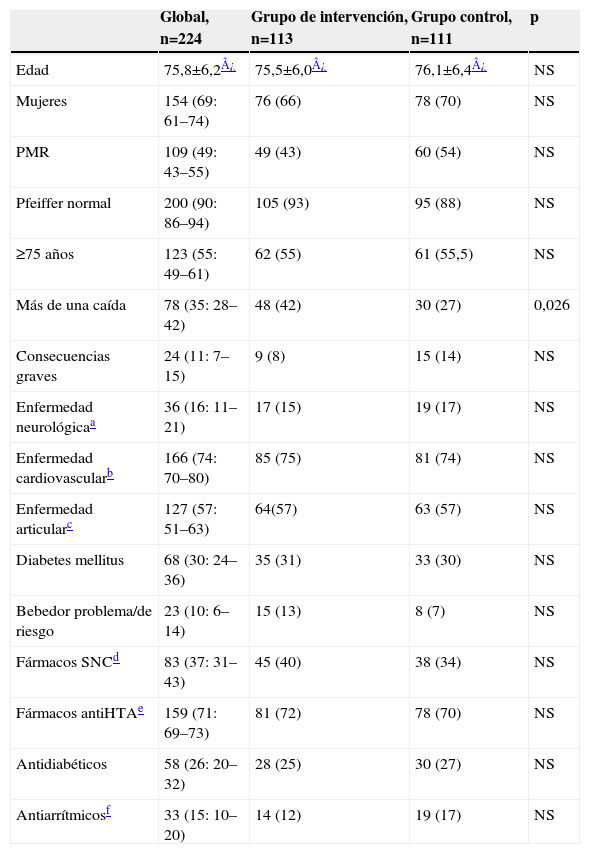
ResultadosSe incluyó a 224 pacientes (113 del GI y 111 del GC). Los factores de riesgo que se valoraron y la intervención realizada se recogen en la tabla 1; las características basales de ambos grupos se recogen en la tabla 2. Destaca como única variable en la que se encuentran diferencias significativas la que define a los pacientes con más de una caída previa el año anterior.
Factores de riesgo protocolizados en la valoración e intervención realizada
| Factores de riesgo | Intervención |
| Detección de arritmia o bradicardia no conocidas o sin tratar | Valoración, ECG y remisión a cardiología, si procede |
| Agudeza visual menor a 0,5 a 5 m en uno o 2 ojos no conocida o tratada | Remisión a optometrista u oftalmología |
| Gafas pautadas que no las usa habitualmente | Consejo para uso de gafas |
| Uso de fármacos de riesgo¿ | Retirada, disminución de dosis o cambio de pauta, si es posible |
| Test de Romberg inestable o get up and go patológico (tiempo empleado en levantarse de una silla con apoyabrazos, caminar 3 m y volver a sentarse mayor de 20s) | Recomendación de uso de dispositivos de apoyo (bastón, principalmente) |
| Hipotensión ortostática (descenso de PAS mayor a 20mmHg o PAD¿ mayor a 10mmHg al minuto de pasar de decúbito a bipedestación) | Medidas posturales (elevación de cabecera de la cama, evitar cambios bruscos de postura al levantarse de la cama o de la posición de agachados). Revisión de medicación |
| Presencia de factores de riesgo ambientales en el domicilio | Recomendación para corrección de éstos |
| Incontinencia urinaria (hiperreactividad vesical) | Medidas conductuales (orinar con regularidad, no tomar líquidos a últimas horas de la tarde) y posibilidad de uso de anticolinérgicos |
ECG: electrocardiograma; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Características basales de los grupos de intervención y control
| Global, n=224 | Grupo de intervención, n=113 | Grupo control, n=111 | p | |
| Edad | 75,8±6,2¿ | 75,5±6,0¿ | 76,1±6,4¿ | NS |
| Mujeres | 154 (69: 61–74) | 76 (66) | 78 (70) | NS |
| PMR | 109 (49: 43–55) | 49 (43) | 60 (54) | NS |
| Pfeiffer normal | 200 (90: 86–94) | 105 (93) | 95 (88) | NS |
| ≥75 años | 123 (55: 49–61) | 62 (55) | 61 (55,5) | NS |
| Más de una caída | 78 (35: 28–42) | 48 (42) | 30 (27) | 0,026 |
| Consecuencias graves | 24 (11: 7–15) | 9 (8) | 15 (14) | NS |
| Enfermedad neurológicaa | 36 (16: 11–21) | 17 (15) | 19 (17) | NS |
| Enfermedad cardiovascularb | 166 (74: 70–80) | 85 (75) | 81 (74) | NS |
| Enfermedad articularc | 127 (57: 51–63) | 64(57) | 63 (57) | NS |
| Diabetes mellitus | 68 (30: 24–36) | 35 (31) | 33 (30) | NS |
| Bebedor problema/de riesgo | 23 (10: 6–14) | 15 (13) | 8 (7) | NS |
| Fármacos SNCd | 83 (37: 31–43) | 45 (40) | 38 (34) | NS |
| Fármacos antiHTAe | 159 (71: 69–73) | 81 (72) | 78 (70) | NS |
| Antidiabéticos | 58 (26: 20–32) | 28 (25) | 30 (27) | NS |
| Antiarrítmicosf | 33 (15: 10–20) | 14 (12) | 19 (17) | NS |
Valores en frecuencia absoluta (porcentaje: IC del 95%).ACV: accidente cerebrovascular; HTA: hipertensión arterial; IC: intervalo de confianza; NS: no significativo; PMR: persona mayor de riesgo; SNC: sistema nervioso central.
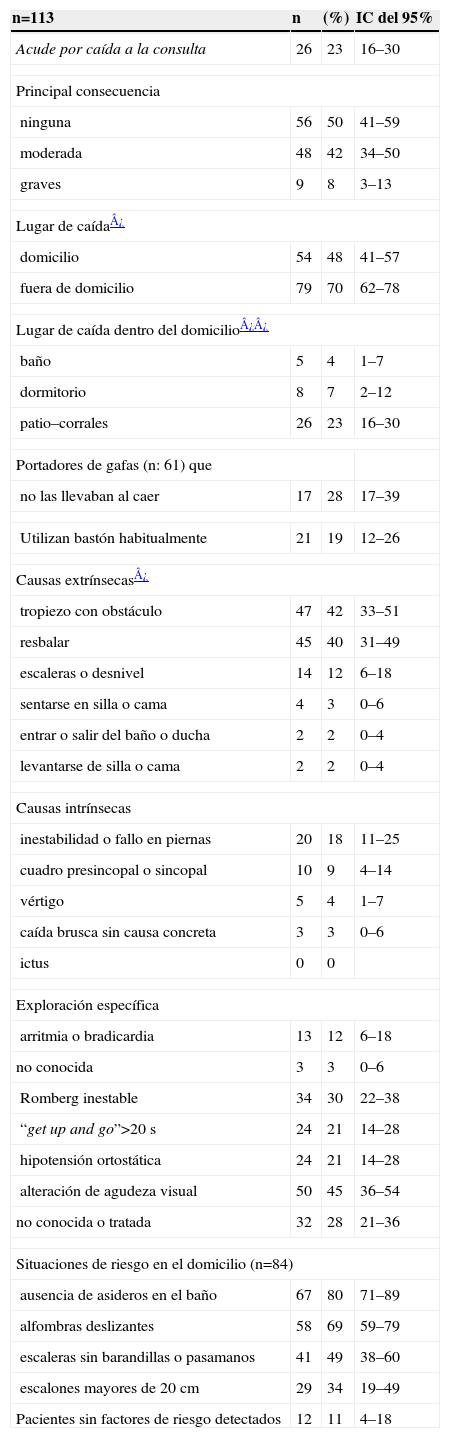
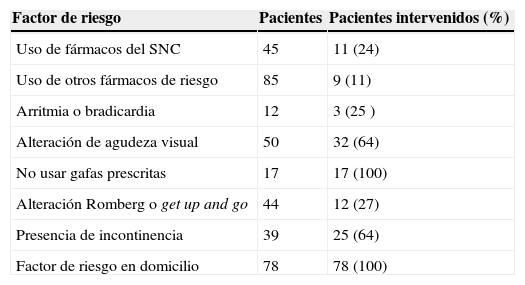
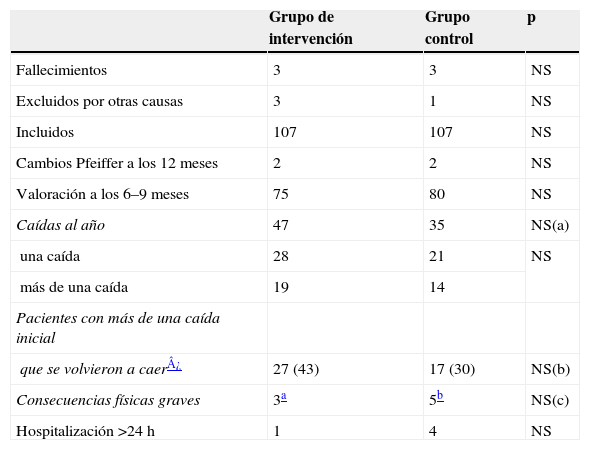
Para el GI se cribaron 278 pacientes (el 59% eran mujeres), de los que acudieron por caída o se habían caído el año anterior 116 (42%). Se excluyó a 3, uno por tener un test de Pfeiffer alterado y acudir solo, y 2 porque rechazaron participar. Se incluyeron 113 (el 67% eran mujeres). En la tabla 3 se muestran los resultados basales de la valoración específica, las características de las caídas y los factores de riesgo detectados del GI. La tabla 4 refleja el número de pacientes con cada factor de riesgo detectado y los que recibieron la intervención. Los resultados al año se recogen en la tabla 5. Se cae un 12% más de pacientes en el GI que en el GC (p=0,123). Las caídas tienen consecuencias graves en 3 pacientes (6%) del GI y en 5 pacientes (14%) del GC (p=0,277).
Resultados de la valoración basal específica del grupo de intervención
| n=113 | n | (%) | IC del 95% |
| Acude por caída a la consulta | 26 | 23 | 16–30 |
| Principal consecuencia | |||
| ninguna | 56 | 50 | 41–59 |
| moderada | 48 | 42 | 34–50 |
| graves | 9 | 8 | 3–13 |
| Lugar de caída¿ | |||
| domicilio | 54 | 48 | 41–57 |
| fuera de domicilio | 79 | 70 | 62–78 |
| Lugar de caída dentro del domicilio¿¿ | |||
| baño | 5 | 4 | 1–7 |
| dormitorio | 8 | 7 | 2–12 |
| patio–corrales | 26 | 23 | 16–30 |
| Portadores de gafas (n: 61) que | |||
| no las llevaban al caer | 17 | 28 | 17–39 |
| Utilizan bastón habitualmente | 21 | 19 | 12–26 |
| Causas extrínsecas¿ | |||
| tropiezo con obstáculo | 47 | 42 | 33–51 |
| resbalar | 45 | 40 | 31–49 |
| escaleras o desnivel | 14 | 12 | 6–18 |
| sentarse en silla o cama | 4 | 3 | 0–6 |
| entrar o salir del baño o ducha | 2 | 2 | 0–4 |
| levantarse de silla o cama | 2 | 2 | 0–4 |
| Causas intrínsecas | |||
| inestabilidad o fallo en piernas | 20 | 18 | 11–25 |
| cuadro presincopal o sincopal | 10 | 9 | 4–14 |
| vértigo | 5 | 4 | 1–7 |
| caída brusca sin causa concreta | 3 | 3 | 0–6 |
| ictus | 0 | 0 | |
| Exploración específica | |||
| arritmia o bradicardia | 13 | 12 | 6–18 |
| no conocida | 3 | 3 | 0–6 |
| Romberg inestable | 34 | 30 | 22–38 |
| “get up and go”>20 s | 24 | 21 | 14–28 |
| hipotensión ortostática | 24 | 21 | 14–28 |
| alteración de agudeza visual | 50 | 45 | 36–54 |
| no conocida o tratada | 32 | 28 | 21–36 |
| Situaciones de riesgo en el domicilio (n=84) | |||
| ausencia de asideros en el baño | 67 | 80 | 71–89 |
| alfombras deslizantes | 58 | 69 | 59–79 |
| escaleras sin barandillas o pasamanos | 41 | 49 | 38–60 |
| escalones mayores de 20cm | 29 | 34 | 19–49 |
| Pacientes sin factores de riesgo detectados | 12 | 11 | 4–18 |
IC: intervalo de confianza.
Pacientes del grupo de intervención con factores de riesgo y que recibieron intervención
| Factor de riesgo | Pacientes | Pacientes intervenidos (%) |
| Uso de fármacos del SNC | 45 | 11 (24) |
| Uso de otros fármacos de riesgo | 85 | 9 (11) |
| Arritmia o bradicardia | 12 | 3 (25 ) |
| Alteración de agudeza visual | 50 | 32 (64) |
| No usar gafas prescritas | 17 | 17 (100) |
| Alteración Romberg o get up and go | 44 | 12 (27) |
| Presencia de incontinencia | 39 | 25 (64) |
| Factor de riesgo en domicilio | 78 | 78 (100) |
SNC: sistema nervioso central.
Resultados de la valoración al año
| Grupo de intervención | Grupo control | p | |
| Fallecimientos | 3 | 3 | NS |
| Excluidos por otras causas | 3 | 1 | NS |
| Incluidos | 107 | 107 | NS |
| Cambios Pfeiffer a los 12 meses | 2 | 2 | NS |
| Valoración a los 6–9 meses | 75 | 80 | NS |
| Caídas al año | 47 | 35 | NS(a) |
| una caída | 28 | 21 | NS |
| más de una caída | 19 | 14 | |
| Pacientes con más de una caída inicial | |||
| que se volvieron a caer¿ | 27 (43) | 17 (30) | NS(b) |
| Consecuencias físicas graves | 3a | 5b | NS(c) |
| Hospitalización >24h | 1 | 4 | NS |
NS: no significativo.
ap=0,123
bp=0,599
cp=0,277
Aunque las intervenciones multifactoriales han demostrado ser la mejor estrategia en la prevención de caídas, los resultados de este estudio no lo corroboran. La intervención realizada, que es la que puede aplicar el profesional de atención primaria con los recursos disponibles actualmente, no fue efectiva para evitar las caídas ni para disminuir las consecuencias de éstas.
Su falta de efectividad se puede deber a diferentes causas; una podría ser la menor disponibilidad de medios respecto a otros estudios realizados generalmente fuera del ámbito de la atención primaria. Nuestra intervención, salvo en el caso de cambios en la medicación, donde sí tenemos un papel determinante, recoge remisiones a especialistas (algunos con una importante lista de espera) y recomendaciones en función del riesgo detectado. Se sabe que las intervenciones que incluyen tratamiento activo pueden ser más efectivas que aquellas que sólo aportan consejo o remisión a otro profesional26. No se incluyó un programa de ejercicios de fortalecimiento muscular y equilibrio que suele ser habitual en las intervenciones multifactoriales4,9-11,14. Estos programas son efectivos aplicados de forma individual, en el domicilio del paciente y por parte del personal cualificado, condiciones fuera de nuestro alcance. La inestabilidad o fallo en las piernas son los principales desencadenantes intrínsecos de caídas en el GI; esto, asociado a los hallazgos en la exploración (Romberg y get up and go) hace suponer que nuestros pacientes podrían haberse beneficiado de un programa de ejercicios. La efectividad de la intervención domiciliaria no está demostrada si no se acompaña de la modificación de los riesgos27, lo que sí aplican otros estudios28–30. En nuestro caso se hicieron recomendaciones acerca de mejoras pero se dejaron las modificaciones a expensas de los pacientes, personas mayores a menudo con limitaciones económicas o de accesibilidad para poder aplicarlas.
Otra explicación podría estar en los criterios de población de alto riesgo elegidos, dado que existen 2 tendencias. Por un lado, la revisión Cochrane considera que estas intervenciones son más efectivas cuando se dirigen a personas que ya han experimentado caídas12, sin diferenciar entre una o más. Por otro lado, algunos autores sostienen que estas estrategias deben reservarse para pacientes con más de una caída el año anterior o bien a los que acuden al médico por caídas4,10. Nosotros elegimos pacientes con al menos una caída el año anterior y por encima de 65 años, de acuerdo con diversas fuentes recientes13,19,20, y aun considerando la posibilidad de que hubiésemos seleccionado sólo pacientes con caídas recurrentes, la actuación tampoco fue efectiva en este subgrupo.
Una posible causa del menor número de caídas en el GC sería que éste tiene una mayor proporción de personas mayores de riesgo, lo que puede “limitar” su nivel de actividad y hacer, por tanto, que se expongan a menos riesgos de caída11.
Tampoco resultó efectiva para reducir la gravedad de sus consecuencias. La efectividad de las intervenciones en la prevención de consecuencias graves continúa siendo una incógnita, probablemente porque se requieren muestras mayores para obtener diferencias significativas11,12. Recientemente se ha publicado un estudio no aleatorizado donde, tras una intervención formativa sobre profesionales sanitarios, se consigue una reducción modesta en los daños de las caídas31.
Una limitación del estudio sería el sesgo de memoria. Cummings demostró que los estudios retrospectivos infraestiman la incidencia de caídas entre un 13 y un 32% según el tiempo de recogida32. No obstante, seguramente las caídas que se olvidan sean las de menor importancia en términos de salud. También cabe la posibilidad de una declaración de caídas superior en el GI que en el GC debido a la mayor atención recibida28. Esto se podría haber subsanado con algún tipo de intervención en el GC que aumentara la motivación a la hora de recordar las caídas. Podría existir un sesgo de selección por captar los pacientes en la consulta, aunque seguramente los que no acuden a ésta sean los “más sanos” y, por tanto, de menor riesgo para caerse. En este sentido, también hay que considerar que no se hizo una asignación aleatorizada de los pacientes, sino según consultorios (uno para la selección del GI y los otros 2 para la selección del GC). Esta asignación se hizo así para minimizar el efecto Hawthorne (a los profesionales del GC sólo se les pide información sobre sus pacientes mayores, pero no saben que existe un grupo que está realizando la intervención). Por otro lado, al pertenecer los 3 cupos a la misma zona básica de salud, ser el área de cobertura de los 3 lindante entre sí y ser el tipo de población de características geográficas y sociodemográficas similares (alto porcentaje de población mayor, zona rural) es poco probable que variables no medidas en el estudio pudiesen modificar los resultados.
Como conclusión, en la población estudiada y con los recursos de atención primaria, la intervención aplicada no ha reducido el número de pacientes que se caen ni la gravedad de sus consecuencias. Habría que plantearse si, en la situación y recursos actuales, debe mantenerse la recomendación de prevención de las caídas en los programas de salud.
- •
Las caídas son un importante problema de salud en los mayores, y es uno de los llamados “síndromes geriátricos”.
- •
La valoración para identificar los factores de riesgo y la intervención multifactorial orientada a reducirlos es la principal estrategia para prevenirlas.
- •
Existen pocos estudios de intervención en el ámbito de la atención primaria.
- •
Una intervención multifactorial en el ámbito de la atención primaria a un grupo de personas mayores del medio rural con caídas previas no ha resultado efectiva para disminuir el número de pacientes que se caen ni la gravedad de sus consecuencias.
Los autores declaran no tener ningún conflicto de intereses.
Agradecimientos al Dr. José Miguel Baena por su valiosa aportación para la elaboración de este artículo.
El presente trabajo se presentó como comunicación en las XIX Jornadas de la Sociedad Canaria de Medicina Familiar y Comunitaria celebradas en junio de 2008 en Tenerife y en el XXVIII Congreso de semFYC celebrado en noviembre de 2008 en Madrid.