Describir la prescripción inadecuada (PI) en la población polimedicada mayor de 64años en atención primaria mediante los criterios STOPP/START.
DiseñoDescriptivo, transversal y multicéntrico.
EmplazamientoCuatro centros urbanos de atención primaria de Barcelona.
ParticipantesSelección aleatoria de pacientes mayores de 64años con más de 5 fármacos prescritos durante al menos 6meses (n=467).
Mediciones principalesSe estudiaron los principales problemas de salud, fármacos prescritos de forma crónica y el porcentaje de PI mediante los criterios STOPP/START. Se consideró porcentaje de PI al porcentaje de pacientes con incumplimiento de al menos un criterio STOPP o START, y se calculó con un IC del 95%. Para el análisis estadístico se utilizó chi-cuadrado.
ResultadosLa edad media fue de 77,3 (±7,0DE), con una media de 8,9 (±2,8DE) fármacos prescritos. La PI fue mayor a mayor número de fármacos prescritos (p<0,01). Un total de 326 pacientes (76,4% [IC95%: 72,2-80,6]) tenían al menos una PI, según los criterios STOPP/START. La PI STOPP afectó al 51,4% de los pacientes y la PI START al 53,6%. Las causas más frecuentes de PI fueron los antiagregantes —tanto por exceso de prescripción (10,2%) como por omisión (17,9%)—, el uso prolongado de benzodiacepinas (6,6%) y las duplicidades (6,4%).
ConclusionesLa PI en los pacientes polimedicados en atención primaria fue muy elevada. La PI fue similar respecto a fármacos que se deberían retirar o se deberían iniciar. Las causas más frecuentes de PI fueron antiagregantes, benzodiacepinas y duplicidades farmacológicas.
To describe inappropriate prescribing (IP) in the polymedicated population over 64 years-old in primary care using the STOPP/START criteria.
DesignThe study design was descriptive, cross-sectional and multicenter.
LocationFour urban primary care centers in Barcelona.
Participants Patients over 64years-old with more than 5 prescribed drugs for at least 6months (n=467).
Main measurements Major health problems, chronically prescribed drugs, and percentage of IP using the STOPP/START criteria were studied. Percentage of IP considered as the percentage of patients with at least one STOPP or START non-compliance criterion was calculated with a 95%CI. Chi-square was used for statistical analysis.
ResultsThe mean age was 77.3 (±7.0SD) with a mean of 8.9 (±2.8SD) prescribed drugs. IP was higher the greater the number of drugs prescribed (p<0,01). 326 patients (76.4% [95%CI: 72.2 to 80.6]) had at least one IP, according to STOPP/START criteria. STOPP IP affected 51.4% of the patients and START IP 53.6%. The most frequent causes of IP were antiplatelet agents, for both over-prescribing (10.2%) and omission (17.9%). Prolonged use of benzodiazepines (6.6%) and duplications (6.4%) followed in prevalence.
ConclusionsIP in polymedicated patients in primary care was very high. IP was similar for drugs that should be withdrawn or started. The most common causes of IP were antiplatelet agents, benzodiazepines and drug duplication.
Los mayores de 64años en España suponen el 18% de la población1 y consumen el 33% de los medicamentos que se prescriben diariamente para enfermedades crónicas2. Con el aumento de la esperanza de vida la población padece más patologías crónicas y consume un elevado número de fármacos. Estos no siempre se prescriben adecuadamente teniendo en cuenta los cambios fisiológicos de los ancianos y los riesgos que conlleva la polimedicación.
Se considera polimedicación al consumo de más de 5 fármacos durante al menos 6meses, según el Consejo Interterritorial del Sistema Nacional de Salud de 2009. Se estima que en España el 33,7% de los ancianos cumple criterios de polimedicación3,4. La polimedicación es un criterio de fragilidad en el anciano y un factor de riesgo de mortalidad5 y de morbilidad por el riesgo aumentado de interacciones farmacológicas, efectos adversos (riesgo de caídas, deterioro cognitivo, alteraciones sensoriales), disminución de la adherencia terapéutica y mayor uso de recursos sanitarios (aumento de hospitalizaciones)6,7. Hay que diferenciar entre polimedicación adecuada e inadecuada8, es decir, consumo de muchos fármacos pero todos ellos con indicación clínica, y consumo de más fármacos de los clínicamente necesarios. Como exponen Villafaina y Gavilán9, los factores relacionados con la polimedicación inadecuada son un amplio abanico que incluye factores biológicos, psicológicos y sociales del paciente, pero también del prescriptor y del sistema sanitario.
Se define como prescripción inadecuada (PI) a la prescripción de fármacos que, tanto por exceso como por defecto, pueden tener consecuencias clínicamente negativas para el paciente10. Para detectar la PI se crearon los criterios de Beers11, más utilizados en Estados Unidos, y los criterios STOPP/START (Screening Tool of Older Person's Prescriptions/Screening Tool to Alert doctors to Right Treatment)12 que han demostrado mayor sensibilidad en nuestro entorno por adaptarse mejor a la prescripción habitual7,13. Un estudio reciente realizado en España que compara la PI con ambos criterios describe una detección de PI del 25% con los criterios de Beers y un 48% con los STOPP/START14.
El objetivo de este estudio es describir la prescripción inadecuada en la población polimedicada mayor de 64años en atención primaria mediante los criterios STOPP/START.
Material y métodosDiseñoEstudio descriptivo, transversal y multicéntrico llevado a cabo en 4 centros urbanos docentes de atención primaria de Barcelona (El Clot, La Mina, La Pau y Poblenou). Los centros participantes pertenecen al Servei d’Atenció Primària Litoral y tenían una población asignada mayor de 64años de 13.791 pacientes.
Población de estudio y muestraSe incluyeron pacientes mayores de 64años con más de 5 principios activos prescritos durante al menos 6meses, asignados a alguno de los 4centros de atención primaria. Se excluyeron los pacientes que no cumplían los criterios de inclusión y los asignados a médicos que formaban parte de otros estudios de calidad de prescripción en el momento de la inclusión. Por tanto, la población de estudio fue de 5.667 pacientes. Esto supone una prevalencia de pacientes polimedicados en mayores de 64años del 51% (sobre el total de pacientes que cumplieron criterios de selección; n=11.084). El cálculo del tamaño muestral se realizó teniendo en cuenta una PI del 20,5%15, con un riesgo alfa del 5%, una precisión del 4% y un porcentaje de pérdidas esperado del 20%. Se seleccionaron aleatoriamente 467 pacientes, mediante una estratificación proporcional según el número de pacientes por centro participante.
Variables recogidasSe recogieron variables demográficas (edad, sexo y centro de atención primaria) y clínicas (problemas de salud y fármacos prescritos durante al menos 6meses en el momento de la inclusión). Los problemas de salud y los fármacos se registraron en función de las patologías y los fármacos a los que, con mayor frecuencia, hacen referencia los criterios STOPP/START. Se excluyeron los fármacos de administración hospitalaria y los no financiados por el Sistema Nacional de Salud. No se tuvieron en cuenta productos sanitarios sin principio activo.
Para describir la PI se utilizaron los criterios STOPP/START. Son 87 criterios (65 STOPP y 22 START) creados como herramienta de cribado para prescripciones potencialmente inadecuadas en los pacientes ancianos. En este estudio se utilizó la versión validada y traducida al castellano por Delgado et al.16. Se consideró porcentaje de PI al porcentaje de pacientes con incumplimiento de al menos un criterio STOPP o START, y se calculó con un intervalo de confianza (IC) del 95%. Para el análisis estadístico se utilizó chi-cuadrado.
Se tuvieron en cuenta otros anticoagulantes, además de la warfarina, en los criterios que mencionan exclusivamente la warfarina, para adaptar dichos criterios a la prescripción de nuestro entorno.
Recogida de datosSe creó una base de datos que recogiera las variables a estudio y todos los criterios STOPP/START para cada paciente. Los datos se obtuvieron entre junio y septiembre de 2012 de forma manual a través de la historia clínica informatizada y de forma cruzada, de manera que ningún investigador recogiera datos de pacientes asignados a su cupo.
Aspectos éticosLos pacientes se anonimizaron en la base de datos para que el análisis de datos se realizara de forma confidencial. Se presentó el estudio en cada centro participante, y los médicos responsables de los pacientes incluidos dieron su consentimiento verbal para realizar el estudio. El equipo investigador no realizó cambios en los tratamientos. Los médicos responsables de los pacientes podían solicitar la información una vez analizada y valorar si creían conveniente realizar modificaciones en los tratamientos.
ResultadosDe los 467 pacientes de la muestra, se incluyeron 427 (91%). Cuarenta pacientes fueron pérdidas por diversos motivos: 7 por datos incompletos, 7 por traslado, 3 defunciones y 23 por número de fármacos. Durante la recogida de datos entraron en vigor cambios en la financiación de los medicamentos (euro por receta, copago sanitario y desfinanciación de algunos fármacos). En el momento de la inclusión estos 23 pacientes eran polimedicados, pero durante la recogida de datos dejaron de serlo para la historia clínica informatizada, desconociendo si el paciente continuaba consumiendo el fármaco (fig. 1).
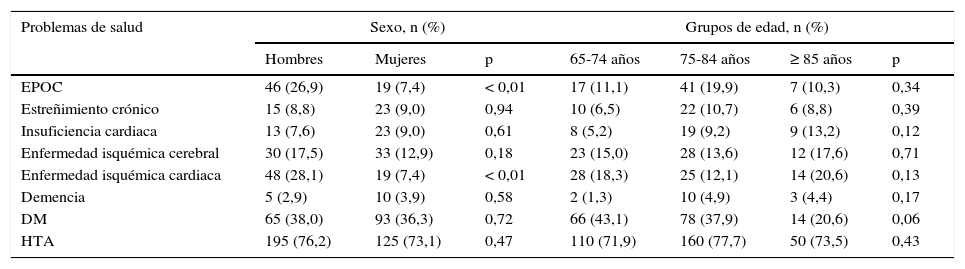
El 60% eran mujeres y la edad media fue de 77,3 (±7,0DE), con una media de fármacos prescritos de 8,9 (±2,8DE). No se observaron diferencias significativas entre el número de fármacos prescritos y el sexo o la edad (tabla 1). La muestra de pacientes era pequeña para comparar diferencias entre los centros participantes. Las patologías más frecuentes, a las que con mayor frecuencia hacen referencia los criterios STOPP/START, fueron: HTA (76,2% en hombres y 73,1% en mujeres), DM (38% vs 36,3%), cardiopatía isquémica (28,1% vs 7,4%, p<0,01), EPOC (26,9% vs 7,4%, p<0,01) y enfermedad isquémica cerebral (17,5% vs 12,9%) (tabla 2).
Datos demográficos
| Total, n (%)a | 6-7 fármacos, n (%)b | 8-9 fármacos, n (%)b | ≥ 10 fármacos, n (%)b | |
|---|---|---|---|---|
| Sexo (p=0,54) | ||||
| Hombres | 171 (40,0) | 60 (35,1) | 57 (33,3) | 54 (31,6) |
| Mujeres | 256 (60,0) | 88 (34,4) | 75 (29,3) | 93 (36,3) |
| Edad (p=0,06) | ||||
| Entre 65-74 años | 153 (35,8) | 62 (40,5) | 46 (30,1) | 45 (29,4) |
| Entre 75-84 años | 206 (48,2) | 62 (30,1) | 60 (29,1) | 84 (40,8) |
| ≥ 85 años | 68 (15,9) | 24 (35,3) | 26 (38,2) | 18 (26,5) |
Prevalencia de problemas de salud más implicados en la escala STOPP/START
| Problemas de salud | Sexo, n (%) | Grupos de edad, n (%) | |||||
|---|---|---|---|---|---|---|---|
| Hombres | Mujeres | p | 65-74 años | 75-84 años | ≥ 85 años | p | |
| EPOC | 46 (26,9) | 19 (7,4) | < 0,01 | 17 (11,1) | 41 (19,9) | 7 (10,3) | 0,34 |
| Estreñimiento crónico | 15 (8,8) | 23 (9,0) | 0,94 | 10 (6,5) | 22 (10,7) | 6 (8,8) | 0,39 |
| Insuficiencia cardiaca | 13 (7,6) | 23 (9,0) | 0,61 | 8 (5,2) | 19 (9,2) | 9 (13,2) | 0,12 |
| Enfermedad isquémica cerebral | 30 (17,5) | 33 (12,9) | 0,18 | 23 (15,0) | 28 (13,6) | 12 (17,6) | 0,71 |
| Enfermedad isquémica cardiaca | 48 (28,1) | 19 (7,4) | < 0,01 | 28 (18,3) | 25 (12,1) | 14 (20,6) | 0,13 |
| Demencia | 5 (2,9) | 10 (3,9) | 0,58 | 2 (1,3) | 10 (4,9) | 3 (4,4) | 0,17 |
| DM | 65 (38,0) | 93 (36,3) | 0,72 | 66 (43,1) | 78 (37,9) | 14 (20,6) | 0,06 |
| HTA | 195 (76,2) | 125 (73,1) | 0,47 | 110 (71,9) | 160 (77,7) | 50 (73,5) | 0,43 |
DM: diabetes mellitus; EPOC: enfermedad pulmonar obstructiva crónica; HTA: hipertensión arterial.
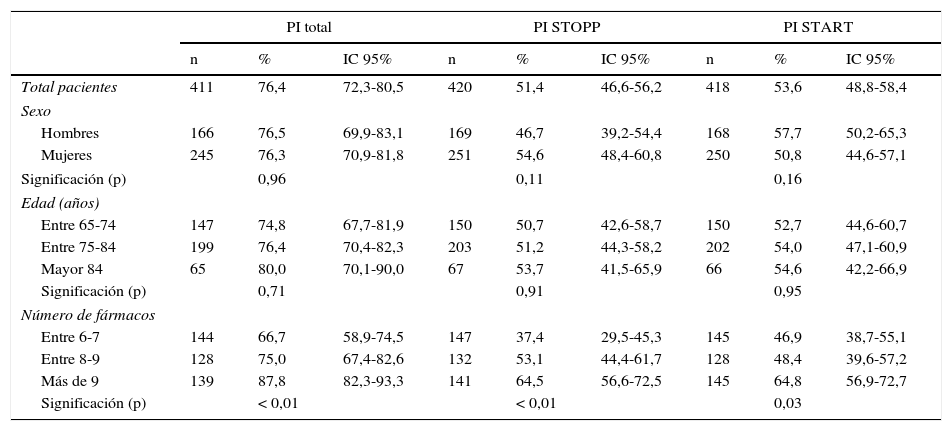
En la tabla 3 se describe la PI de los pacientes que tenían todos los criterios STOPP/START valorados. Trescientos catorce pacientes (76,4% [IC95%: 72,2-80,6]) tenían al menos una PI según los criterios STOPP/START. La PI fue mayor a mayor número de fármacos prescritos (p<0,01), sin diferencias significativas por sexo o edad. Se detectaron 334 PI STOPP que afectaron al 51,4% (46,5-56,3) de los pacientes, y 371 PI START que afectaron al 53,6% (48,7-58,5). Las tablas 4 y 5 reflejan la PI para cada uno de los criterios STOPP/START.
Prescripción inadecuada (PI) en pacientes con incumplimiento de al menos un criterio sobre el total de criterios, sobre el total de criterios STOPP y sobre el total de criterios START
| PI total | PI STOPP | PI START | |||||||
|---|---|---|---|---|---|---|---|---|---|
| n | % | IC 95% | n | % | IC 95% | n | % | IC 95% | |
| Total pacientes | 411 | 76,4 | 72,3-80,5 | 420 | 51,4 | 46,6-56,2 | 418 | 53,6 | 48,8-58,4 |
| Sexo | |||||||||
| Hombres | 166 | 76,5 | 69,9-83,1 | 169 | 46,7 | 39,2-54,4 | 168 | 57,7 | 50,2-65,3 |
| Mujeres | 245 | 76,3 | 70,9-81,8 | 251 | 54,6 | 48,4-60,8 | 250 | 50,8 | 44,6-57,1 |
| Significación (p) | 0,96 | 0,11 | 0,16 | ||||||
| Edad (años) | |||||||||
| Entre 65-74 | 147 | 74,8 | 67,7-81,9 | 150 | 50,7 | 42,6-58,7 | 150 | 52,7 | 44,6-60,7 |
| Entre 75-84 | 199 | 76,4 | 70,4-82,3 | 203 | 51,2 | 44,3-58,2 | 202 | 54,0 | 47,1-60,9 |
| Mayor 84 | 65 | 80,0 | 70,1-90,0 | 67 | 53,7 | 41,5-65,9 | 66 | 54,6 | 42,2-66,9 |
| Significación (p) | 0,71 | 0,91 | 0,95 | ||||||
| Número de fármacos | |||||||||
| Entre 6-7 | 144 | 66,7 | 58,9-74,5 | 147 | 37,4 | 29,5-45,3 | 145 | 46,9 | 38,7-55,1 |
| Entre 8-9 | 128 | 75,0 | 67,4-82,6 | 132 | 53,1 | 44,4-61,7 | 128 | 48,4 | 39,6-57,2 |
| Más de 9 | 139 | 87,8 | 82,3-93,3 | 141 | 64,5 | 56,6-72,5 | 145 | 64,8 | 56,9-72,7 |
| Significación (p) | < 0,01 | < 0,01 | 0,03 | ||||||
Criterios STOPP y porcentaje de prescripción inadecuada (PI)
| Criterio STOPP | PI, n (%)a | Criterio STOPP | PI, n (%)a |
|---|---|---|---|
| Sistema cardiovascular | |||
| 1. Digoxina a dosis superiores a 125mg/día a largo plazo en presencia de IC | 0 (0,0) | 10. Dipiridamol como monoterapia para la prevención cardiovascular secundaria | 0 (0,0) |
| 2. Diuréticos de asa para edemas maleolares aislados sin signos clínicos de IC | 3 (0,7) | 11. AAS con antecedentes de enfermedad ulcerosa péptica sin antagonistas H2 o IBP | 0 (0,0) |
| 3. Diuréticos del asa como monoterapia de primera línea en hipertensión | 2 (0,5) | 12. AAS a dosis superiores de 150mg/día | 21 (4,9) |
| 4. Diuréticos tiazídicos con antecedentes de gota | 8 (1,9) | 13. AAS sin antecedentes de CI, enfermedad CV, enfermedad arterial periférica o antecedente oclusivo arterial | 43 (10,0) |
| 5. Bloqueadores β no cardioselectivos en EPOC | 5 (1,2) | 14. AAS para tratar un mareo no claramente atribuible a enfermedad CV | 0 (0,0) |
| 6. Bloqueadores β en combinación con verapamilo | 1 (0,2) | 15. Warfarina o acenocumarol para un primer episodio de TVP no complicado durante más de 6 meses | 2 (0,5) |
| 7. Uso de diltiazem y verapamilo en IC grado iii/iv de la NYHA | 3 (0,7) | 16. Warfarina o acenocumarol para una primera embolia de pulmón no complicada durante >12 meses | 2 (0,5) |
| 8. Antagonistas del calcio en estreñimiento crónico | 11 (2,6) | 17. AAS, clopidogrel, dipiridamol, warfarina o acenocumarol con una enfermedad hemorrágica concurrente | 3 (0,7) |
| 9. Combinación de AAS y warfarina/acenocumerol sin antagonistas H2 o IBP | 0 (0,0) | ||
| Sistema nervioso central | |||
| 1. ATC con demencia | 0 (0,0) | 8. Uso prolongado (>1 mes) de neurolépticos como hipnóticos a largo plazo | 6 (1,4) |
| 2. ATC con glaucoma | 0 (0,0) | 9. Uso prolongado de neurolépticos (>1mes) en el parkinsonismo | 2 (0,5) |
| 3. ATC con trastornos de la conducción cardíaca | 0 (0,0) | 10. Fenotiazinas en pacientes con epilepsia | 0 (0,0) |
| 4. ATC con estreñimiento | 0 (0,0) | 11. Anticolinérgicos para tratar los efectos secundarios extrapiramidales de los neurolépticos | 0 (0,0) |
| 5. ATC con un opiáceo o un antagonista del calcio | 7 (1,6) | 12. ISRS con antecedentes de hiponatremia clínicamente significativa | 1 (0,2) |
| 6. ATC con prostatismo o con antecedentes de retención urinaria | 2 (0,5) | 13. Uso prolongado (>1semana) de antihistamínicos de primera generación | 7 (1,5) |
| 7. Uso prolongado (>1mes) de benzodiacepinas de vida media larga o con metabolitos de larga acción | 28 (6,6) | ||
| Sístema gastrointestinal | |||
| 1. Difenoxilato, loperamida o fosfato de codeína para el tratamiento de la diarrea de causa desconocida | 1 (0,2) | 4. IBP para la enfermedad ulcerosa péptica a dosis terapéuticas plenas durante >8 semanas | 12 (2,8) |
| 2. Difenoxilato, loperamida o fosfato de codeína para el tratamiento de la gastroenteritis infecciosa grave | 1 (0,2) | 5. Espasmolíticos anticolinérgicos en el estreñimiento crónico | 1 (0,2) |
| 3. Proclorperazina o metoclopramida con parkinsonismo | 0 (0,0) | ||
| Sistema respiratorio | |||
| 1. Teofilina como monoterapia en la EPOC | 0 (0,0) | 3. Ipratropio inhalado en el glaucoma | 4 (0,9) |
| 2. Corticosteroides sistémicos en lugar de inhalados en tratamiento de mantenimiento en la EPOC moderada-grave | 0 (0,0) | ||
| Sistema musculoesquelético | |||
| 1. AINE con antecedentes de enfermedad ulcerosa péptica o hemorragia digestiva, salvo en asociación con antagonistas H2, IBP o misoprostol | 1 (0,2) | 5. Warfarina y AINE juntos | 8 (1,9) |
| 2. AINE con hipertensión moderada-grave | 2 (0,5) | 6. AINE con insuficiencia renal crónica | 6 (1,4) |
| 3. AINE con insuficiencia cardíaca | 7 (1,6) | 7. Corticosteroides a largo plazo (>3meses) como monoterapia para la artritis reumatoide o la artrosis | 3 (0,7) |
| 4. Uso prolongado de AINE (más de 3 meses) para el alivio del dolor articular leve en la artrosis | 20 (4,7) | 8. AINE o colchicina a largo plazo para el tratamiento crónico de la gota cuando no existe contraindicación para el alopurinol | 0,2 (1) |
| Sistema urogenital | |||
| 1. Fármacos antimuscarínicos vesicales con demencia | 1 (0,2) | 4. Fármacos antimuscarínicos vesicales con prostatismo crónico | 1 (0,2) |
| 2. Fármacos antimuscarínicos vesicales con glaucoma crónico | 2 (0,5) | 5. Bloqueadores alfa en varones con incontinencia frecuente (uno o más episodios de incontinencia al día) | 6 (1,4) |
| 3. Fármacos antimuscarínicos vesicales con estreñimiento crónico | 1 (0,2) | 6. Bloqueadores alfa con sonda vesical permanente; i.e. sonda durante >2meses | 2 (0,5) |
| Sistema endocrino | |||
| 1. Glibenclamida o clorpropamida con DMII | 4,2 (18) | 3. Estrógenos con antecedentes de cáncer de mama o TVP | 0 (0,0) |
| 2. Bloqueadores beta en la DM con frecuentes episodios de hipoglucemia (al menos un episodio/mes) | 0,5 (2) | 4. Estrógenos sin progestágenos en mujeres con útero intacto | 9 (2,1) |
| Analgésicos | |||
| 1. Uso a largo plazo de opiáceos potentes como tratamiento de primera línea en el dolor leve a moderado | 1,2 (5) | 3. Opiáceos a largo plazo en la demencia, salvo cuando están indicados en cuidados paliativos o para el manejo de un síndrome doloroso moderado/grave | 0,5 (2) |
| 2. Opiáceos regulares durante >2semanas en aquellos con estreñimiento crónico sin uso simultáneo de laxantes | 1,6 (7) | ||
| Fármacos que afectan negativamente a los propensos a caerse (una o más caídas en los últimos 3 meses) | |||
| 1. Benzodiacepinas | 9 (2,1) | 4. Vasodilatadores que inducen hipotensión postural persistente | 11 (2,6) |
| 2. Neurolépticos | 4 (0,9) | 5. Opiáceos en tratamiento prolongado en enfermos que tienen tendencia a caer | 3 (0,7) |
| 3. Antihistamínicos de primera generación | 0 (0,0) | ||
| Fármacos duplicados | |||
| Cualquier prescripción regular de 2 fármacos de la misma clase | 27 (6,4) | ||
| Total pacientes con PI STOPP | 334 | ||
AAS: ácido acetilsalicílico; AINE: antiinflamatorio no esteroideo; ATC; antidepresivo tricíclico; CV: cerebrovascular; CI: cardiopatía isquémica; EPOC: enfermedad pulmonar obstructiva crónica; IC: insuficiencia cardiaca; DM: diabetes mellitus; NYHA; New York Heart Association; TVP: tromboembolismo pulmonar.
Criterios START y proporción de prescripción inadecuada (PI)
| Criterios START | PI, n (%)a | Criterios START | PI, n (%)a |
|---|---|---|---|
| Sistema cardiovascular | |||
| 1. Warfarina en presencia de FA crónica | 1 (0,2) | 5. Estatinas con antecedentes de enfermedad arterioesclerótica coronaria, cerebral o arterial periférica si independencia para ABVD y esperanza de vida >5años | 15 (3,5) |
| 2. AAS en presencia de FA crónica, cuando la warfarina esté contraindicada pero no el AAS | 22 (5,2) | 6. IECA en la insuficiencia cardíaca crónica | 19 (4,5) |
| 3. AAS o clopidogrel con antecedentes de enfermedad arterioesclerótica coronaria, cerebral o arterial periférica en pacientes con ritmo sinusal | 4 (0,9) | 7. IECA tras un infarto agudo de miocardio | 7 (1,6) |
| 4. Tratamiento antihipertensivo cuando la PAS sea normalmente superior a 160mmHg | 25 (5,9) | 8. Bloqueadores beta en la angina crónica estable | |
| Sistema respiratorio | |||
| 1. Agonista beta-2 o anticolinérgico inhalado pautado en el asma o la EPOC leve a moderada | 4,4 (19) | 3. Oxigenoterapia domiciliaria continua en la insuficiencia respiratoria tipo 1 o tipo 2 bien documentada | 1 (0,2) |
| 2. Corticosteroide inhalado pautado en el asma o la EPOC moderada a grave, cuando la FEV1 es inferior al 50% | 2,8 (12) | ||
| Sistema nervioso central | |||
| 1. Levodopa en la enfermedad de Parkinson idiopática con deterioro funcional evidente y consecuente discapacidad | 1 (0,2) | 2. Antidepresivos en presencia de síntomas depresivos moderados a graves durante al menos tres meses | 10 (2,4) |
| Sistema gastrointestinal | |||
| 1. IBP en la enfermedad por RGE grave o la estenosis péptica que precise dilatación | 1 (0,2) | 2. Suplementos de fibra en la diverticulosis sintomática crónica con estreñimiento | 14 (3,3) |
| Sistema musculoesquelético | |||
| 1. Fármacos antirreumáticos modificadores de la enfermedad en la AR moderada a grave activa de más de 12 semanas de duración | 0 (0,0) | 3. Suplementos de calcio y vitamina D en pacientes con osteoporosis conocida | 24 (5,6) |
| 2. Bifosfonatos en pacientes que reciben corticosteroides orales a dosis de mantenimiento | 11 (2,6) | ||
| Sistema endocrino | |||
| 1. Metformina en la diabetes mellitus tipo 2±síndrome metabólico (en ausencia de insuficiencia renal) | 50 (11,8) | 3. Antiagregantes plaquetarios en la diabetes mellitus si coexisten uno o más factores mayores de riesgo CV | 75 (17,6) |
| 2. IECA o ARA-2 en la diabetes con nefropatía | 10 (2,4) | 4. Estatinas en la diabetes mellitus si coexisten uno o más factores mayores de riesgo CV | 50 (11,8) |
| Total pacientes con PI START | 371 | ||
ABVD: actividades básicas de la vida diraria; AR: artritis reumatoide; ARA-2: antagonista recaptación angiotensina 2; CV: cardiovascular; EPOC: enfermedad pulmonar obstructiva crónica; FA: fibrilación auricular; FEV: fracción de eyección ventricular; IECA; inhibidor de enzima convetidora de angiotensina; PAS: presión arterial sistólica; RGE: reflujo gastroesofágico.
El criterio STOPP más frecuente fue el que hace referencia a la prescripción de ácido acetilsalicílico (AAS) sin antecedentes de cardiopatía isquémica, enfermedad cardiovascular, enfermedad arterial periférica o un antecedente oclusivo arterial, que afectó a 43 pacientes (10,2%). El uso prolongado de benzodiacepinas afectó a 28 pacientes (6,6%) y las duplicidades de fármacos, a 27 pacientes (6,4%). Los fármacos más duplicados fueron los AINE.
El criterio START más frecuente fue el que hace referencia al inicio de antiagregación en DM si coexisten uno o más factores mayores de riesgo cardiovascular (HTA, hipercolesterolemia, tabaquismo), que afectó a 75 pacientes (17,9%). La omisión de estatinas en diabéticos con al menos un factor de riesgo cardiovascular (FRCV) y de metformina en diabéticos con síndrome metabólico afectaron por igual a 50 pacientes (11,9%).
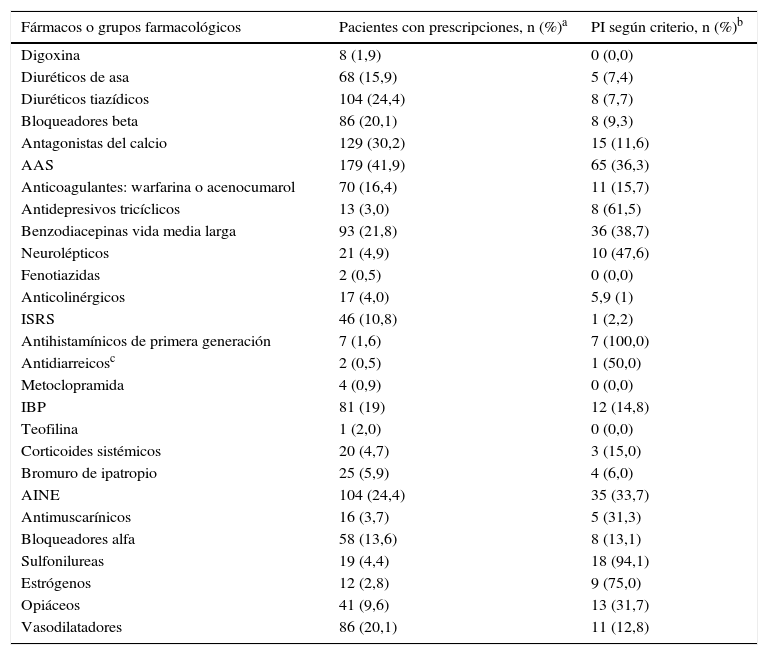
Los fármacos o grupos farmacológicos más prescritos de forma crónica, a los que con mayor frecuencia hacen referencia los criterios STOPP/START, fueron: AAS en 179 pacientes (41,9%), antagonistas del calcio en 129 (30,2%), AINE orales en 104 (24,4%), diuréticos tiazídicos en 104 (24,4%) y benzodiacepinas en 93 (21,8%) (tabla 6).
Porcentaje PI por fármaco o grupo farmacológico según criterios STOPP implicados
| Fármacos o grupos farmacológicos | Pacientes con prescripciones, n (%)a | PI según criterio, n (%)b |
|---|---|---|
| Digoxina | 8 (1,9) | 0 (0,0) |
| Diuréticos de asa | 68 (15,9) | 5 (7,4) |
| Diuréticos tiazídicos | 104 (24,4) | 8 (7,7) |
| Bloqueadores beta | 86 (20,1) | 8 (9,3) |
| Antagonistas del calcio | 129 (30,2) | 15 (11,6) |
| AAS | 179 (41,9) | 65 (36,3) |
| Anticoagulantes: warfarina o acenocumarol | 70 (16,4) | 11 (15,7) |
| Antidepresivos tricíclicos | 13 (3,0) | 8 (61,5) |
| Benzodiacepinas vida media larga | 93 (21,8) | 36 (38,7) |
| Neurolépticos | 21 (4,9) | 10 (47,6) |
| Fenotiazidas | 2 (0,5) | 0 (0,0) |
| Anticolinérgicos | 17 (4,0) | 5,9 (1) |
| ISRS | 46 (10,8) | 1 (2,2) |
| Antihistamínicos de primera generación | 7 (1,6) | 7 (100,0) |
| Antidiarreicosc | 2 (0,5) | 1 (50,0) |
| Metoclopramida | 4 (0,9) | 0 (0,0) |
| IBP | 81 (19) | 12 (14,8) |
| Teofilina | 1 (2,0) | 0 (0,0) |
| Corticoides sistémicos | 20 (4,7) | 3 (15,0) |
| Bromuro de ipatropio | 25 (5,9) | 4 (6,0) |
| AINE | 104 (24,4) | 35 (33,7) |
| Antimuscarínicos | 16 (3,7) | 5 (31,3) |
| Bloqueadores alfa | 58 (13,6) | 8 (13,1) |
| Sulfonilureas | 19 (4,4) | 18 (94,1) |
| Estrógenos | 12 (2,8) | 9 (75,0) |
| Opiáceos | 41 (9,6) | 13 (31,7) |
| Vasodilatadores | 86 (20,1) | 11 (12,8) |
AAS: ácido acetilsalicílico; AINE: antiinflamatorio no esteroideo; IBP: inhibidor de la bomba de protones; ISRS: inhibidores de recaptación de serotonina.
Este estudio describe un porcentaje de pacientes polimedicados mayores de 64años más elevado que el descrito hasta ahora en atención primaria. Esto podría deberse a que la media de edad de los pacientes de este estudio era más elevada3,4. Si bien en este estudio no se encontraron diferencias significativas entre el número de fármacos y la edad o el sexo, cabe destacar que el 40,8% de pacientes de entre 75 y 84años tenían más de 10 fármacos prescritos.
La PI afectó a un porcentaje más elevado de pacientes que el descrito hasta ahora. La variabilidad de PI, en los estudios realizados en atención primaria, abarca desde el 18,3% en el estudio de Ryan et al.17, el 52,8% en el estudio de Candela et al.18, hasta el 69,2% en el de Mera et al.19. Los resultados de este estudio se asemejan más a los realizados en pacientes institucionalizados cuya PI supera el 70%20-24. Este porcentaje más elevado podría explicarse porque en este estudio la media de fármacos prescritos fue de 8,9, y los estudios de atención primaria antes mencionados estudiaron pacientes cuya media era de 5-6. Como refleja la tabla 3, a mayor número de fármacos prescritos, mayor fue la PI. Cuando la media de fármacos era de 6-7, la PI fue similar a los estudios realizados en atención primaria, pero cuando la media de fármacos era superior a 7, la PI fue similar a la de los de pacientes institucionalizados.
Los estudios publicados que analizan la PI según los criterios STOPP/START destacan una mayor PI en detrimento de los criterios STOPP. En este estudio no hubo diferencias de PI para los criterios STOPP y para los START. Es decir, la mitad de los pacientes del estudio tenían al menos un fármaco prescrito de forma inadecuada y al menos una omisión de un fármaco necesario.
Para conocer si los resultados de este estudio eran similares a otros estudios publicados, escogimos el de Candela et al.18 por tratarse de un estudio con un número parecido de pacientes mayores de 64años en atención primaria y realizado en España (Cáceres). Al comparar los resultados de los criterios STOPP/START con mayor PI, observamos diferencias pero también similitudes. En ambos estudios los antiagregantes, tanto por exceso como por omisión de prescripción, fueron una causa importante de PI. La diferencia más llamativa fue que casi el doble de pacientes de este estudio debería tomar un antiagregante plaquetario con antecedente de DM y al menos un FRCV. Esta diferencia entre ambos estudios creemos que podría deberse a que aún hoy la evidencia científica es controvertida respecto a la prevención primaria en pacientes con DM. Un estudio de 18.646 pacientes del Registro Nacional Sueco de diabetes recientemente publicado no encontró evidencia del beneficio de la AAS en prevención primaria en los pacientes con DM25.
Los porcentajes de pacientes con DM en los que se deberían iniciar estatinas y metformina también fueron más elevados en este estudio. Respecto al inicio de estatinas, creemos que esta diferencia entre ambos estudios también podría deberse a que aún hoy la evidencia científica es controvertida respecto a la prevención primaria en pacientes con DM sin enfermedad cardiovascular previa. La reciente guía de la American Heart Association 2013 sobre prevención primaria en pacientes con DM recomienda el inicio de estatinas de moderada intensidad entre los 40 y los 75años e individualizar la desición en los ≥75años según el riesgo/beneficio26. Respecto al inicio de metformina en los pacientes con DM, creemos que puede deberse a que, a través de la historia clínica informatizada, no podíamos conocer si los motivos de no tomar metformina eran otros, como control exclusivo con dieta y estilos de vida saludables o intolerancia a la metformina.
El uso prolongado de benzodiacepinas de vida media larga y las duplicidades de fármacos tuvieron porcentajes de PI elevados pero inferiores a los descritos por Candela et al.18. Creemos que esto podría deberse a que en los pacientes de este estudio, cuya media de fármacos prescritos es superior y por tanto se les podría suponer mayor fragilidad, somos más conscientes de los riesgos de las benzodiacepinas y de las duplicidades e intentamos evitar su prescripción. Los riesgos de las benzodiacepinas en trastornos de memoria, aumento de caídas, fracturas y accidentes de tráfico, riesgo de abuso y dependencia27 deberían hacernos evitar su inicio o desprescribirlas con más frecuencia. Para evitar las duplicidades son fundamentales la comunicación entre atención primaria y especializada y la receta electrónica común, como ya se está implantando en algunas comunidades autónomas siguiendo el Plan de Calidad del SNS.
Los criterios STOPP/START en ningún caso sustituyen al criterio médico, pero son una herramienta sensible para la detección de PI y coste-efectiva20,22,28. Sin embargo, como ya mencionan Lertxundi et al.29, hay criterios que deberían ser revisados, actualizados y adaptados a la prescripción en nuestro entorno para reducir la PI. La historia clínica informatizada del Institut Català de la Salut (ICS) utiliza alarmas farmacológicas basadas en los criterios de Beers, y es por ello que creemos que se deberían actualizar, e incluso valorar si los criterios STOPP/START serían más adecuados al estar mejor adaptados a la prescripción en nuestro entorno.
Una de las limitaciones del estudio es que la recogida de datos se realizó desde la historia clínica informatizada, por lo que desconocemos la adherencia terapéutica, y es probable que haya un infrarregistro de antecedentes patológicos, sobre todo de aquellos de difícil etiquetado en atención primaria pero que sí contemplan los criterios STOPP/START (hiponatremia, hipotensión postural persistente, niveles de dolor, esperanza de vida, oxigenoterapia domiciliaria). Otra limitación es que la valoración de cada criterio se realizó por separado, aunque hay criterios que pueden dar lugar a contradicciones, como ya mencionaron Ubeda et al.14. Esto ocurre en los criterios STOPP A13 y START F316, respecto a la necesidad de retirar la antiagregación en ausencia de cardiopatía isquémica, enfermedad cerebrovascular o arteriopatía periférica (STOPP A13) o de iniciarla si coexisten DM y al menos un FRCV (START F3). Esta puntualización es importante teniendo en cuenta que en este estudio son los antiagregantes la principal causa de PI. De ahí que creamos fundamental la actualización de los criterios.
Para concluir, la PI en atención primaria es muy elevada según los criterios STOPP/START y aumenta a mayor número de fármacos prescritos. La PI es similar respecto a fármacos que se deberían retirar como iniciar. Los antiagregantes, tanto por exceso como por omisión, las benzodiacepinas y las duplicidades son las causas más frecuentes de PI. Los pacientes ancianos polimedicados, con más de 7 fármacos prescritos en atención primaria, tienen una PI similar a la de pacientes institucionalizados.
- •
La polimedicación y sus consecuencias negativas (reacciones adversas, interacciones, hospitalizaciones) en pacientes ancianos con pluripatología son muy prevalentes.
- •
Los pacientes polimedicados tienen un riesgo elevado de prescripción inadecuada (PI). En nuestro medio los criterios STOPP/START son los más utilizados para su detección.
- •
Es necesario conocer la PI en los pacientes ancianos polimedicados en atención primaria por tratarse de una causa de morbimortalidad prevenible en un colectivo frágil.
- •
A mayor número de fármacos prescritos, mayor riesgo de PI.
- •
La PI es similar respecto a fármacos que se deberían retirar como iniciar.
- •
Los antiagregantes, las benzodiacepinas y las duplicidades de fármacos son las causas más frecuentes de PI.
- •
Los pacientes ancianos polimedicados, con más de 7 fármacos prescritos en atención primaria, tienen cifras de PI similares a las de los pacientes institucionalizados, según los criterios STOPP/START.
El estudio se realizó como proyecto de investigación dentro del programa de formación de residentes de Medicina Familiar y Comunitaria (MFyC).
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
Estudio galardonado con el primer premio de las V Jornadas de Investigación de Residentes de MFyC de la Unitat Docent de Barcelona en 2013.
El Grupo Polimedicación Litoral está formado por Anna Vitòria Codina, Elena Mellado Breña, Iris Alarcón Belmonte, Manel Recasens Boada, María Cecilia Salgueiro, Melania Priego Artero, Mònica Vera Vallés y Noemí Amorós Parramon.