Identificar las prescripciones potencialmente inapropiadas (PPI) y omisiones de prescripción (OP) mediante los criterios STOPP/START y factores asociados en pacientes ≥65años en un centro de salud de atención primaria.
DiseñoEstudio descriptivo-transversal.
EmplazamientoCentro de Salud Monóvar, atención primaria. Período de estudio: 6meses.
ParticipantesDoscientos cuarenta y siete sujetos identificados mediante aleatorización simple. Criterios de inclusión: individuos de ≥65años que acudieron a la consulta médica ≥2veces en el período de estudio. Exclusión: situación terminal y pertenecientes a residencias.
MétodosRecogida de datos a través de historias clínicas electrónicas. Se evaluaron: criterios STOPP/START, edad, sexo, comorbilidad y número de fármacos crónicos. Variables principales: PPI y OP identificadas por los criterios STOPP y START, respectivamente.
ResultadosSe identificaron 81pacientes (32,8%) con PPI; la más frecuente correspondió a benzodiacepinas de vida media larga en 17 (6,9%). Se encontraron 73 (29,6%) con OP; la más frecuente fue la ausencia de estatinas en pacientes con diabetes mellitus, y uno o más factores mayores de riesgo cardiovascular en 21 (8,5%). Asociación de PPI con polimedicación ajustado por edad y sexo (OR: 2,02; IC95%: 1,15-3,53; p=0,014) y asociación de OP con polimedicación ajustado por edad y sexo (OR: 2,37; IC95%: 1,32-4,24; p=0,004).
ConclusionesLa prescripción inapropiada en mayores es frecuente y está relacionada con el uso de benzodiacepinas de vida media larga. Existen diabéticos con factores de riesgo cardiovascular en los que se omiten las estatinas. La polimedicación juega un papel importante en las PPI y OP.
To identify potentially inappropriate prescriptions (PPI) and prescribing omissions (OP) by means of the STOPP/START criteria, as well as associated factors in ≥65year old patients in a Primary Care setting in Spain.
Study designA cross-sectional, descriptive study.
SettingCentro de Salud Monóvar, Primary Health Care. Study period: 6months.
Patients Random sample247patients. Eligibility criteria: ≥65years patients who attended an urban Primary Care clinic 2 or more times were studied. Terminally ill and nursing home residents were excluded.
MethodsData were collected from electronic clinical records. STOPP and START criteria were evaluated in each clinical record, including age, sex, co-morbidity, number of chronic prescriptions. Main outcomes: PPI and OP identified by STOPP and START criteria, respectively.
ResultsA total of 81 patients (32.8%) had PPI, with the most common being the long-term use of long-acting benzodiazepines in 17 (6.9%). OP was found in 73 (29.6%) patients, with the most common being the omission of statins in patients diagnosed with diabetes mellitus and/or one or more major cardiovascular risk factors in 21 (8.5%). After adjustment by gender and age, correlations were found between PPI and multiple medication (OR: 2.02; 95%CI: 1.15-3.53; P=.014), and OP and polypharmacy (OR: 2.37; 95%CI: 1.32-4.24; P=0.004).
ConclusionsInappropriate prescribing in older people is frequent, and is mainly associated with long-acting benzodiazepines. There are diabetic patients who do not have statins prescribed. Multiple medication is associated with PPI and OP.
La prescripción inapropiada (PI) en ancianos es un problema de salud pública y constituye una de las principales causas de reacciones adversas a medicamentos (RAM). Las RAM están asociadas a un elevado número de ingresos hospitalarios y figuran entre las principales causas de defunción en todo el mundo, siendo la mayoría de ellas prevenibles, según la Organización Mundial de la Salud1. En España, según el estudio APEAS los efectos adversos en atención primaria (AP) en su mayoría están relacionados con el uso de fármacos2. Otro problema encontrado en el paciente mayor es la polimedicación, que aumenta el riesgo de errores en la prescripción, las interacciones farmacológicas e, incluso, la polimedicación excesiva (10 o más medicamentos), se ha descrito como un indicador de mortalidad en estas personas3. La frecuencia de PI varía ampliamente según el ámbito asistencial observado y la herramienta de evaluación utilizada, oscilando entre el 14 y el 32,2% en la comunidad4,5.
Existen varias herramientas diseñadas para la detección de PI, entre las cuales se encuentran los criterios de Beers6, Improved Prescribing in the Elderly Tool (IPET)7, Medication Appropriateness Index (MAI)8, y los criterios STOPP/START (Screening Tool of Older Person’ potentially inappropriate Prescriptions/Screening Tool to Alert doctors to the Rigth, i.e. appropriate, indicated treatment)9.
La herramienta STOPP/START propone 65criterios STOPP para la detección de prescripciones potencialmente inapropiadas (PPI) y 22criterios START para la detección de omisiones de prescripción (OP) en presencia de ciertas enfermedades, salvo contraindicación. Son aplicables a personas de 65 o más años. Está disponible la versión validada al español10. Se han realizado estudios comparando la herramienta STOPP/START con la de Beers y encontrando que la primera detecta un mayor número de PI10. Se han realizado estudios a nivel hospitalario y residencias geriátricas en España con la herramienta STOPP/START11,12; sin embargo, son escasos los estudios diseñados y realizados exclusivamente en centros de AP13.
El objetivo del estudio es identificar las PPI y OP mediante los criterios STOPP/START, así como los factores asociados en pacientes de 65 o más años en un centro de salud urbano de AP en España.
Materiales y métodosSe trata de un estudio descriptivo transversal. La población incluye pacientes de 65 o más años atendidos en un Centro de Salud urbano docente de España. Los criterios de inclusión fueron pacientes de 65 o más años atendidos en las consultas de medicina que acudieron 2 o más veces durante el período de estudio. Los criterios de exclusión fueron pacientes en situación terminal y pertenecientes a residencias.
El cálculo del tamaño muestral se realizó en base a la prevalencia estimada de PI en estudios previos realizados en población similar con la misma herramienta. Para una prevalencia esperada de PI del 20%, precisión del 5% y confianza del 95%, se precisaron 247sujetos. A partir de un listado de pacientes de 65 o más años atendidos 2 o más veces en el período de estudio se identificaron los elementos muestrales mediante aleatorización simple. El período de estudio fue de junio a diciembre de 2011.
Las variables estudiadas fueron:
• Independientes: edad, sexo, número de fármacos crónicos, comorbilidad. Para el análisis de datos se crearon: polimedicado (6 o más fármacos crónicos) y edad en 2categorías: 75 o más años y menores de 75años.
• Dependientes: PPI identificada mediante los criterios STOPP; se recogieron los 65criterios por cada paciente. Para el análisis de datos se crearon las variables: PPI total por paciente (sí PPI o no PPI), número de PPI por paciente, PPI por sistemas (p.ej., PPI cardiovascular, PPI respiratorio) por paciente. La warfarina, anticoagulante incluido en los criterios STOPP, se sustituyó por el utilizado en nuestro medio, acenocumarol. OP identificadas mediante criterios START: se recogieron los 22criterios por cada paciente. Para el análisis de datos se crearon las variables: OP total (sí OP o no OP), número de OP por paciente. OP por sistemas (p.ej., OP cardiovascular, OP respiratorio, OP gastrointestinal, etc.).
Los datos se recogieron a partir de las historias clínicas informatizadas del programa AP-Madrid versión1. Se confeccionó un cuaderno de recogida de datos por paciente y su información se volcó en una base de datos en Microsoft Excel 2007 y posteriormente se migró al programa SPSS versión17.0.
El análisis de los datos se hizo mediante estadística descriptiva: las variables cuantitativas se describieron mediante su media y desviación estándar, o mediana y rango intercuartílico para las distribuciones asimétricas. Las variables cualitativas se describieron mediante su distribución de frecuencias absolutas y relativas.
Para la estadística inferencial se realizó un análisis bivariante con las variables demográficas y polimedicación utilizando χ2, y para el número de fármacos crónicos se utilizó la t de Student. Los factores asociados a la prescripción potencialmente inapropiada y omisiones de prescripción se estudiaron mediante regresión logística multivariante. Para las PPI, la variable dependiente fue PPI total y como variables independientes se introdujeron sexo, edad y polimedicación. Para las OP, la variable dependiente fue OP total y como variables independientes se introdujeron edad, sexo y polimedicación. Se expresaron mediante OR e IC95%. Se consideró significativa una p<0,05. Se utilizó el programa SPSS versión17.0.
ResultadosSe excluyeron y reemplazaron 50pacientes por las siguientes causas: 4vivían en residencias, 33 tenían una o ninguna consulta médica en el período de estudio, 3 presentaban neoplasia avanzada y en 10 no se encontró la historia clínica.
Se evaluaron un total de 247historias clínicas: 137 (55,5%) mujeres, edad media 77años (DE: 7), con un rango de edad de 65-95años.
Los diagnósticos más prevalentes fueron: hipertensión arterial en 178pacientes (72,1%), dislipidemia en 110 (44,5%), artrosis en 98 (39,7%), diabetes mellitus en 66 (26,7%) y reflujo gastroesofágico en 52 (21,1%).
Las características de la prescripción crónica se reflejan en la tabla 1. Los fármacos más prescritos fueron: inhibidores de la bomba de protones en 125pacientes (50,6%), estatinas en 112 (45,3%), IECA en 88 (35,6%), ácido acetilsalicílico en 86 (34,8%), diuréticos tiazídicos en 74 (30%), antagonistas del calcio en 64 (25,9%) y metformina en 44 (17,8%).
Mediante los criterios STOPP se identificaron un total de 104PPI correspondientes a 81pacientes (32,8%). De estos, 62tenían una PPI (25,1%), 15 tenían 2PPI (6,1%) y 4 tenían 3PPI (1,6%). Se encontró un mayor número de mujeres con al menos una PPI (34,3%) respecto de los varones (30,9%), no existiendo diferencia estadísticamente significativa. De los 65criterios STOPP, 32 de ellos identificaron PPI (49,2%). El criterio STOPP más frecuente fue el relacionado con el uso de benzodiacepinas de vida media larga en 17pacientes (6,9%), seguido por el uso de ácido acetilsalicílico sin indicación en 13 (5,3%) y por el uso de antagonistas del calcio en presencia de estreñimiento crónico en 10 (4%). El sistema con mayor número de PPI fue el cardiovascular, que registró 44PPI en 38 (15,4%) pacientes, seguido del sistema nervioso central, con 28PPI en 23 (9,3%) pacientes (tabla 2).
Prescripciones potencialmente inapropiadas por sistemas según los criterios STOPP
| Criterio | Total |
| Sistema cardiovascular | |
| Diuréticos de asa para los edemas maleolares aislados, sin signos clínicos de insuficiencia cardiaca | 5 |
| Diuréticos de asa como monoterapia de primera línea en la HTA | 3 |
| Diuréticos tiazídicos con antecedente de gota | 3 |
| Bloqueadores beta no cardioselectivos en la EPOC | 1 |
| Antagonistas del calcio en el estreñimiento crónico | 10 |
| Dipiridamol como monoterapia para la prevención cardiovascular secundaria | 1 |
| AAS a dosis superiores a 150mg/día | 6 |
| AAS sin antecedente de cardiopatía isquémica, enfermedad cerebrovascular, enfermedad arterial periférica o un antecedente oclusivo arterial | 13 |
| Acenocumarol para una primera embolia de pulmón no complicada durante más de 12meses | 2 |
| Sistema nervioso central y psicofármacos | |
| Antidepresivos tricíclicos con un opiáceo o antagonista del calcio | 1 |
| Uso prolongado (p.ej., más de un mes) de benzodiacepinas de vida media larga o benzodiacepinas con metabolitos de larga acción | 17 |
| Uso prolongado (p.ej., más de un mes) de neurolépticos como hipnóticos a largo plazo | 5 |
| Uso prolongado de neurolépticos (p.ej., más de un mes) en el parkinsonismo | 2 |
| Anticolinérgicos para tratar los efectos secundarios extrapiramidales de los neurolépticos | 1 |
| ISRS con antecedente de hiponatremia clínicamente significativa (inferior a 130mmol/l no iatrogénica los 2meses anteriores) | 1 |
| Uso prolongado (más de una semana) de antihistamínicos de primera generación | 1 |
| Sistema gastrointestinal | |
| Loperamida para el tratamiento de la diarrea de causa desconocida | 1 |
| IBP para enfermedad ulcerosa péptica a dosis terapéuticas plenas durante más de 8semanas | 1 |
| Sistema respiratorio | |
| Corticosteroides sistémicos en lugar de corticosteroides inhalados para el tratamiento de mantenimiento en la EPOC moderada-grave | 1 |
| Ipratropio inhalado en el glaucoma | 1 |
| Sistema musculoesquelético | |
| AINE con antecedentes de enfermedad ulcerosa péptica o hemorragia digestiva, salvo con uso simultáneo de antagonistas H2, IBP o misoprostol | 1 |
| AINE con hipertensión moderada-grave (moderada: 160/100 mmHg-179/109mmHg; grave: ≥180/110mmHg) | 1 |
| AINE con insuficiencia cardíaca | 1 |
| Uso prolongado de AINE (más de 3meses) para el alivio del dolor articular leve en la artrosis | 4 |
| AINE o colchicina a largo plazo para el tratamiento crónico de la gota cuando no existe contraindicación para el alopurinol | 3 |
| Sistema urogenital | |
| Fármacos antimuscarínicos vesicales con glaucoma crónico | 1 |
| Fármacos antimuscarínicos vesicales con estreñimiento crónico | 3 |
| Fármacos antimuscarínicos vesicales con prostatismo crónico | 2 |
| Bloqueadores alfa en varones con incontinencia frecuente | 1 |
| Sistema endocrino | |
| Glibenclamida con diabetes mellitus tipo2 | 4 |
| Analgésicos | |
| Opiáceos regulares durante más de 2semanas en aquellos con estreñimiento crónico sin uso simultáneo de laxantes | 4 |
| Clase de medicamento duplicada | 3 |
| Total de prescripciones potencialmente inapropiadas | 104 |
En el análisis bivariado con χ2 para PPI total y grupos de edad (<75años y ≥75años), sexo y polimedicación, se encontró asociación estadísticamente significativa entre polimedicación y PPI total (p=0,004). No se encontraron diferencias estadísticamente significativas con tener 75 o más años (p=0,06) ni con el sexo. En el análisis con t de Student se encontró asociación estadísticamente significativa entre número de fármacos crónicos y la PPI total (p<0,0001). La media de fármacos en el grupo con PPI total era de 7 (DE: 2,82), mientras que en los que no tenían PPI fue de 5 (DE: 3,17). En el análisis de regresión logística se encontró asociación de PPI con polimedicación, ajustado por edad y sexo (OR: 2,02; IC95%: 1,15-3,53; p=0,014).
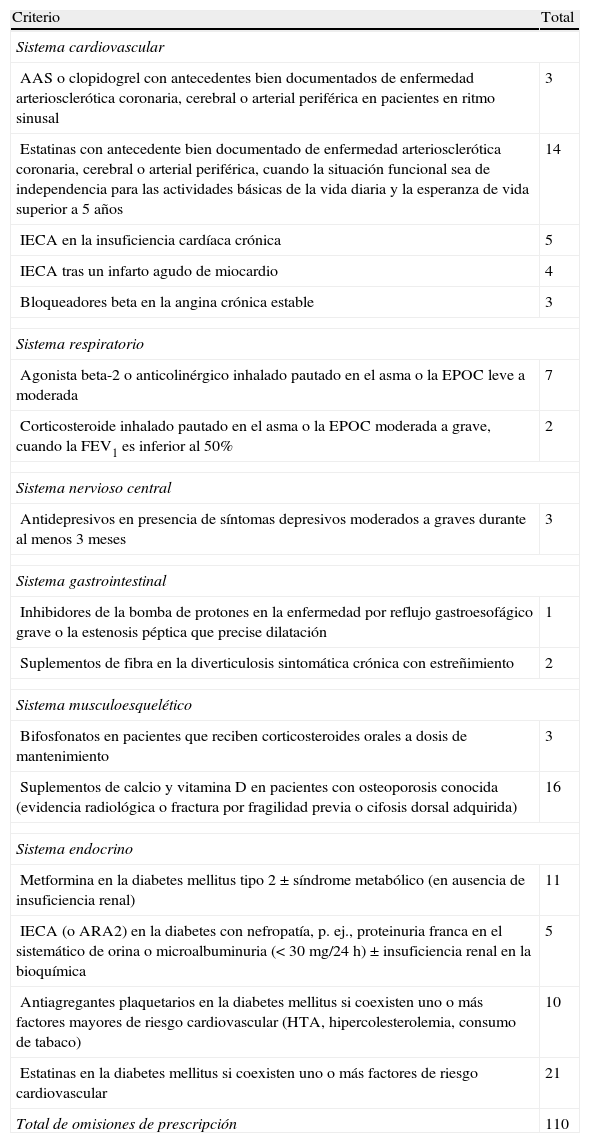
Mediante los criterios START se identificaron un total de 110OP correspondientes a 73pacientes (29,6%). De estos, 48 tenían una OP (19,4%), 14 tenían 2OP (5,7%), 10 tenían 3OP (4%) y un paciente tenía 4OP (0,4%).
Se encontró un mayor número de varones con al menos una OP (33,6%) respecto de las mujeres (26,3%), pero la diferencia encontrada no fue estadísticamente significativa. De los 22criterios START, 16 de ellos identificaron OP (72,7%). La omisión más frecuente correspondió al criterio de ausencia de prescripción de estatinas en pacientes con diabetes mellitus si coexisten uno o más factores de riesgo cardiovascular en 21pacientes (8,5%), seguida de la ausencia de prescripción de suplementos de calcio y vitaminaD en sujetos con osteoporosis en 16 (6,5%) y por la ausencia de prescripción de estatinas con antecedente bien documentado de enfermedad arteriosclerótica en 14 (5,7%). El sistema que registró un mayor número de OP fue el endocrino, con 47omisiones en 30pacientes (12,1%), seguido del sistema cardiovascular, con 29omisiones en 25pacientes (10,1%) (tabla 3).
Omisiones de prescripción por sistemas según criterios START
| Criterio | Total |
| Sistema cardiovascular | |
| AAS o clopidogrel con antecedentes bien documentados de enfermedad arteriosclerótica coronaria, cerebral o arterial periférica en pacientes en ritmo sinusal | 3 |
| Estatinas con antecedente bien documentado de enfermedad arteriosclerótica coronaria, cerebral o arterial periférica, cuando la situación funcional sea de independencia para las actividades básicas de la vida diaria y la esperanza de vida superior a 5años | 14 |
| IECA en la insuficiencia cardíaca crónica | 5 |
| IECA tras un infarto agudo de miocardio | 4 |
| Bloqueadores beta en la angina crónica estable | 3 |
| Sistema respiratorio | |
| Agonista beta-2 o anticolinérgico inhalado pautado en el asma o la EPOC leve a moderada | 7 |
| Corticosteroide inhalado pautado en el asma o la EPOC moderada a grave, cuando la FEV1 es inferior al 50% | 2 |
| Sistema nervioso central | |
| Antidepresivos en presencia de síntomas depresivos moderados a graves durante al menos 3meses | 3 |
| Sistema gastrointestinal | |
| Inhibidores de la bomba de protones en la enfermedad por reflujo gastroesofágico grave o la estenosis péptica que precise dilatación | 1 |
| Suplementos de fibra en la diverticulosis sintomática crónica con estreñimiento | 2 |
| Sistema musculoesquelético | |
| Bifosfonatos en pacientes que reciben corticosteroides orales a dosis de mantenimiento | 3 |
| Suplementos de calcio y vitaminaD en pacientes con osteoporosis conocida (evidencia radiológica o fractura por fragilidad previa o cifosis dorsal adquirida) | 16 |
| Sistema endocrino | |
| Metformina en la diabetes mellitus tipo2±síndrome metabólico (en ausencia de insuficiencia renal) | 11 |
| IECA (o ARA2) en la diabetes con nefropatía, p.ej., proteinuria franca en el sistemático de orina o microalbuminuria (<30mg/24h)±insuficiencia renal en la bioquímica | 5 |
| Antiagregantes plaquetarios en la diabetes mellitus si coexisten uno o más factores mayores de riesgo cardiovascular (HTA, hipercolesterolemia, consumo de tabaco) | 10 |
| Estatinas en la diabetes mellitus si coexisten uno o más factores de riesgo cardiovascular | 21 |
| Total de omisiones de prescripción | 110 |
En el análisis bivariado con χ2 para OP total y grupos de edad (<75años y ≥75años), sexo y polimedicación, existe evidencia de asociación estadísticamente significativa entre polimedicación y OP total (p=0,001). No se encontraron diferencias estadísticamente significativas en relación con la edad y el sexo. El análisis con t de Student encontró diferencia estadísticamente significativa entre número de fármacos crónicos y la OP total (p<0,0001). La media de fármacos en el grupo con OP total era de 7 (DE: 3,18), mientras que en los que no tenían OP fue de 5 (DE: 3,01). En el análisis de regresión logística se encontró asociación de OP con polimedicación, ajustado por edad y sexo (OR: 2,37; IC95%: 1,32-4,24; p=0,004).
DiscusiónAproximadamente un tercio de pacientes en nuestro estudio presentaron PPI. Candela Marroquin et al.13, aplicando la misma herramienta en AP, detectaron un 34,3% de PPI y un 24,2% de OP. Dos estudios poblacionales realizados en >70años en Irlanda con la misma herramienta detectaron un 34 y un 36% de PPI14,15.
Nuestro estudio evidenció como criterio STOPP más frecuentemente vulnerado el uso de benzodiacepinas de vida media larga o con metabolitos de larga acción durante más de un mes en el 6,9%. El dato coincide con resultados de otros estudios previos realizados con los criterios STOPP/START y Beers en AP, en los que también estos fármacos ocuparon los primeros lugares de las PI13-16. En los pacientes mayores la disminución del aclaramiento renal y la sensibilidad aumentada a fármacos que afectan el SNC, entre ellos las benzodiacepinas, hacen que precisen dosis inferiores de las mismas, recomendándose aquellas de corta acción que no experimenten metabolismo oxidativo hepático17.
El uso de benzodiacepinas de vida media larga puede favorecer la sedación diurna y la ataxia, predisponiendo a caídas y fracturas, además de alteración cognitiva y confusión18. Incluso se postula como factor de riesgo de demencia19. Un estudio reciente realizado en Estados Unidos y algunos países europeos, entre ellos España, sugiere una atribución potencial del uso de benzodiacepinas en la tasa poblacional de fracturas de cadera20.
Respecto a las OP de nuestro estudio, un tercio de los pacientes presentaron alguna omisión, siendo las estatinas el grupo farmacológico más afectado, seguido por la ausencia de calcio y vitaminaD en osteoporosis y estatinas en la enfermedad aterosclerótica. Otros estudios han encontrado también estos grupos farmacológicos como las omisiones más frecuentes13,21.
La asociación entre polimedicación y PPI es conocida22,23 pero también se relaciona con las OP, fenómeno descrito en otros estudios24. Factores como el rechazo del paciente a un nuevo medicamento, o la resistencia del médico a añadir más fármacos a un paciente ya polimedicado y con mala adherencia, o la falta de convicción de este para iniciar o continuar algunos tratamientos en edad avanzada —como es el caso de las estatinas en prevención secundaria25— podrían explicar algunas OP.
Nuestro estudio tiene algunas limitaciones. Hubiera sido interesante la valoración de la situación funcional y sociofamiliar. Tampoco se evaluaron otras variables que podrían tener influencia, como el perfil profesional del médico responsable (especialidad, experiencia profesional, edad, vínculo profesional con el sistema) o bien características de la consulta (presión asistencial, minutos disponibles por paciente, porcentaje de ancianos dentro de la población asignada). Además, el tamaño de la muestra y el ámbito de estudio limitan la generalización de los datos al resto de la AP en España, aunque se puede tomar como base para estudios posteriores para conocer la prevalencia de PPI y OP en AP en España con los criterios STOPP/START.
Dado que la información se ha extraído de la historia de salud electrónica, ha permitido identificar adecuadamente la medicación de cada paciente. No obstante, la clasificación de los medicamentos en agudos, a demanda y crónicos podría variar. En nuestro trabajo hemos revisado detalladamente cada medicamento, encontrando en muy pocas ocasiones medicamentos prescritos de forma crónica clasificados como a demanda. Ha sido difícil identificar algunos criterios que requieren la lectura exhaustiva de cada enfermedad o problema, como en el caso de los edemas maleolares, entre otros. Esto constituye una dificultad para la correcta valoración de la herramienta en el paciente que puede omitirse si la ejecuta el médico que conoce al paciente.
La introducción de una herramienta para la detección de PPI y OP integrada en el sistema informático de prescripción podría contribuir a la identificación inmediata por parte del médico durante la consulta. De otro modo, la ejecución manual llevaría al menos 4min, tiempo del que con frecuencia no se dispone. Los criterios STOPP/START podrían recomendarse como herramienta de trabajo en consultas.
En España no existe un sistema informático único para la prescripción y manejo de historias clínicas. Cada comunidad autónoma se encarga de su gestión. En la Comunidad de Madrid, en el año 2006 se puso en marcha el Programa de Atención al Mayor Polimedicado, que establece la revisión periódica de los tratamientos farmacológicos en los pacientes polimedicados. Otras comunidades autónomas han iniciado programas de apoyo al paciente polimedicado26. El establecimiento de una plataforma de datos común podría ayudar al análisis y posterior correcta toma de decisiones en salud.
Con la introducción del Real Decreto-ley 16/201227 y el Real Decreto 1192/201228 se incorporaron medidas de ajuste al SNS con puntos críticos como el de la cobertura y los copagos que han limitado el acceso a los servicios sanitarios, siendo este otro factor determinante a tener en cuenta en el futuro. El informe SESPAS 2012 relaciona el gasto farmacéutico con la calidad y la adecuación de la prescripción, tanto por exceso como por defecto29.
Dado el impacto de la PI sobre la salud del individuo y sus efectos sobre el gasto sanitario y consumo de otros recursos, consideramos que nuestro estudio aporta información que puede contribuir a incentivar el uso de nuevas herramientas para la detección de PPI, a la mejora de la prescripción y a una mayor calidad asistencial.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
AgradecimientosDr. Carmelo Prieto Zancudo. Centro de Salud Alameda de Osuna, Madrid. Por su excelente labor como tutor y apoyo en la realización de este trabajo. Al equipo de la Unidad Docente Multiprofesional de Medicina Familiar y Comunitaria Este de Madrid, en especial a Begoña Roman Crespo por su apoyo en la realización de este trabajo. Al Dr. Miguel Angel Salinero Fort por su orientación en las fases iniciales de nuestro proyecto de investigación. Al Dr. AJ Cruz-Jentoft por su estímulo para la realización de investigación con la herramienta STOPP/START. Y a los compañeros del Centro de Salud Monóvar por brindarnos las facilidades para la investigación.
La prescripción inapropiada es causa importante de reacciones adversas a medicamentos.
Existen diversas herramientas que se utilizan para valorar la presencia de prescripciones inapropiadas.
Las benzodiacepinas constituyen una de las principales causas de prescripciones inapropiadas.
Qué aporta este estudioA pesar de lo conocido en cuanto a los efectos adversos de las benzodiacepinas de vida media larga en mayores de 65años, se siguen prescribiendo.
La polimedicación es un factor co-responsable tanto de las prescripciones inapropiadas como de las omisiones de prescripción.
Se ha identificado la prescripción de ácido acetilsalicílico sin clara indicación.
Se ha identificado la omisión de prescripción de estatinas en diabéticos con factores de riesgo.
Este trabajo ha sido considerado uno de los mejores trabajos realizado por residentes del área Este de Madrid en 2012, por lo que fue elegido para representar dicha área en la Jornada de Despedida de Residentes de Medicina Familiar y Comunitaria en el Colegio de Médicos de Madrid en mayo de 2012.