Estimar la prevalencia de síntomas psicopatológicos entre los refugiados saharauis y la influencia de factores sociodemográficos en la expresión fenotípica de los trastornos mentales.
DiseñoEstudio descriptivo transversal.
EmplazamientoAtención primaria y hospitalaria de salud.
ParticipantesTrescientos ochenta y tres (383) participantes mayores de 18 años, 59,8% mujeres y 40,2% hombres, con una media de edad del 37,2 (DE = 13,0), del campamento del Aaiún y del Hospital Nacional de Rabuni.
MétodoSe llevó a cabo un estudio descriptivo transversal y analítico entre enero y agosto de 2017. Los participantes se seleccionaron por muestreo consecutivo.
La variable principal fue la presencia de síntomas mentales, medida con el Cuestionario General de Salud de Goldberg-28. Se hizo un análisis descriptivo de cada variable sociodemográfica (edad, sexo, nivel de estudios, ocupación) y su asociación con la variable principal mediante regresión logística.
ResultadosEl 43,3%, IC 95% (38,4-48,3) obtuvo puntuación que sugiere la presencia de síntomas mentales. Las mujeres presentaron una puntuación media superior a los hombres, en las subescalas A (síntomas somáticos) y en la subescala B (ansiedad)
Se asociaron con mayor probabilidad de tener síntomas mentales la edad mayor de 50 años y no tener nivel de estudios.
ConclusionesEl estudio pone de manifiesto que la prevalencia de síntomas mentales entre los refugiados saharauis es alta, y refuerza la necesidad de más investigaciones científicas en el campo de la salud mental para poner la prevención de los trastornos mentales y la promoción de la salud mental en el foco de las políticas sanitarias.
To assess the prevalence of psychopathological symptoms among Saharawi refugees and the influence of sociodemographic factors on the phenotypic expression of mental disorders.
DesignCross-sectional descriptive study.
LocationPrimary and hospital health care.
Participants383 participants over 18 years of age, 59.8% women and 40.2% men, with a mean age of 37.2 (SD = 13.0), from the Laayoune camp, and from the Rabuni National Hospital.
MethodologyA descriptive, cross-sectional and analytical study was carried out between January and August 2017. Participants were selected by consecutive sampling.
The main variable was the presence of mental symptoms, measured with the Goldberg General Health Questionnaire - 28. A descriptive analysis of each sociodemographic variable (age, sex, educational level, occupation) and its association with the main variable was carried out using Logistic regression.
Results43.3%, 95%CI (38.4-48.3) obtained a score that suggests the presence of mental symptoms. Women presented a mean score higher than men, in subscales A (somatic symptoms) and in subscale B (anxiety).
Age over 50 years and having no educational level were associated with a higher probability of having mental symptoms.
ConclusionsThe study shows that the prevalence of mental symptoms among Saharawi refugees is high, and reinforces the need for more scientific research in the field of mental health to put the prevention of mental disorders and the promotion of mental health in the focus of health policy.
Los refugiados saharauis viven en los campamentos de Tinduf, al sur de Argelia, desde 1975. Son considerados por el Alto Comisionado de las Naciones Unidas para los Refugiados (ACNUR) como refugiados de larga duración1. Llegaron allí huyendo de la guerra desatada entre Marruecos, Mauritania y el Frente Polisario por el control del territorio del Sahara Occidental, que hasta entonces había sido colonia española2.
El Frente Polisario es el encargado de la gestión interna de los campamentos y la administración de la ayuda humanitaria3. En el campo de la salud mental, los refugiados son atendidos por psicólogos y médicos generales que a su vez son refugiados saharauis. Ello contribuye a evitar las barreras lingüísticas y culturales que a menudo conducen al infradiagnóstico, o a diagnosticar como patológicas, variantes culturales del comportamiento y de las emociones4.
A nivel global, la salud mental de los refugiados ha sido abordada por diferentes estudios, que han reportado variaciones muy significativas en la prevalencia de los trastornos mentales. Se ha constatado que los refugiados asentados en países occidentales son diez veces más propensos a sufrir trastornos mentales que la población americana de su misma edad, y uno de cada diez presenta trastorno de estrés postraumático (TEPT), uno de cada 20 sufre de depresión mayor, y uno de cada 25 trastorno de ansiedad generalizada5,6. Asimismo, en la región del Medio Oriente y Norte de África (MENA) se ha visto que la prevalencia de síntomas mentales es de 42,3% en la población de Cisjordania7 y el TEPT lo padecen 23,2% de los refugiados palestinos, mientras que 17,3% sufren ansiedad generalizada y 15,3% depresión8.
Entre los refugiados iraquíes asentados en Siria, 80% sufren de ansiedad, y 44% de depresión. Entre los refugiados sirios del campamento de Zaatari en Jordania, los niveles de miedo son de 45%, y la preocupación, el dolor, y la angustia psicológica son generalizados al conjunto de los refugiados9.
En el caso de los refugiados saharauis, que llevan más de 40 años en los campos de Tinduf, la prevalencia de síntomas mentales no ha sido abordada por ningún estudio científico hasta la fecha. Se puede decir que durante los primeros años del conflicto armado (1975-1991) por un lado, además de los factores individuales propios de una cultura colectivista con tendencia a infravalorar las emociones de los individuos, y la somatización como forma de elaboración psicológica10, la salud mental de los refugiados saharauis estuvo influenciada por la guerra como el acontecimiento vital estresante más importante, y sus consecuencias inmediatas11. La población sufrió grandes pérdidas en vidas humanas y materiales, la separación de las familias por la huida de una parte de la población, su enclaustramiento en un desierto aislado e inhóspito que es la hamada argelina, y su absoluta dependencia de la ayuda humanitaria para la supervivencia12. Por otro lado, está la influencia de factores positivos como el alto grado de organización y autosuficiencia en la gestión de los campamentos, el compromiso de los refugiados con el trabajo comunitario, y los bajos índices de violencia dentro de los campamentos. Ello ha contribuido al desarrollo de una singular capacidad de afrontamiento, crecimiento postraumático, autoestima y de resiliencia, y por ende una baja prevalencia de trastornos mentales13.
A partir de 1991, año del alto el fuego, los refugiados saharauis comienzan un periodo llamado «no guerra, no paz» caracterizado por una profunda transformación socioeconómica, la búsqueda de soluciones individuales para mejorar las condiciones de vida, el deterioro de los servicios públicos como la sanidad, grandes desigualdades, y estancamiento del conflicto político. Todo ello de gran impacto negativo en la salud mental14 y por tanto la pertinencia de este trabajo.
El objetivo es estimar la prevalencia de los síntomas psicopatológicos entre los refugiados saharauis, a través del Cuestionario de Salud General de Goldberg de 28 ítems (GHQ-28) y analizar la relación entre distintos factores sociodemográficos y la salud mental15,16.
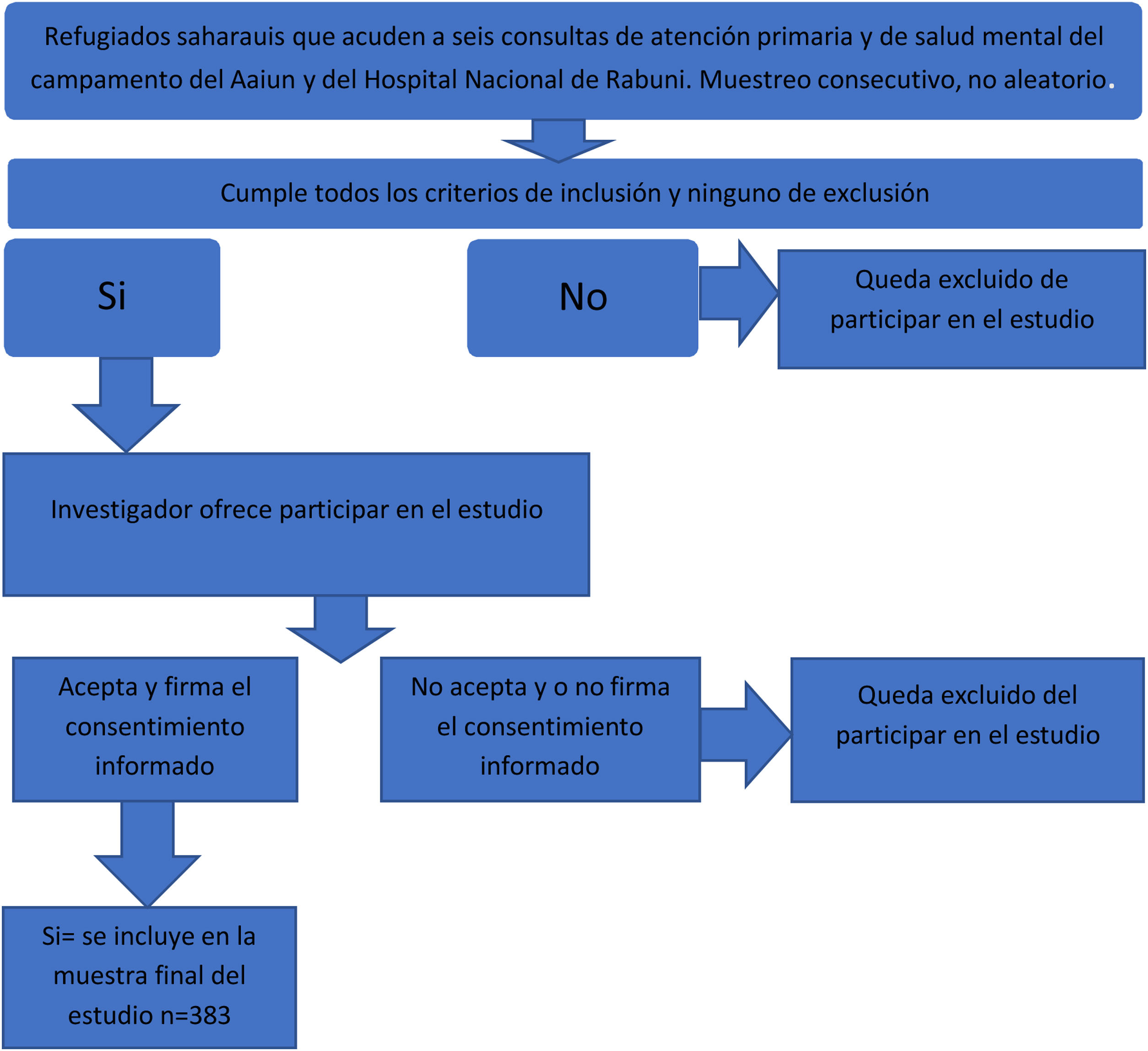
MétodoSe llevó a cabo un estudio descriptivo transversal con enfoque analítico en seis consultas de atención primaria y de salud mental del campamento del Aaiún, y del Hospital Nacional de Rabuni, entre enero y agosto de 2017.
Se incluyeron por muestreo consecutivo los refugiados mayores de 18 años, residentes en los campamentos por más de cinco años, que otorgaran su consentimiento informado verbal. Se excluyeron los refugiados diagnosticados de trastornos psicóticos agudos o crónicos, déficits intelectual o cognitivo, y aquellos que rechazaron participar en el estudio.
Se estimó el tamaño muestral para una prevalencia de síntomas mentales con el GHQ-28 de 50%, un error de precisión de 5%, un nivel de confianza de 95% y unas pérdidas esperadas de 5%. El tamaño muestral resultante fue de 383 sujetos17.
La variable resultado principal fue la presencia de síntomas mentales medida con el GHQ-28, que es un cuestionario autoadministrado que ha sido desarrollado para medir síntomas mentales en atención primaria. Los 28 ítems están subdivididos en cuatro subescalas, con siete preguntas cada una. La subescala A mide síntomas somáticos, la subescala B ansiedad/insomnio, la subescala C disfunción social y la subescala D síntomas de depresión18,19.
En este estudio se ha utilizado la versión del GHQ-28 traducida, adaptada y validada en población árabe por Thabet15, y cuya consistencia interna fue alta, alfa de Cronbach = 0,93 y sensibilidad de 87%. Además, el GHQ- 28 es un instrumento sencillo de cumplimentar y es neutro en sus preguntas, ya que no indaga sobre cuestiones políticas ni religiosas.
Se ha utilizado el método de calificación usado por el autor de la versión árabe que es el GHQ-28 (0, 0, 1,1). Este método establece el punto de corte en cinco puntos, y consiste en asignar un valor 0 a las respuestas «menos de lo habitual», y «no más que lo habitual», y 1 a las respuestas «bastante más que lo habitual» y «mucho más que lo habitual»18.
Con base en la puntuación total, se definieron las categorías de positivos que serían los participantes que han obtenido una puntuación de cinco puntos o más, y, por tanto, tendrían síntomas mentales, y la categoría de negativos, que son los sujetos que han obtenido una puntuación inferior a cinco puntos, y, por tanto, no tendrían síntomas psicológicos.
Además, se recogieron variables sociodemográficas como el sexo, la edad, el nivel de estudios (sin estudios, nivel primario, secundaria, y universitario), y la situación laboral (trabajar en el sector público, sector privado, ama de casa, estudiante o desempleado).
Los cuestionarios GHQ-28 con la información referente a los datos sociodemográficos fueron autoadministrados, y la cumplimentación se realizó en la sala de espera con supervisión del personal sanitario local en el horario de consulta. Aquellos refugiados que no sabían leer ni escribir contaron con la ayuda de un profesional.
La participación fue voluntaria, se explicó a los participantes en qué consistía el estudio, indicándoles la confidencialidad de los datos recogidos y se obtuvo el consentimiento informado verbal. Para la realización del estudio se contó con la aprobación ética del Departamento de Salud Mental Saharaui, y del Comité de Ética de la Universidad Autónoma de Madrid.
Análisis estadísticoSe hizo un análisis descriptivo, las variables cualitativas se expresaron con frecuencias absolutas y porcentajes y las cuantitativas con media y desviación estándar. Se estimó la prevalencia de síntomas mentales con su intervalo de confianza de 95% (IC 95%).
Se estudió la asociación entre la variable principal y las variables sociodemográficas mediante regresión logística. Los resultados se presentan en forma de odds ratio (OR) con sus IC 95%. Se fijó un nivel de significación en p<0,05 para todas las pruebas. Los datos fueron analizados con el programa SPSS versión 26 (IBM Corp., Armonk, NY, EE. UU.).
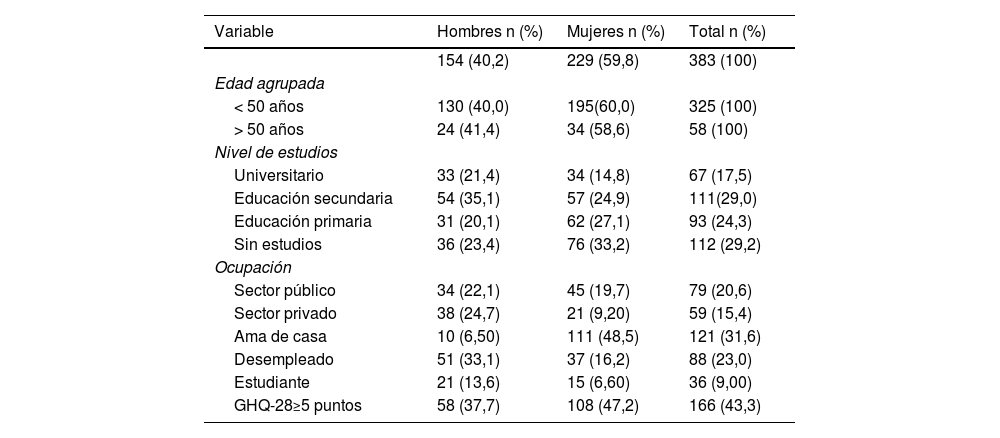
ResultadosEntre los 383 participantes, 59,8% fueron mujeres y 40,2% hombres. La edad media del conjunto de la muestra fue de 37,2 (desviación estándar (DE) = 13,0). La media de edad de los hombres fue de 36,5 años (DE = 13,1) y la de las mujeres 37,6 (DE = 13,0); 29,2% no habían finalizado estudios primarios y el 31,6% fueron amas de casa. Las características sociodemográficas de los refugiados se presentan en la tabla 1.
Características sociodemográficas de la población saharaui en situación de refugio prolongado
| Variable | Hombres n (%) | Mujeres n (%) | Total n (%) |
|---|---|---|---|
| 154 (40,2) | 229 (59,8) | 383 (100) | |
| Edad agrupada | |||
| < 50 años | 130 (40,0) | 195(60,0) | 325 (100) |
| > 50 años | 24 (41,4) | 34 (58,6) | 58 (100) |
| Nivel de estudios | |||
| Universitario | 33 (21,4) | 34 (14,8) | 67 (17,5) |
| Educación secundaria | 54 (35,1) | 57 (24,9) | 111(29,0) |
| Educación primaria | 31 (20,1) | 62 (27,1) | 93 (24,3) |
| Sin estudios | 36 (23,4) | 76 (33,2) | 112 (29,2) |
| Ocupación | |||
| Sector público | 34 (22,1) | 45 (19,7) | 79 (20,6) |
| Sector privado | 38 (24,7) | 21 (9,20) | 59 (15,4) |
| Ama de casa | 10 (6,50) | 111 (48,5) | 121 (31,6) |
| Desempleado | 51 (33,1) | 37 (16,2) | 88 (23,0) |
| Estudiante | 21 (13,6) | 15 (6,60) | 36 (9,00) |
| GHQ-28≥5 puntos | 58 (37,7) | 108 (47,2) | 166 (43,3) |
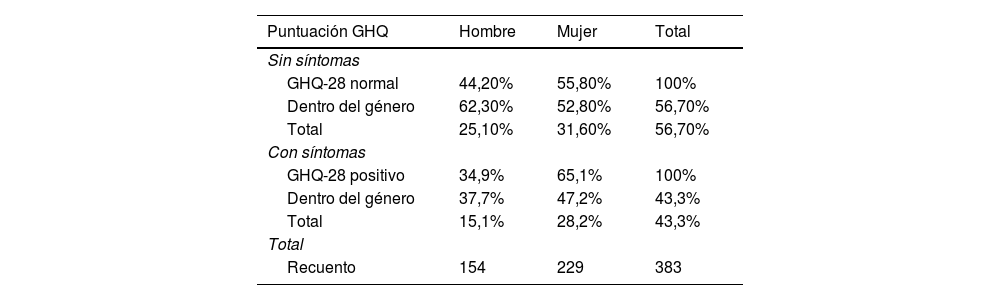
El 43,3%, IC 95% (38,4-48,3) de los participantes fue positivo para síntomas mentales (puntuación igual o superior a cinco puntos). En los hombres, 37,7% fueron positivos, y en las mujeres 47,2% (tabla 2).
Casos positivos/Género
| Puntuación GHQ | Hombre | Mujer | Total |
|---|---|---|---|
| Sin síntomas | |||
| GHQ-28 normal | 44,20% | 55,80% | 100% |
| Dentro del género | 62,30% | 52,80% | 56,70% |
| Total | 25,10% | 31,60% | 56,70% |
| Con síntomas | |||
| GHQ-28 positivo | 34,9% | 65,1% | 100% |
| Dentro del género | 37,7% | 47,2% | 43,3% |
| Total | 15,1% | 28,2% | 43,3% |
| Total | |||
| Recuento | 154 | 229 | 383 |
En la subescala A que mide los síntomas somáticos, la media de la puntuación de los hombres fue de 1,5 y la de las mujeres de 2,1. En la subescala B, síntomas de ansiedad, la puntuación media de los hombres fue de 1,53 y 1,95 en las mujeres. En la subescala C que mide la disfunción social, en los hombres la media fue de 1,34 y en las mujeres 1,54, y por último, en la subescala D que mide la depresión, la media de los hombres fue de 0,72 y la de las mujeres de 1,04. La puntuación media de las mujeres fue superior a los hombres, encontrándose una diferencia significativa en la subescala A (diferencia de medias = -0,6 (IC 95% -1,11; -0,21) p = 0,003, y en la subescala B, OR = -0,41 (IC 95% -0,84; -0,06) p = 0,053 (tabla 3).
Puntuación en las Subescalas del GHQ-28 para el total de la muestra y según sexo
| Variable | Total | Hombres | Mujeres | Diferencia de medias (IC 95%) | p |
|---|---|---|---|---|---|
| Subescala A: (síntomas somáticos) | 1,5 (1,98) | 2,1 (2,40) | -0,6 (-1,11; -0,21) | 0,003 | |
| Subescala B: (síntomas de ansiedad) | 1,53 (2,01) | 1,95 (2,16) | -0,41(-0,84; -0,06) | 0,053 | |
| Subescala C: (disfunción social) | 1,34 (1,77) | 1,54 (1,90) | -0,19 (- 0,57; -0,17) | 0,301 | |
| Subescala D: (síntomas de depresión) | 0,72 (1,53) | 1,04 (1,78) | -0,31(-0,65; -0,01) | 0,063 |
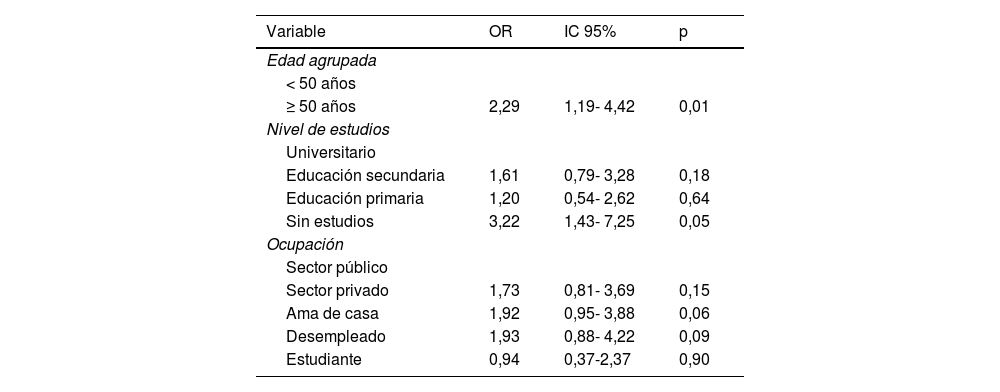
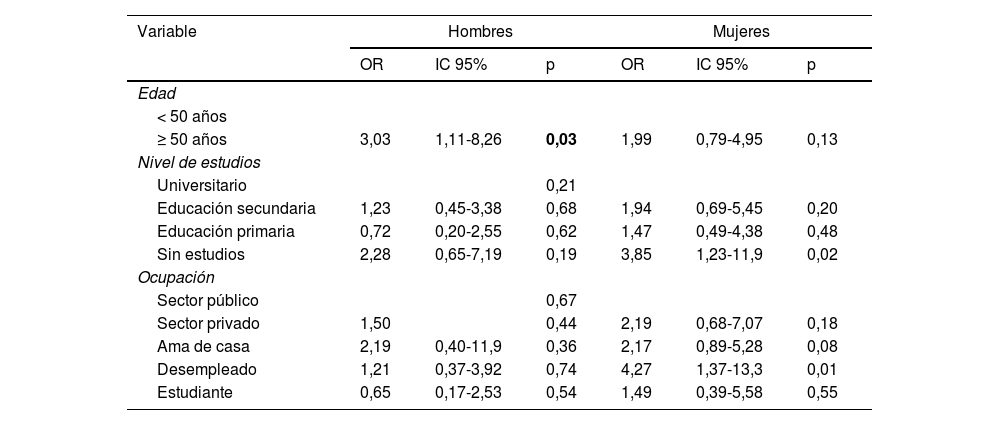
En la tabla 4 se muestran los resultados de la asociación de las variables sociodemográficas con la variable principal (dar positivo en el GHQ-28). Las asociaciones estadísticamente significativas han sido la edad>50 años respecto a menores de 50 años OR 2,29 (IC 95% 1,19-4,42); y no tener estudios respecto a los universitarios OR 3,2 (IC 95% 1,43-7,25). En las mujeres, el no tener estudios se asoció con una puntuación positiva en el GHQ-28 OR 3,85 (IC 95% 1,23-11,9) y el desempleo OR 4,27 (IC 95% 1,37-13,3). Los resultados en ambos sexos se expresan en la tabla 5.
Asociación entre síntomas mentales y variables sociodemográficas (modelo de regresión logística)
| Variable | OR | IC 95% | p |
|---|---|---|---|
| Edad agrupada | |||
| < 50 años | |||
| ≥ 50 años | 2,29 | 1,19- 4,42 | 0,01 |
| Nivel de estudios | |||
| Universitario | |||
| Educación secundaria | 1,61 | 0,79- 3,28 | 0,18 |
| Educación primaria | 1,20 | 0,54- 2,62 | 0,64 |
| Sin estudios | 3,22 | 1,43- 7,25 | 0,05 |
| Ocupación | |||
| Sector público | |||
| Sector privado | 1,73 | 0,81- 3,69 | 0,15 |
| Ama de casa | 1,92 | 0,95- 3,88 | 0,06 |
| Desempleado | 1,93 | 0,88- 4,22 | 0,09 |
| Estudiante | 0,94 | 0,37-2,37 | 0,90 |
Asociación entre síntomas mentales y variables sociodemográficas por sexo (modelo de regresión logística)
| Variable | Hombres | Mujeres | ||||
|---|---|---|---|---|---|---|
| OR | IC 95% | p | OR | IC 95% | p | |
| Edad | ||||||
| < 50 años | ||||||
| ≥ 50 años | 3,03 | 1,11-8,26 | 0,03 | 1,99 | 0,79-4,95 | 0,13 |
| Nivel de estudios | ||||||
| Universitario | 0,21 | |||||
| Educación secundaria | 1,23 | 0,45-3,38 | 0,68 | 1,94 | 0,69-5,45 | 0,20 |
| Educación primaria | 0,72 | 0,20-2,55 | 0,62 | 1,47 | 0,49-4,38 | 0,48 |
| Sin estudios | 2,28 | 0,65-7,19 | 0,19 | 3,85 | 1,23-11,9 | 0,02 |
| Ocupación | ||||||
| Sector público | 0,67 | |||||
| Sector privado | 1,50 | 0,44 | 2,19 | 0,68-7,07 | 0,18 | |
| Ama de casa | 2,19 | 0,40-11,9 | 0,36 | 2,17 | 0,89-5,28 | 0,08 |
| Desempleado | 1,21 | 0,37-3,92 | 0,74 | 4,27 | 1,37-13,3 | 0,01 |
| Estudiante | 0,65 | 0,17-2,53 | 0,54 | 1,49 | 0,39-5,58 | 0,55 |
Los resultados del estudio indican que 43,3% de los individuos obtuvo una puntuación superior a cinco puntos en la escala GHQ-28, lo que sugiere que sufrían algún síntoma mental. A su vez, ser mayor de 50 años, ser mujer y no tener estudios se asoció con puntuaciones superiores.
Los resultados del estudio enseñan que la prevalencia de síntomas mentales entre los refugiados saharauis es más alta que en la región MENA que está entre 15,6 y 35,5%, según diferentes estudios20,21.
Comparando estos resultados con los de otros autores que han utilizado el GHQ-28 para evaluar la presencia de síntomas mentales en refugiados, un estudio realizado en refugiados afganos en Irán22 encontró una prevalencia algo inferior, 34,5%, mientras que en un estudio realizado por de Jong et al. en una muestra de refugiados ruandeses y burundeses en Tanzania, la prevalencia fue de 50%, y por tanto, superior a la de nuestro estudio17. Cabe pensar que esta variabilidad en los resultados podría estar influenciada no solo por las características clínicas y culturales de la muestra, sino también por factores como la metodología utilizada, el cuestionario, su validación y adaptación, así como los objetivos que persigue cada estudio23.
En el análisis por género, ser mujer se ha asociado a puntuaciones más elevadas en las subescalas A y B que miden los síntomas somáticos y de ansiedad/insomnio respectivamente. Estos resultados son congruentes con los hallados en un estudio en mujeres saharauis de los campamentos de Tinduf, que reportó 100% de prevalencia en la somatización, y 93,5% en ansiedad24.
En cuanto a la edad, los mayores de 50 años tendrían más riesgo de síntomas mentales que los menores de 50 años. De forma similar se observó en refugiados afganos en Irán que a mayor edad los refugiados tenían peor salud mental22. Ello podría explicarse con base en que los refugiados saharauis mayores de 50 años acumulan un gran número de estresores, mucho mayor que las generaciones más jóvenes. Sufrieron la guerra en carne propia, sienten frustración por el estancamiento del conflicto político y la vuelta a su tierra natal se ha convertido en un espejismo25.
En relación con el nivel de estudios se ha visto que las personas sin estudios tienen más riesgo de síntomas mentales que los universitarios. Finalmente, en lo referente al tipo de ocupación que tenían los refugiados, las mujeres amas de casas y las desempleadas han dado positivo más frecuentemente en el GHQ-28 que las mujeres que trabajan en el sector público. En este sentido hay que señalar que además de la precariedad laboral endémica impuesta por el refugio prolongado y la dependencia de la ayuda humanitaria para la supervivencia, los refugiados saharauis afrontan la ambivalencia con la que habitualmente son tratados los refugiados en distintas partes del mundo26. Al tiempo que se les considera héroes y víctimas de una injusticia, son percibidos como una carga y una amenaza para la seguridad, y estabilidad económica y política del país de acogida. Son sometidos a un modo de exclusión «legal» que les priva de una parte de los derechos básicos como el acceso al mercado laboral argelino. Por tanto, trabajar en el sector público dentro de los campos se convierte en una de las pocas posibilidades para obtener ingresos, y una situación socioeconómica más desahogada27.
Como limitaciones, hay que señalar, por un lado, la falta de un grupo control. Se ha intentado aplicar el mismo cuestionario a los saharauis no refugiados que viven en las zonas ocupadas por Marruecos, pero no hemos obtenido permiso para realizar dicho trabajo28. Por otro, el tipo de muestreo al ser una muestra no probabilística dado que no se contaba con un listado de toda la población para hacer un muestreo aleatorio, puede conllevar que la muestra no sea totalmente representativa de la población refugiada saharaui, y que haya cierto sesgo de selección que haya podido conllevar un cierto grado de infraestimación o supraestimación de la prevalencia de síntomas psicológicos en la población estudiada.
No obstante, y a pesar de estas limitaciones, los resultados de este estudio que es el primero en abordar la prevalencia de síntomas mentales entre los refugiados saharauis, aportan información relevante con datos cuantitativos, que además de su valor epidemiológico, podrían ayudar a las autoridades locales e internacionales implicadas en la protección de la salud de los refugiados, en la implementación de una política de salud mental centrada en la prevención, promoción, y un enfoque transcultural adaptado a las características y necesidades de esta población29,30.
ConclusionesLa prevalencia de síntomas mentales entre los refugiados saharauis detectada a través del GHQ-28 es elevada en comparación con la población árabe y con la de otros refugiados donde se ha aplicado el GHQ-28.
Las mujeres tendrían una mayor prevalencia de síntomas somáticos, ansiedad e insomnio que los hombres, y los factores sociodemográficos que sugieren una mayor predisposición para tener trastornos mentales han sido la edad mayor de 50 años, un nivel de estudios bajo, y el ser ama de casa o mujer desempleada.
- •
En general los refugiados sufren una elevada prevalencia de trastornos mentales.
- •
La prevalencia de los trastornos mentales entre los refugiados saharauis no ha sido abordada por ningún estudio hasta la fecha.
- •
La prevalencia de trastornos mentales en los refugiados saharauis es elevada.
- •
La prevalencia de trastornos mentales es más alta en los mayores de 50 años, los que tienen un nivel de estudios bajo, y en la mujer ama de casa o desempleada.
- •
Los trastornos de somatización, ansiedad, e insomnio son más prevalentes en las mujeres.
Esta investigación ha sido aprobada por el Comité de Ética de La Universidad Autónoma de Madrid y por el Departamento de Salud Mental del Ministerio de Salud Pública de la República Árabe Saharaui Democrática, entidad responsable del cuidado de la salud de los refugiados y protección de sus derechos. Además, y debido a que el estudio ha consistido en encuestas que reflejan la opinión personal de los participantes, se solicitó y se obtuvo el consentimiento informado.
FinanciaciónPara la publicación del artículo se cuenta con el apoyo financiero de Fundación para la Investigación e Innovación Biomédica de Atención Primaria (FIIBAP) Madrid
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a los refugiados saharauis por su participación en el estudio, al Departamento de Salud Mental del ministerio de salud pública saharaui, a los profesionales del Servicio Madrileño de Salud, y a la Universidad Autónoma de Madrid por su constante apoyo.