El sistema sanitario falló a la hora de garantizar la seguridad tanto de los profesionales como de las personas que acudieron a los centros al inicio de la pandemia.
La falta de materiales y directrices para la prevención de infecciones provocó en España la peor catástrofe de la historia de la seguridad del paciente y de la salud laboral en el ámbito sanitario. Sucedió también en otros países, pero España tuvo las mayores tasas de sanitarios infectados del mundo. Fue una catástrofe, en buena parte, evitable.
Revisamos qué medidas se han tomado para la prevención de infecciones en los centros de atención primaria, como la higiene de manos, las mascarillas y el material de protección personal o el mantenimiento de la distancia interpersonal, entre otras. Actualizamos las recomendaciones y planteamos las perspectivas en una situación que exige flexibilidad y capacidad de adaptación para mantener una atención de calidad y segura.
The health system failed to guarantee the safety of both professionals and citizens who came to the centers at the beginning of the pandemic.
The lack of materials and guidelines for the prevention of infections caused in Spain the worst catastrophe in the history of patient safety and occupational health in healthcare. It also happened in other countries but Spain had the highest rates of infected health workers in the world. It was a largely avoidable event.
We review what measures have been taken to prevent infections in primary care centers, such as hand hygiene, masks and personal protection material or the maintenance of social distance, among others. We update the recommendations and raise the perspectives in a situation that requires flexibility and adaptability to maintain quality and safe care.
La falta de materiales y directrices para la prevención de infecciones en los centros sanitarios al inicio de la pandemia, provocó en España la peor catástrofe de la historia de la seguridad del paciente y de la salud laboral en el ámbito sanitario. Sucedió también en otros países, en mayor o menor grado, pero España tuvo las mayores tasas de sanitarios infectados del mundo1. Fue una catástrofe, en buena parte, evitable.
Los expertos y la Organización Mundial de la Salud (OMS) ya habían avisado de la necesidad de estar preparados para emergencias por agentes patógenos nuevos o conocidos, como otros coronavirus respiratorios2.
Pero, a pesar de las advertencias, en el Sistema Nacional de Salud español no se disponía ni de planes de contingencia, ni de protocolos y tampoco de una reserva de material de protección para hacerle frente.
Antes de afectar a España, la COVID-19 ya había causado estragos en China e incluso en la vecina Italia, de donde llegaban noticias de la transmisión en los centros sanitarios.
La OMS declaró el 30 de enero de 2020 el más alto grado de alerta de emergencia internacional por el nuevo coronavirus. En la declaración se indicaba la necesidad de «revisar planes de preparación, descubrir las posibles carencias y definir los recursos necesarios»3.
En España, como en otros países, se desoyeron estas recomendaciones. Como señaló el Panel Independiente de Preparación y Respuesta ante una Pandemia auspiciado por la OMS, febrero fue un mes perdido para la preparación de la respuesta ante la COVID-194.
Los servicios sanitarios españoles no reaccionaron con la urgencia que las alarmantes noticias y las declaraciones de la OMS exigían para salvaguardar a pacientes y sanitarios, tanto en la adquisición y la provisión de materiales como en la organización del despliegue de los recursos asistenciales, la contratación de personal y la formación y el soporte a los trabajadores sanitarios.
Cuando la pandemia se extendió por España, los profesionales tuvieron que hacerle frente con mascarillas y equipos de protección individual (EPI) improvisados con materiales como telas de vestir o bolsas de basura. Su heroicidad para mantenerse en sus puestos, a pesar de todo y con numerosas bajas, trascendió las fronteras y les valió a los sanitarios españoles el calificativo de «kamikazes de la sanidad» por el New York Times5.
No fueron las autoridades las que atajaron el problema inicialmente, sino los propios sanitarios los que, ante la ausencia o desfase de protocolos y directrices, organizaron las vías COVID y no COVID, el triaje previo telefónico o en puertas y la minimización de las visitas evitables a los centros mediante la atención telefónica, entre otras medidas preventivas como la higiene de manos en los accesos, la anulación de asientos en las salas de espera para mantener la distancia de seguridad o la regulación del número de pacientes citados a consulta presencial para evitar aglomeraciones. En muchas ocasiones, las autoridades y los gestores fueron por detrás de los profesionales en el diseño e implantación de estas medidas.
Las guías oficiales estatales y autonómicas relacionadas con la prevención de infecciones en los centros sanitarios no siempre se ajustaban a la situación que se vivía en los centros, ni a la disponibilidad real de los materiales de protección. Los profesionales tuvieron dificultades para conocer cuál era la normativa aplicable en un lugar y momento dado, dada la rapidez con la que cambiaba la situación y la multiplicación de indicaciones estatales y autonómicas. Además, en las webs oficiales españolas, a diferencia de la práctica común en la de la OMS y otras agencias, el enlace a las guías no suele acompañarse de una explicación y resumen de los contenidos que incluya los cambios respecto a versiones anteriores. Los profesionales, en momentos de sobrecarga crítica de trabajo, se desalientan cuando les llegan largas guías en las que han de adivinar los cambios respecto a versiones anteriores, lo que puede provocar que se desentiendan de ellas.
El sistema sanitario falló a la hora de garantizar la seguridad tanto de los profesionales como de las personas que acudieron a los centros al inicio de la primera ola. Los centros de salud y los servicios de urgencias en el momento inicial, clave para el control de la pandemia, fueron focos de transmisión de la COVID-19.
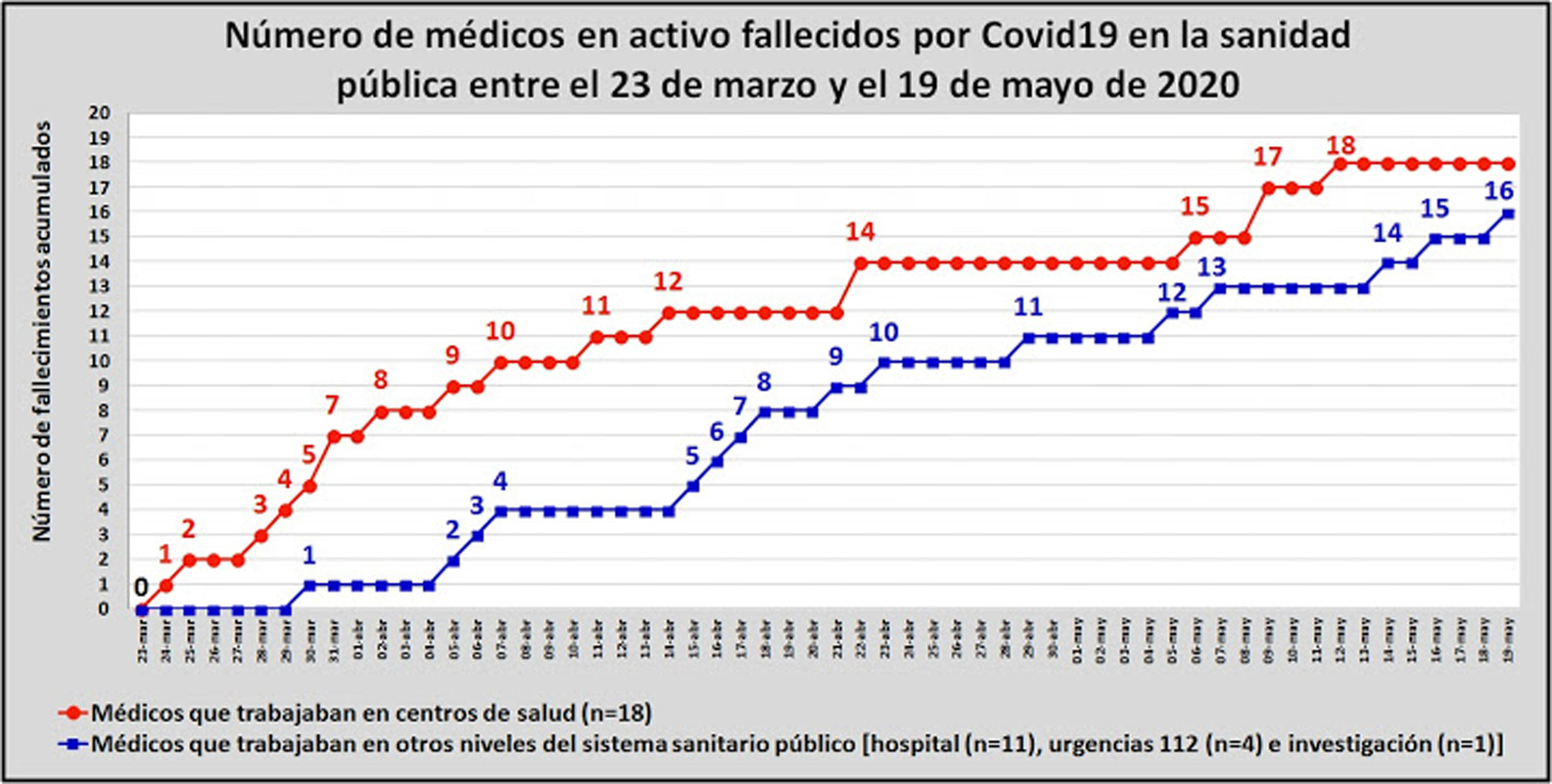
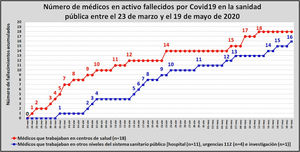
Las cifras de médicos de familia fallecidos son reveladoras. Los médicos de los centros de salud no sólo murieron más en términos absolutos, sino también en términos relativos: la mortalidad por COVID-19 durante la primera ola fue prácticamente el doble entre ellos que entre los del resto del sistema sanitario público español (fig. 1)6.
Médicos de centros de salud y de otros centros sanitarios públicos fallecidos por COVID-19, durante la primera ola de la pandemia en España.
Fuente: Simó J. Recordando a mis compañeros muertos por covid19. 1 de junio de 2021. Salud, dinero y atención primaria (blog). Reproducido con permiso del autor.
De la misma forma que tras un evento adverso se analizan las causas que se han combinado para que sucediera, tanto por acción como por omisión, en la respuesta a la pandemia en lo referente a la prevención de infecciones en los centros de atención primaria se trata de ver qué ha fallado y por qué, qué no ha fallado y nos ha protegido, qué debería habernos protegido y no lo ha hecho, qué ha cambiado y cómo adaptarnos al cambio.
La experiencia, las herramientas y la cultura de seguridad del paciente son un importante activo para hacer frente a esta y a futuras situaciones de emergencia7,8, tanto en la prevención de infecciones relacionadas con la atención sanitaria como a otros niveles.
Higiene de manos: importancia y recomendaciones durante la pandemiaCuando la OMS declaró la emergencia de salud pública internacional, desde el Grupo de Trabajo (GdT) de Seguridad del Paciente actualizamos nuestras recomendaciones para la higiene de manos en atención primaria9, a las que añadimos consejos para quitarse y desechar las mascarillas y el material de protección personal de forma segura. Recomendaciones que ofrecimos también en infografía10 (fig. 2).
Recomendaciones sobre la higiene de las manos para Atención Primaria de Salud.
Fuente: Palacio et al. Actualización en el contexto de la declaración por parte de la OMS de una emergencia de salud pública internacional por el brote epidémico mundial causado por el nuevo coronavirus SARS-CoV-2 (blog). Infografía.
El SARS-CoV-2 se inactiva por los dos métodos de elección para la higiene de manos en los centros sanitarios: el lavado con jabón y los preparados de base alcohólica (PBA).
Desde febrero hasta mayo de 2020 difundimos la guía de la OMS para la elaboración de PBA en nuestra cuenta de Twitter11 y nuestro blog12. Es un recurso particularmente interesante en lugares y momentos en los que estos preparados escasean o tienen un alto precio, como sucedió en España en la primera ola de la pandemia.
En las campañas del Día Mundial de la Higiene de Manos13 del 5 de mayo de 2020 y 2021, la OMS ha llamado a asegurarla en los centros sanitarios, ahora más que nunca, a los trabajadores de la salud, los profesionales de medicina preventiva, los directivos, los responsables de las políticas y las inversiones y los pacientes y sus familiares. También a los profesionales que realizan las vacunaciones, a los que indica la higiene de manos con cada vacuna.
El European Centre for Disease Prevention and Control (ECDC) ha publicado también informes técnicos para la prevención y control de la infección de COVID-19, que incluyen la higiene de manos como uno de sus pilares fundamentales. Entre ellos, uno dedicado a la atención primaria14.
En su informe sobre el uso de los EPI en la atención a pacientes con COVID-1915, el ECDC nos recuerda que los PBA son para higiene de la piel de las manos, no para desinfectar los guantes y seguir utilizándolos: solo al quitarse el EPI se recomienda la fricción previa de los guantes con PBA, por ser una situación de alto riesgo de autocontaminación.
En atención primaria, antes de la pandemia, muchos de los contactos con los pacientes eran considerados de bajo riesgo, por ejemplo, con los afectos de enfermedades no infecciosas en consultas en las que no se les exploraba. En esta pandemia por una enfermedad altamente contagiosa y con alrededor de la mitad de los casos asintomáticos, en los momentos de alta incidencia y transmisión comunitaria todo paciente podía contagiar o ser contagiado cuando acudía a un centro sanitario.
En los centros sanitarios se generalizó la obligatoriedad de la higiene de manos en la entrada. Debe mantenerse en los accesos la dotación de dispositivos dispensadores de PBA, preferiblemente de no contacto con las manos y que proporcionen la dosis exacta, la que permite la frotación durante los 20 segundos como mínimo que proporcionan la desinfección. Junto a ellos, conviene poner carteles explicando cómo usarlos, así como la conveniencia de su uso al entrar y al salir del centro.
Las buenas prácticas de higiene de manos se han visto afianzadas entre los profesionales de los centros de salud durante la pandemia y se han extendido a los usuarios. No es fácil la promoción de este tipo de prácticas, por lo que este es un avance a mantener, ya que la higiene adecuada y oportuna de las manos es un método de prevención de infecciones rápido, asequible y efectivo.
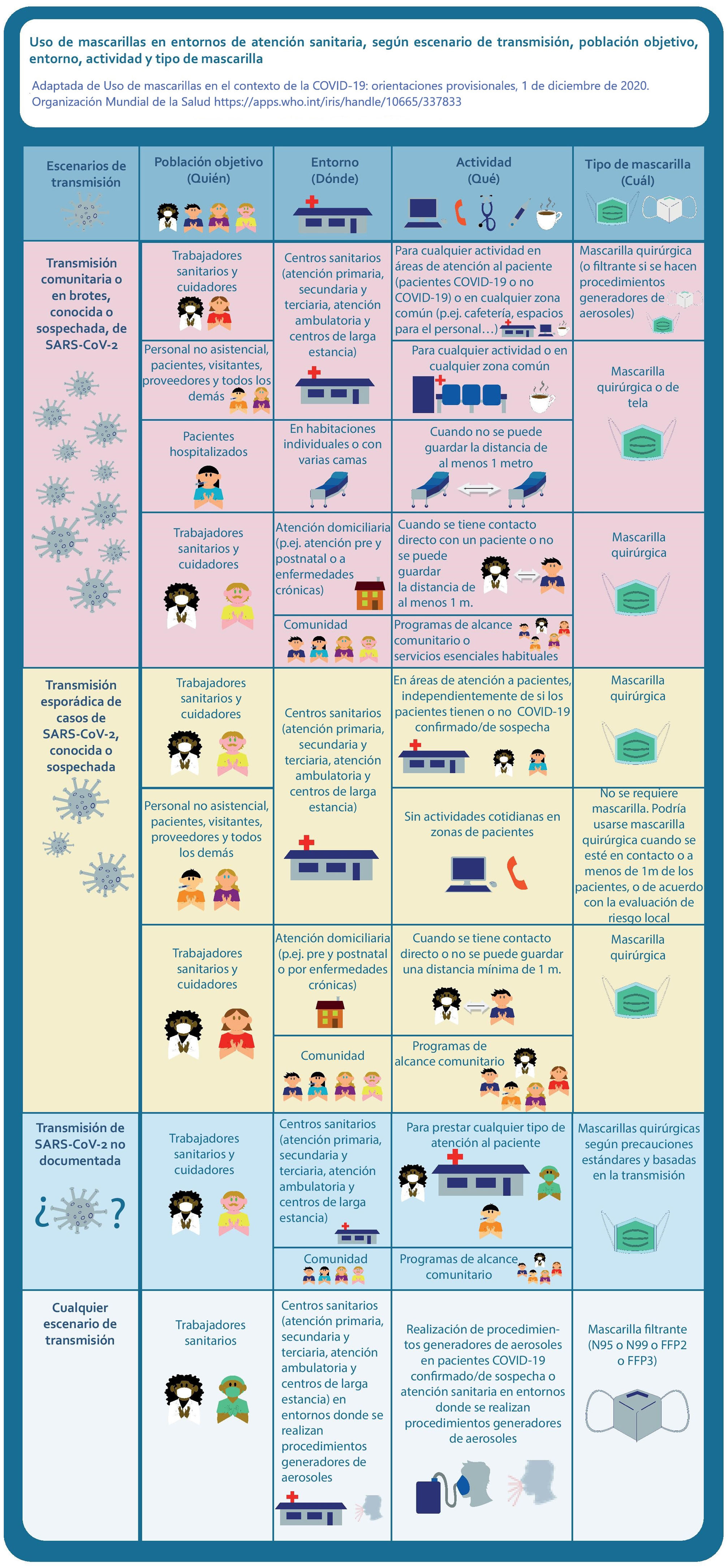
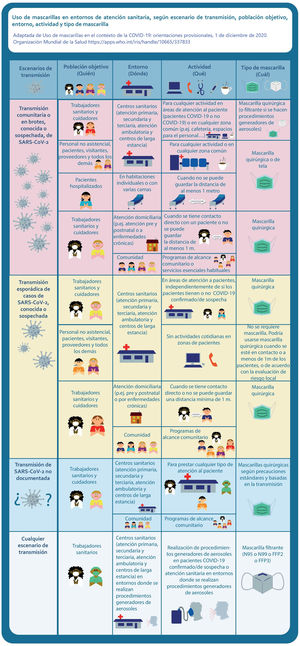
Mascarillas y material de protección personal: actualizaciones de las guías para su uso en los centros sanitariosLa OMS ha publicado varias actualizaciones de sus recomendaciones para el uso de mascarillas durante la pandemia16, que hemos traducido, analizado y puesto en contexto en el blog del GdT de Seguridad del Paciente de la Sociedad Española de Medicina Familiar y Comunitaria (semFYC)17. La figura 3 resume las recomendaciones más recientes para el uso de mascarillas en los lugares en los que se presta atención sanitaria.
Uso de mascarillas en entornos de atención sanitaria, según escenario de transmisión, población objetivo, entorno, actividad y tipo de mascarilla.
Adaptada de: Uso de mascarillas en el contexto de la COVID-19: orientaciones provisionales, 1 de diciembre de 2020. Organización Mundial de la Salud16. Diseño: Alejandro Sánchez Torijano.
La OMS recomienda desechar inmediatamente tras su uso las mascarillas no reutilizables. Es una norma acorde con las especificaciones de las mismas. Pero la falta de aprovisionamiento en cantidad suficiente de mascarillas filtrantes obligó a los profesionales a reutilizarlas, así como a sustituirlas por mascarillas quirúrgicas, incluso en situaciones en las que estaban indicadas las filtrantes. Las quirúrgicas sirven para el control de la fuente, para evitar que quien la lleva contagie a otros, pero no están diseñadas para evitar que el usuario se infecte, dado que sus niveles estandarizados de filtrado no impiden el paso de los virus. El abandono de protocolos con más garantías de seguridad —pero imposibles de cumplir— por prácticas menos garantistas es algo inevitable en situaciones de falta de medios, pero no deja de conllevar un aumento del riesgo de contagio y debe volverse a los estándares más seguros tan pronto sea posible.
Ante su carestía, se ha investigado cómo descontaminar las mascarillas filtrantes para su reutilización de la manera más segura posible18. Los Centers for Disease Control and Prevention (CDC) de Estados Unidos19 y el ECDC20 han publicado guías para la descontaminación y reutilización de mascarillas filtrantes en momentos de escasez. Entre otros métodos, ambas agencias recomendaron para descontaminarlas dejarlas cinco días al aire ambiente. Aconsejaban también que cada sanitario usara una mascarilla filtrante nueva o descontaminada en cada jornada de trabajo.
Tanto la OMS21 como los CDC22 han ofrecido recomendaciones para optimizar la provisión de material de protección personal para situaciones de escasez graves.
Todas las guías destacan que las mascarillas mojadas, manchadas o dañadas deben desecharse. Para proteger las filtrantes de salpicaduras y hacer un uso más eficiente de las mismas pueden cubrirse con una quirúrgica.
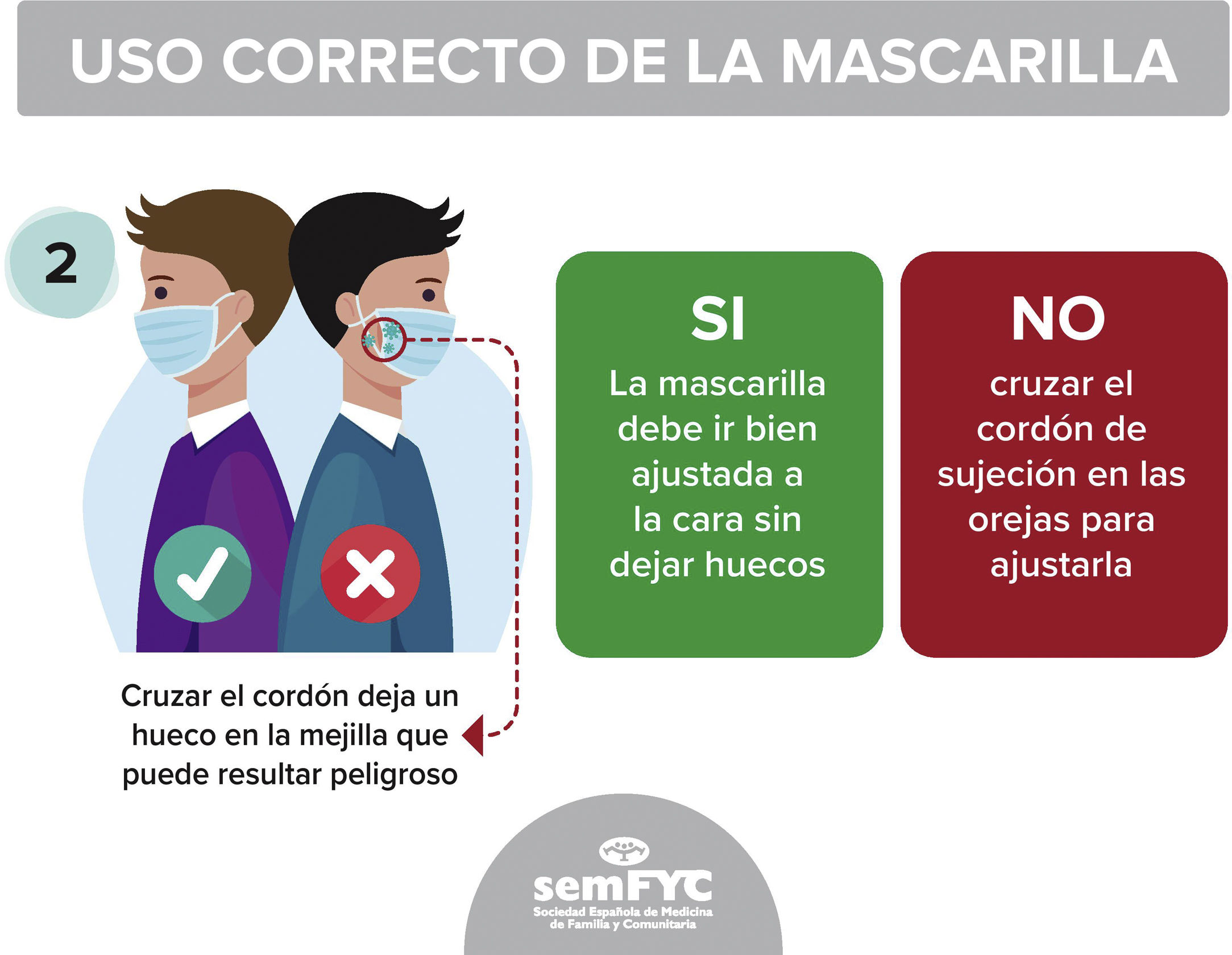
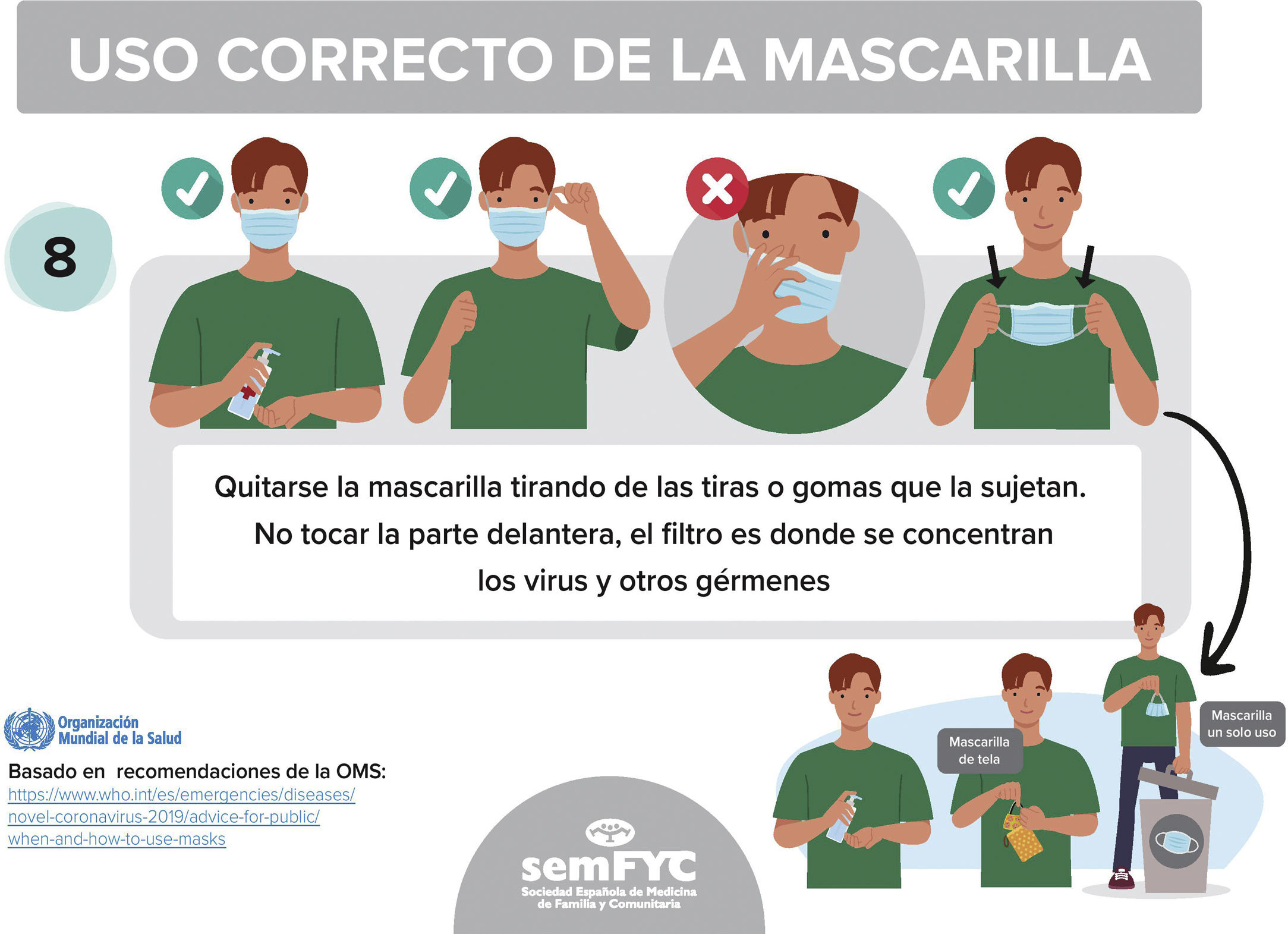
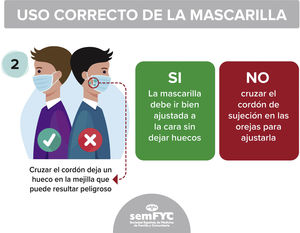
Reproducimos en las figuras 4, 5 y 6 tres de las viñetas contenidas en la infografía con recomendaciones sobre uso correcto de las mascarillas, de interés tanto para el público general como para los trabajadores de la sanidad, elaborada por el GdT de Seguridad del Paciente de semFYC23.
En ausencia de procedimientos que generan aerosoles, la guía de la OMS recomienda que los sanitarios que brinden atención directa a pacientes con COVID-19 usen una mascarilla quirúrgica (además de otros equipamientos de protección para prevenir la contaminación por contacto y por gotas).
La OMS recomienda reservar las mascarillas filtrantes N95, FFP2/FFP3 o equivalente para los sanitarios que trabajen en entornos de atención a pacientes con COVID-19 donde se producen aerosoles. Estos procedimientos incluyen intubación traqueal, ventilación no invasiva, traqueotomía, reanimación cardiopulmonar, ventilación manual antes de la intubación, broncoscopia, inducción de esputo mediante solución salina hipertónica nebulizada y autopsia.
La guía matiza que en función de los valores y las preferencias, y si están ampliamente disponibles, también podrían usarse las filtrantes al proporcionar atención directa a pacientes con COVID-19 en otros entornos.
En atención primaria y en momentos de alta incidencia, los clínicos atienden pacientes con COVID-19 incluso en las áreas no COVID, dado el alto porcentaje de afectados que pueden no presentar síntomas y escapar al triaje.
En este como en todos los aspectos de la prevención de infecciones en los centros sanitarios, se han tenido que adaptar las recomendaciones a la cambiante evolución de la pandemia y su contexto. Cambios que, en España, han llevado a la promulgación a finales de junio de 2021 de una nueva normativa sobre el uso de mascarillas24, que en residencias de ancianos y sociosanitarias se mantiene obligatorio para trabajadores y visitantes, pero no para los residentes cuando la cobertura de vacunación del centro sea mayor del 80%.
Distancia interpersonalMedidas para evitar aglomeraciones en las salas de espera y garantizar una distancia interpersonal seguraLa transmisión por gotas y aerosoles es también la base de otras medidas de prevención de infecciones, como el mantenimiento de la distancia interpersonal, evitar aglomeraciones —sobre todo en interiores y en estancias prolongadas— o ventilar adecuadamente, todas ellas a aplicar con un cuidado especial en los centros sanitarios.
La distancia social, física o interpersonal mínima, con base en la distancia que alcanzan las gotas respiratorias habitualmente, se cifra por la OMS en un metro y por las autoridades españolas en metro y medio.
La anulación de asientos en las salas de espera y las marcas en el suelo ante el mostrador de admisión son técnicas ampliamente usadas para garantizar una mínima distancia entre usuarios.
Para evitar las aglomeraciones, así como los contactos personales innecesarios, se instauró al inicio de la pandemia la consulta previa telefónica, bien para resolver la demanda del paciente si era posible o bien para encauzarle a consulta presencial. El mensaje de «llame antes de ir al centro de salud» se topó con la insuficiencia de líneas telefónicas y de personal para atenderlas, ya existente antes en muchos lugares y agravada por el enorme aumento de las llamadas. Pacientes que no conseguían contactar por teléfono y precisaban asistencia o bien renunciaron a ella —con sus consecuencias negativas— o bien acudieron a los servicios de urgencias.
Con la mejora de la situación epidemiológica se ha vuelto a abrir la posibilidad de que el paciente que lo desee se cite directamente para consulta presencial, lo que puede volver a causar aglomeraciones en las salas de espera si no se amplía su capacidad y se introducen medidas para moderar y aplanar el flujo de pacientes a los centros
La consulta no presencial, telefónica o telemática, tiene sus indicaciones y sus limitaciones25. Gestionada de manera segura26, puede evitar contactos de riesgo innecesarios en esta pandemia.
Hay que evitar en lo posible que el mantenimiento de la distancia sea a costa de que los pacientes tengan que hacer largas colas en el exterior de los centros de salud, de pie y sometidos a las inclemencias del tiempo.
Desactivado el triaje para acceder a la atención primaria, habrá que insistir en campañas educativas para que las personas que tienen síntomas compatibles o dudas de si se han contagiado de la COVID-19 lo indiquen por teléfono antes de acudir a los centros. También pueden ponerse carteles en las salas de espera en los que se indique a las personas con tos o fiebre que no esperen y lo comuniquen en admisión para ser atendidos de manera segura.
Este autotriaje habrá de ser sustituido de nuevo por el realizado por profesionales entrenados si la situación epidemiológica vuelve a hacerlo preciso.
En cualquier caso habrá que seguir procurando, con medidas ajustadas a la situación epidemiológica, que los pacientes con sospecha o confirmación de COVID-19 no se mezclen en las instalaciones sanitarias con los demás pacientes.
Otras medidas de prevención de infeccionesLas guías sobre las medidas de prevención y control de infecciones, tanto nacionales27 como internacionales28, han sido adaptadas también en la pandemia.
Sobre la transmisión del SARS-CoV-2 por fómites como utensilios, mobiliario, termómetros o fonendoscopios, la OMS señala que, aunque la evidencia que existe es limitada, debe considerarse un mecanismo posible de transmisión, como sucede con otros coronavirus y virus respiratorios.
La pandemia no es óbice, sino al contrario, para que se sigan asegurando medidas como la limpieza, la ventilación, la gestión de residuos o la antisepsia, la desinfección y esterilización de materiales, así como el uso adecuado de antibióticos alrededor de la cirugía ambulatoria o de alta precoz hospitalaria.
La prevención y control de infecciones —por SARS-CoV-2 y por otros agentes infecciosos— no se consigue con una única medida sino con la combinación de todas ellas.
Perspectivas y conclusionesLa intensidad con la que se apliquen las medidas preventivas habrá que ajustarla según la evolución de la pandemia, de su incidencia y de su impacto en los centros sanitarios y en la sociedad. También según la inmunización de los profesionales y de la población, relacionada con la aparición de nuevas variantes del SARS-CoV-2 y el desarrollo de nuevas vacunas.
Los planes de actuación han de ser flexibles y se precisa resiliencia en su ejecución, ante una situación inédita y cambiante.
Hemos de tener un enfoque holístico de la seguridad, centrado en el paciente. La prevención y el control de infecciones nunca deben hacerse a expensas de la atención compasiva. Es por ello que en una carta abierta publicada en Nursing Times29 y comentada en nuestro blog30, se mostraba la preocupación por el impacto de las prolongadas restricciones al contacto con sus seres queridos en la salud y la calidad de vida de los ancianos que viven en residencias. La prevención y control de infecciones debe ser un facilitador y no una barrera para atender a las personas con calidad y seguridad.
Hemos de aprender de lo ocurrido, de los hallazgos favorables y de los fallos. La experiencia ha de servirnos para prepararnos para gestionar mejor esta y futuras pandemias, porque las pandemias no sabemos exactamente cuándo vendrán, pero sí que han sucedido, suceden y sucederán.
El heroísmo de los trabajadores sanitarios que hicieron frente a la pandemia sin la protección necesaria pasará a la historia. La sociedad tiene una deuda con ellos, pero más allá del reconocimiento hay que poner los medios para que no tengan que volver a sacrificarse por una falta de medios evitable y puedan ejercer, sencillamente, su profesión.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.