La atención primaria de salud (APS) es un ámbito idóneo para el abordaje preventivo de los conflictos psicosociales y los trastornos mentales por 3 razones. La primera, porque probablemente sea, junto con la escuela, el dispositivo social con el que contactan mayor número de ciudadanos a lo largo del año y de la vida de cada uno de ellos. En segundo lugar, porque múltiples investigaciones apuntan que los pacientes con trastornos mentales o conflictos psicosociales crónicos suelen consultar de forma repetida con los diversos dispositivos de APS. Y en tercer lugar, porque, a niveles pragmático y sanitario, los trastornos emocionales que no se detectan precozmente por los profesionales de APS tienen una peor evolución. De ahí la importancia de una perspectiva biopsicosocial real, desde una aproximación de la atención sanitaria centrada en el consultante en tanto que miembro de la comunidad; es decir, desde una perspectiva en la cual lo “psicológico” y lo “emocional” no resulten “apeados” del modelo teórico o práctico, sino integrado en una visión holística del ser humano-consultante y comprendiendo que esa interpretación no es un adorno “humanístico” y sensible, sino un componente tecnológico, además de humano, indispensable para una aproximación asistencial de calidad.
El Grupo de Trabajo del PAPPS para la Promoción de la Salud Mental y la Prevención de sus Trastornos considera, desde su constitución, que los profesionales de la APS, no solo los médicos, también los enfermeros y los trabajadores sociales, pueden jugar un papel relevante tanto en la prevención de los trastornos mentales y en la promoción de la salud mental como en el tratamiento y seguimiento de estos pacientes en los ámbitos familiar y comunitario, facilitando la continuidad de los cuidados y evitando la perpetuación futura de trastornos psicosociales graves, y a veces irreparables. Además, la accesibilidad y el conocimiento de la familia y del contexto que aportan los profesionales de APS facilitan la coordinación con los dispositivos especializados y los servicios sociales, tan importante en este tipo de pacientes.
Los trastornos mentales y neurológicos representan el 25,3 y el 33,5% de los años perdidos por discapacidad en los países de ingresos bajos y medios, respectivamente. La violencia hacia la mujer por la pareja es un grave y frecuente problema de salud y se produce en parejas de cualquier clase social, en todas las culturas y en cualquier grupo de edad. El maltrato infantil y a los mayores es otro importante problema sociosanitario. También se estima que hasta el 25% de las personas padece uno o más trastornos mentales o del comportamiento a lo largo de su vida, y es conocido que los pacientes con trastornos mentales graves presentan mayores tasas de mortalidad y una menor esperanza de vida. A diferencia de lo que pudiera pensarse, ese exceso de mortalidad no se explica solo por la mayor incidencia de suicidios en estos pacientes. Hasta un 80% de ese exceso de mortalidad se debe a enfermedades cardiovasculares, respiratorias y cáncer. La mayor prevalencia de estilos de vida no saludables en la población psiquiátrica (consumo de tabaco, alcohol, sedentarismo, dieta inadecuada, etc.), de desigualdades sociosanitarias (dificultades en la accesibilidad a servicios sanitarios, peores niveles de ingresos, menor adherencia a tratamientos, etc.) y otras circunstancias, como la actitud de los sanitarios ante los pacientes con trastornos mentales o los efectos secundarios de muchos de los fármacos empleados en su tratamiento, están debajo de la menor esperanza de vida de estos pacientes.
Sin embargo, aunque existen tratamientos eficaces para los trastornos mentales graves, un 60-65% de las personas que los padecen no recibe atención adecuada. Y continuamos asistiendo, además, a 2 situaciones que pudieran parecer paradójicas: el infratratamiento de los trastornos mentales graves (a pesar de la referida disponibilidad de tratamientos eficaces) y la medicalización y psiquiatrización de la vida cotidiana, con cada día más personas que no son capaces de afrontar eficazmente situaciones estresantes cotidianas (problemas relacionales, duelos, fracasos, rupturas, reveses o contrariedades) sin recurrir a tratamientos farmacológicos. En este contexto, las posibles estrategias para mejorar la salud mental de las personas y prevenir sus trastornos serían: a) la promoción de la salud mental y la prevención primaria de sus trastornos; b) la detección e intervención precoz del trastorno mental grave (tan cerca de la comunidad y del entorno afectivo y familiar del paciente como sea posible), y c) la atención integral y continuada de los pacientes (asegurando la continuidad de los cuidados y la integración de servicios, orientándolos a la promoción de la autonomía personal y a la reinserción relacional, social y laboral).
Existe la idea, ampliamente compartida pero injustificada por errónea, de que todas estas actuaciones de salud mental son sofisticadas y que solamente podrían ser ofertadas por personal altamente especializado, a pesar de que investigaciones recientes confirman la factibilidad de ofrecer intervenciones farmacológicas y psicológicas en el nivel de atención sanitaria no especializada. Lo que se requiere, en expresión de la OMS, es el trabajo sensible de personal debidamente formado en el uso de fármacos relativamente baratos y en habilidades de soporte psicológico en el ámbito extrahospitalario.
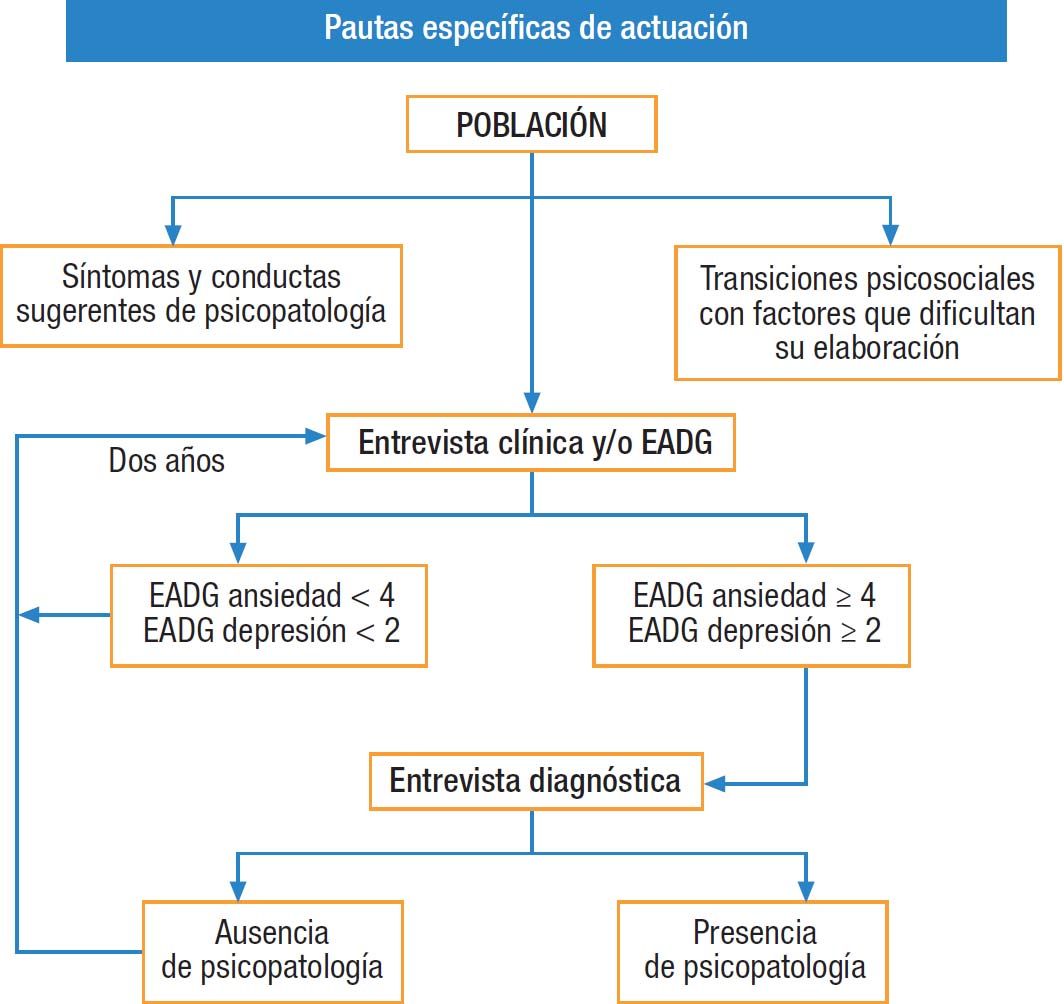
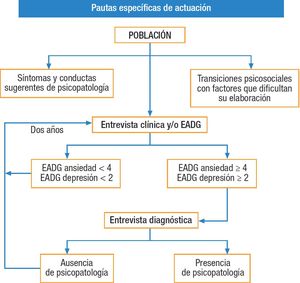
Los subprogramas incluidos en la actualidad en el Programa de Promoción de la Salud Mental y de la Prevención de sus Trastornos se muestran en la tabla 1. En esta actualización se presentan, a modo de fichas con una pregunta introductoria y señalizadora de cada subprograma, las principales recomendaciones que el Grupo de Salud Mental del PAPPS considera más idóneas para la implementación del programa en la consulta diaria de los profesionales sanitarios de la atención primaria en nuestro país.
Programa de Promoción de la Salud Mental y de la Prevención de sus Trastornos del PAPPS
| Infancia-adolescencia Atención de la mujer y el niño durante el embarazo y el puerperio • Embarazo en la adolescencia • Hijos de familias monoparentales • Retraso escolar • Trastorno en el desarrollo del lenguaje • Antecedentes de patología psiquiátrica en los padres • Maltrato infantil • Trastornos del comportamiento alimentario • Acoso escolar |
| Adultos-ancianos Pérdida de funciones psicofísicas importantes • Atención de un familiar o allegado • Jubilación (preparación de la red social para la jubilación) • Cambios frecuentes de domicilio en el anciano • Violencia en la pareja • Malos tratos a los ancianos • Acoso laboral |
| Común a ambos grupos • Diagnóstico precoz de la depresión y de los trastornos por ansiedad • Prevención del suicidio |
– “Y también quería decirle, doctor, que estoy embarazada. De tres meses, me parece”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Explorar, siempre con prudencia, las circunstancias en que se ha producido el embarazo y detectar factores de riesgo para la salud mental.
- •
Recabar información sobre las expectativas que la nueva situación despierta en los padres y sobre las características básicas de la dinámica familiar.
- •
Ofrecer atención adecuada a las necesidades individuales.
- •
Facilitar la expresión y ayudar a la “normalización” de los temores maternos.
- •
Utilizar las visitas prenatales habituales (médico, pediatra, tocólogo) o los programas de atención a la mujer embarazada o de preparación al parto.
- •
Favorecer la intervención del pediatra en los programas del equipo de atención primaria (EAP).
- •
Promocionar una lactancia satisfactoria.
- •
Embarazo en la adolescencia.
- •
Hijos concebidos en violaciones.
- •
Hijos no deseados.
- •
Muertes de hermanos o familiares directos.
- •
Embarazo de riesgo clínico:
– Enfermedades graves de la madre o el feto.
– Conductas y situaciones de riesgo prenatal: alcohol, drogas, problemas laborales o ambientales, niños concebidos en violaciones.
– Consecuencias de medidas diagnósticas y/o terapéuticas.
- •
Antecedentes en cualquiera de los progenitores de trastornos delirantes, depresivos mayores, episodio de manía, intento de suicidio, trastorno grave de la personalidad, esquizofrenia, alcoholismo o abuso de drogas.
- •
Actitud de aceptación o rechazo.
- •
Capacidad para expresar sus sentimientos.
- •
Embarazos previos, abortos, partos complicados, trastornos psicopatológicos.
- •
Edad de la mujer.
- •
Estabilidad de la pareja.
- •
Monoparentalidad.
- •
Tratamientos y cuidados recibidos por los hijos previos.
- •
Antecedentes de maltrato infantil.
- •
Composición familiar.
- •
Recursos humanos, afectivos, materiales.
- •
Situación laboral y tipo de actividad.
- •
Seguimiento adecuado y periódico de los controles médicos.
- •
Antecedentes personales patológicos para descartar embarazo de alto riesgo.
- •
Padres con limitación intelectual.
- •
Antecedentes en cualquiera de los progenitores de trastornos delirantes, depresivos mayores, episodio de manía, intento de suicidio, trastorno grave de la personalidad, esquizofrenia, alcoholismo o abuso de drogas.
- •
Cuando no se detecten conflictos psicopatológicos ni psi- copatología previa.
- •
Realizar simplemente una labor de acompañamiento y facilitar información sobre aspectos médicos y psicopatológicos, manteniendo una actitud de disponibilidad.
- •
Si se detectan conflictos de rechazo ante la nueva situación, trastornos afectivos actuales, antecedentes de patología psiquiátrica con síntomas presentes o sentimiento de culpa ante embarazo no deseado.
- •
Cuando se detectan factores de riesgo clínicamente relevantes.
- •
Si se manifiesta un trastorno mental en la madre.
– “Y encima de no dormir, este dolor de espalda… Pero, claro, como le quiero dar de mamar, cada dos o tres horas está dale que dale”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer.?
- •
Promoción del contacto físico de la madre con el hijo en las 3 primeras horas de vida.
- •
Proponer una visita al menos a los 10 días y 30-50 días después del parto.
- •
Entrevista dirigida a detectar la adaptación a la nueva situación de la mujer y el entorno familiar, haciendo hincapié en las alteraciones emocionales y las incapacidades manifiestas de la madre para cuidar al hijo.
- •
Valorar el estado emocional de la madre durante el puerperio:
– ¿La madre puede cuidar al bebé o lo ha cedido a otras personas por sentirse incapacitada para su cuidado?
– ¿Hay criterios de depresión mayor diagnosticada?
– ¿Hay momentos buenos durante el día?
– ¿Puede la mujer cuidar a su hijo con buen humor en algún momento del día?
– ¿Los trastornos del estado de ánimo (blues del puerperio) duran más de 4-6 semanas?
- •
Favorecer la creación de grupos con un objetivo psicoprofiláctico.
- •
Considerar la posibilidad de centros de acogida y de día, guarderías asistidas y otras posibilidades de la red social, para lactantes, niños y madres de riesgo.
- •
Valorar la posibilidad de una visita domiciliaria cuando existen antecedentes previos de índole psicosocial.
- •
Edad de la madre (más frecuente antes de los 20 y después de los 30 años).
- •
Problemas familiares graves en la infancia de la madre.
- •
Antecedentes de separaciones precoces de sus padres (en la madre).
- •
Problemas psiquiátricos previos al embarazo.
- •
Actitud negativa frente al embarazo:
– Dudas sobre la eventual interrupción voluntaria del embarazo en el inicio de la gestación.
– Embarazo no deseado.
- •
Tensiones en la pareja durante el embarazo.
- •
Intensidad y duración del blues del posparto.
- •
Acontecimientos desfavorables que generan ansiedad vividos durante el puerperio.
- •
Condiciones del parto.
- •
Estado de salud del recién nacido.
- •
Capacidad para proporcionar cuidados y afecto.
- •
Actitud ante la lactancia materna y antecedentes previos con los demás hijos.
- •
Valoración del estado de ánimo.
- •
Presencia de otros hijos en la familia.
- •
Atenciones recibidas por los otros hijos (controles periódicos del “Niño sano”, antecedentes de maltrato infantil).
- •
Composición familiar.
- •
Estabilidad de la pareja.
- •
Monoparentalidad.
- •
Recursos humanos, afectivos, materiales.
- •
Situación laboral y tipo de actividad.
- •
Antecedentes personales patológicos.
- •
Padres con limitación intelectual.
- •
Antecedentes en cualquiera de los progenitores de trastornos delirantes, depresivos mayores, episodio de manía, intento de suicidio, trastorno grave de la personalidad, esquizofrenia, alcoholismo o abuso de drogas.
- •
Desviaciones con respecto al programa del “Niño sano” y sus protocolos.
- •
Circunstancias perinatales adversas: partos gravemente distócicos, prematuridad, APGAR bajo, sufrimiento fetal, enfermedad congénita o malformaciones, separación prolongada madre-lactante, hospitalización prolongada de la madre o el bebé.
- •
Cuando no se detecten conflictos psicopatológicos ni psicopatología previa.
- •
Realizar simplemente una labor de acompañamiento y facilitar información sobre aspectos médicos y psicopatológicos, manteniendo una actitud de disponibilidad.
- •
Si se detectan trastornos psicopatológicos en la madre (depresión o psicosis puerperal) o antecedentes de patología psiquiátrica en cualquiera de los padres.
- •
Cuando se detectan factores de riesgo clínicamente relevantes.
- •
Si aparecen señales de alerta psicopatológica en el recién nacido: trastornos de la alimentación o deglución, del sueño, del comportamiento, temores, retraso psicomotriz, del habla o del lenguaje, trastornos graves de la comunicación, anomalías en el juego o en la escolaridad precoz, etc.
– “Y claro, con la niña embarazada, tan joven… Porque es una niña, ¿eh?”
– Te presentan la situación de una adolescente embarazada. Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- 1.
Prevención del embarazo en la adolescencia.
- •
Antes del embarazo:
– Orientaciones sobre planificación familiar en todos los adolescentes.
– Tratar con especial cuidado a las minorías étnicas.
- •
En caso de embarazo en una adolescente:
– Considerarlo embarazo de alto riesgo biológico, psicológico y social.
– Recomendar especialmente los programas de ayuda al embarazo y puerperio.
– Entrevista familiar con el fin de explorar la situación y asegurar el apoyo familiar y social.
– Colaborar en la búsqueda de una figura de apoyo para la madre.
– Revisar y aplicar las recomendaciones del subprograma preventivo “Hijos de familias monoparentales”.
– Especial atención en las visitas del “Niño sano” a las relaciones padres-hijo.
- •
- 2.
Colaborar en la “maternización” de la futura madre.
- •
Explorar la aceptación de su embarazo y ayudar a explorar los deseos/temores de interrupción voluntaria del embarazo.
- •
Favorecer el apoyo familiar en la entrevista familiar.
- •
Favorecer el apoyo social: si hay carencias importantes, poner a la familia en relación con los servicios sociales a través del trabajador social del centro.
- •
Colaborar, si hay cesión del bebé, en que se defina claramente, tanto desde el punto de vista afectivo como legal.
- •
Ayudar a la definición de la díada: apoyar que, si la madre no se hace cargo del bebé pero este queda en la familia, exista una figura de vinculación para el niño, suficientemente estable y cercana afectivamente.
- •
Salvo en este caso, en las entrevistas clínicas el equipo de atención primaria debería dirigirse fundamentalmente a la madre.
- •
Si el apoyo a la madre no es suficiente, o suficientemente claro, ponerla en contacto con las organizaciones “profanas” y semiprofesionales de este ámbito.
- •
- 3.
Constitución de una triangulación originaria.
- •
Colaborar en la búsqueda de una figura de apoyo para la madre.
- •
Recomendar la relación cotidiana o casi cotidiana con individuos de sexo diferente al cuidador, si este lo hace en solitario.
- •
Atender al resto de recomendaciones del subprograma “Hijos de familias monoparentales”.
- •
- 4.
Asegurar el apoyo familiar y social.
- •
Entrevistas familiares periódicas (al principio, cada pocos meses) para explorarlo y facilitarlo.
- •
Revisión en estas entrevistas de la situación, no solo familiar sino también social.
- •
Si fuera necesario, poner a la familia en contacto con el trabajador social del centro y/o con los servicios sociales.
- •
- 5.
Atención al bebé y al niño como individuos de riesgo biopsicosocial.
- •
Especial atención al programa del “Niño sano” realizado con los criterios de “Hijos de familias monoparentales”.
- •
Revisiones mensuales hasta los 2 años, cada 6 meses hasta los 6 años y después anualmente hasta la adolescencia.
- •
Especial atención, durante esas visitas, al apartado de “Salud mental” de dicho programa.
- •
Especial atención al estado afectivo y relaciones de la madre.
- •
Especial atención a las relaciones padres-hijo a lo largo de toda la infancia y adolescencia del niño.
- •
- •
Inhibición de la adolescente ante las preguntas del profesional.
- •
Actitud invasiva de la abuela materna o paterna durante las entrevistas en el embarazo o en los cuidados del bebé (menos frecuentemente, de uno de los abuelos).
- •
Dudas angustiadas y/o confusión por parte de la embarazada (o de la madre reciente).
- •
Problemas psicosomáticos durante el embarazo (hiperemesis gravídica, lumbalgias sin patología previa, cuadros somatomorfos, asma u otras afecciones “típicamente psicosomáticas”, etc.).
- •
Actitud de apego ansioso o ambivalente (“sobredependencia”) de la propia familia por parte de la madre.
- •
Historia de trastorno mental o problemas escolares importantes en la adolescente o su pareja.
- •
Antecedentes de malos tratos o abusos en la infancia.
- •
Historia de familia desestructurada o con importantes problemas psicosociales.
- •
Historia de otro embarazo previo.
- •
Historia de abortos en la adolescente.
- •
Separaciones de los padres de la adolescente.
- •
Problemas importantes con la lactancia.
– “Sabes que Rosalía, que te consulta muy ocasionalmente, sobre todo en situaciones de tensión, tiene un hijo pequeño y lo está cuidando sola o con sus padres”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Incluir la realización de un genograma como instrumento de exploración que evalúa la estructura familiar y permite detectar situaciones de monoparentalidad.
- •
Detectar la existencia de factores de riesgo de disfunción familiar y psicopatología.
- •
Los profesionales del equipo de atención primaria deben mantener una postura de escucha y comprensión que permita percibir si existe vivencia de sufrimiento en el niño.
- •
Especial atención merece el seguimiento del embarazo de la adolescente, que puede terminar en una familia monoparental (aplicar las recomendaciones del subprograma de “Prevención de los problemas de salud mental del embarazo en la adolescencia”).
- •
Señalar la situación de monoparentalidad de forma clara en la historia clínica del niño y del progenitor, por lo menos en la lista de “condicionantes y problemas”, o su equivalente.
- •
Disputas judiciales continuas e intensas por la custodia de los hijos tras la separación.
- •
Situaciones de violencia verbal o física hacia el niño.
- •
Aislamiento y pérdida de apoyos sociales de los progenitores.
- •
Incumplimiento económico de los acuerdos judiciales.
- •
Trastorno mental grave o abuso de alcohol o drogas en el progenitor conviviente o ausente.
- •
Cuidados parentales de pobre calidad por parte del padre/madre que mantiene la custodia.
- •
Conversión en “padre ausente” del “padre no residente”.
- •
Acúmulo de estresores en las condiciones de vida (cambios de domicilio, escuela, cuidados, amigos, etc.) del padre/madre que mantiene la custodia y de sus hijos.
- •
Presencia de hijos pequeños en el hogar.
- •
Bajo grado de bienestar psicológico en la madre.
- •
Alto nivel de conflicto interparental previo, durante y posterior a la separación o divorcio.
- •
Madre soltera adolescente con escasos apoyos de su familia o importantes conflictos con esta.
- •
Situaciones socioeconómicas muy desfavorables.
- •
Presencia de trastornos mentales graves en los hijos adoptados.
- •
Dificultades en la elaboración del duelo o duelo complicado de un padre/madre fallecido por parte del progenitor sobreviviente.
- •
Mantenimiento de la ocultación o del secreto en relación con la muerte del padre/madre o circunstancias de esta por parte del resto de la familia.
- •
Dinámica familiar conflictiva.
- •
Decírselo lo más pronto posible, sin utilizar eufemismos ni expresiones del tipo “se ha ido de viaje”, “lo han llevado al hospital”.
- •
Ofrecerle información clara, simple y adaptada a su edad.
- •
Permitir que el niño pase por sus propias fases de duelo (negación, síntomas físicos, rabia, culpa, celos, ansiedad, tristeza, soledad).
- •
Ayudarle a expresar sus sentimientos por medio del juego o el dibujo.
- •
Permitirle el llanto y el enfado, sin ocultar nuestro propio dolor.
- •
Seguir con la rutina diaria tanto como sea posible, puesto que ello da confianza y seguridad al niño.
- •
Informar a la escuela del fallecimiento del padre/madre.
- •
Dejar que se queden con algún recuerdo del progenitor difunto.
- •
Permitirles que asistan al funeral acompañados de algún familiar o amigo menos afectado emocionalmente por la muerte del progenitor fallecido que el progenitor sobreviviente.
- •
Dejarles muy claras 2 ideas básicas: que la persona muerta no volverá y que su cuerpo está enterrado o bien reducido a cenizas si ha sido incinerado.
- •
Buscar ayuda profesional (pediatra, médico de familia) si después de varios meses los niños muestran algunos de estos comportamientos: tristeza permanente, excitación fuera de lo habitual (con los amigos o el progenitor sobreviviente), desinterés por su propia apariencia, deseos continuados de estar solo, insomnio o dificultades para dormir, o indiferencia hacia la escuela o sus aficiones anteriores.
- •
Asegure a sus hijos que los 2 padres le quieren.
- •
Asegúrese de que sus hijos entienden que ellos no son la causa de su divorcio, que ustedes no lamentan haber tenidos hijos.
- •
Déjeles claro que el divorcio es definitivo.
- •
Mantenga invariable el mayor número de aspectos de la vida de sus hijos.
- •
Haga saber a sus hijos que podrán visitar al progenitor que no mantenga la custodia (excepciones en subprograma “Maltrato infantil”).
- •
Si el padre que no tiene la custodia no se preocupa de su hijo, búsquele un sustituto.
- •
Ayude a sus hijos a expresar sus sentimientos dolorosos.
- •
Proteja los sentimientos positivos de sus hijos hacia los 2 padres.
- •
Mantenga una disciplina normal en ambos hogares.
- •
No discuta sobre sus hijos con su excónyuge en presencia de estos.
- •
Intente evitar la disputa sobre la custodia. Sus hijos necesitan sentirse estables.
- •
Evite, si es posible, un cambio de casa, de escuela y de amigos.
– “Y encima de esto, de la bronquitis, tengo que lidiar con mi marido y con mi hijo, porque ahora dicen que tiene un retraso escolar y le están haciendo test y cosas de esas”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Conceder importancia psicosocial al retraso escolar y, mayor aún, al fracaso escolar, que constituyen un factor de riesgo y una señal de alarma, respectivamente, para la salud mental y la integración laboral y social.
- •
Evaluación periódica del desarrollo psicomotor y psicoso- cial, con apreciación de los aprendizajes (psicomotricidad, lenguaje, sociabilidad) dentro de los controles habituales del programa del “Niño sano”.
- •
Los trastornos específicos del aprendizaje, una vez detectados, si son leves, pueden abordarse mediante la utilización de “medidas no profesionalizadas” y de la red social, recomendando en primer lugar a la familia la estimulación de las funciones menos desarrolladas, si se trata de aspectos instrumentales. Si el profesional no se halla suficientemente capacitado en estas áreas del desarrollo, es más adecuado realizar la interconsulta con el equipo psicope- dagógico, de salud mental infantil o de atención precoz.
- •
Si los trastornos específicos del aprendizaje detectados son graves (o leves, pero no están resueltos en los límites temporales acordados) debería realizar la interconsulta y/o consulta conjunta con el equipo psicopedagógico o de atención precoz. Si coexisten trastornos psicopatológicos del niño o de su familia o bien señales de alerta, debería asegurarse el necesario concurso de un equipo de salud mental infantojuvenil.
- •
Señalar la existencia de retraso o fracaso escolar de forma clara en la historia clínica del niño y en un registro específico fuera de ella.
- •
Factores psicológicos inespecíficos:
– Trastorno por déficit de atención.
– Depresión infantil.
– Trastornos de la vinculación en la infancia.
– Trastornos por ansiedad de separación.
– En general, los trastornos por ansiedad.
– Otros cuadros psicopatológicos (en general, todos los graves tienden a afectar los aprendizajes escolares).
- •
Factores psicológicos específicos:
– Dislexia.
– Disortografía.
– Discalculia.
– Disgrafía.
- •
Factores biológicos:
– Alteraciones cognitivas de base neurológica, metabóli- ca, endocrina, etc.
– Alteraciones sensoriales.
– Alteraciones psicomotrices tempranas.
- •
Factores sociales y psicosociales:
– Disfunciones familiares.
– Disfunciones de redes sociales.
– Disfunciones de la institución escolar.
- 1.
Verificar el retraso.
- •
Análisis del último informe escolar escrito.
- •
- 2.
Descartar problemas de método o entorno educativo.
- •
Valorar el método familiar de motivación y apoyo al estudio.
- •
Valorar el horario y el entorno de estudio.
- •
Valorar el horario y el entorno de actividades de ocio.
- •
Valorar el horario y el entorno de reposo-sueño.
- •
- 3.
Análisis de psicomotricidad, sensorial y capacidad mental.
- •
Valoración de la visión y audición.
- •
Exploración neurológica.
- •
Valoración de las enfermedades crónicas.
- •
Valoración de la estabilidad/satisfacción del grupo familiar.
- •
Valoración familiar de la comprensión del niño.
- •
Valoración de las relaciones con otros niños y adultos.
- •
Valoración de las relaciones con sus padres.
- •
Observación de la comprensión y conducta del niño en la visita.
- •
Valoración de los juegos del niño.
- •
Exploración de la lateralidad (ojo-mano-pie).
- •
Exploración de la lectura.
- •
Exploración de la escritura.
- •
Valoración de la afectividad (dibujo de la familia).
- •
- 4.
Prevención en salud mental, valorando factores de riesgo y señales de alerta.
- •
Trastornos graves de la comunicación/relación:
– Falta de contacto: no ríe/no mira/no habla.
– No responde a estímulos sociales.
– Es difícil de calmar, baja tolerancia a la frustración.
– Patrón peculiar del habla: ecolalia, verborrea, etc.
– Evidencia de malos tratos.
- •
Retraso en el desarrollo psicomotriz, del habla o del lenguaje:
– Movimientos estereotipados y repetitivos.
– Conductas distorsionadas: automutilación, auto- o hete- roagresiones, etc.
– Retrasos significativos en el desarrollo del habla (expresivos, receptivos o mixtos).
- •
– “Porque no sé si se acuerda, doctora, de que mi hijo tiene diagnosticado una cosa del hablar, que habla mal, que tiene un trastorno del lenguaje”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
El lenguaje es un fenómeno muy complejo, con bases biológicas, emotivas, cognitivas y sociales. Su plena adquisición tiene una notable variabilidad interpersonal y no sigue rígidamente una secuencia ordenada de elementos. En los cribados de detección se obtienen importantes porcentajes de falsos positivos y negativos en edades tempranas.
- •
Realizar sistemáticamente una valoración del desarrollo psicomotor y del lenguaje en todos los controles del niño sano hasta los 6 años de edad. En caso de la detección de un trastorno habría que:
– Descartar hipoacusia y otros trastornos sensoriales o neurológicos.
– Descartar autismo y trastornos graves del desarrollo: valorar la conexión y la expresividad afectiva.
– Valorar hasta qué punto el niño comprende el lenguaje de los adultos.
– Valorar la capacidad de expresión y comunicación (no verbal) del niño.
– Valorar el lenguaje verbal: sonidos, palabras, frases, pronunciación de palabras, trabalenguas, estructuración gramatical.
– Explorar y valorar las relaciones familiares: funciones de díada y funciones de triangulación primitiva.
– Valorar los factores de riesgo y señales de alerta para la prevención en salud mental.
- •
Si los problemas son leves: orientación sanitaria y recomendar sistemas “profanos” de ayuda, animando a la familia a frenar la “persecución ansiosa del lenguaje” o la “preocupación excesiva a propósito del lenguaje”, recomendándoles medidas como el “baño de lenguaje”, juegos sistematizados, “cuentos para irse a dormir”, “cuentos al amor de la lumbre” y otras actividades lúdicas para aumentar el interés por el lenguaje y los aprendizajes.
- •
Si los problemas son graves, o no se han podido clasificar, o leves y no han respondido a las medidas anteriores, o bien cuando el niño cumple 5 años, el profesional de atención primaria puede (y debe) realizar la interconsulta y, en su caso, la derivación a los equipos especializados.
- •
Señalar la existencia de trastorno del habla o del lenguaje de forma clara en la historia clínica del niño y en un registro específico fuera de ella.
- 1.
Aparición de señales de alerta que implican alteraciones en el desarrollo del lenguaje.
- •
Trastornos graves de la comunicación/relación:
– Falta de contacto: no ríe/no mira/no habla.
– No responde a estímulos sociales.
– Es difícil de calmar, baja tolerancia a frustración.
– Patrón peculiar del habla: ecolalia, verborrea, etc.
– Evidencia de malos tratos.
- •
Retraso en el desarrollo psicomotriz, del habla o del lenguaje:
– Movimientos estereotipados y repetitivos.
– Conductas distorsionadas: automutilación, auto- o hete- roagresiones, etc.
– Retrasos significativos en el desarrollo del habla (expresivos, receptivos o mixtos).
- •
- 2.
Trastornos del habla (de la expresión verbal).
- •
Retraso simple del habla.
- •
Trastorno fonológico: dislalias, disfonías, disglosias.
- •
Disfemia o tartamudez.
- •
- 3.
Trastornos del lenguaje (de la estructura del lenguaje).
- •
Trastorno expresivo del lenguaje.
- •
Trastorno mixto, receptivo-expresivo, del lenguaje.
- •
- •
Ausencia de sonidos modulados (“cantarse el sueño”) o de respuesta a sonidos externos a los 3-5 meses.
- •
Ausencia o monotonía del balbuceo en el segundo semestre.
- •
No decir palabras significativas y/o no entender signos simples a los 2 años.
- •
No usar más que palabras sueltas o ininteligibles a los 3 años (sin fraseo alguno).
- •
Alteraciones persistentes de la pronunciación (dislalias) o de la fluidez verbal (disfasias, disfemias) a partir de los 4 años.
- •
Las jergafasias (el habla en jerga incomprensible o casi incomprensible, con neologismos, paralogismos, etc.).
– Demetrio tiene un problema psiquiátrico grave, no sabes si depresión mayor o psicosis o qué. él viene poco a la consulta, pero su esposa lo hace a menudo. Tienen 3 hijos.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Existen claras relaciones entre el tratamiento dado por los padres y las conductas y el desarrollo (emocional y cognitivo) del hijo. Se han podido demostrar ciclos entre los problemas del niño y los problemas de la madre.
- •
Tener en cuenta la posibilidad de que no se le comuniquen (o no se hagan evidentes) los diagnósticos psiquiátricos previos.
- •
Los signos de alerta obligan, en la medida de lo posible, a realizar los pasos pertinentes para llegar a un diagnóstico positivo, incluyendo el contacto del pediatra con el médico de los padres.
- •
Revisar las señales de alerta.
- •
Revisar los cuidados recibidos por el niño.
- •
A menudo es imprescindible saber aprovechar la consulta “espontánea" o a demanda para realizar estas actividades, ya que las familias de este tipo suelen faltar a las citas o interrumpir los seguimientos.
- •
Incluir a los hijos menores de 22 años de padres con las características que se muestran más adelante en “Situaciones para considerar para la inclusión en el subprograma”.
- •
Señalar la existencia de antecedentes psiquiátricos en los padres de forma clara en la historia clínica del niño y en un registro específico fuera de ella, asegurando la existencia de algún sistema que permita localizar estos casos y facilitar la periodicidad de las visitas.
- •
Efectuar un seguimiento especialmente cuidadoso y prudente del programa del “Niño sano”; se anotarán claramente las citas, y también se aprovechará la consulta espontánea para realizar estas actividades, puesto que los familiares suelen faltar a las citas o interrumpir los seguimientos.
- •
Realizar “sobre la marcha” o concertar al menos una entrevista con los familiares. El motivo directo puede ser el desarrollo del programa del “Niño sano”. El objetivo es recabar de forma cuidadosa, aunque si es posible no explícita o directa, información acerca de los cuidados cotidianos recibidos por el niño y de atención a lo que los padres expresan acerca del niño.
- •
Si para revisar los cuidados recibidos por el niño, el profesional del equipo de atención primaria encuentra difícil una entrevista abierta o semiabierta, en la que se incluya este tema, puede utilizar el sistema clásico de explorar qué hace el niño en un día de la semana y en un día festivo. Si no es suficiente pueden introducirse las preguntas de un cuestionario simple de cribado como el RQC (Reporting Questionnaire for Children).
- •
En caso de que surjan señales de alarma en el niño, contactar, si es necesario, con el médico de adultos, el trabajador social del centro, los servicios psicopedagógicos o los de salud mental. Se debe considerar que la no presentación repetida a las consultas programadas implica una señal de alerta suplementaria, ante la que hay que actuar.
- •
Si los niños no acuden a las visitas periódicas y con cita, se recomienda contacto telefónico y/o visita a domicilio; se debe cosiderar que la visita domiciliaria proporciona muchos más datos y más fiables que cualquier otra entrevista.
- •
La periodicidad aconsejada es de una visita cada 6 meses hasta los 6 años y luego anual hasta los 14 años, y asegurar un seguimiento periódico al menos hasta los 22 años.
- •
Mantener siempre una comunicación fluida entre médicos de adultos y pediatras para facilitar la implementación y seguimiento del programa.
- •
Patología psiquiátrica diagnosticada en los padres:
– Trastornos delirantes.
– Trastornos depresivos mayores.
– Episodio de manía.
– Intento de suicidio.
– Trastornos graves de la personalidad.
– Esquizofrenia.
– Alcoholismo y abuso de drogas.
- •
Sospecha de patología mental grave, por presentar el niño o los padres alguno de los siguientes signos de alerta:
– Agresividad dentro de la familia.
– Episodios reiterados de tristeza e inhibición.
– Institucionalización psiquiátrica prolongada.
– Sospecha de abuso de drogas.
– Carencias biológicas, psicológicas o higiénicas importantes en los hijos, o elementos que hacen pensar en una falta de cuidados adecuados y continuados de estos.
– Malos tratos o abusos con los hijos.
– Episodios de ansiedad o depresión de la madre en el primer año de vida del niño.
– Aislamiento social de la familia.
- •
Recién nacido, lactante y preescolar (0-4 años):
– Desviaciones respecto al programa del “Niño sano”.
– Trastornos de la alimentación.
– Insomnio o hipersomnia persistentes.
– Trastornos de la comunicación/relación.
– Evidencia de malos tratos.
– Retraso en el desarrollo psicomotriz o del lenguaje.
– Anomalías en el juego y/o en la escolaridad.
– Conductas inadecuadas de los padres (respecto a la alimentación, sueño y control de esfínteres).
- •
Niño de edad escolar (5-11 años):
– Hipercinesia.
– Signos depresivos.
– Trastornos de la comunicación/relación.
– Trastornos por ansiedad.
– Manifestaciones somáticas.
– Conductas inadecuadas de los padres.
– Fracaso escolar con disarmonías evolutivas.
- •
Púber y adolescente (11-22 años):
– Problemas con la justicia.
– Trastornos de la conducta.
– Trastornos de la alimentación.
– Trastornos por ansiedad.
– Manifestaciones somáticas.
– Depresión, abuso de drogas, alucinaciones/delirio.
– Padres con importantes problemas de tolerancia a las crisis de la adolescencia.
– Fracaso en la escuela o en el trabajo.
– Aborto en la adolescencia.
– Alta frecuentación a los servicios sanitarios.
– “Ya no sé qué hacer, doctora. Manuel no es un mal tipo, pero cuando se enfurece, la coge con los críos. A veces se pasa con ellos, es verdad, pero…”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- 1.
Prevención primaria.
- •
Incluir en el programa de seguimiento del embarazo la detección de signos de alerta o factores de riesgo de malos tratos en los futuros padres.
- •
Promover en los programa de educación maternal y paternal en el embarazo actividades de refuerzo y capacitación para los futuros padres (pautas de crianza, habilidades y pautas de resolución de problemas).
- •
Promover las redes de apoyo: grupos de madres (de autoayuda) para compartir experiencias, nuevos aprendizajes, adquirir seguridad, mejorar las relaciones sociales.
- •
Promover la visita en el domicilio del recién nacido en riesgo psicosocial, por parte del médico, matrona o enfermera pediátrica, para un valoración “en el terreno” de la situación; identificar factores de riesgo y situaciones de especial vulnerabilidad; actitudes de los padres, señales de alerta, asunción de roles parentales, establecimiento del vínculo afectivo y cuidado de las primeras relaciones.
- •
Promover los programas de atención al puerperio.
- •
- 2.
Prevención secundaria.
- •
Estar alerta ante signos y señales de maltrato infantil, para su identificación precoz.
- •
Ante la sospecha de una situación de maltrato se debe realizar:
– Entrevista clínica al niño y a los padres.
– Exploración clínica al niño.
- •
3. Prevención terciaria.
- •
Si se confirma el maltrato es preciso realizar un abordaje integral y multidisciplinar:
– Valoración física, psicológica y social, y actuar en función de la situación de riesgo del menor.
– Si hay riesgo vital inmediato (físico o psíquico) hay que derivar al menor al hospital.
– Si hay riesgo social (amenaza para la vida de los hijos, ausencia de apoyo social, abandono) hay que comunicarlo al juzgado y al Servicio de Protección a la Infancia. En cada caso se procederá según la evaluación realizada.
– En caso de agresión sexual debe remitirse siempre al hospital para valoración ginecológica y forense.
– Valoración y tratamiento de las lesiones físicas e inmunizaciones y prevención de las enfermedades de transmisión sexual y embarazo, si procede. Realizar parte de lesiones para el juzgado,
- •
En ausencia de riesgo vital inmediato (físico o psíquico) o social o agresión sexual:
– Contactar con el trabajador social y elaborar el informe social.
– Informar si procede al Servicio de Protección a la Infancia.
– Establecer un plan especial de seguimiento del niño y de la familia.
– Registrar los casos de víctimas de maltrato en la historia clínica.
- •
Además de la actuación con el menor hay que contemplar siempre la actuación con los padres cuando estos son los agresores, con un seguimiento coordinado del niño y de la familia, facilitándoles las ayudas psicoterapéuticas y sociales que precisen. La intervención ante sospecha de maltrato o riesgo de este también requiere la coordinación con profesionales de distintos ámbitos (escuela, servicios sociales y servicios de salud).
- •
- •
Personales.
– Deficiencias físicas o psíquicas.
– Dependencia biológica o social.
– Separación de la madre en el período neonatal.
– Niño hiperactivo.
– Prematuros.
– Con enfermedades graves y crónicas.
– Discapacidad física o mental.
– Diferente orientación o identidad sexual.
- •
Familiares.
– Situaciones de violencia familiar o de pareja en la familia.
– Embarazo no deseado.
– Padres adolescentes.
– Padre o madre no biológica.
– Familias monoparentales.
– Abuso de drogas o alcohol, prostitución.
– Bajo control de los impulsos.
– Trastorno psiquiátrico en los padres.
– Deficiencia mental.
– Separación en el período neonatal precoz.
– Abandono o fallecimiento de uno de los padres.
– Antecedentes de maltrato familiar.
– Relaciones conyugales conflictivas.
– Expectativas irracionales respecto al desarrollo del niño.
– Límites generacionales difusos.
– Padre dominante. Madre pasiva.
- •
Sociales.
– Apoyo social bajo, aislamiento.
– Contextos de pobreza, marginación y violencia.
– Hacinamiento, inmigración, desempleo, situaciones de riesgo social (prostitución, delincuencia, narcotráfico, mendicidad).
– Valores y actitudes negativos hacia la mujer y hacia la infancia.
- •
Inespecíficos.
– Incumplimiento de las visitas de control del niño.
– Hiperfrecuentación por motivos banales.
– Cambios frecuentes de médico.
– Negación de informes de ingresos hospitalarios.
– Falta de escolarización.
– Agresividad física o verbal al corregir al niño.
– Coacciones físicas o psicológicas.
– Complot de silencio respecto a la vida y las relaciones familiares.
– Relatos personales de los propios niños.
– Infecciones de transmisión sexual.
- •
Menores de 5 años.
– Retraso psicomotor.
– Relatos personales de los propios niños.
– Apatía, aislamiento, miedo, inseguridad.
– Hospitalizaciones frecuentes, enuresis, encopresis.
– Conductas de dependencia, trastornos del sueño.
– Cambios de apetito, ansiedad ante las revisiones médicas.
– Hematomas, quemaduras, alopecias traumáticas, fracturas.
– Explicaciones contradictorias respecto a las lesiones.
- •
Preadolescentes.
– Fracaso escolar, problemas de conducta, hiperactivi- dad.
– Agresividad, sumisión o inhibición, baja autoestima.
– Trastornos del lenguaje y aprendizaje.
– Ansiedad o depresión, insomnio.
– Absentismo escolar, fugas del domicilio.
– Pérdida o ganancia de peso repentinas.
– Conocimientos sexuales inapropiados para su edad.
- •
Adolescentes.
– Trastornos psicosomáticos, cambios de apetito.
– Depresión, ansiedad, ideación suicida, autoagresiones, aislamiento social, fugas del domicilio.
– Promiscuidad sexual.
– Consumo de alcohol/drogas.
Seguimiento del niño/a por pediatra y médico de familia, enfermería, trabajador social, coordinados con profesionales de otros recursos que intervengan en el caso (servicios sociales, salud mental, centro educativo si procede, etc.).
Derivar a salud mentalCuando se detecte alto riesgo o repercusión en la salud mental del menor. Con frecuencia requiere un abordaje sistémico con intervención con los padres o, al menos, con la madre en casos de violencia a la mujer en la pareja, o con el progenitor responsable en casos de familia monoparental o, en su usencia, con el referente familiar, si lo hubiere.
Trastornos del comportamiento alimentario– “Y le da por comer, y no para. A veces, parece que ataca la nevera, que lo vacía todo”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Los trastornos del comportamiento alimentario constituyen, en la actualidad, un importante problema de salud debido a la eventual gravedad con que pueden evolucionar algunos casos y a la necesidad de un tratamiento especializado y multidisciplinar, a menudo complejo. El capítulo del DSM-V sobre los trastornos de la conducta alimentaria (TCA) y de la ingesta de alimentos ha crecido con rapidez y se ha duplicado el número de afecciones que lo integran: anorexia nerviosa, bulimia nerviosa, trastorno por atracones, pica, trastorno por rumiación, trastorno de evitación/restricción de la ingesta de alimentos y otros TCA o de la ingesta de alimentos especificado o no especificado.
- •
La anorexia nerviosa es menos frecuente que la bulimia nerviosa y ambas más infrecuentes que el recién incorporado trastorno de atracones.
- •
Transmitir mensajes a la familia y al adolescente sobre pautas que indirectamente protejan de los TCA: alimentación saludable, realizar al menos alguna comida en casa con la familia, facilitar la comunicación y mejorar la autoestima, evitar que las conversaciones familiares giren compulsivamente sobre la alimentación y la imagen.
- •
Identificar a las personas con factores de riesgo (v. más adelante “Factores de riesgo”) y a los pacientes con síntomas o signos de alarma (v. más adelante “Síntomas y signos de alarma”), para poder incidir en las etapas tempranas del trastorno y hacer una intervención precoz.
- •
Entrevistar al paciente solo, en un clima de confianza y respeto, aprovechando cualquier oportunidad. Pueden resultar útiles preguntas como: ¿te parece que tu peso es adecuado?, ¿comes todo tipo de alimentos?, ¿haces mucho ejercicio?, ¿te gusta cómo eres físicamente?, ¿cuándo tuviste la última regla?, ¿cómo van las cosas en casa?, ¿cómo estás de ánimo?
- •
Realizar un examen físico (índice de masa corporal, inspección y exploración por aparatos) y solicitud de pruebas complementarias (hemograma, bioquímica, hierro, proteinograma, iones, hormonas tiroideas, electrocardiograma), para hacer un diagnóstico diferencial y descartar otras causas orgánicas de desnutrición (neoplasias, diabetes, hipertiroidismo, enfermedad inflamatoria intestinal, celiaquía) o psiquiátricas (depresión, ansiedad, psicosis, abuso de drogas).
- •
Preadolescentes y adolescentes.
- •
Sexo femenino.
- •
Antecedentes familiares de obesidad y de TCA.
- •
Práctica de determinados deportes o actividades (ballet, atletas, modelos, bailarinas, gimnastas, etc.).
- •
Homosexualidad en varones.
- •
Dependencia excesiva, inmadurez y aislamiento.
- •
Problemas médicos crónicos que afecten a la autoimagen (diabetes, obesidad, etc.).
- •
Conflictividad familiar (familias desorganizadas, poco cohesionadas, con baja tolerancia hacia el sufrimiento familiar, críticas, etc.).
- •
Acontecimientos vitales estresantes en los últimos años.
- •
Anorexia.
– Adelgazamiento.
– Amenorrea.
– Lanugo.
– Demanda de diuréticos o laxantes.
– Trastorno obsesivo-compulsivo.
– Actividades para adelgazar.
– Vómitos y signos indirectos (edemas en cara, erosión del esmalte dental, etc.).
- •
Bulimia.
– Intentos fallidos de pérdida de peso.
– Historia familiar de depresión.
– Vómitos y signos indirectos (edemas en cara, erosión del esmalte dental, etc.).
– Hipertrofia parotídea.
– Reflujo gastroesofágico.
– Ejercicio obsesivo y excesivo.
– Disforia.
- •
Contactar con un especialista en salud mental y derivar a la unidad de salud mental cuando se detecta un TCA bien delimitado.
- •
También será preciso realizar una derivación urgente a un centro hospitalario si existen criterios de gravedad: fallo en el tratamiento ambulatorio, peso extremadamente bajo, complicaciones orgánicas, necesidad de aislamiento por grandes disfunciones familiares, necesidad de medios asistenciales para garantizar el cumplimiento terapéutico o comorbilidad psiquiátrica con ideas autolíticas o síntomas psicóticos.
- •
Mantener una buena relación con la familia y el paciente y una estrecha colaboración con la unidad de salud mental en el seguimiento. Estar alerta para detectar precozmente las posibles recaídas.
– “Y ahora, encima, estoy preocupado porque mi hijo el mayor, Manuel, viene del cole cada día llorando y dice que no quiere volver, y me arma unos líos”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- 1.
Prevención primaria.
- •
Como ciudadanos: implicarse en fomentar en las relaciones interpersonales el respeto, la igualdad, la tolerancia y la no violencia en los senos de la familia, la escuela y la sociedad.
- •
En la actividad profesional diaria.
– Identificar factores de riesgo de conducta antisocial.
– Identificar a la personas en riesgo de sufrirlo o de provocarlo.
- •
- 2.
Prevención secundaria.
- •
Estar alerta ante signos y señales de acoso escolar.
- •
Explorar esta posibilidad a través de la entrevista clínica.
- •
- 3.
Prevención terciaria.
- •
Hacerle sentir que no es culpable de la violencia sufrida.
- •
Expresarle claramente que nunca está justificada la violencia.
- •
Permitirle expresar sus sentimientos, emociones y la atribución que hace del problema.
- •
Explorar sus estrategias de afrontamiento.
- •
Explorar su estado psicológico.
- •
Valorar su red de apoyo social.
- •
Si el profesional sanitario fuese la primera persona en conocer o sospechar una situación de acoso debe comunicarlo a los padres y directamente, o a través de ellos, al centro escolar.
- •
Valorar la necesidad de atención psicológica especializada.
- •
En algún caso puede ser necesario contactar con los servicios de protección a la infancia.
- •
- •
Estilos parentales.
– Estilo educativo ineficaz.
– Baja supervisión.
– Baja estimulación cognitiva.
- •
Factores individuales.
– Pobres destrezas en el manejo de conflictos.
– Bajas habilidades sociales.
– Déficit de atención.
– Dificultades en el aprendizaje.
- •
Factores contextuales y familiares.
– Baja estimulación cognitiva.
– Pobreza.
– Precariedad social.
– Padres que abusan de sustancias.
– Crisis vitales, estresores, conflictos familiares.
- •
Factores escolares y del grupo de iguales.
– Respuestas ineficaces del profesorado.
– Conductas agresivas en clase.
– Rechazo de los iguales.
– Asociación con iguales desviados.
- •
Rechazo a asistir a la escuela: absentismo.
- •
Fracaso escolar o disminución en el rendimiento escolar.
- •
Trastornos de somatización. El rechazo escolar a veces se traduce en síntomas físicos, por lo que los padres llevan al hijo a la consulta: vómitos matutinos, dolores abdominales, mareos, cefaleas.
- •
Trastornos de la esfera psicológica.
– Inhibición.
– Ansiedad, crisis de ansiedad, trastornos de estrés pos- traumático, fobias, insomnio.
– Baja autoestima, pérdida de confianza en sí mismo, percepción de incompetencia, tristeza, cambios de humor, depresión.
– Agresividad.
– Dependencia.
– Comportamientos no habituales.
- •
Trastornos de la esfera social.
– Aislamiento, negativa habitual a salidas grupales.
– Dificultad para establecer relaciones.
– Desajustes en su grupo de iguales.
– Timidez extrema y selectiva.
- •
Signos externos sugestivos de agresión, con explicaciones poco coherentes.
– “Y con todos estos dolores de huesos, cada día salgo menos, no me apetece salir con las amigas, ni casi hablar. Me paso las horas muertas en casa, tumbada”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Priorizar los casos recientes, por ser más detectables y susceptibles de estrategias de prevención primaria.
- •
Implicar al paciente en el plan de los cuidados globales, participando y comprometiéndose en su propio cuidado.
- •
Facilitar información sobre la situación, las repercusiones de la pérdida y el proceso de duelo, explicando qué es lo que se puede lograr. Deben valorarse los cambios previsibles en la situación laboral (baja temporal o invalidez), familiar (cambio del rol, modificaciones transitorias o permanentes en el estilo de vida, dependencia de otros miembros, etc.) y el nivel de dependencia que la pérdida puede suponer.
- •
Promover medidas de cuidados y autocuidados integrales, con el objetivo de favorecer la autonomía del paciente, en la medida de lo posible, y mejorar su autoestima.
- •
Asegurar la continuidad y estabilidad de la persona/equipo (profesionales) de referencia.
- •
Apoyar los cambios que el paciente ha de realizar en su escala de valores, pasando a valorar más lo relacional que lo físico, lo interno que lo externo, lo conservado sobre lo perdido, etc.
- •
Monitorizar el desarrollo de la elaboración de la pérdida, puesto que toda pérdida psicofísica importante implica un proceso de duelo (diferenciar el duelo normal del patológico).
- •
Programarse objetivos alcanzables y bien delimitados, para poderlos supervisar o evaluar con posterioridad (p. ej., que camine cierta distancia, que vea a un amigo por semana, que se vista total o parcialmente, etc.).
- •
Favorecer el contacto con las redes, grupos de apoyo y asociaciones especializadas de enfermedades y de familiares de enfermos.
- •
Poner en contacto a la familia con el trabajador social del centro de salud, integrándolo en el subprograma e incluyéndolo en la toma de decisiones.
- •
Facilitar información de la situación en una entrevista familiar o, al menos, con los miembros de la familia que vayan a tener que soportar el peso fundamental de la situación, valorando las repercusiones de la pérdida y el proceso de duelo y explicando lo que se puede lograr.
- •
Favorecer la existencia de un tiempo de descanso adecuado para el cuidador.
- •
Explicar las repercusiones psicológicas de las enfermedades crónicas, asesorando en los cuidados cotidianos del paciente.
- •
Asegurar la existencia de algún sistema de registro en los centros que permita localizar estos casos, señalando de forma clara la circunstancia o problema que define el subprograma en la historia clínica, o al menos en la lista de “condicionantes y problemas” o su equivalente.
- •
Establecer un contacto directo con el paciente (en el centro de salud, siempre que sea posible, o en su propio domicilio, cuando sea necesario).
- •
Realizar una entrevista familiar, en la que prevalezca una relación terapéutica que sirva de apoyo afectivo al paciente y a su familia.
- •
Proporcionar contención y apoyo psicológicos a través de la empatía y las técnicas de entrevista propias de la atención primaria de salud: fomento de las habilidades relacionales básicas, disponibilidad, aceptación, empatía, escucha activa, etc.
- •
Favorecer la expresión de sentimientos, pensamientos y fantasías del paciente, así como (en privado) del cuidador principal, procurando acoger y explicar dichas manifestaciones y sus formas de expresión y canalización más adecuadas.
- •
Prestar especial atención a las señales de alerta del duelo patológico.
- •
Los campos de información que hay que valorar en la entrevista en una situación de duelo en general (duelo por pérdida psicofísica, por un familiar allegado o en el paciente terminal) se muestran en “Atención al Paciente terminal y su familia”.
- •
Monitorizar el duelo en el paciente y en la familia.
- •
Una vía útil para valorar la evolución es preguntar qué hace el paciente en un día normal, con especial atención a los momentos de disfrute.
- •
Valorar la evolución creciente o decreciente en el grado de autonomía del paciente para las actividades básicas e instrumentales de la vida diaria.
- •
Valorar el grado de introducción de actividades sustituti- vas.
- •
Valorar la evolución de la actitud del grupo familiar ante la pérdida, atendiendo especialmente al posible aumento del aislamiento o al deterioro de los cuidados brusco o progresivo.
- •
Si no se consiguen los objetivos previamente propuestos a pesar de haber evaluado su realismo.
- •
Si la relación familiar está muy deteriorada.
– Te han vuelto a llamar para que vayas a ver a Víctor. Tiene un tumor de… muy avanzado y de cuando en cuando necesita visitas hospitalarias e ingresos.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Identificar o designar un cuidador familiar (se ocupa directamente del enfermo) y un cuidador de enlace (es el intermediario con los profesionales). Una misma persona puede realizar ambos papeles.
- •
Incluir al paciente en el plan de cuidados globales, participando y comprometiéndose en su autocuidado, con el objeto de favorecer la autonomía y de mejorar la autoestima.
- •
Mantener un contacto directo con el paciente (en el centro de salud o en el domicilio) y no dejar de visitarlo hasta el último momento. La continuidad de los cuidados favorece el valor psicobiológico de la relación.
- •
Promover la atención que asegure el máximo bienestar y calidad de vida (especial atención a aspectos como la analgesia eficaz, otras medicaciones, higiene adecuada, movilización, contener la inquietud y la depresión del paciente y de la familia). En este sentido es importante transmitirle al paciente que no debe pasar dolor ya que la analgesia es muy eficaz.
- •
Explorar cuidadosamente qué sabe de la naturaleza de su enfermedad con el fin de disminuir, en lo posible, sus temores: miedo al dolor, a la soledad y a que su vida carezca de sentido.
- •
Evitar apriorismos ideológicos sobre el “decirlo o no decirlo". Atender los deseos del enfermo (lo que sabe, lo que quiere saber, cómo y cuándo lo quiere saber) y procurar la corresponsabilización de la familia.
- •
Cuándo sí decirlo (pero siempre con prudencia y escuchando lo explícito y lo implícito del paciente a lo largo del proceso de negociación). Cuando se cumplan al menos 3 de los siguientes criterios:
– Cuando el paciente lo pide reiteradamente.
– Con argumentos consistentes y razonados.
– En pacientes no muy vulnerables desde el punto de vista psicopatológico.
– Con necesidades reales de “arreglar” o reparar asuntos concretos (herencias, relaciones interrumpidas).
– Cuando el médico conoce el deseo previo del paciente y valora que actualmente es el mismo.
- •
Realizar al menos una entrevista familiar, que valore el nivel de conocimiento que tiene la familia sobre el diagnóstico y los sentimientos asociados a la pérdida de un ser querido, y para que estén atentos a las señales de alerta de un duelo patológico.
- •
Preguntar por la existencia de un testamento vital o instrucciones previas y anotarlo claramente en la historia clínica.
- 1.
Con el paciente (o el paciente designado).
- •
Aspectos somáticos de la salud.
– Cómo come, duerme, si tiene dolor.
– Cansancio, si presenta otros problemas.
- •
Significación de la pérdida.
– Los cambios y reajustes que supone.
– Sus creencias religiosas.
– Existencia o no de posibles alternativas sustitutorias de la pérdida.
- •
Forma de enfrentarse a la situación de crisis.
– Vivencia y expresión de sentimientos (culpa, impotencia, ira, ambivalencia, temor, negación, depresión, etc.).
- •
Experiencias anteriores, personales o familiares y forma en que se enfrentó a ellas.
- •
Vivencia de la enfermedad o pérdida y expectativas de ayuda. Valorar aspectos relativos a:
– Qué es lo que conoce de la enfermedad (“qué cree que tiene”) o pérdida. Cómo cree que puede evolucionar.
– En qué aspectos le limita.
– Si está de acuerdo con el tipo de ayuda recibida.
– Qué espera de nuestra ayuda.
– Quién más le puede ayudar.
- •
- 2.
Con la familia o cuidador.
- •
Aspectos somáticos de la salud.
– Cómo come, duerme, si tiene dolor.
– Cansancio, si presenta otros problemas.
- •
Significación de la pérdida.
– Los cambios y reajustes que supone.
– Sus creencias religiosas.
- •
Forma de enfrentarse a la crisis.
– Vivencia y expresión de sentimientos (culpa, impotencia, ira, ambivalencia, temor, negación, depresión, etc.).
- •
Experiencias anteriores, personales o familiares y forma en que se enfrentó ellas.
- •
Red natural de apoyo: disponibilidad de la familia, patrones de comunicación (amigos, vecinos, etc.).
- •
Red de apoyo organizada: recursos existentes en la comunidad (grupos de autoayuda, asociaciones de voluntarios, ayuda profesional, etc.).
- •
– “Y cuando Víctor muera, que será pronto…”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Identificar o designar un cuidador familiar (se ocupa directamente del enfermo) y un cuidador de enlace (es el intermediario con los profesionales). Una misma persona puede realizar ambos papeles.
- •
Incluir al paciente en el plan de cuidados globales, participando y comprometiéndose en su autocuidado con el objeto de favorecer la autonomía y de mejorar la autoestima.
- •
Mantener un contacto directo con el paciente (en el centro de salud o en el domicilio) y no dejar de visitarlo hasta el último momento. La continuidad de los cuidados favorece el valor psicobiológico de la relación.
- •
Promover la atención que asegure el máximo bienestar y calidad de vida (especial atención a aspectos como la analgesia eficaz, otras medicaciones, higiene adecuada, movilización, contener la inquietud y la depresión del paciente y de la familia). En este sentido es importante transmitirle al paciente que no debe pasar dolor, ya que la analgesia es muy eficaz.
- •
Explorar cuidadosamente qué sabe de la naturaleza de su enfermedad con el fin de disminuir, en lo posible, sus temores: miedo al dolor, a la soledad y a que su vida carezca de sentido.
- •
Evitar apriorismos ideológicos sobre el “decirlo o no decirlo”. Atender los deseos del enfermo (lo que sabe, lo que quiere saber, cómo y cuándo lo quiere saber) y procurar la corresponsabilización de la familia.
- •
Cuándo sí decirlo (pero siempre con prudencia y escuchando lo explícito y lo implícito del paciente a lo largo del proceso de negociación). Cuando se cumplan al menos 3 de los siguientes criterios:
– Cuando el paciente lo pide reiteradamente.
– Con argumentos consistentes y razonados.
– En pacientes no muy vulnerables desde el punto de vista psicopatológico.
– Con necesidades reales de “arreglar” o reparar asuntos concretos (herencias, relaciones interrumpidas).
– Cuando el médico conoce el deseo previo del paciente y valora que actualmente es el mismo.
- •
Realizar al menos una entrevista familiar, que valore el nivel de conocimiento que tiene la familia sobre el diagnóstico y los sentimientos asociados a la pérdida de un ser querido, y para que estén atentos a las señales de alerta de un duelo patológico.
- •
Preguntar por la existencia de un testamento vital o instrucciones previas y anotarlo claramente en la historia clínica.
- •
Niños preadolescentes.
- •
Viudos de más de 75 años.
- •
Personas que viven solas, personas aisladas socialmente, con red social deficitaria.
- •
Muertes súbitas, en especial por suicidio.
- •
Relaciones con el muerto difíciles o conflictivas.
- •
Antecedentes de trastorno psiquiátrico, en especial depresión.
- •
Antecedentes de abuso de sustancias psicotrópicas, legales o ilegales.
- •
Disfunción familiar.
- •
Esposa superviviente, en especial el primer año.
- •
Autoestima y confianza en sí mismo escasas.
- •
Paranoide: reivindicativo y con querulancias sostenidas.
- •
Maníaco: negación y euforia sostenidas.
- •
Depresivo: depresión mayor cuando se presenta más de 6 meses después de la pérdida o con importantes sentimientos de culpa.
- •
Somatizador: con tendencia a las somatizaciones.
- •
Obsesivo: tendencia a los rituales (no solo los rituales normales en cada cultura).
- •
Con disfunciones familiares.
- •
Otras formas psicopatológicas.
– “Me jubilo el año que viene, doctora. ¡No sabe qué ganas tengo! Toda la vida trabajando y solo trabajando”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Tipo de jubilación. Sobre todo en las jubilaciones obligadas, impuestas o forzosas,
- •
Sexo del jubilado. Más riesgo en varones.
- •
Estado previo de salud. Mayor riesgo a menor grado de salud.
- •
Disminución de diferentes capacidades. En la expresión de sentimientos, en el grado de confianza en sí mismo y en las aptitudes para el aprendizaje.
- •
Estructura familiar y estado civil. La presencia de hijos dependientes y la ausencia de cónyuge (viudedad) condicionan mayor riesgo.
- •
Profesión y trabajos previos. Mayor riesgo cuando el grado de satisfacción laboral era alto.
- •
Escasa motivación o intereses en otras actividades o inadecuada red de apoyo social.
- •
Cuantía de ingresos insuficientes para las necesidades del jubilado.
- •
Ausencia de preparación previa para la jubilación.
- •
Atención previa, a través de una entrevista individual o familiar (al menos con el jubilado y su pareja), a ser posible en el año anterior a la jubilación. Los objetivos de esta entrevista serían:
– Explicar la jubilación como un proceso natural de transición psicosocial, que tiene repercusiones relevantes en la mayor parte de los aspectos de la vida y que puede originar desajustes personales en el jubilado y en el seno familiar.
– Advertir, en esta u otras entrevistas, de la importancia de mantener una vida mental, física y social activa tras la jubilación, y animar hacia el reforzamiento de las actividades de relaciones sociales, culturales, de ocio, lúdicas e incluso físicas y deportivas posteriores a la jubilación. Esta etapa anterior a la jubilación puede ofrecer también una oportunidad adecuada para fomentar actividades preventivas y estilos de vida saludables. Así, por ejemplo, el ejercicio físico puede ser un sustituto del trabajo, en todo lo que se relaciona con conceptos tales como la regularidad, esfuerzo, disciplina, rigor, creatividad y organización.
– Reforzar psicológicamente la red familiar, preguntando directamente sobre los miedos y temores que suscitan la jubilación venidera, facilitando información sobre esta situación, sus posibles repercusiones y el proceso de adaptación en esta fase de la vida.
– Prevenir posibles desajustes en el núcleo familiar, identificar, con el conocimiento previo de la familia y el adquirido en esta entrevista, los individuos más propensos a estas descompensaciones.
– Animarle a acudir, si tiene la posibilidad, a alguno de los cursos de preparación a la jubilación, bien en su empresa o fuera de ella. Animarle a que lo haga acompañado de su cónyuge o persona relevante, para que también participe en este proceso de adaptación.
– Detección en esta visita, utilizando el conocimiento previo del equipo con respecto al paciente, de los riesgos psicosociales previsibles al jubilarse: aislamiento social, sentimientos de soledad, aumento de la pasividad y dependencia, síntomas depresivos, etc.
– Situar al paciente en el grupo de riesgo alto o riesgo bajo respecto a las probabilidades de descompensación con la jubilación. En ese sentido, la presencia de varios de los factores de riesgo de descompensación señalados más arriba permitirían ubicarlo en el grupo de riesgo alto.
– Solicitar a la familia el apoyo que necesite el jubilado, en función del grupo de riesgo (alto o bajo) asignado. Implicar a toda la familia en la resolución de los conflictos y trastornos adaptativos de la jubilación.
- •
A los pacientes con riesgo alto de descompensación biopsicosocial se les ofrecerán, al menos, 2 visitas concertadas a los 2 y 6-12 meses de la jubilación efectiva y según evolucione la situación. Si en estas entrevistas se detecta la existencia de un trastorno adaptativo o psicopatológico, se debe valorar la capacidad resolutiva multiprofesional del equipo de atención primaria, consultando también con el trabajador social, solicitando su colaboración y la de otros constituyentes de la red social de apoyo formal o extrafamiliar (profesional) que sean convenientes. En caso necesario se derivará al paciente a la unidad de salud mental.
- •
A los individuos con riesgo de descompensación bajo se les hará un seguimiento en alguna de las visitas habituales por otros motivos, durante los 2 años posteriores a la jubilación.
- •
Durante los 2 años posteriores a la jubilación, y en el contexto de las consultas por otros motivos, indagar, al menos en alguna ocasión, sobre el estado general y anímico del jubilado y sobre la situación familiar.
- •
Realizar un abordaje preventivo de carácter multiprofesional, dada la gran cantidad de factores condicionantes de descompensaciones biopsicosociales vinculadas a la jubilación. Se requiere la participación de médicos, trabajadores sociales y diplomados de enfermería. Solo así, la intervención en esta transición psicosocial, como en otras muchas, será integral y eficaz.
- •
Animar, facilitar y potenciar a través del trabajador social del equipo la creación y pertenencia del jubilado y su pareja, si la hubiese, a grupos sociales de su comunidad, como forma de contrarrestar los efectos de la jubilación, disminuir la mortalidad y mejorar la calidad de vida y el nivel de salud.
- •
La existencia de un riesgo alto de descompensación biopsicosocial, en relación con la jubilación, deberá señalarse de forma clara en la historia clínica, por lo menos en la lista de “condicionantes o problemas” o su equivalente.
– “Y ahora tenemos a mi padre en casa, ya sabe, no le podíamos dejar allá en el pueblo y lo tenemos un mes cada uno de los hermanos”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Valoración integral del anciano. Se realizará en la consulta o en su domicilio, con una valoración de su estado de salud mediante la entrevista individual o familiar y una exploración física general. También una valoración funcional (grado de autonomía en la realización de las actividades básicas e instrumentales de la vida diaria) y del estado mental, así como una valoración de la situación sociofamiliar (número total de domicilios en los que vivirá el anciano, identificación del cuidador principal y conocimiento de las características de la vivienda).
- •
Recomendar al anciano que es importante que lleve consigo en cada cambio de domicilio sus objetos personales, sobre todo los de valor sentimental (fotografías, despertador, recuerdos, etc.), que conserve sus relaciones sociales y que mantenga unas actividades física y mental adecuadas. También es importante asignarle algunas tareas para facilitar su integración familiar.
- •
En la medida de las posibilidades, intentar que las variaciones no deseadas sean las mínimas y las estancias sean superiores a 3 meses, siempre que no suponga una dificultad importante para la familia.
- •
Facilitar la continuidad de la atención, procurando que dentro del centro de salud donde acude el anciano sean siempre los mismos médico y enfermero quienes le atiendan, y preferentemente que sean el médico y la enfermera que tratan a la familia residente en la zona.
- •
Elaboración (por parte del médico de cabecera) de un informe clínico móvil para el anciano, en el que se haga constar el resumen de la valoración integral del anciano, los problemas detectados y tratamientos prescritos y la necesidad o no de algún control específico o prueba complementaria.
- •
Antes de que llegue:
– Avise a su médico y enfermera si precisa cuidados especiales (curas, sondas, oxígeno).
– Si necesita ayuda en casa, hable con el trabajador social.
– Intente acondicionar la casa para evitarle caídas o accidentes (quite alfombras, muebles en su camino).
– Prepare una cama lo más cómoda posible.
– Organice con su familia la llegada intentando repartir las responsabilidades en la atención al anciano.
- •
Cuando ya esté en su casa:
– Permítale que tenga cerca de él sus objetos personales o más queridos.
– Recuerde siempre que el anciano está fuera de su casa y le cuesta adaptarse.
– Intente respetar su capacidad de decisión y sus preferencias.
– No haga las cosas que él puede hacer solo.
– Haga que toda la familia lo respete y trate con dignidad.
– Si ha cambiado mucho desde la última vez (pérdida de peso, apetito, memoria) avise al médico.
– No le riña por sus olvidos.
– Si se desorienta con facilidad: colóquele una placa identificativa o fotocopia del DNI y teléfono, tenga una foto actual de él, repita en sus paseos el mismo itinerario, deje una luz suave en el pasillo o en su habitación por si se levanta de noche.
- •
Antes de que se marche a la próxima casa:
– Pida a la enfermera que le anote los cuidados que precise.
– Pida a su médico que le dé un informe por escrito con el tratamiento y todo lo que le parezca de interés.
– Avise al familiar que lo cuidará en esa rotación de si precisa algún análisis o prueba.
– Si notó cambios no explicados, dígaselo al familiar que lo cuidará en esa rotación
– Prepare y guarde en una carpeta: tarjeta sanitaria, informes médicos, análisis, instrucciones claras sobre la toma de medicamentos.
– Entregue al siguiente cuidador toda la medicación que toma el anciano. Explíquele los cambios recientes.
- •
Antes de que llegue el anciano:
– Consulte a su médico si usted sufre de ansiedad, insomnio o intranquilidad por la llegada del anciano.
– Es normal que sienta agobio en algún momento, no se culpe por ello.
– Intente hablar con su familia para conseguir ayuda en el cuidado del anciano.
- •
Cuando el anciano ya esté en su casa:
– Recuerde siempre que usted debe cuidarse.
– Reparta tareas en el cuidado del anciano.
– Cuando estén otras personas en la casa intente tomarse ratos libres fuera de la casa (ver amigos, ir a la peluquería, dar una vuelta solo, ir al gimnasio, etc.).
– Pedir ayuda no es un signo de debilidad, puede ser una excelente forma de cuidar a nuestro familiar y de cuidar de nosotros mismos.
- •
Cuando “acompañe” al anciano con su próximo cuidador:
– Guarde todo en una pequeña carpeta (tarjeta sanitaria, DNI, informes, análisis, etc.).
– Dele al próximo cuidador una copia de estas hojas si a usted le han resultado útiles.
– Rosa te visita con cierta frecuencia. La has visto muy a menudo con golpes, caídas, traumatismos. Ella lo atribuye a “la maldita depresión y los medicamentos que tomó”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
1. Prevención primaria.
- •
Como ciudadanos: implicarse en fomentar las relaciones igualitarias en derechos y oportunidades y en el respeto entre varones y mujeres, e incorporar estos valores en la familia, el sistema educativo y la sociedad.
- •
En la actividad profesional diaria.
– Identificar situaciones de riesgo y vulnerabilidad e intervenir preventivamente en estas.
– Identificar a las personas en riesgo de sufrirlas o provocarlas.
- •
2. Prevención secundaria.
- •
Estar alerta ante signos y señales de maltrato, preguntando a todas las mujeres mayores de 14 años por la posibilidad de estar sufriendo malos tratos.
- •
Ante la sospecha de una situación de maltrato se debe realizar:
– Entrevista clínica con la mujer sola. Debe ser privada, que asegure confidencialidad y que utilice el tiempo necesario. Abordar directamente el tema con preguntas facilitadoras.
– Escuchar, acoger emocionalmente y creer a la mujer. Observar sus actitudes y estado emocional, facilitar la expresión de sentimientos, con una actitud empática y escucha activa. No emitir juicios.
– Manifestar nuestra postura frente a la violencia. Desculpabilizar y respetar sus decisiones.
- •
- 3.
Prevención terciaria.
- •
Ante la detección de un caso de maltrato, el médico ha de realizar una intervención integral y multidisciplinar que incluya:
– Exploración física y de la situación emocional de la mujer. Valorar su red social y quién conoce el problema.
– Valoración del riesgo vital (físico, psicológico y social) para determinar la urgencia de la intervención.
– Si hay riesgo vital inmediato (físico o psíquico) hay que derivar a la mujer al hospital.
– Si hay riesgo social (amenaza para la vida, ausencia de apoyo social) hay que comunicarlo al juzgado.
– En caso de agresión sexual, siempre debe remitirse a la mujer al hospital, para valoración ginecológica y forense.
- •
En el resto de los casos se procederá según la evaluación realizada:
– Valoración y tratamiento de las lesiones físicas y medidas preventivas en agresiones.
– Conocer sus expectativas y deseos y en qué fase se encuentra respecto a un posible cambio de su situación.
– Apoyo psicológico y derivación, si precisa, a servicios específicos de atención a víctimas.
– Contactar con el trabajador social, informar y ofrecer los servicios de apoyo disponibles.
– Poner en marcha estrategias de protección y un plan de salida, cuando exista riesgo físico, para la víctima o sus hijos.
– Establecer el plan de seguimiento, quién, cómo y dónde se llevará a cabo.
– Realizar la comunicación al juzgado si procede. Registrar en la historia clínica.
- •
- •
Preguntar a todas las mujeres mayores de 14 años por la posibilidad de estar sufriendo malos tratos.
- •
Identificar personas en riesgo de sufrirlos e identificar situaciones de riesgo y mayor vulnerabilidad, teniendo en cuenta que, aunque estas situaciones se han asociado con mayor frecuencia a las mujeres que sufren maltrato y a varones que maltratan, la validez de estos perfiles de riesgo es limitada, debido al bajo nivel de detección. Cualquier mujer puede ser víctima de maltrato y cualquier varón puede ejercerlo.
- •
Estar alerta ante signos o señales de alerta de maltrato.
- •
Si se ha diagnosticado maltrato, poner en marcha estrategias de actuación con la víctima, con los hijos e hijas y con el agresor.
- •
Identificación de posibles trastornos psicopatológicos en la víctima y en el agresor.
- •
Coordinar nuestra actuación con el trabajador social, los servicios especializados y el pediatra, si fuera preciso, e informar sobre la red social disponible.
- •
Realizar el informe médico legal si procede.
- •
Registrar los hechos en la historia y en la hoja de problemas.
- •
Dependencia.
- •
Vivencia de violencia conyugal en la familia de origen.
- •
Bajo nivel cultural.
- •
Bajo nivel socioeconómico.
- •
Aislamiento psicológico y social.
- •
Baja autoestima.
- •
Discapacidad.
- •
Mujeres muy identificadas con los estereotipos femeninos (sumisión).
- •
Embarazo.
- •
Desequilibrio de poder en la pareja.
- •
Consumo de alcohol o drogas.
Varones con perfil de riesgo de provocar maltrato
- •
Experiencia de violencia conyugal en la familia de origen.
- •
Alcoholismo.
- •
Desempleo o empleo intermitente.
- •
Pobreza y dificultades económicas.
- •
Varones violentos, controladores, posesivos, con bajo control de impulsos, que arreglan sus dificultades con violencia.
- •
Baja autoestima.
- •
Concepción rígida y estereotipada del papel del varón y la mujer.
- •
Aislamiento social.
- •
Vida centrada exclusivamente en la familia.
- •
Físicos:
– Heridas, huellas de golpes, hematomas.
– Discrepancias entre características y descripción del accidente.
– Demora en la solicitud de atención.
- •
Psíquicos:
– Confusión, agitación, ansiedad, depresión, síndrome de estrés postraumático, intentos de suicidio.
- •
Actitudes de la víctima: temor, nerviosismo, ausencia de contacto visual, inquietud, sobresalto al menor ruido, miradas inquietas a la puerta, pasividad, tendencia a culpabilizarse y exculpar a su pareja, reticencia a responder preguntas, incapacidad para tomar decisiones, desconfianza, etc.
- •
Estado emocional: tristeza, miedo a morir, ideas suicidas, ansiedad extrema.
- •
Otros síntomas: quejas crónicas de mala salud, insomnio, cefaleas, dolores abdominales, disfunciones sexuales, consumo abusivo de medicamentos o de alcohol, hiperfrecuentación, absentismo laboral, abortos provocados o espontáneos.
El equipo de atención primaria debe, al menos, realizar las actividades básicas recomendadas, detección, acogida y primera intervención, aunque para la gestión de los casos y seguimiento pueda derivar a otros recursos específicos. Es aconsejable que el profesional deje siempre abierta la puerta a la paciente, para que pueda acudir con confianza si tiene dudas o necesita apoyo, con independencia de que otros profesionales puedan compartir la gestión del caso.
Derivar a salud mentalEs frecuente que las víctimas de maltrato necesiten apoyo psicológico especializado, por la repercusión en la salud mental de la violencia de género. Si se considera que puede beneficiarse de este tipo de atención y se cuenta con la aceptación de la mujer, es aconsejable derivar a equipos con experiencia en atención psicológica con enfoque de género. Las terapias psicológicas con esta orientación suelen ser eficaces, pero no así los tratamientos farmacológicos.
Prevención de los malos tratos a las personas mayores– Elisa y Manuel te visitan pocas veces. Elisa tiene 50 años, y ahora tiene en casa a su padre, Manuel, de 83. Se queja siempre de él, del trabajo que le da. Sin embargo, Manuel, las pocas veces que le has visto, no dice nada, se queda como arrinconado en la silla y, a veces, te ha parecido que lloraba en silencio.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- 1.
Prevención primaria.
- •
Como ciudadanos: implicarse en fomentar las relaciones interpersonales y el respeto a las personas mayores, así como el apoyo a la familia y personas que cuidan, cuya capacidad puede verse desbordada al tener un anciano a su cargo.
- •
En la actividad profesional diaria:
– Estar alerta e investigar la presencia de factores de riesgo y situaciones de mayor vulnerabilidad, tanto en el anciano como en la persona cuidadora, de ser, respectivamente, víctima y provocadora de maltrato.
– Apoyar a los cuidadores, actuando preventivamente ante situaciones de estrés y sobrecarga física o emocional.
- •
- 2.
Prevención secundaria.
- •
Estar alerta ante signos y señales de los distintos tipos de maltrato, a fin de detectarlos precozmente a través de la entrevista clínica.
– Signos físicos: lesiones o hematomas con explicaciones poco coherentes respecto a su mecanismo de producción, retraso en solicitar la asistencia, falta de respuesta ante tratamientos adecuados, desnutrición, caídas repetidas, deshidratación, mala evolución de las lesiones (úlceras) tras la aplicación de las medidas adecuadas, etc.
– Signos emocionales: miedo, inquietud, inhibición, depresión, ansiedad, confusión, etc.
– Signos contextuales: visitas repetidas a hospitales y servicios de urgencia por motivos cambiantes, contradicciones en los relatos entre anciano y presunto maltratador, administración involuntaria de medicamentos, negativa del cuidador a permitir la entrevista a solas, etc.
- •
- 3.
Prevención terciaria.
- •
Ante la detección de un caso de maltrato el médico ha de realizar:
– Entrevista con el anciano y con el agresor (cuidador) por separado.
– Exploración física, valoración psicológica y social del anciano víctima de maltrato.
– Valoración del riesgo vital (físico, psicológico y social) para evaluar la urgencia de la intervención.
– Si hay riesgo vital inmediato (físico o psíquico) hay que derivar al anciano al hospital.
– Si hay alto riesgo social (amenaza para la vida, situación de dependencia, ausencia de apoyo social) hay que comunicarlo al juzgado, tras ser evaluado por el trabajador/a social.
- •
En el resto de los casos se procederá en función de la valoración realizada:
– Informar al paciente de la tendencia y consecuencias del maltrato.
– Buscar una estrategia de protección y un plan de seguridad y recursos de salida.
– Poner en marcha estrategias de actuación con la víctima y el agresor (con frecuencia el cuidador) y hacer el seguimiento del problema.
- •
En todos los casos se debe hacer una valoración de la situación sociofamiliar y de la persona cuidadora, por si existiera una situación de sobrecarga y agotamiento físico o emocional favorecedora de conductas de maltrato.
- •
- •
Edad avanzada.
- •
Deficiente estado de salud.
- •
Incontinencia.
- •
Deterioro cognitivo y alteraciones de la conducta.
- •
Dependencia física y emocional del cuidador.
- •
Estatus económico bajo.
- •
Aislamiento social.
- •
Antecedentes de maltratos.
- •
Sobrecarga física o emocional (situaciones de estrés, crisis vitales, enfermedades crónicas).
- •
Padecer trastornos psicopatológicos.
- •
Abuso de alcohol u otras toxicomanías.
- •
Experiencia familiar de maltrato a ancianos o violencia familiar previa ejercida por el anciano.
- •
Incapacidad del cuidador para soportar emocionalmente los cuidados.
- •
Síndrome del cuidador.
- •
Vivienda compartida.
- •
Malas relaciones entre la víctima y el agresor.
- •
Falta de apoyo familiar, social y financiero.
- •
Dependencia económica o de vivienda del anciano.
- •
El equipo de atención primaria tiene un papel importante en la prevención del maltrato en los ancianos, sobre todo al detectar el riesgo de claudicación del cuidador, ya que estas situaciones son con frecuencia la causa del maltrato en los mayores.
- •
En este caso, es importante, antes de judicializar la situación, abordar el problema con medidas de apoyo al cuidador y de protección al anciano con los soportes sociofa- miliares necesarios.
- •
Es imprescindible contar con los profesionales de trabajo social y con los servicios sociales para prestar una atención integrada a estas personas.
- •
Registrar las actuaciones en la historia clínica.
- •
Es frecuente que las personas mayores que sufren maltrato padezcan depresión, ansiedad y puedan precisar en alguna ocasión tratamiento por parte del equipo de salud mental, pero habitualmente pueden ser tratadas por el médico de familia, y abordar no solo los síntomas sino los factores del contexto que le han llevado a esa situación.
- •
También puede estar necesitada de atención psicológica y derivación a la unidad de salud mental la persona cuidadora que ha llegado a una situación de sobrecarga física y emocional o burnout.
– Luisa padece una enfermedad sistémica, pero está teniendo una buena evolución. Sin embargo, el problema con ella es que venga a la consulta: siempre pone problemas por los horarios de trabajo. “Es que no sabe usted cómo están conmigo en el trabajo, con eso de mis bajas y las salidas al médico. Me ponen siempre pegas y hasta me gritan”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
El acoso laboral o mobbing define situaciones de agresión psicológica hacia una persona en el ámbito laboral, con el objetivo de conseguir su desgaste y destrucción psicológica hasta el sometimiento o la exclusión de su puesto de trabajo.
- •
Alrededor del 12% de la población trabajadora confiesa vivir conductas de acoso. En nuestro país, el 14% de los trabajadores ha sufrido conductas de acoso en los últimos 6 meses (el 5,8% de forma frecuente y el 8,2%, ocasionalmente).
- •
El acoso laboral es más frecuente en las mujeres.
- •
Cualquier persona puede ser víctima de acoso laboral, pero algunos rasgos de personalidad son más frecuentes en ellas.
- •
Los trabajadores más competentes, con iniciativa, más honrados y apreciados por su trabajo tienen mayor riesgo de sufrir acoso, porque son vividos como amenaza por el agresor, ya sea un igual o incluso un superior.
- •
En personas menores de 30 años y trabajos no fijos en la empresa, y en trabajadores de alta cualificación profesional en la última década de su vida laboral, sobre todo si han rechazado despidos incentivados o prejubilaciones y están desempeñando puestos de responsabilidad que interesa amortizar o sustituir por personal cualificado joven con inferiores niveles retributivos.
- •
El acosador suele ser una persona sin sentido de culpabilidad, ambicioso, agresivo, mentiroso, manipulador, mediocre profesionalmente y con complejo de inferioridad.
- •
Es frecuente entre los acosadores, individuos de “doble faz”, ser personas amables, aduladoras y serviciales con las personas no seleccionadas para el acoso, y crueles, fríos, manipuladores y despiadados con las víctimas.
1. Prevención primaria.
- •
Desde el ámbito laboral, aplicar medidas generales en la propia organización:
– Cambios en la organización laboral, políticas de recursos humanos cercanas a los trabajadores, justas y con mecanismos que faciliten la detección y gestión temprana de los conflictos relacionales.
– Formación de los directivos en el reconocimiento y la gestión de conflictos para su detección y gestión tempranas y adecuadas.
– Fomento de valores éticos en la organización (el respeto, la dignidad de la persona y el derecho a trabajar en un clima laboral adecuado).
– No tolerancia ante situaciones de abuso como “valor” de empresa.
– Desarrollo de planes de comunicación interna que mejoren los flujos de información y la relación entre los trabajadores.
– Conseguir un clima laboral con bajo nivel de estrés, flexible, con suficiente autonomía personal, mejorías sociales y capacidad de decisión ajustada a los distintos niveles.
- •
Como ciudadanos, implicarse en fomentar en las relaciones interpersonales el respeto, la igualdad, la tolerancia y la no violencia en el seno de la empresa.
- •
Identificar a las personas en riesgo de sufrir acoso o provocarlo, en la actividad profesional diaria.
- •
- 2.
Prevención secundaria.
- •
Estar alerta ante conductas de acoso laboral y ante manifestaciones físicas o psicológicas sugerentes de esta situación.
- •
Explorar esta posibilidad a través de la entrevista clínica.
- •
- 3.
Prevención terciaria.
- •
Facilitar el reconocimiento y la asunción del acoso laboral y hacerle sentir que no es culpable de la situación que vive.
- •
Indagar sobre el tiempo de evolución, qué personas ajenas al ámbito laboral conocen el problema y valorar su red de apoyo social.
- •
El tratamiento se orientará hacia el control de los síntomas y también hacia el afrontamiento del problema con psicoterapia de apoyo, manuales de autoayuda, mantenimiento de actividades de ocio y compartir el problema con familia o amigos.
- •
Puede estar indicada la derivación a los profesionales de los equipos de salud mental si la situación psicológica del paciente o la presencia de algún trastorno psicopatológico establecido lo aconsejan.
- •
Puede ser conveniente contactar con los servicios médicos de la empresa, siempre con la autorización del paciente, y recomendarle el asesoramiento de abogados o sindicatos.
- •
- •
Psicológicas:
– Restringir, por orden de un superior, la comunicación con el resto de compañeros.
– Aislar físicamente en su lugar de trabajo.
– Obligar a actuar en contra de sus principios.
– Juicios ofensivos, insultos, críticas injustificadas.
– No asignar tareas u ordenar tareas sin sentido, degradantes o sin relación con su puesto de trabajo.
– Restringir o impedir a sus compañeros que se comuniquen con la persona acosada.
– Ignorar o no dirigir la palabra a la persona acosada.
– Críticas a su vida privada.
– Amenazar.
– Ridiculizar, mofarse de su aspecto físico, raza, nacionalidad.
– Difundir rumores falsos, tratar de hacer creer a los demás que es una persona desequilibrada, hablar mal de él cuando no está presente.
– Ataques a sus actitudes, su forma de ser o de pensar (creencias religiosas, políticas, etc.).
- •
Sexuales:
– Proposiciones sexuales, acoso sexual.
- •
Físicas:
– Cualquiera de las expresiones de violencia física y la amenaza de esta.
- •
Psicológicas:
– Baja autoestima.
– Inseguridad.
– Culpabilidad.
– Sentimiento de fracaso.
– Frustración.
– Impotencia.
– Miedo
– Ansiedad.
– Síndrome de estrés postraumático.
– Crisis de ansiedad generalizada.
– Trastornos del sueño.
– Alteraciones cognitivas (concentración, atención).
– Conductas sustitutivas: adicciones (alcohol, tabaco o psicofármacos).
– Somatizaciones.
– Fobias.
– Indefensión.
– Entrega pasiva.
– Depresión.
– Mayor frecuencia de suicidios.
- •
Físicas:
– Dolores torácicos.
– Problemas gastrointestinales.
– Cefaleas.
– Astenia, etc.
- •
Sociofamiliares:
– Repercusión negativa en las relaciones familiares.
– Irritabilidad.
– Agresividad.
– Desinterés en las obligaciones familiares, con los hijos.
– Deterioro de las relaciones de pareja (afectividad, sexualidad, rupturas).
– Repercusión en la salud de la familia (hijos, esposa/o).
– Aislamiento social.
- •
Laborales:
– Absentismo.
– Mayor coste sanitario a las empresas por disminución de rendimiento.
– Aumento del gasto económico por bajas laborales.
– Demandas judiciales.
– Jubilaciones anticipadas, etc.
– “Y ya no puedo más. Me paso el día cansada, como desanimada y, de vez en cuando, me viene este dolor aquí, en el pecho”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
- •
Una detección precoz y adecuada de los trastornos psicopatológicos, seguida de un adecuado tratamiento psicosocial, puede mejorar la calidad de vida y el pronóstico de los pacientes, además de disminuir la iatrogenia y reducir el gasto sanitario.
- •
La entrevista clínica constituye, sin duda, el mejor método diagnóstico y terapéutico para la detección de los trastornos psicopatológicos, si bien requiere una serie de habilidades por parte del entrevistador.
- •
La integración de algunos cuestionarios en el seno de la entrevista puede facilitar y mejorar la detección de psicopatología. Nuestra propuesta es la utilización de la Escala de Ansiedad y Depresión de Goldberg (EADG) (tabla 2). En esta escala solo se deben puntuar los síntomas que duren más de 2 semanas.
Tabla 2.Escala de Ansiedad y Depresión de Goldberg
Escolo A (ansiedad)
1. ¿Se ha sentido muy excitado, nervioso o en tensión?
2. ¿Ha estado muy preocupado por algo?
3. ¿Se ha sentido muy irritable?
4. ¿Ha tenido dificultad para relajarse?
(Continuar si 2 o más respuestas positivas)
5. ¿Ha dormido mal, ha tenido dificultades para dormir?
6. ¿Ha tenido dolores de cabeza o nuca?
7. ¿Ha tenido alguno de los siguientes síntomas: temblores, hormigueos, mareos, sudores, diarrea?
8. ¿Ha estado preocupado por su salud?
9. ¿Ha tenido alguna dificultad para conciliar el sueño, para quedarse dormido?Escala D (depresión)
1. ¿Se ha sentido con poca energía?
2. ¿Ha perdido su interés por las cosas?
3. ¿Ha perdido la confianza en sí mismo?
4. ¿Se ha sentido desesperado, sin esperanza?
(Continuar si hay respuestas afirmativas a cualquiera de las preguntas anteriores)
5. ¿Ha tenido dificultades para concentrarse?
6. ¿Ha perdido peso? (a causa de su falta de apetito)
7. ¿Se ha estado despertando demasiado temprano?
8. ¿Se ha sentido enlentecido?
9. ¿Cree que ha tenido tendencia a encontrarse peor por las mañanas? - •
Es importante resaltar que la EADG no proporciona un diagnóstico de “caso” psiquiátrico, sino tan solo la probabilidad de serlo. En los pacientes en los que la EADG resulte positiva se recomienda realizar una entrevista diagnóstica semiabierta o dirigida más exhaustiva, teniendo en cuenta el componente biológico, la problemática y el apoyo social y los aspectos emocionales. El diagnóstico debería confirmarse ajustándose a los criterios diagnósticos de la CIE-10 o el DSM-V.
Las personas que sufren trastornos de ansiedad o depresión pueden precisar tratamiento por parte del equipo de salud mental, pero habitualmente pueden ser tratadas por el médico de familia, con terapia cognitivo-conductual y farmacológica, y abordar no solo los síntomas sino también los factores del contexto que las han llevado a esa situación.
Prevención del suicidioVéanse tablas 3 y 4.– “Ya no puedo más. En paro, viviendo en casa de mis padres, con peleas continuas con ellos, y encima sus peleas, ya no puedo más. A veces, a veces…”.
– Como médico de atención primaria, ¿qué deberías pensar, cuidar, hacer…?
Actitudes recomendables y factores de protección que hay que tener en cuenta por parte del profesional de atención primaria de salud
| Grupo clínico | Actitud clínica | Actividades “fuera de la consulta” |
|---|---|---|
| Suicidas | • Atención a los propios equipos clínicos: en cada equipo clínico debe haber un equivalente del “comité de la muerte” y el “comité o la sesión del suicidio” | • Influenciar desde la atención primaria de salud a la comunidad, sus organizaciones, sus medios de comunicación, su cultura • Evitar los nichos de aislamiento y favorecer la equidad social |
| Familiares del suicida Riesgo de suicidio | • Atención como “procesos de duelo complicados” • Vinculación con el sujeto • Exploración de los factores de riesgo • Exploración de la inminencia (“los 3 temas o preguntas clave”: ¿lo sigue pensando, cómo, tiene los medios básicos?) • Aplicación de los “5 elementos secuenciales” expuestos en el protocolo (v. bibliografía) | • Indispensable el apoyo comunitario • En caso de riesgo grave, derivación urgente a dispositivos de salud mental, incluso hospitalarios • Indispensable el apoyo familiar y comunitario: gestionarlo junto con salud mental y servicios sociales • “Pactos a tres bandas” para asegurar la colaboración del paciente y de la familia o allegados • En caso de riesgo grave, derivación (urgente o no) a salud mental |
| Intento de suicidio | • Vinculación con el sujeto • Exploración de la “organización de la relación” que ha llevado al intento de suicidio • Valoración del riesgo vital y del riesgo psicológico (personal y familiar) Actitud clínica segjjn la “organización de la relación” Interconsulta con sen/icios de salud mental | • Pacientes suicidiarios o con intentos de suicidio graves y o reiterados (más de 1): derivación (urgente o no) a salud mental • Indispensable la atención a la familia o al medio íntimo del sujeto: 1) Para que colabore en su contención 2) Para la mejor adaptación posible al grave proceso de duelo que supone el intento de suicidio 3) Para establecer “pactos a tres bandas” • En casos no graves o urgentes: interconsulta o derivación a salud mental |
| Ideación suicida | • Vinculación con el sujeto Exploración de la “organización de la relación” que lleva a tal ideación • Actitud clínica según dicha “organización de la relación” • Interconsulta con servicios de salud mental psicológicamente orientados | • Pacientes suicidiarios o con intentos de suicidio previos graves y/o reiterados (más de 1): interconsulta y/o derivación (urgentes) a salud mental • Indispensable decidir quién va a ser el clínico principal del paciente (salud mental o atención primaria de salud) • Indispensable decidir si se hace jugar un papel a los familiares y allegados • En casos no graves o urgentes: interconsulta con salud mental |
Algunas exploraciones básicas que pueden orientar al médico de atención primaria de salud en la evaluación de un paciente con un intento suicida reciente
| • ¿Fue peligroso ol método elegido? • ¿Croía el paciente que iba a funcionar ol método elegido? • ¿Está sorprendido de haber sobrevivido? • ¿Había posibilidades de quo fuera descubierto? • ¿Sintió alivio al sor salvado? • ¿Intentaba el paciente transmitir algún mensaje o solo quería morir? • ¿Se trataba de un intento impulsivo o planeado? |
- •
En el mundo mueren cada año por suicidio cerca de un millón de personas. Es la segunda causa de mortalidad entre personas de 15 a 29 años.
- •
Se estima que, por cada suicidio consumado, se dan 20 o 25 intentos de suicidio. Toda comunicación de ideación suicida, y más un intento suicida, se ha de considerar una situación de riesgo sanitario.
- •
Muchos suicidios son prevenibles, pero se necesitan estrategias intersectoriales y nacionales para lograrlo, un tema que parece no preocupar a determinados poderes públicos.
- •
El aislamiento social, los sentimientos de soledad y desesperanza, los trastornos mentales graves y el uso inadecuado de alcohol u otras drogas contribuyen a que se cometan muchos suicidios en todo el mundo.
- •
La comunidad desempeña una función crucial en la prevención del suicidio: por ejemplo, prestando apoyo social a los individuos vulnerables, ayudando en el seguimiento, luchando contra la estigmatización y apoyando a quienes han perdido a seres queridos que se han suicidado.
- •
No hay un fármaco para la ideación suicida ni una psicoterapia “fácil y rápida” para la ideación suicida ni para las comunicaciones, sentimientos y conductas de suicidio.
- •
El uso de antidepresivos sin un diagnóstico relacional del porqué de la ideación suicida está contraindicado: varios antidepresivos aumentan la impulsión, particularmente en adolescentes, ancianos y sujetos predispuestos, con lo que se puede estar facilitando el suicidio (o el homicidio).
- •
La principal medida preventiva que hay que realizar en atención primaria es la capacitación de los profesionales en el abordaje diagnóstico y psicoterapéutico de la entrevista clínica.
- •
En cada centro de salud es recomendable la realización de sesiones técnicas sobre el tema y es imprescindible la realización de sesiones clínicas sobre los pacientes suicidas o suicidiarios.
- •
En todos los casos de alto riesgo de conducta suicida, es recomendable la interconsulta con el equipo de salud mental.
- •
Prestar atención especial a la posibilidad de suicidio en pacientes con un diagnóstico positivo de depresión, determinados casos de ansiedad excesiva y cuando existan otros factores de riesgo (fig. 2).
- •
Realizar entrevistas tranquilas y abiertas, procurando establecer una relación empática con el paciente. Si se sospecha potencial suicida, no dejar de aclarar el tema. Por ejemplo: “¿Ha llegado a encontrarse tan mal que pensó que no valía la pena continuar?” (si es preciso, si no lo comprende, continuar: “¿que no merece la pena vivir?”).
- •
Atender a la ideación suicida o interrogar sobre ella no pone esas ideas en la mente de tales pacientes, ya las tenían de antemano. Por el contrario, a menudo el paciente se siente reconfortado por el valor del profesional que es capaz de hablar de lo que a él le asusta tanto.
- •
No se deben banalizar ni despreciar las amenazas suicidas.
- •
No hay que confiarse en las súbitas e inesperadas mejorías. Una mejoría inexplicable puede estar producida por el alivio que siente el paciente al haber determinado la realización suicida.
- •
Es conveniente valorar los sentimientos de desesperanza.
- •
Explorar con el paciente que admite ideación suicida la intención y planificación (modo, medios, consecución de estos, etc.).
- •
En caso de detectarse una idea de suicidio seria y suficientemente elaborada, debería derivarse al paciente a los servicios de salud mental para su tratamiento y eventual hospitalización.
- •
Con permiso del paciente, y a ser posible en una entrevista conjunta, se recomienda informar a los familiares de la gravedad de la situación, así como de la necesidad de vigilancia.
- •
Habrá que advertir a los familiares sobre las precauciones que se deben tomar para evitar el acceso a armas letales, fármacos peligrosos o a situaciones de riesgo o aislamiento del sujeto.
- •
En caso de no detectarse ideación suicida, el seguimiento del paciente puede indicar la necesidad de volver a explorar estos aspectos según la evolución del proceso.
- •
Edad:
– Aumenta con la edad (mayores de 65 años).
– Tendencia a aumento en adolescentes.
- •
Sexo:
– Más riesgo global en varones.
– Más intentos en mujeres.
- •
Estado civil:
– Personas viudas, divorciadas o sin hijos.
- •
Situación económica e integración social:
– Personas que viven solas y aisladas.
– Desempleo o deterioro del estatus laboral.
– Descenso importante del nivel económico.
– Desastres naturales o sociales.
– Hambrunas.
- •
Duelo reciente:
– Pérdida de un familiar de primer grado o de un amigo.
– Pérdidas financieras importantes.
– Pérdida de estatus social.
- •
Familia:
– Abusos o negligencia en la infancia.
– Clima de violencia familiar.
– Familias desestructuradas.
– Familias disfuncionales.
– Antecedentes familiares de suicidio.
- •
Factores psicológicos:
– Aislamiento y exclusión social vividos como irrecuperables.
– Sentimiento de soledad.
– Violencia de género.
– Relaciones de intensa dependencia o de dependencia ambivalente.
– Trastornos mentales: depresión, psicosis (“esquizofrenia”), trastorno de personalidad, alcoholismo.
– En todos los casos aumenta el riesgo si concurren los otros factores de riesgo biopsicosociales y en especial:
– Historia familiar o personal de intentos previos.
– Historia de numerosos ingresos psiquiátricos.
– Falta de apoyo social.
- •
Factores biológicos:
– Enfermedades concurrentes, en especial enfermedades crónicas, invalidantes, dolorosas o terminales.
– Altas hospitalarias inadecuadas, en especial si coexisten otros factores de riesgo.
– Uso de fármacos depresivógenos o estimulantes.
- •
Sistema de salud:
– Escasa formación sobre el tema en los servicios sanitarios y sociales.
– Dificultades de acceso al sistema de salud público.
Los autores declaran no tener ningún conflicto de intereses.