Durante una situación de urgencia médica se producen reacciones psicológicas de estrés y otros problemas «no físicos» en los afectados directos, sus familiares y en los intervinientes. Estas situaciones alteran la rutina diaria de las personas, su estabilidad emocional y sus redes de apoyo, desbordando recursos y capacidades personales1–3. La mayoría de los estudios sobre el tema se circunscriben a eventos de gran impacto, catástrofes o similares. Hay poca información sobre las necesidades sociales que surgen a los afectados tras verse involucrados en urgencias sanitarias3–6.
Con el objetivo de conocer los problemas psicosociales asociados a las situaciones de urgencia médica, e identificar factores relacionados con la persona atendida, su red social y pertenencia a grupos de vulnerabilidad psicosocial, se diseñó un estudio descriptivo en el sector sanitario de Huesca durante 2015. Se incluyeron pacientes afectos de enfermedades médicas, accidente grave o situaciones de violencia, y se excluyeron eventos con más de 4 afectados.
Se obtuvieron los casos de urgencias hospitalarias (39 casos) y de atención primaria (31), atención continuada de centros de salud urbano (28) y rural (43), UVI móviles (42) y unidad helitransportada de rescate en montaña (40).
El cálculo de la muestra (200) se obtuvo estimando una prevalencia de problemática psicosocial asociada a las urgencias del 25%, con una precisión de ±6. Se recogió por muestreo de casos consecutivos. Se recogió información sobre factores psicosociales relacionados: convivencia, grupos de vulnerabilidad psicosocial y detección de reacciones psicológicas.
La estimación de la prevalencia de situaciones de compromiso psicosocial en urgencias médicas y su posible asociación con factores relacionados se calculó mediante las pruebas de Chi-cuadrado, t de Student y ANOVA. Paquete estadístico SPSS®.
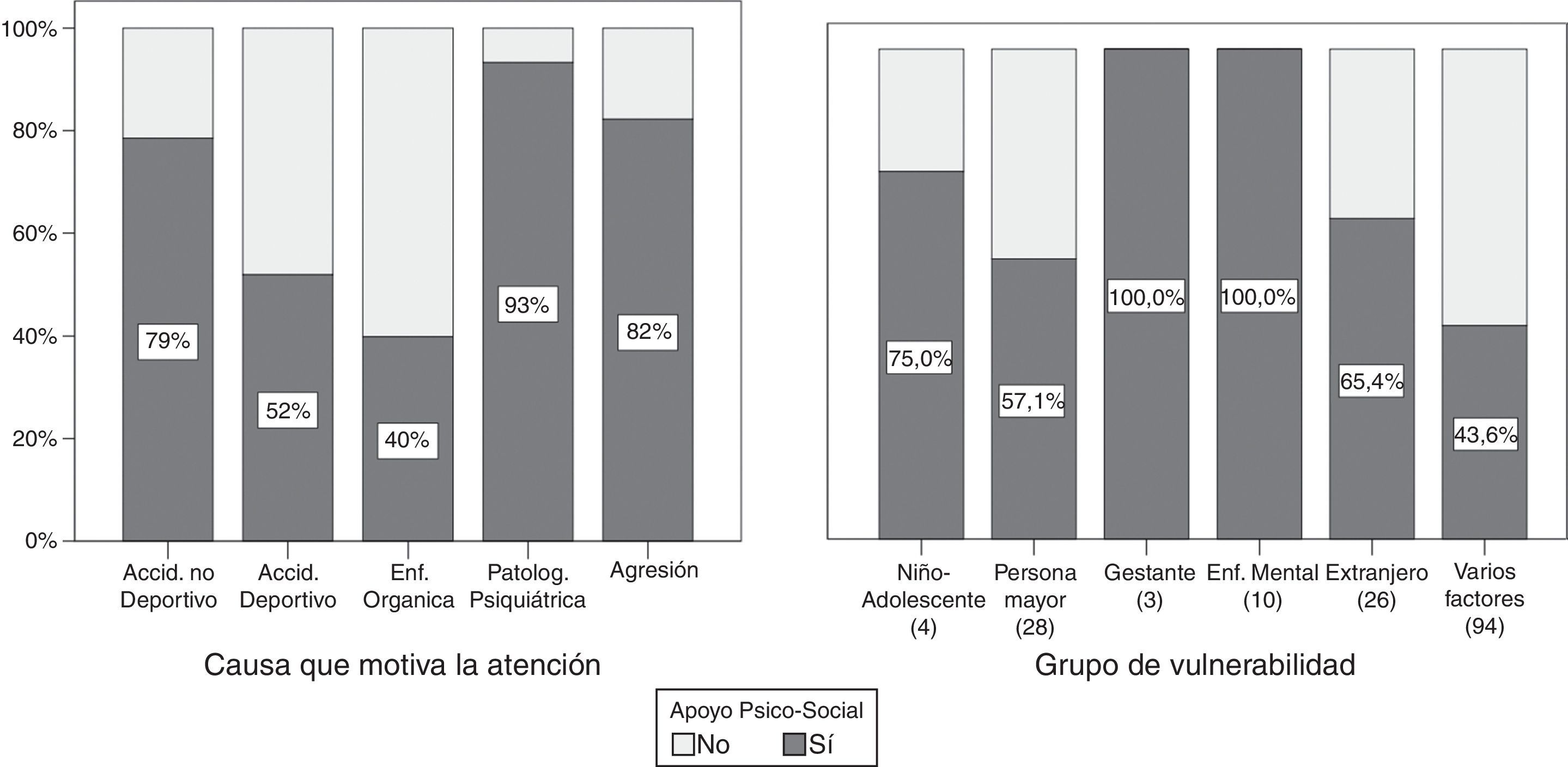
Se incluyeron 223 pacientes, de 62,8 años de edad media (IC 95%: 59,3-65,1). El 53% eran varones (IC 95%: 46,5-60,1%). La causa más frecuente de atención fue la enfermedad orgánica (60,4%), los accidentes deportivos (16,2%), no deportivos (9,9%), psicopatologías (8,6%) y agresiones (3,2%). Un 56,5% (49,7-63,1%) además de la atención física requirieron algún otro tipo de intervención: apoyo emocional el 48,9% (42,1-55,6%), soporte social el 26% (20,3-32,2%) o ambos el 18,4%. Los acompañantes necesitaron algún tipo de atención en el 50% de los casos.
Los aspectos o necesidades psicosociales detectados fueron: senilidad: 12,6%, extranjería: 11,7%, vivir en soledad: 9,9%, cuidadores inadecuados: 7,6%, desprotección física: 5,8%, necesidad de aseo-higiene: 6,7% y falta de información sanitaria adecuada: 6,7%. Las reacciones de inadaptación emocional ante la crisis sanitaria se vieron en el 31,4%.
La necesidad de atención psicosocial fue significativamente más frecuente (p<0,05) en menores de 65 años (68,8%), extranjeros (65,4%) y residentes de áreas rurales (68,3%) (fig. 1). No se encontró asociación con el sexo, el lugar en que se prestó la atención ni la convivencia. También se detectó asociación preferentemente con enfermedades crónicas, causas psiquiátricas, gestación, agresiones y accidentes no deportivos.
El 73,4% de los profesionales intervinientes admitieron carencias formativas en aspectos psicosociales y/o de salud mental, destacando entre ellos la comunicación de malas noticias, la relación con los familiares y la necesidad de conocer recursos de atención social.
Se aprecia una evidente incongruencia entre la elevada necesidad de apoyo psicosocial detectada, y la presencia y colaboración del trabajador social, que solo actuó en un caso de las 223 urgencias. Parece conveniente la habilitación de recursos humanos de trabajo social en jornada no ordinaria con un ámbito de actuación acorde a la demanda objetivada. Por otro lado, es patente el sentimiento mayoritario de los profesionales sanitarios que atienden urgencias de una necesidad de formación en aspectos de atención psicosocial.
Arricivita-Amo AL, Bernabé-Carlos M, Bernués-Sanz G, Cabañuz-Latorre M, Campos-Reig R, Charte-Alegre ME, Clemente-Jimenez ML, D¿Asprer-Hernandez de Lorenzo G, de Inza-Muñoz G, Franch-Ferrer M, García-Bello MJ, García-Sanjuan MG, Lorente-Aznar T, Malo-Burillo MJ, Mejía-Escolano D, Muñoz-Bielsa M, Oliveros-Usé E, Perez-Del Castillo D, Perez-Fanlo MM, Picontó-Novales M, Quintana-Velasco C, Rodriguez-Torrente M, Sanz-Aldana MT y Usieto-Gracia MT.