El posparto representa un periodo vulnerable para la salud mental de la mujer, especialmente en aquellas con complicaciones y prematuridad. Este estudio tiene por objetivo explorar la evolución de los niveles de depresión y ansiedad durante las 12 semanas posparto de madres de bebés prematuros.
DiseñoEstudio prospectivo de dos cohortes paralelas.
EmplazamientoHospital Clínic de Barcelona.
Participantes1) mujeres con complicaciones obstétricas (rotura prematura de membranas o preeclampsia) que requirieron ingreso y parto pretérmino (< 37 semanas de gestación); 2) mujeres sin complicaciones con parto a término.
Mediciones principalesSe administraron cuestionarios validados para medir la ansiedad (State-Trait Anxiety Inventory [STAI]) y la depresión (Edinburgh Postnatal Depression Scale [EPDS]) durante la primera, la sexta y a las 12 semanas posparto.
ResultadosSe analizaron 182 mujeres: 90 con embarazos sin complicaciones y parto a término y 92 con complicaciones que requirieron de un parto prematuro. Durante el seguimiento, las mujeres con recién nacidos prematuros mostraron una progresión significativamente desfavorable en las puntuaciones de depresión (p<0,001) y ansiedad (p <0,001), así como una proporción más alta de puntuaciones anormales en ambas escalas (p <0,001 y p=0,004, respectivamente).
ConclusionesLas mujeres con parto prematuro muestran mayor ansiedad y depresión que aquellas con parto a término durante las 12 semanas posteriores al nacimiento. Es esencial asegurar una atención fluida entre los niveles asistenciales para abordar la salud mental posparto de manera efectiva.
The postpartum period represents a vulnerable time for women's mental health, especially for those with complications and prematurity. This study aims to explore the evolution of depression and anxiety levels during the 12 weeks postpartum in mothers of premature babies.
DesignProspective study of two parallel cohorts.
SettingHospital Clínic of Barcelona.
ParticipantsWomen with obstetric complications [premature rupture of membranes or preeclampsia] requiring hospitalization and preterm delivery (< 37 weeks of gestation); 2) Women without complications with term delivery.
Main measuresValidated questionnaires were administered to measure anxiety (State-Trait Anxiety Inventory, STAI) and depression (Edinburgh Postnatal Depression Scale, EPDS) during the first week, and at 6 and 12 weeks postpartum.
Results182 women were analyzed: 90 with uncomplicated pregnancies and term deliveries, and 92 with complications requiring preterm delivery. During the follow-up, women with premature newborns showed a significantly unfavorable progression in depression (p <0.001) and anxiety (p <0.001) scores, as well as a higher proportion of abnormal scores on both scales (p <0.001 and p=0.004, respectively)
ConclusionsWomen with preterm delivery show higher anxiety and depression levels than those with term delivery during the 12 weeks postpartum. It is essential to ensure a seamless transition between care levels to effectively address postpartum mental health.
El nacimiento de un hijo marca un periodo de cambios sustanciales y nuevas responsabilidades, convirtiéndolo en una etapa emocionalmente compleja para la salud mental de la mujer1. Los retos de la conciliación familiar afectan la implicación de las mujeres en su propia salud, interrumpiendo la continuidad asistencial y perdiendo oportunidades para detectar y prevenir problemas de salud2.
Durante el periodo perinatal, la depresión afecta aproximadamente a una de cada seis mujeres y la ansiedad a una de cada cinco3,4. Los síntomas pueden empeorar en el posparto, siendo frecuentemente infradetectados e infratratados, lo que aumenta el riesgo de episodios futuros5. Dado el alto porcentaje de comorbilidad entre los trastornos de ansiedad perinatales y la depresión (hasta el 76% de las mujeres con ansiedad perinatal presentan depresión a lo largo de la vida), es crucial abordarlos de forma preventiva6.
La depresión posparto tiene graves consecuencias para las madres, los niños y la familia, pudiendo afectar negativamente la crianza y aumentando el riesgo de suicidio materno hasta en un 20% durante este periodo7,8. En la descendencia, se ha asociado con problemas cognitivos, de comportamiento, interpersonales y emocionales, así como con el trastorno de déficit de atención e hiperactividad en la infancia9-11. Estos trastornos representan un desafío importante en términos sanitarios y socioeconómicos, si no se abordan adecuadamente12-14.
La prematuridad es una problemática creciente de salud pública, representando el 11% de los nacimientos a nivel mundial y siendo la principal causa de mortalidad neonatal y en menores de cinco años15. El parto prematuro aumenta el riesgo de síntomas depresivos y ansiosos16-18. Las familias con bebés ingresados en las unidades neonatales enfrentan desafíos a corto y largo plazo, que afectan el proceso normal de apego y la confianza de los padres como cuidadores, lo que puede tener repercusiones en la salud física, conductual y el desarrollo emocional e intelectual de estos niños hasta la adolescencia19.
Algunas investigaciones sugieren que los efectos adversos de la ansiedad y la depresión pueden perdurar tras el alta neonatal20. La salud de los bebés y los niños se ve influenciada por la de sus madres11, lo que subraya la importancia de la continuidad entre los niveles asistenciales tras el alta hospitalaria del bebé21, para detectar y abordar los trastornos de salud mental materna.
Este estudio tuvo por objetivo primario explorar la evolución de los niveles de depresión y ansiedad durante las 12 semanas posparto en madres de bebés prematuros. Secundariamente, se exploraron los predictores epidemiológicos y clínicos asociados con los niveles de ansiedad y depresión.
Material y métodosDiseño del estudioSe realizó un estudio prospectivo, durante 12 semanas posparto, en dos cohortes paralelas de gestantes atendidas en el Hospital Clínic de Barcelona entre diciembre de 2016 y diciembre de 2018.
Sujetos de estudioSe definieron dos grupos:
- A.
Grupo parto pretérmino (< 37 semanas de gestación): gestantes ingresadas consecutivamente por preeclampsia grave (PE) según criterios de la International Society for the Study of Hypertension in Pregnancy (ISSHP)22 o rotura prematura de membranas pretérmino (RPMPT) (diagnosticada por la presencia de hidrorrea o con prueba rápida [PAMG-1] positiva en muestra vaginal).
- B.
Grupo parto a término: gestantes sin complicaciones médicas ni obstétricas, atendidas durante el mismo periodo del estudio.
Gestantes de 18 años o más, una edad gestacional entre 26+0 y <33+6 semanas y la presencia de un feto vivo. La inclusión en los grupos PE y RPMPT se realizó dentro de las primeras 72horas después del ingreso. En el grupo control, se realizó durante la visita antenatal de rutina, entre las 24 y las 34 semanas.
Criterios de exclusiónAntecedentes psiquiátricos, incluyendo diagnóstico médico previo de depresión y/o ansiedad; maltrato físico, psicológico o sexual y dificultad idiomática.
Se excluyeron del grupo de parto prematuro las gestantes con complicaciones, pero con parto a término; y del grupo de parto a término, las gestantes sin complicaciones, pero con parto prematuro.
Recogida de datosLa inclusión en el estudio se realizó dentro de las primeras 72 horas tras el ingreso en los grupos PE y RPMPT y durante la visita antenatal entre las 24 y 34 semanas para el grupo control, recogiéndose las variables sociodemográficas y clínicas. La participación fue voluntaria y con previo consentimiento. Los datos posparto se recopilaron presencialmente en la primera semana y telefónicamente a las seis y 12 semanas posparto, incluyendo las variables obstétrico-neonatales y la medición de las escalas de ansiedad y depresión en ambos grupos.
Variables de estudioLos resultados principales evaluados fueron la puntuación del nivel de depresión, medida a través de la escala Edinburgh Postnatal Depression Scale (EPDS)23,24 y la puntuación del nivel de ansiedad estado, evaluada mediante el cuestionario State Trait Anxiety Inventory (STAI-S)25.
La escala EPDS consta de 10 ítems formulados en positivo y negativo, mediante una escala tipo Likert que varía de «0» (no, en ningún momento) a «3» (sí, la mayor parte del tiempo). La puntuación total de la escala varía de 0 a 30. Se aplicó el punto de corte ≥ 13, validado en la población española, con una sensibilidad del 85% y una especificidad del 77% (Alpha de Cronbach=0,79). Se interpretaron como: EPDS <10 (sin riesgo de depresión), 10-12 puntos (riesgo de depresión) y ≥ 13 (probable depresión)23,24.
La escala STAI-S consta de 20 ítems que mieden el estado actual de ansiedad mediante respuestas tipo Likert de 0 a 3 (0=casi nunca/nada; 1=algo/a veces; 2=bastante/a menudo; 3=mucho/casi siempre). La puntuación total varía de 0 a 60, con un punto de corte ≥ 30 para identificar la ansiedad estado. Se utilizó la versión española del inventario de ansiedad desarrollado por Spielberg, con una media poblacional de 23,30 y una consistencia interna de 0,93 (Alpha de Cronbach)26.
Como variables de control, extraídas de las historias clínicas, se registraron las siguientes: edad al reclutamiento (años); origen étnico (europea/no europea); nivel de estudios (sin estudios o primarios vs. secundarios o universitarios); desempleo; estado civil soltera; primiparidad; antecedentes de aborto espontáneo; antecedentes de muerte perinatal; fumadora durante la gestación; hipertensión crónica; dislipemia; cardiopatía; diabetes; edad gestacional al parto (días); peso al nacer (g); retraso del crecimiento fetal (peso al nacimiento por debajo del percentil 10 por edad y sexo); parto por cesárea; parto por cesárea por sufrimiento fetal; pH de la arteria umbilical <7,15; puntuación de Apgar a los cinco minutos; hospitalización materna en unidad de cuidados obstétricos intermedios (UCOI); hospitalización neonatal en unidad de cuidados intensivos (UCIN).
Análisis estadísticoLa normalidad de la distribución de las variables continuas se evaluó mediante la prueba de Shapiro-Wilk. Las variables continuas se describieron con media y desviación estándar (DE) o mediana y rango intercuartílico (IQR). Las variables cualitativas se caracterizaron mediante frecuencias absolutas y porcentajes.
Las diferencias en las variables cuantitativas y cualitativas entre las características basales de los grupos de estudio se evaluaron de forma univariante mediante la prueba t de Student o U de Mann-Whitney y la prueba de X2, respectivamente.
Las medianas se compararon entre grupos mediante regresión de cuantiles. Las tendencias de las puntuaciones STAI-S y EPDS se analizaron mediante regresión lineal mixta con estimación robusta de los errores estándar.
Las diferencias en la proporción de puntuaciones anormales STAI-S (≥ 30) y EPDS (≥ 13) entre los grupos de estudio se evaluaron de forma univariante mediante la prueba de X2, y la tendencia a lo largo del seguimiento mediante regresión logística mixta.
La asociación de los factores basales y obstétricos con las tendencias de las puntuaciones STAI-S y EPDS se analizó mediante regresión lineal mixta con estimaciones robustas de los errores estándar.
El nivel de significación estadística adoptado fue p <0,05. Para el análisis estadístico se utilizó el programa STATA 17.0 (Texas, EE. UU.) y para la construcción de gráficos, R (paquete ggplot32, R Core Team [2021], R: A language and environment for statistical computing, R Foundation for Statistical Computing, Viena, Austria).
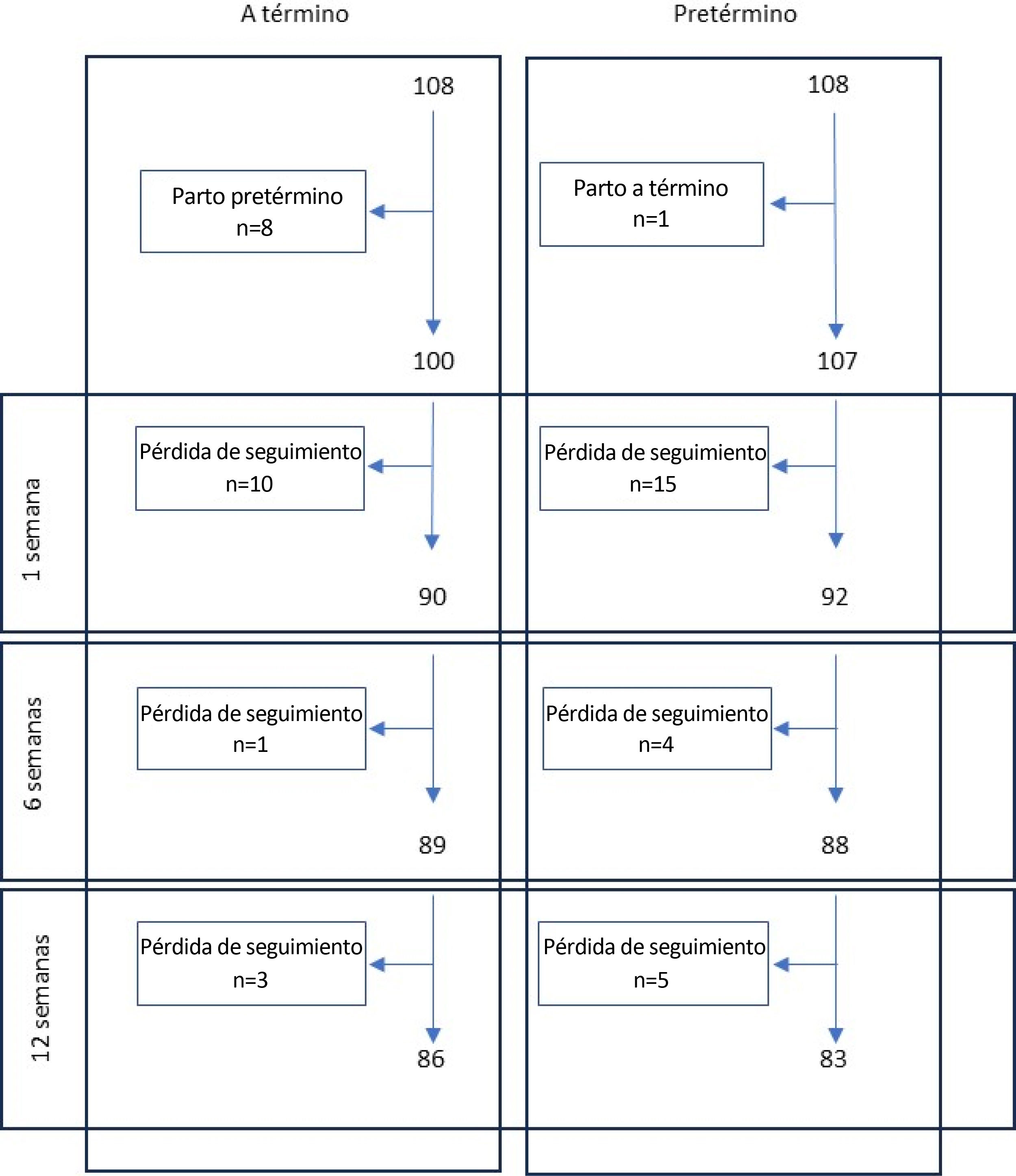
ResultadosDe las 214 mujeres contactadas durante el embarazo (106 embarazadas sin complicaciones y 108 con complicaciones [55 con RPMPT y 53 con PE]), se excluyeron siete (seis por parto prematuro entre las embarazadas sin complicaciones y una por parto a término en una mujer con RPM). De las 207 mujeres restantes, 182 dieron su consentimiento y fueron seguidas una semana después del parto (90 embarazos sin complicaciones, 46 con RPMPT y 46 con PE). De las 182 mujeres incluidas, cinco de ellas no respondieron a las seis semanas, mientras que ocho no respondieron a las 12 semanas de seguimiento. El esquema general del estudio muestra el flujo de participantes.
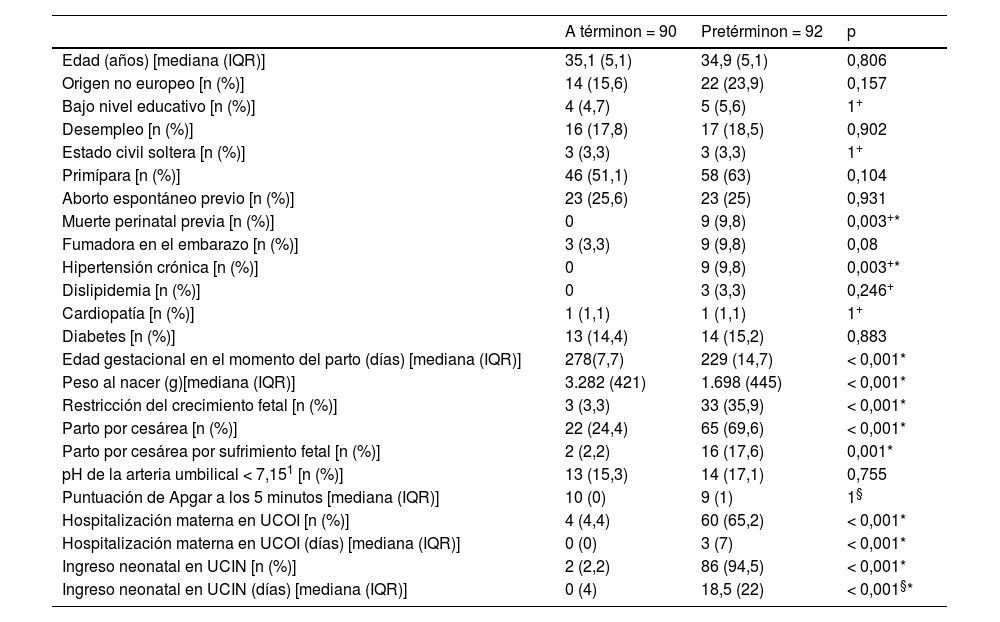
La tabla 1 muestra las características basales de las mujeres incluidas. La edad mediana de las participantes fue de 35 años (IQR: 5,1), la mayoría fueron de origen europeo y con nivel socioeconómico medio o alto. Un 57% de las participantes eran nulíparas. Como era de esperar, se observó una mayor incidencia de hipertensión y de ingresos en la UCOI en las madres del grupo de prematuros. Además, los bebés prematuros nacieron con una edad gestacional más temprana, un peso más bajo y tuvieron una estancia más común y prolongada en la UCIN.
Características maternas y neonatales
| A términon = 90 | Pretérminon = 92 | p | |
|---|---|---|---|
| Edad (años) [mediana (IQR)] | 35,1 (5,1) | 34,9 (5,1) | 0,806 |
| Origen no europeo [n (%)] | 14 (15,6) | 22 (23,9) | 0,157 |
| Bajo nivel educativo [n (%)] | 4 (4,7) | 5 (5,6) | 1+ |
| Desempleo [n (%)] | 16 (17,8) | 17 (18,5) | 0,902 |
| Estado civil soltera [n (%)] | 3 (3,3) | 3 (3,3) | 1+ |
| Primípara [n (%)] | 46 (51,1) | 58 (63) | 0,104 |
| Aborto espontáneo previo [n (%)] | 23 (25,6) | 23 (25) | 0,931 |
| Muerte perinatal previa [n (%)] | 0 | 9 (9,8) | 0,003+* |
| Fumadora en el embarazo [n (%)] | 3 (3,3) | 9 (9,8) | 0,08 |
| Hipertensión crónica [n (%)] | 0 | 9 (9,8) | 0,003+* |
| Dislipidemia [n (%)] | 0 | 3 (3,3) | 0,246+ |
| Cardiopatía [n (%)] | 1 (1,1) | 1 (1,1) | 1+ |
| Diabetes [n (%)] | 13 (14,4) | 14 (15,2) | 0,883 |
| Edad gestacional en el momento del parto (días) [mediana (IQR)] | 278(7,7) | 229 (14,7) | < 0,001* |
| Peso al nacer (g)[mediana (IQR)] | 3.282 (421) | 1.698 (445) | < 0,001* |
| Restricción del crecimiento fetal [n (%)] | 3 (3,3) | 33 (35,9) | < 0,001* |
| Parto por cesárea [n (%)] | 22 (24,4) | 65 (69,6) | < 0,001* |
| Parto por cesárea por sufrimiento fetal [n (%)] | 2 (2,2) | 16 (17,6) | 0,001* |
| pH de la arteria umbilical < 7,151 [n (%)] | 13 (15,3) | 14 (17,1) | 0,755 |
| Puntuación de Apgar a los 5 minutos [mediana (IQR)] | 10 (0) | 9 (1) | 1§ |
| Hospitalización materna en UCOI [n (%)] | 4 (4,4) | 60 (65,2) | < 0,001* |
| Hospitalización materna en UCOI (días) [mediana (IQR)] | 0 (0) | 3 (7) | < 0,001* |
| Ingreso neonatal en UCIN [n (%)] | 2 (2,2) | 86 (94,5) | < 0,001* |
| Ingreso neonatal en UCIN (días) [mediana (IQR)] | 0 (4) | 18,5 (22) | < 0,001§* |
IQR: rango intercuartílico; UCIN: Unidad de Cuidados Intensivos Neonatales; UCOI: Unidad de Cuidados Obstétricos Intermedios.
Mediana y rango intercuartílico.
115 valores perdidos; +Test exacto de Fisher; § Test U Mann-Whitney.
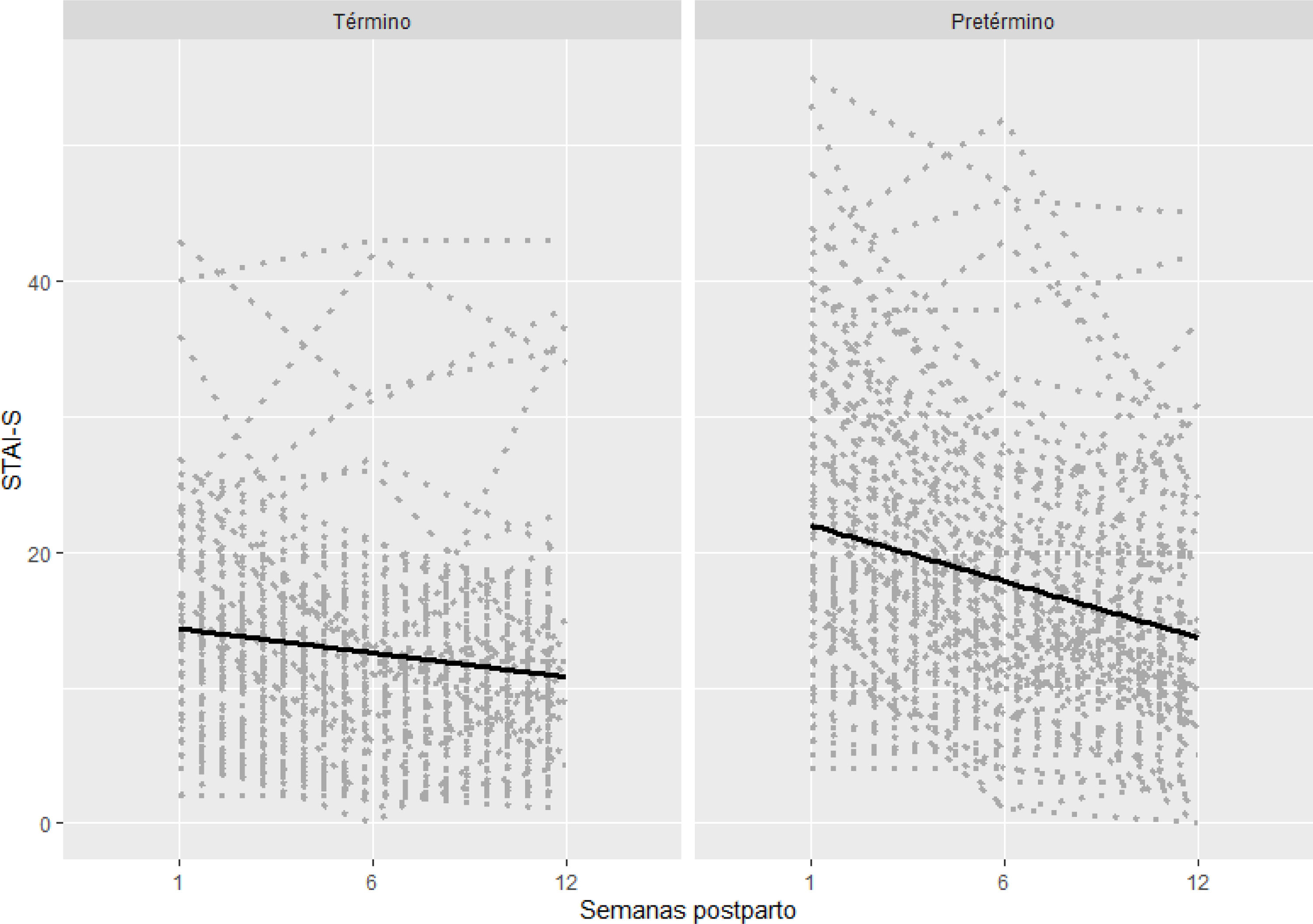
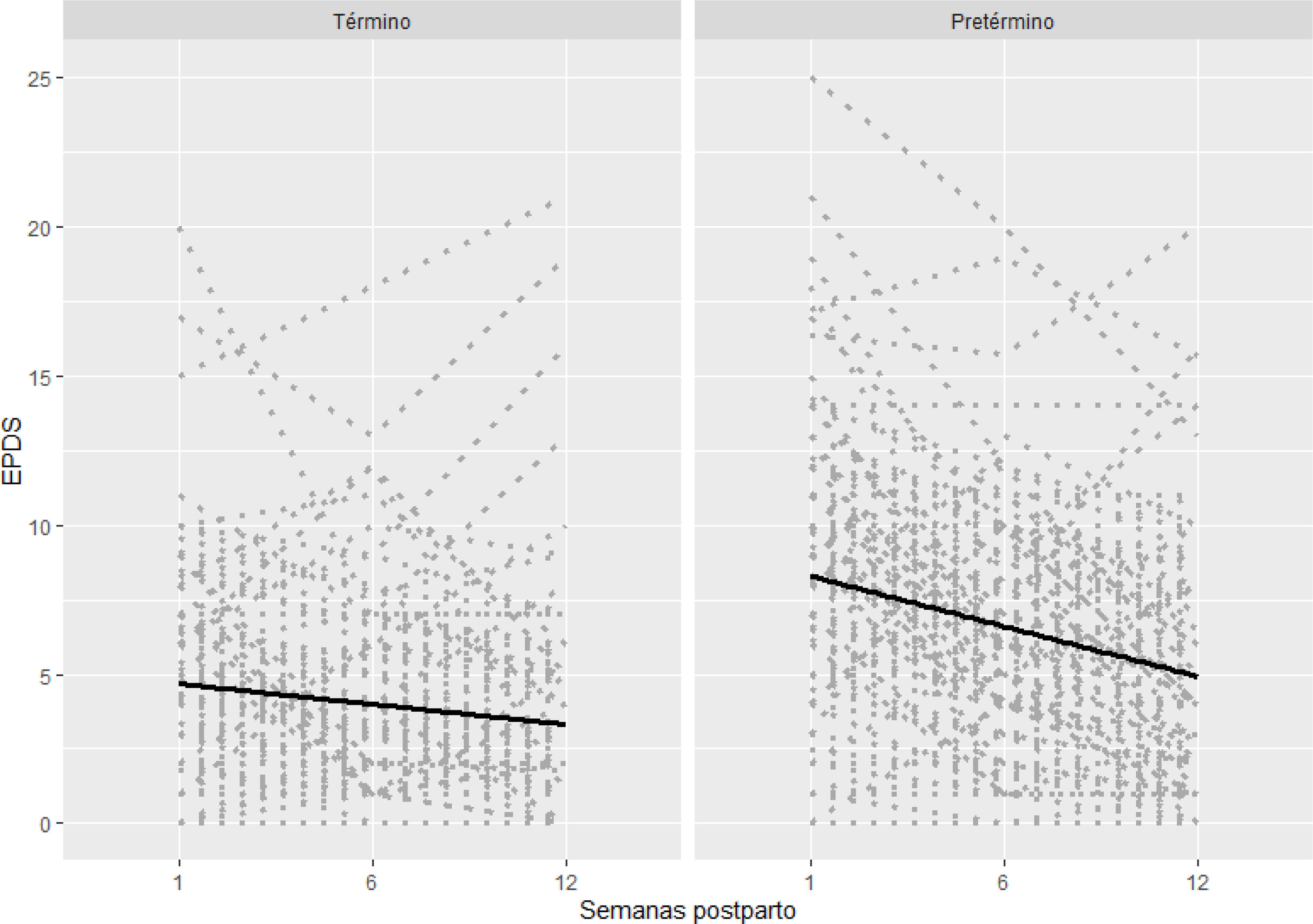
Las figuras 1 y 2 muestran la progresión de las escalas STAI-S y EPDS a lo largo del seguimiento posparto. Las tendencias a lo largo del tiempo (regresión lineal mixta) fueron significativamente diferentes entre los grupos a término y pretérmino, tanto para el STAI-S (p <0,001) como para el EPDS (p <0,001).
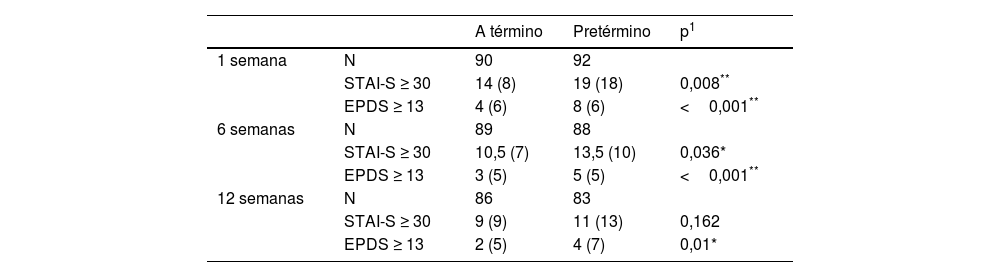
En la tabla 2 se detallan los valores medios (IQR) de STAI-S y EPDS por grupo de estudio. Cabe destacar que las puntuaciones medianas del STAI-S fueron significativamente más altas en la primera semana y a las seis semanas después del parto. Las puntuaciones medianas de la EPDS fueron significativamente más altas a la semana, a las seis y a las 12 semanas después del parto.
Mediana (rangos intercuartílicos) de STAI-S y EPDS por grupo de estudio
| A término | Pretérmino | p1 | ||
|---|---|---|---|---|
| 1 semana | N | 90 | 92 | |
| STAI-S ≥ 30 | 14 (8) | 19 (18) | 0,008** | |
| EPDS ≥ 13 | 4 (6) | 8 (6) | <0,001** | |
| 6 semanas | N | 89 | 88 | |
| STAI-S ≥ 30 | 10,5 (7) | 13,5 (10) | 0,036* | |
| EPDS ≥ 13 | 3 (5) | 5 (5) | <0,001** | |
| 12 semanas | N | 86 | 83 | |
| STAI-S ≥ 30 | 9 (9) | 11 (13) | 0,162 | |
| EPDS ≥ 13 | 2 (5) | 4 (7) | 0,01* |
EPDS: Edinburgh Postnatal Depression Scale; STAI: State-Trait Anxiety Inventory; S: state.
p1 regresión de medianas.
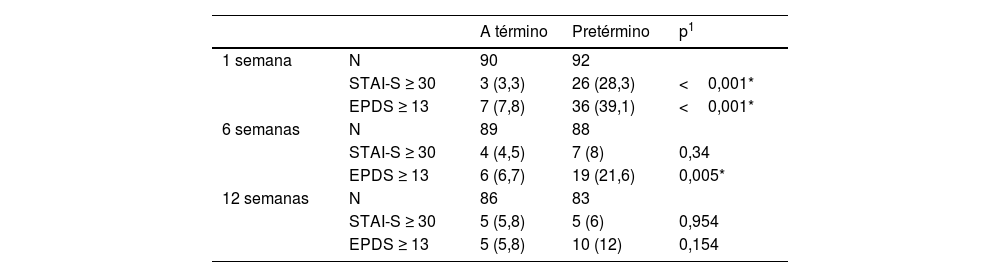
La tabla 3 muestra la proporción de STAI-S y EPDS anormales por grupo de estudio. Las tendencias a lo largo del periodo posparto en la frecuencia de STAI-S y EPDS anormales (regresión logística mixta) difirieron significativamente entre los grupos a término y pretérmino con valores de p <0,001 y 0,004, respectivamente.
Proporción de STAI-S y EPDS anormales por grupo de estudio
| A término | Pretérmino | p1 | ||
|---|---|---|---|---|
| 1 semana | N | 90 | 92 | |
| STAI-S ≥ 30 | 3 (3,3) | 26 (28,3) | <0,001* | |
| EPDS ≥ 13 | 7 (7,8) | 36 (39,1) | <0,001* | |
| 6 semanas | N | 89 | 88 | |
| STAI-S ≥ 30 | 4 (4,5) | 7 (8) | 0,34 | |
| EPDS ≥ 13 | 6 (6,7) | 19 (21,6) | 0,005* | |
| 12 semanas | N | 86 | 83 | |
| STAI-S ≥ 30 | 5 (5,8) | 5 (6) | 0,954 | |
| EPDS ≥ 13 | 5 (5,8) | 10 (12) | 0,154 |
EPDS: Edinburgh Postnatal Depression Scale; STAI: State-Trait Anxiety Inventory; S: state.
p1X2 de Pearson.
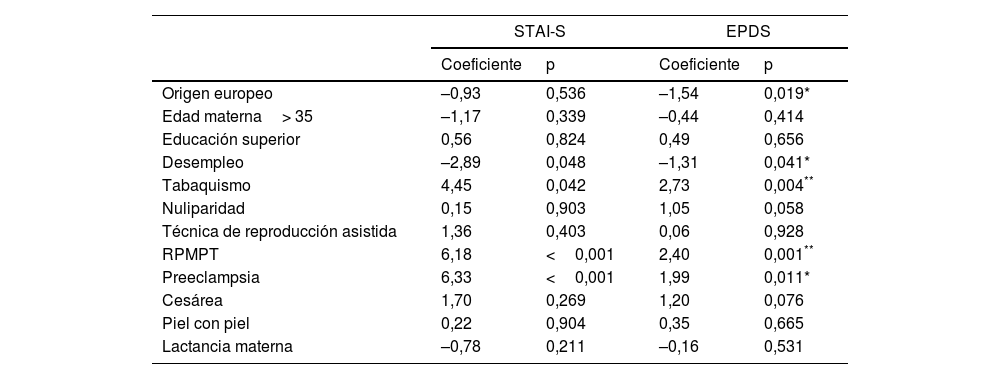
La tabla 4 muestra la asociación entre los factores obstétricos y basales y las puntuaciones STAI-S y EPDS. El desempleo se asoció negativamente con las puntuaciones del STAI-S, mientras que el tabaquismo, la RPMPT y la preeclampsia se asociaron positivamente. El origen europeo y el desempleo se asociaron negativamente a las puntuaciones de la EPDS, mientras que el tabaquismo, la RPMPT y la preeclampsia se asociaron positivamente. Todos estos resultados fueron estadísticamente significativos.
Predictores de las tendencias de las puntuaciones STAI-S y EPDS a lo largo del tiempo (regresión lineal mixta)
| STAI-S | EPDS | |||
|---|---|---|---|---|
| Coeficiente | p | Coeficiente | p | |
| Origen europeo | –0,93 | 0,536 | –1,54 | 0,019* |
| Edad materna> 35 | –1,17 | 0,339 | –0,44 | 0,414 |
| Educación superior | 0,56 | 0,824 | 0,49 | 0,656 |
| Desempleo | –2,89 | 0,048 | –1,31 | 0,041* |
| Tabaquismo | 4,45 | 0,042 | 2,73 | 0,004** |
| Nuliparidad | 0,15 | 0,903 | 1,05 | 0,058 |
| Técnica de reproducción asistida | 1,36 | 0,403 | 0,06 | 0,928 |
| RPMPT | 6,18 | <0,001 | 2,40 | 0,001** |
| Preeclampsia | 6,33 | <0,001 | 1,99 | 0,011* |
| Cesárea | 1,70 | 0,269 | 1,20 | 0,076 |
| Piel con piel | 0,22 | 0,904 | 0,35 | 0,665 |
| Lactancia materna | –0,78 | 0,211 | –0,16 | 0,531 |
EPDS: Edinburgh Postnatal Depression Scale; RPMPT: rotura prematura de membranas pretérmino; STAI: State-Trait Anxiety Inventory; S: state.
En este estudio se evaluó la salud mental de las mujeres durante los tres primeros meses posparto. Se observó que aquellas que tuvieron una complicación obstétrica que requirió de un parto prematuro presentan mayores niveles de ansiedad y depresión, y una evolución más desfavorable a lo largo del seguimiento posparto. La identificación de esta tendencia podría facilitar la mejora en la continuidad de cuidados entre niveles asistenciales de la atención a la salud mental de las mujeres, permitiendo a los profesionales de la salud detectar la necesidad de una evaluación más exhaustiva y establecer un plan de intervención adecuado.
A nivel mundial, entre el 13% y el 20% de las mujeres experimentan trastornos mentales, principalmente depresión, durante el posparto27.
Nuestros hallazgos revelan que aproximadamente el 40% de las mujeres que dieron a luz prematuramente experimentaron síntomas de depresión, en línea con los resultados de la revisión sistemática de Vigod et al.17. Más recientemente, un metaanálisis respalda la evidencia de un mayor riesgo de depresión posparto entre las madres de bebés prematuros16, coincidiendo con nuestros hallazgos de una peor progresión en la escala EPDS.
Los padres de bebés ingresados en unidades neonatales se enfrentan a una serie de experiencias desafiantes que pueden afectar su salud mental, y no solo en forma de depresión, sino también como ansiedad. Un metaanálisis reciente realizado por Malouf et al.18, que revisó 56 estudios con 6.036 padres en unidades neonatales de cualquier nivel de atención, encontró que la prevalencia combinada de ansiedad fue del 41,9% (intervalo de confianza [IC] 95% 30,9-53,0) durante el primer mes después del parto. Aunque estas cifras disminuyeron ligeramente después de ese primer mes, aún se mantuvieron significativamente altas, con una prevalencia de ansiedad del 26,3% (IC 95% 10,1-42,5) entre uno y 12 meses después del parto. No obstante, este metaanálisis presentó una elevada heterogeneidad, con prevalencias de ansiedad un mes posparto que variaban entre el 12,6 y el 81,7%. Esta variabilidad refleja las diferencias basales en las poblaciones estudiadas y en los sistemas sanitarios. Solamente uno de los estudios incluidos28 se había realizado en nuestro medio, con seguimiento de un mes, pero solo evaluó la salud mental de los progenitores hombres, no de las mujeres. Nuestros hallazgos indican que la prematuridad es el factor clave para la ansiedad y depresión posparto, superando a la condición médica durante el embarazo. Se encontró que el tabaquismo, la RPMPT y la PE se asociaron positivamente con las puntuaciones del STAI-S y EPDS, mientras que el desempleo mostró una asociación negativa. Este estudio ofrece información detallada sobre la salud materna en nuestra población y sistema sanitario.
Un grupo de especial riesgo es el de madres de recién nacidos ingresados en una UCIN. Un estudio realizado en la UCIN del Instituto de Salud Materno Infantil Italiano, durante la hospitalización, encontró que el 43,8% de las madres tenía un puntaje positivo para EPDS, mientras que el 44% lo tenía para STAI29. En la primera observación (a la semana de nacimiento) nuestros hallazgos son consistentes con estos resultados. El regreso a casa después de la UCIN es emocionalmente complejo para los padres, dada la combinación de felicidad por el regreso y las preocupaciones por la salud del bebé y la adaptación a los nuevos roles. Esta transición puede afectar a la salud mental, destacando la importancia de brindar apoyo emocional durante este periodo para promover el bienestar21,30.
Implicaciones clínicasNuestros hallazgos destacan la importancia de identificar los trastornos mentales posparto en mujeres con partos prematuros. Esta detección temprana es esencial para implementar intervenciones preventivas efectivas y prevenir así complicaciones a largo plazo. Estos trastornos afectan tanto la salud física como psicológica de la madre, influyendo en sus relaciones interpersonales, en el vínculo con el bebé, el rol materno y en la lactancia. Además, el suicidio representa hasta el 20% de la mortalidad materna posparto8,11.
Es un reto para el sistema sanitario realizar la transferencia de un nivel asistencial hospitalario a uno de atención primaria de manera que no se generen discontinuidades asistenciales. Identificar a las madres en riesgo de padecer trastornos mentales es crucial para un seguimiento adecuado y prevenir complicaciones25.
Limitaciones del estudioNuestro estudio presenta diversas limitaciones. La muestra proviene de un solo centro, lo que puede limitar la generalización de nuestros hallazgos a otras poblaciones. Además, no disponemos de evaluaciones de la ansiedad y depresión basales (antes de la complicación obstétrica). Nuestro estudio, pues, no puede establecer una temporalidad entre la exposición y el resultado. Por otro lado, los resultados se basan en autoinformes utilizando escalas de detección de ansiedad y depresión, que, aunque estén validados no constituyen un diagnóstico clínico completo y dificultan la distinción entre «blues» posparto y depresión grave. Esto subraya la necesidad de una evaluación clínica especializada para recomendaciones precisas. El estudio se centró en el seguimiento de tres meses posparto, proporcionando una visión detallada de este periodo crítico, pudiendo no capturar completamente el impacto a largo plazo de la prematuridad en la salud mental. Para futuras investigaciones, sería beneficioso considerar muestras más grandes y estudios con evaluaciones clínicas más exhaustivas. Además, aunque nos enfocamos en la salud materna, las consecuencias de la prematuridad también pueden afectar a ambos progenitores18,28.
ConclusiónEste estudio revela un incremento de los niveles de ansiedad y depresión en madres con parto prematuro, mostrando una progresión más desfavorable durante los tres meses posteriores al parto. Se deriva de nuestros hallazgos la importancia de implementar cribados oportunos y ofrecer intervenciones específicas en estas madres para abordar sus necesidades de salud mental y asegurar una adecuada transición entre los niveles asistenciales hospitalarios y de atención primaria.
- •
El periodo posparto representa una etapa emocionalmente compleja para la salud mental de las mujeres, con un aumento documentado de niveles de depresión y ansiedad en el posparto.
- •
La prematuridad conlleva una carga emocional adicional para los padres, especialmente para las madres, cuyos problemas mentales pueden quedar desplazados y desatendidos por las necesidades del prematuro.
- •
Los efectos negativos de la ansiedad y la depresión pueden persistir después del alta neonatal.
- •
Las madres de recién nacidos prematuros experimentan peor progresión de los niveles de ansiedad y depresión durante los tres meses posteriores al parto en comparación con las madres de bebés a término.
- •
Se resalta la necesidad de cribados e intervenciones específicas y asegurar una adecuada transición entre los niveles asistenciales hospitalarios y de atención primaria para mejorar la salud mental de las madres de bebés prematuros.
Este trabajo no ha recibido ningún tipo de financiación.
Consideraciones éticasEl presente estudio fue realizado de acuerdo con el código ético de la Asociación Médica Mundial (Declaración de Helsinki). El estudio fue evaluado y recibió la aprobación del Comité Ético de Investigación Clínica del Hospital Clínic de Barcelona (Reg. HCB/2016/0489). Los autores declaran que han seguido los protocolos de su centro de trabajo respecto a la publicación de los datos de pacientes. La participación en el estudio fue voluntaria, se recogió el consentimiento informado de todos los pacientes y se garantizó su anonimato según el Reglamento General de Protección de Datos 2016/679.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Declaración de la IA generativa y las tecnologías asistidas por IA en el proceso de escrituraDurante la preparación de este trabajo, los autores utilizaron ChatGPT, un modelo de lenguaje desarrollado por OpenAI (San Francisco, California, Estados Unidos), para mejorar la legibilidad y el lenguaje del trabajo. Después de emplear esta herramienta, los autores revisaron y editaron el contenido según fuera necesario y asumen total responsabilidad por el contenido de la publicación.
A todas las mujeres participantes en el estudio.