Lo que pueden (o no) resolver los sistemas de salud
Las expectativas de la población respecto a la capacidad del sistema sanitario para resolver sus enfermedades y cualquier tipo de malestar han crecido progresivamente y en relación con el incremento de la renta y la capacidad de consumo. En las sociedades desarrolladas el aumento de la esperanza de vida se ha visto acompañado por una cierta tendencia a la negación operativa de la enfermedad, de la minusvalía, del deterioro biológico y de la propia muerte. Queremos vivir más y conservar el mayor tiempo posible la plenitud de nuestras capacidades psíquicas, físicas y sociales. La mayoría de la población está dispuesta a hacer algunos sacrificios conductuales para contribuir a esta loable mejora de la cantidad y calidad de la existencia humana, pero sitúa externamente tanto los factores que la colocan en riesgo de deterioro como los medios para lograrlo. En consecuencia, pide al sistema sanitario que le proporcione las herramientas preventivas, diagnósticas y terapéuticas que obrarán el milagro de mantenerla sanamente joven y casi inmortal, cuando no exige una respuesta inmediata a cualquier trastorno o enfermedad con la esperanza de una recuperación casi instantánea.
La salud es el resultado de la interacción de múltiples determinantes o factores más allá de los estrictamente biológicos1, y los servicios sanitarios son un elemento importante, pero no el único, para mejorar el estado de salud de los individuos y las poblaciones2. Sin embargo, los sistemas sanitarios aún son requeridos para resolver problemas de salud que en muchas ocasiones no tienen soluciones definitivas en positivo y para los que las actuaciones sanitarias tradicionales procuran remedios parciales o paliativos que, en algunos casos, incluso comportan efectos indeseables3.
En esta perspectiva, la mejora del poder resolutivo de los servicios sanitarios no deja de ser un mero producto intermedio en el camino hacia la meta de la mejora de la salud. Las limitaciones resolutivas de los sistemas sanitarios hacen más evidente la necesidad política de generar conglomerados de actuaciones intersectoriales dirigidas a la mejora de la calidad de vida. Es por ello que las políticas sociales y sanitarias tienen que concebirse de forma conjunta y armónica, al menos en su planificación estratégica. La horizontalidad de las acciones puede y debe contribuir de forma decisiva a mejorar su efectividad, y el papel de los servicios sanitarios y su contribución en el mantenimiento y la recuperación de la salud deberán replantearse en este contexto.
Poder resolutivo y oferta de servicios
Delimitar el campo de actuación del sistema sanitario es el primer paso para analizar su capacidad de resolución. El ambicioso objetivo de «salud para todos» debe medirse como resultado de las políticas generales, sanitarias y sociales, limitando la medida de la capacidad de resolución de los servicios sanitarios a aquellas actividades que le son propias y evitando la confusión de atribuirle todo lo referente a los aspectos relacionados con la salud.
Los recursos disponibles y la forma en que se organizan y distribuyen, influyen de manera clara sobre el poder resolutivo del sistema sanitario. Es cierto que la progresión de este poder a medida que lo hacen los recursos no es constante ni homogénea, pero es evidente que las actuaciones en salud requieren de unos medios humanos, instrumentales y organizativos sin los cuales aquéllas no podrán llevarse a cabo.
Poder resolutivo y oferta de servicios están estrechamente relacionados, lo que no quiere decir que tengan que seguir trayectorias paralelas: podemos tener una amplia oferta de servicios sanitarios que se ponen en práctica de forma inefectiva; lo contrario también puede ser cierto, dentro de unos límites. Actualmente, la oferta de servicios de atención primaria de salud (APS) es aún demasiado limitada e impide que su poder resolutivo alcance un desarrollo óptimo, por lo que se sitúa en el nivel hospitalario la solución de muchos problemas de salud que podrían abordarse de forma más efectiva y eficiente en el primer nivel asistencial4,5.
La oferta asistencial no tiene por qué ser homogénea o idéntica en todos los lugares y circunstancias. La verdadera equidad y justicia distributiva se consolidan cuando reciben más del sistema de salud aquellos que más lo necesitan y menos pueden contribuir a resolver sus propios problemas. Así, la oferta de servicios sanitarios (públicos) tiene que primar necesariamente en los grupos de población deprimida y, por tanto, no puede ser homogénea6. Debe existir una oferta pública de servicios básica o común, pero acompañada de otra ampliada que cubra las necesidades de los más desfavorecidos. Esta perspectiva es exactamente la opuesta a la que mantienen los sectores liberales y algunos socialdemócratas que se refieren a una oferta de servicios públicos básica, financiada totalmente y a otra ampliada sin financiación o con financiación universal pública parcial.
La provisión de servicios del sistema sanitario debe abarcar un amplio espectro de acciones, desde las derivadas de la aplicación de la alta y sofisticada tecnología diagnóstica y terapéutica, a las necesarias para el cuidado y tratamiento de los problemas sociosanitarios emergentes que plantean el envejecimiento, la inmigración y las enfermedades crónicas generadoras de dependencia. Estos polos diferenciados, pero no por ello menos necesitados de coordinación, dibujan 2 subsistemas: uno tecnológico centrado en el hospital como institución, y otro de atención más personal que engloba los actuales recursos comunitarios de APS, junto con los de salud mental y sociosanitarios.
Poder resolutivo y atención primaria
Son características de la APS la accesibilidad, la provisión de cuidados personalizados ofertados de forma continuada y a lo largo de la vida del individuo (longitudinalidad), suponen un primer contacto con el sistema sanitario y el saber manejar hábilmente la incertidumbre propia del binomio salud-enfermedad. La realidad revela que los profesionales de APS toman muchas decisiones trascendentales en poco tiempo y son capaces de resolver más del 90% de las visitas atendidas, de tal manera que en la distribución de pacientes según complejidad y requerimiento asistencial se da por sentado que más del 85% de los problemas pueden resolverse en APS, entre el 10 y el 12% precisan consulta y atención compartida con la atención especializada y solamente el 3-5% requerirán primordialmente atención especializada4.
Volviendo a la capacidad resolutiva y su relación con los recursos disponibles, es bien conocido y aceptado que la debatida baja capacidad resolutiva de la APS se asocia mayormente a la falta de tiempo más que al grado de competencia de sus profesionales. «Si no dispone de tiempo suficiente, el profesional tiene que trabajar en permanente agobio asistencial y frustración profesional, por no poder hacer bien su labor. La comunicación médico-paciente se deteriora, se dejan de realizar actividades preventivas y de abordar los aspectos psicosociales de la enfermedad; se maneja mal a los pacientes complejos, lo que genera una frecuentación innecesaria; se deriva al paciente al especialista por cuestiones que con un poco más de tiempo se podrían resolver en el primer nivel de asistencia, y aumenta mucho el riesgo de cometer errores clínicos. La medida de disponer de un tiempo suficiente para cada tipo de visita produce un cambio hacia una actitud proactiva de resolver el problema del paciente «aquí y ahora», aumenta la satisfacción de éste y evita utilizaciones innecesarias. Esto es especialmente cierto en el paciente crónico hiperfrecuentador, ya que al plantear con más tiempo sus complejos problemas se consigue racionalizar más sus visitas y alcanzar un grado de resolución de las demandas más elevado7».
Tanto para la Administración como para los profesionales sanitarios, los indicadores que miden los resultados de su actividad suponen la herramienta necesaria para mejorar la calidad de sus intervenciones, y ofrecen información sobre el índice de respuesta alcanzando frente a las necesidades de salud de la población. Además, siempre que esta información pueda ofrecer una visión del conjunto de la intervención de los servicios sanitarios, se hace realidad el necesario enfoque basado en el paciente, sujeto y objeto del sistema de salud3. Estos objetivos marcan las directrices del proyecto de investigación Medida de la Efectividad de la APS y del proyecto MPAR5 (Mejora de los Procesos de Evaluación de los Resultados en Atención Primaria), que contribuyen a la evaluación de resultados de la APS desde diferentes perspectivas, aunque complementarias.
Contribución de la atención primaria al poder resolutivo del sistema de salud
El proyecto ACSC
La línea de investigación Medida de la Efectividad de la APS utiliza el indicador «hospitalización por Ambulatory Care Sensitive Conditions (ACSC)». Este indicador constituye una medida indirecta de la capacidad de resolución de la APS y también se ha propuesto para evaluar la coordinación asistencial y el reparto de funciones entre el hospital y la APS8.
Las ACSC son códigos de diagnóstico de alta hospitalaria que identifican problemas de salud que podrían haberse prevenido y controlado en la APS9. El concepto surgió en Estados Unidos en la década de los ochenta y podría traducirse literalmente por «problemas de salud sensibles a la atención ambulatoria», aunque últimamente se ha introducido la denominación «hospitalizaciones evitables o que se pueden prevenir». Las ACSC se refieren a aquellos problemas de salud para los que una atención ambulatoria oportuna, efectiva y mantenida en el tiempo puede disminuir el riesgo de hospitalización, ya sea previniendo la aparición de la enfermedad (p. ej., enfermedades que dispo-nen de una vacuna efectiva), detectando tempranamente y tratando los episodios agudos (p. ej., neumonía neumocócica) o bien haciendo el seguimiento y el control de las enfermedades crónicas (p. ej., enfermedad pulmonar obstructiva crónica)10,11. La selección de los códigos de diagnóstico es uno de los componentes más importantes de la metodología de los estudios con este indicador. Las listas de ACSC publicadas en la bibliografía médica anglosajona deberán adaptarse con el objeto de garantizar la validez, fiabilidad y representatividad de las tasas de hospitalización en cada contexto de estudio. En el marco del proyecto FIS 97/1112 se seleccionó un listado con 87 códigos de diagnóstico, distribuido en 22 grupos de enfermedades de aplicación para España. Posteriormente, los análisis descriptivos mostraron diferencias importantes entre la población pediátrica y la población adulta, por lo que en el proyecto posterior FIS 00/0047 se consensuó un listado específico para la población pediátrica (actualmente en fase de publicación). De entre los criterios que definen el indicador como válido, el cumplimiento del criterio relativo a la necesidad de hospitalización es el que confiere fortaleza al indicador porque permite reducir las limitaciones derivadas de la influencia que, sobre la decisión de hospitalización, pueden tener las características de los pacientes (p. ej., comorbilidades), o la variabilidad de la práctica clínica y las políticas de admisión entre centros hospitalarios12.
Este indicador se ha utilizado para medir el impacto del desarrollo de determinados programas a nivel ambulatorio sobre las hospitalizaciones evitables13 y para poner en evidencia que la tasa de médicos generales por habitante, así como la proporción de especialistas y médicos de familia tienen un efecto apreciable en las hospitalizaciones por ACSC, especialmente en grupos poblacionales socioeconómicamente deprimidos. La idea que subyace es que, al comparar poblaciones, las tasas de hospitalización por ACSC serían más altas donde hubiera menos acceso a la atención extrahospitalaria, encontrándose tasas mayores en zonas de menor nivel socioeconómico y en grupos poblacionales con menor cobertura de seguro médico14-16. En España y en la mayoría de los países de la Unión Europea con sistemas de salud públicos de cobertura universal, el sentido de las tasas de hospitalización por ACSC podría ser distinto del de Estados Unidos. En estos sistemas de salud los problemas de accesibilidad de la APS deberían ser mínimos, aunque no pueden descartarse; por otra parte, nuestro concepto de APS (primary care) no se corresponde con el de atención ambulatoria (ambulatory care) de los norteamericanos.
El impacto esperado en la reducción de estas hospitalizaciones atribuible a la APS depende del problema de salud que se trate. Por ejemplo, para la mayoría de las enfermedades infecciosas prevenibles mediante inmunización se esperaría que las hospitalizaciones fueran esencialmente eliminadas, excepto para grupos poblacionales deprimidos en los que la intervención sanitaria es todavía incipiente, como en el caso de los inmigrantes procedentes de países pobres. En cambio, el resultado más inmediato esperable para las enfermedades crónicas no es tanto la supresión de la enfermedad como la disminución de las complicaciones agudas o crónicas (p. ej., coma cetoacidótico o gangrena de extremidades inferiores en pacientes diabéticos) o la reducción de los reingresos hospitalarios y de la estancia media (p. ej., insuficiencia cardíaca o enfermedad pulmonar obstructiva crónica)11.
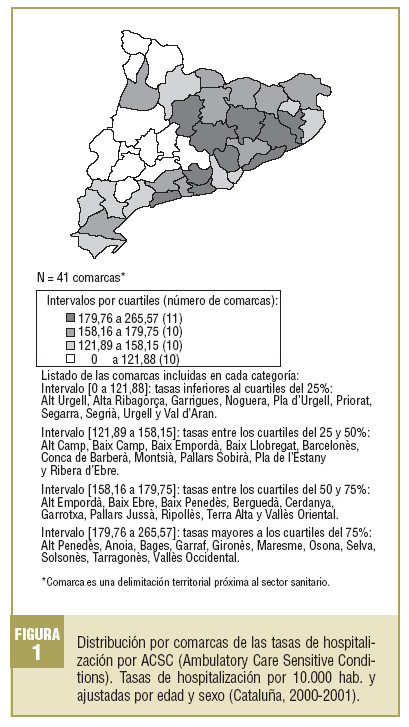
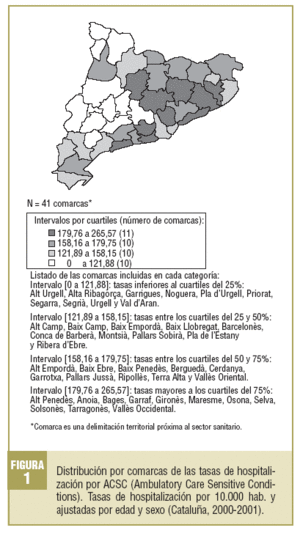
En España, la experiencia con este indicador ha estado restringida territorialmente y ha utilizado las ACSC como macroindicador. Territorialmente se ha explorado en 2 estudios de ámbito poblacional extenso (en población pediátrica en la Comunidad Valenciana y Cataluña17, y en población general en Cataluña18[fig. 1] y Madrid19) y algunos de ámbito geográfico más pequeño en Granada20. El proyecto de investigación en curso, FIS 02/1306, se extiende a varias comunidades autónomas y pretende avanzar en la identificación y comprensión de los factores organizativos de la APS que pueden tener un efecto protector frente a la hospitalización por ACSC, de manera que mejorando la capacidad de resolución de la APS se reduzca el volumen de estas hospitalizaciones. Asimismo, la investigación actual introduce el análisis diferenciado por problemas para ganar especificidad.
El proyecto MPAR5
El proyecto MPAR5 nació hace ahora 8 años en el Área de Gestión 5 del Institut Català de la Salut con el objetivo básico de profundizar en el análisis de los procesos de evaluación de la APS, a partir de la constatación de la necesidad de desarrollar nuevos conceptos y herramientas técnicas que nos permitieran hacer mayor hincapié en la valoración de los resultados obtenidos sobre la de los procesos que los originan21. Dentro de las distintas herramientas técnicas para la evaluación se priorizaron los métodos cualitativos sin abandonar la utilización de los cuantitativos clásicos22.
En el año 1999 se hizo un primer estudio para valorar la viabilidad y utilidad de la aplicación de métodos cualitativos en la evaluación de la APS. El estudio se realizó en 10 centros de salud de Cataluña y sus datos demostraron que estas técnicas eran útiles y proporcionaban información relevante y complementaria a la obtenida por los métodos tradicionales y, lo que es más importante, permitían describir más fielmente que las cuantitativas, el funcionamiento habitual de los centros y de sus profesionales21.
El estudio anterior fue complementado con otro realizado en el año 2001 que se diseñó para evaluar de forma global un centro de salud utilizando conjuntamente métodos cuantitativos y cualitativos. En este estudio se analizaron distintos ámbitos relacionados con la atención al cliente: accesibilidad, organización, opinión y satisfacción, y calidad de la información proporcionada. En el campo de la práctica clínica se valoró la capacidad de resolución de los problemas agudos y de control de los crónicos, así como la satisfacción de los pacientes respecto a la atención recibida. Los métodos utilizados fueron múltiples: visita al centro con observación directa de su estructura, dotaciones y organización, y entrevistas a los distintos grupos de profesionales; pacientes simulados de presencia física en el centro y telefónicos; encuestas y entrevistas a pacientes; auditorías de historias clínicas, va-loración de la prescripción farmacéutica y análisis de los ingresos hospitalarios evitables de acuerdo con la metodología ACSC antes descrita.
Las conclusiones de este estudio nos indican que los métodos cuantitativos de evaluación resultaron farragosos especialmente por las deficiencias que presentan los programas informáticos del centro a la hora de obtener determinados datos o indicadores. Sin embargo, los métodos cuantitativos se demostraron útiles sobre todo para evaluar los aspectos del ámbito de la práctica clínica. Las conclusiones también nos indican que debe priorizarse más la evaluación longitudinal de un centro sobre la comparativa transversal entre distintos centros, ya que puede ser difícil ajustar la evaluación por todas las variables características de la diversidad estructural y organizativa, en particular las que no dependen propiamente de la práctica de los profesionales.
Tras estos estudios el proyecto MPAR5 dirigió su interés hacia la reflexión y el análisis del poder resolutivo de la APS o, de forma más específica, de la contribución de la APS a la capacidad de resolución del conjunto del sistema de salud. Desde esta perspectiva, la APS soporta diversos factores limitantes que impiden que alcance un desarrollo óptimo y que, a la vez, son fuente de ineficiencia: financiación insuficiente, sistemas de pago y contratación de los servicios inadecuados, retribuciones bajas de los profesionales, problemas en la coordinación con la atención especializada, indefiniciones de la cartera de servicios, sobrecarga asistencial ante una demanda creciente de atención en un contexto de dotación y gestión inadecuada de los recursos humanos e insatisfacción de los profesionales, entre otros23.
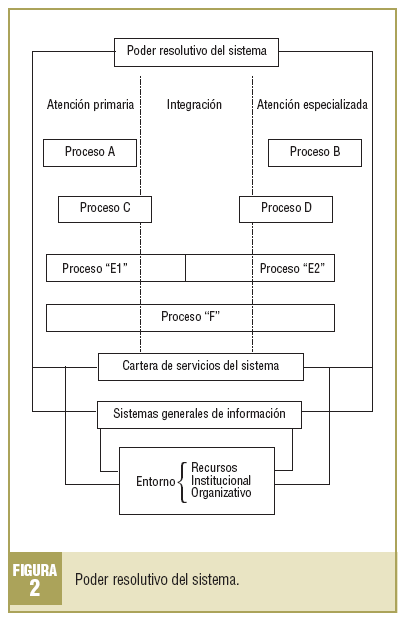
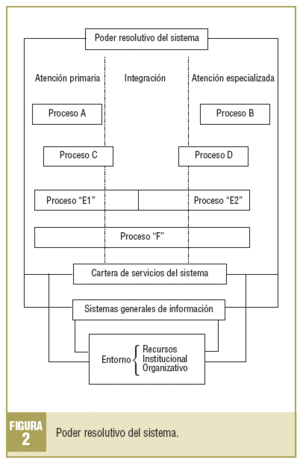
No debe olvidarse que la mayoría de los problemas de salud, esencialmente los crónicos, no son atendidos siempre por el mismo ámbito del sistema de salud, y que precisamente por ello la capacidad de resolución de uno u otro nivel no se puede representar como una simple línea recta o quebrada, sino como una banda de anchura variable en la que, según los casos, interaccionan la APS y la atención especializada. Los problemas de salud y los procesos que abordan tienen casi siempre partes situadas a uno y otro lado de la banda de resolución23 (fig. 2).
En el momento actual, los miembros del proyecto MPAR5 están analizando los puntos de mejora de esta contribución de la APS al poder resolutivo del sistema desde las perspectivas de los distintos actores implicados: ciudadanos, Administración, centros y servicios proveedores de atención y los propios profesionales.
El Acuerdo de Bellaterra
La contribución de la APS al poder resolutivo del conjunto del sistema sanitario se ha planteado la colaboración de los 2 proyectos en la medida que aportan visiones y datos desde ámbitos distintos y necesariamente complementarios: el proyecto MPAR5 desde el análisis interno de la organización de la APS, y el proyecto ACSC desde uno de sus resultados (outputs) más significativos, esto es, evitar la utilización innecesaria o indebida de los recursos hospitalarios de internamiento como medida indirecta de su capacidad de dar respuesta a los problemas de salud.
La utilización adecuada de la atención especializada resultante de una elevada capacidad de resolución de la APS deberá analizarse tanto desde los procesos que la APS hubiese podido evitar, como desde aquellos otros que podrían haberse gestionado de existir una buena coordinación entre ambos niveles. La propuesta de colaboración entre los proyectos descritos se formaliza mediante el Acuerdo de Bellaterra, que pretende ser la primera respuesta a una acumulación de desencuentros que históricamente han marcado el funcionamiento del sistema de salud; desencuentros entre el ámbito de la investigación y la clínica, entre niveles asistenciales o entre cuidadores y población, por citar algunos de los más relevantes. Además, debido a las características del indicador «basado en la medida de la hospitalización», esta plataforma también puede representar una oportunidad de colaboración y coordinación entre APS y atención especializada. Por lo que se refiere a la implicación de los ciudadanos, la Administración debería considerar la oportunidad de extender la iniciativa generada por la Consejería de Salud de la Comunidad Autónoma de Andalucía («Información sobre actividad asistencial y calidad de los hospitales». Sistema Sanitario Público de Andalucía)24, que mediante la difusión de la información sobre actividad y calidad de los hospitales andaluces a toda la población, pretende ser un instrumento para promover debate social en cuanto a la forma de entender lo público en materia de servicios sanitarios y donde la transparencia en la acción pública constituye uno de los valores esenciales del sistema.