A pesar de su relevancia clínica y de su importancia como problema de salud pública existen importantes deficiencias en el abordaje de la depresión. Las guías clínicas basadas en la evidencia son útiles para mejorar los procesos y los resultados clínicos, y para facilitar su implementación se ha ensayado su transformación en sistemas informatizados de apoyo a las decisiones clínicas. En este artículo se describen los fundamentos y principales características de una nueva guía clínica informatizada para el manejo de la depresión mayor desarrollada en el sistema sanitario público de Cataluña. Esta herramienta ayuda al clínico a establecer diagnósticos de depresión fiables y precisos, a elegir el tratamiento idóneo a priori según las características de la enfermedad y del propio paciente, y enfatiza en la importancia de un seguimiento sistemático para evaluar la evolución clínica y adecuar las intervenciones terapéuticas a las necesidades del paciente en cada momento.
Despite its clinical relevance and its importance as a public health problem, there are major gaps in the management of depression. Evidence-based clinical guidelines are useful to improve processes and clinical outcomes. In order to make their implementation easier these guidelines have been transformed into computerised clinical decision support systems. In this article, a description is presented on the basics and characteristics of a new computerised clinical guideline for the management of major depression, developed in the public health system in Catalonia. This tool helps the clinician to establish reliable and accurate diagnoses of depression, to choose the best treatment a priori according to the disease and the patient characteristics. It also emphasises the importance of systematic monitoring to assess the clinical course, and to adjust therapeutic interventions to the patient's needs at all times.
La depresión es uno de los trastornos mentales más comunes y relevantes e implica un alto grado de sufrimiento y discapacidad, constituyendo un verdadero problema de salud pública1. La atención primaria tiene un papel fundamental en el abordaje de este trastorno2, aunque hay deficiencias importantes en su manejo3. Existe un sobrediagnóstico de la depresión al mismo tiempo que una proporción significativa de pacientes deprimidos no son detectados. Muchos pacientes no reciben un tratamiento adecuado y otros lo abandonan prematuramente. El seguimiento clínico a menudo es insuficiente y se pierde la oportunidad de monitorizar la eficacia del tratamiento y de ajustarlo cuando la respuesta no es satisfactoria3.
Las guías de práctica clínica que sistematizan las recomendaciones basadas en la evidencia ayudan al médico a tomar decisiones diagnósticas y terapéuticas bien fundamentadas. Se ha demostrado que la atención clínica estructurada según la evidencia da lugar a mejores resultados, aunque en la práctica cotidiana las guías se utilizan poco4. Para facilitar su implementación, se ha procedido a su transformación en sistemas informatizados de apoyo a las decisiones clínicas. Con estos métodos los procesos asistenciales son más coherentes con las recomendaciones, aunque el efecto en los resultados en la salud a menudo es poco evidente5.
En este artículo se describen los fundamentos y principales características de una nueva guía clínica informatizada para el manejo de la depresión mayor integrada en la historia clínica electrónica que se ha desarrollado y que comienza a implementarse en el sistema sanitario público de Cataluña.
El contexto. La estación clínica de atención primaria (eCAP). Las guías clínicas informatizadasEl Instituto Catalán de la Salud es el principal proveedor de la sanidad pública en Cataluña y gestiona más del 80% de los centros de atención primaria. Estos centros utilizan un sistema de historia clínica electrónica centralizada: la estación clínica de atención primaria (eCAP)6. En esta plataforma se han integrado versiones electrónicas de algunas guías de práctica clínica (eGPC)7 de las principales patologías crónicas. Las eGPC utilizan la información registrada en la historia clínica del paciente para generar recomendaciones sobre el diagnóstico, el tratamiento y el seguimiento. También se incorporan elementos automatizados de seguridad en la prescripción, feedback de resultados y recordatorios de actividades pendientes.
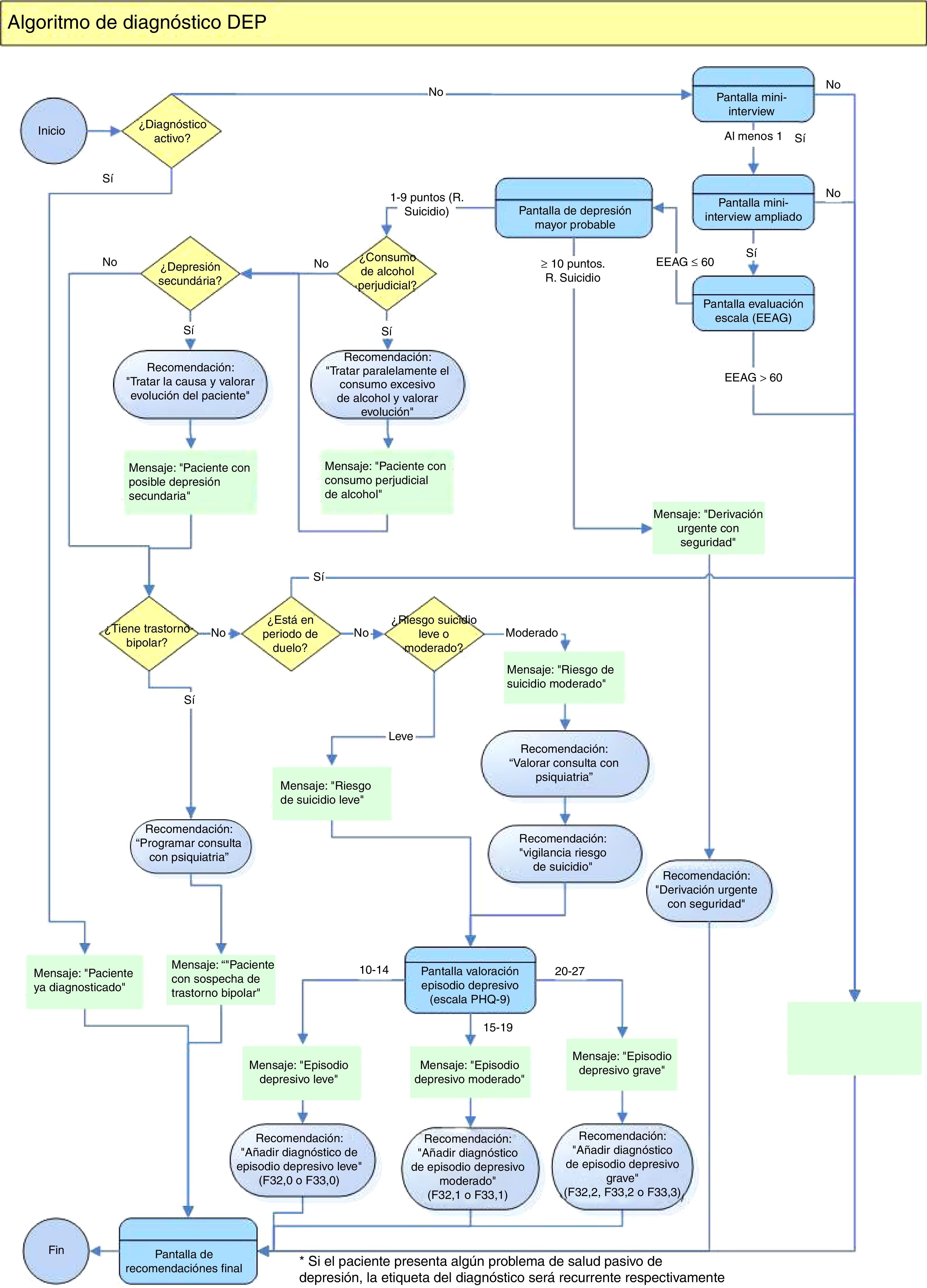
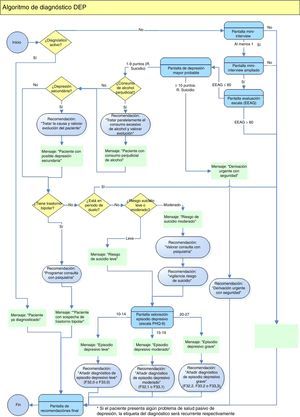
La guía de práctica clínica electrónica para la depresión mayor (eGPCD)La guía de práctica clínica electrónica para la depresión mayor (eGPCD) se ha desarrollado durante los años 2011-14 por un grupo de trabajo multidisciplinar constituido por médicos de familia, psiquiatras, farmacólogos e informáticos a partir de las guías clínicas para la depresión mayor basadas en la evidencia vigentes8,9, incorporando cualquier avance diagnóstico o terapéutico posterior que el grupo de trabajo considerase oportuno y previendo un procedimiento de actualizaciones periódicas. Se han elaborado algoritmos inteligentes que contemplan los múltiples escenarios posibles (fig. 1). El programa apoya al médico ofreciendo recomendaciones dinámicas en función del contexto clínico de cada paciente y se utiliza de forma síncrona durante la visita del paciente.
Características y funcionamientoLa eGPCD comparte las características básicas con otras guías clínicas instaladas en la eCAP. Existe una pantalla donde se integra la información del paciente concreto en función de las guías activadas y de sus características sociodemográficas y clínicas.
Cuando la eGPCD está activada aparece una etiqueta y un código de color informa sobre el cumplimiento de las recomendaciones de la guía o de control de la enfermedad: blanco, cuando el paciente está adecuadamente diagnosticado y controlado, amarillo (alerta de sospecha diagnóstica) cuando hay variables clínicas que sugieren un eventual diagnóstico de depresión que el médico debe confirmar o descartar, y rojo (alerta de mal control) indica que hay parámetros de la enfermedad fuera del rango aceptado y la necesidad de considerar cambios en el abordaje terapéutico.
Se organiza en 3 módulos: diagnóstico, tratamiento y seguimiento. Se accede a cada uno de ellos mediante botones identificados con D, T y S, que también indican con un código visual la necesidad de revisión: la inicial es roja cuando hay que revisar, o negra cuando no hay nada que destacar.
Fundamentos clínicos y terapéuticos. Ayuda al diagnóstico y evaluación inicialEl objetivo de esta utilidad es la calidad en el diagnóstico, previniendo tanto el infradiagnóstico como el diagnóstico erróneo si no se cumplen los criterios10 y formulando un diagnóstico preciso (p. ej., especificando la gravedad, o si se trata de un trastorno recurrente).
El módulo de diagnóstico puede activarse por 3 vías: cuando el sistema detecta que el paciente recibe tratamiento antidepresivo sin un diagnóstico que lo justifique; cuando constan diagnósticos potencialmente relacionados con una depresión (p. ej., ansiedad, consumo de sustancias…), o cuando el médico tiene una sospecha clínica y lo activa manualmente para disponer de una ayuda al diagnóstico.
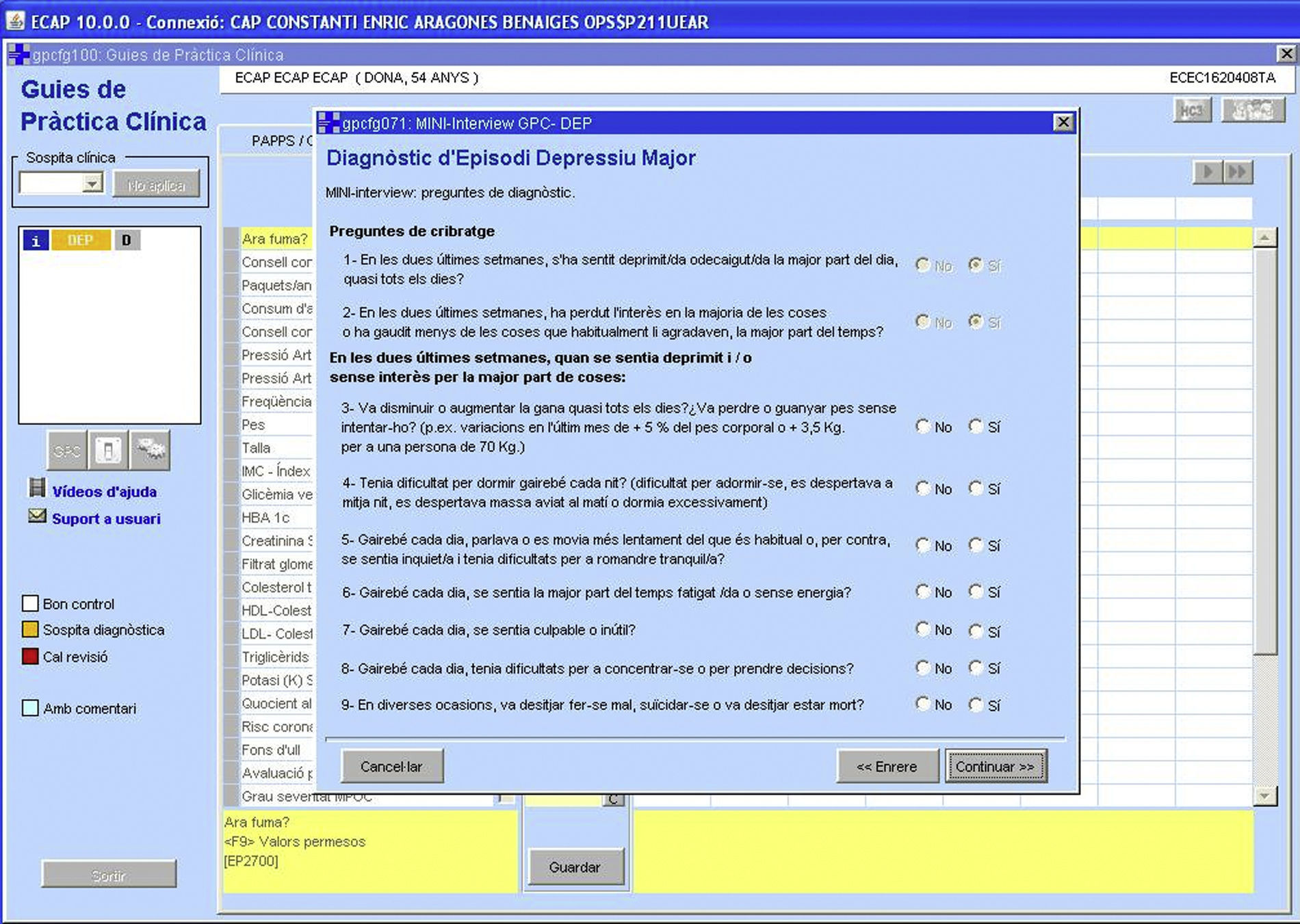
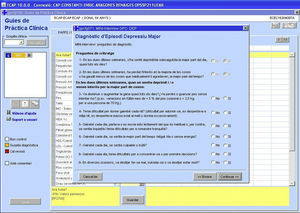
La ayuda al diagnóstico consiste en un formulario interactivo basado en la entrevista psiquiátrica MINI en la cual se evalúan los criterios de depresión mayor según el DSM-IV11 (fig. 2). El reciente DSM-V no introduce cambios significativos respecto a los criterios del DSM-IV para el diagnóstico de depresión mayor.
Si se cumplen los criterios sintomáticos la siguiente pantalla permite al médico cuantificar la interferencia de la depresión en el funcionamiento del paciente según la Escala de Evaluación de la Actividad Global (EEAG)12. La interferencia debe ser al menos moderada, porque si el impacto es leve o transitorio no se recomienda el diagnóstico de depresión mayor.
El diagnóstico de la depresión mayor no puede basarse en un simple recuento de síntomas y es necesaria una valoración clínica completa que considere aspectos adicionales como el contexto en que aparece el trastorno, las repercusiones en la vida del paciente, la interpretación y los mecanismos del paciente para afrontarlo, etc., pero los criterios estandarizados son un soporte útil para que el diagnóstico sea fiable.
Adicionalmente, aparecen avisos para que el médico investigue si se trata de una depresión secundaria, de la fase depresiva de un trastorno bipolar, de un duelo no patológico, o si está asociada al abuso de sustancias, particularmente de alcohol. También se evalúa si se trata de un trastorno recurrente o de un episodio único.
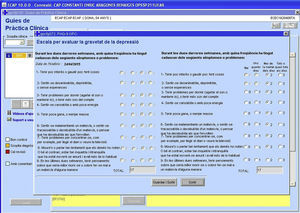
Para establecer un plan terapéutico adecuado, además del diagnóstico es particularmente importante cuantificar la severidad. El Patient Health Questionnaire (PHQ-9) permite estratificar la gravedad en depresión mayor leve, moderada o grave13. Esta estratificación según la gravedad inicial es imprescindible para una selección adecuada del tratamiento.
La ideación suicida está presente en muchos pacientes deprimidos y eventualmente puede derivar en un riesgo real de conducta suicida14. Las guías clínicas recomiendan evaluar sistemáticamente el riesgo de suicidio en todo paciente deprimido9. La mayoría de los pacientes suicidas han tenido contactos con atención primaria durante los meses previos y la evaluación sistemática del riesgo de suicidio en los pacientes depresivos con ideas de muerte se considera una oportunidad para la prevención15. La eGPCD incorpora el módulo de evaluación del riesgo de suicidio de la MINI11. Esta escala investiga los deseos de morir, de hacerse daño uno mismo, las ideas, planes o intentos de suicidio y los antecedentes, y da lugar a una estratificación del riesgo en ausente, leve, moderado o elevado, con recomendaciones de manejo asociadas. Por ejemplo, el riesgo elevado origina una alerta y sugiere una derivación a un servicio de urgencias psiquiátricas, de acuerdo con el criterio clínico del médico.
Completada la evaluación inicial del paciente, el sistema genera un resumen de la evaluación y las sugerencias para el profesional.
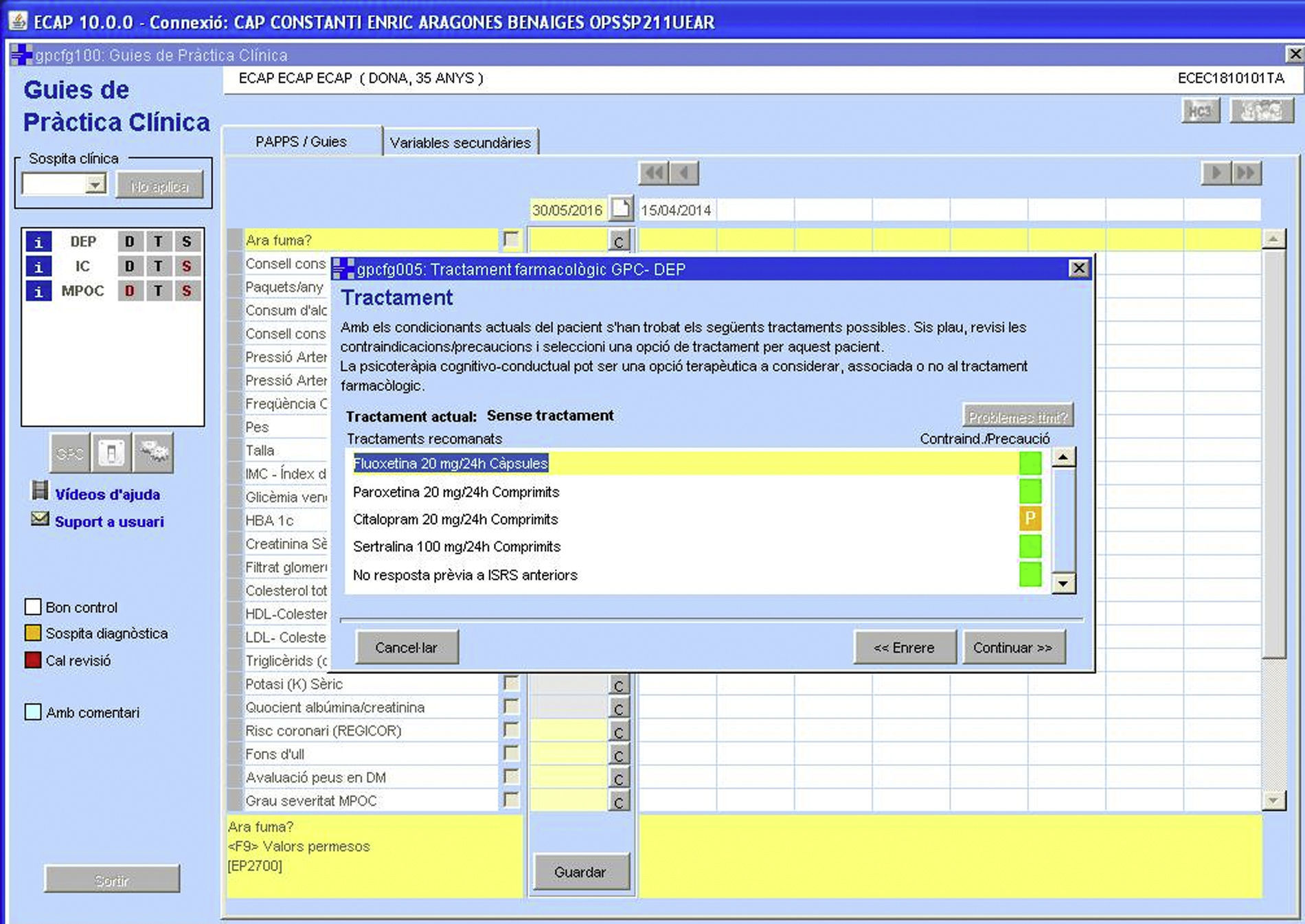
Ayuda para el manejo terapéutico (fig. 3)El manejo terapéutico adecuado de la depresión mayor8,9 se basa en 2 premisas: la selección del tratamiento más adecuado a partir de una cuidadosa evaluación inicial, y un seguimiento sistemático de la efectividad del tratamiento y de la evolución de los síntomas para adecuar en cada momento el manejo terapéutico al estado clínico del paciente y a la respuesta terapéutica obtenida.
Si la depresión mayor es de carácter leve, la recomendación terapéutica inicial incluye intervenciones psicológicas de baja intensidad: counselling, psicoeducación, programa de ejercicio físico y/o simplemente observar atentamente la evolución sin una intervención terapéutica activa. En algunos casos de depresión mayor leve, puede considerarse un tratamiento antidepresivo si hay antecedentes de episodios depresivos previos, especialmente si son recientes o severos, porque se puede interpretar el episodio actual como el pródromo de una eventual recaída.
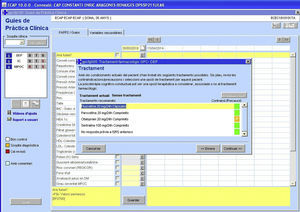
Si la severidad del episodio depresivo es moderada o grave se recomienda iniciar el tratamiento con un fármaco antidepresivo (fig. 3). La selección del antidepresivo inicial se basa en criterios de efectividad, eficiencia y seguridad, siendo los inhibidores selectivos de la recaptación de la serotonina la primera elección. La eGPCD también tiene en cuenta los antecedentes de respuesta —o no respuesta— previa, comorbilidad, interacciones con otros tratamientos, edad y embarazo o lactancia. Los fármacos recomendados aparecen en una ventana, y cuando el médico selecciona uno el sistema lo dirige a la pantalla de prescripción para elegir la forma farmacéutica, la dosificación, la posología y las instrucciones para el paciente y/o el farmacéutico.
La eGPCD incluye ayudas para realizar intervenciones de apoyo psicológico, counselling o psicoeducación y para el tratamiento adicional de la ansiedad o el insomnio, si es necesario.
La recomendación de iniciar cualquier tratamiento se acompaña de indicaciones sobre las visitas de seguimiento y sobre cuándo considerar la derivación del paciente (p. ej., si hay un riesgo de suicidio relevante o si los síntomas son graves). El sistema permite automatizar las citaciones para próximas visitas o las derivaciones al nivel psiquiátrico.
Una vez instaurado el tratamiento se establece una cadencia de visitas de seguimiento clínico cada 4-6 semanas según el estado clínico del paciente. Las visitas de seguimiento son imprescindibles para evaluar la evolución del episodio depresivo, objetivar la eficacia del tratamiento y hacer los ajustes o cambios necesarios en el mismo.
La falta de respuesta o la respuesta incompleta al tratamiento es una situación frecuente en el manejo clínico de la depresión. Una monitorización sistemática de la evolución de la depresión para identificar la respuesta no adecuada y una estrategia terapéutica proactiva que modifique o ajuste el tratamiento en función de la respuesta obtenida ha demostrado que puede mejorar los resultados clínicos16.
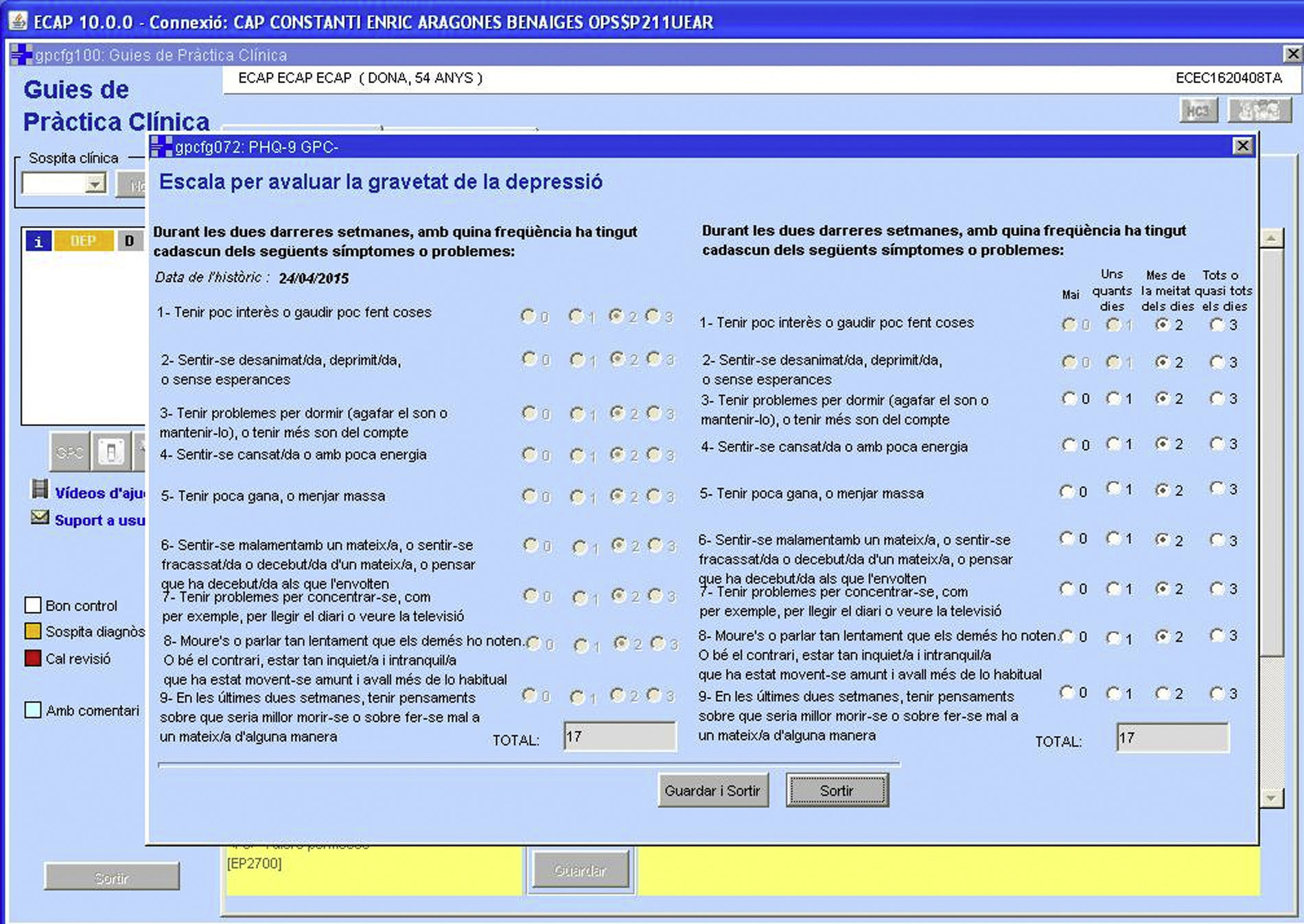
Para valorar la evolución de los síntomas depresivos y el efecto del tratamiento se usa el PHQ-913 (fig. 4). También se hace un seguimiento del impacto funcional (EEAG) y del riesgo de suicidio. La utilización de escalas estandarizadas en el seguimiento clínico de la depresión no substituye una entrevista clínica comprehensiva, en la cual no solo se valore cuantitativamente la severidad de la depresión, sino también otras variables como la opinión del paciente sobre su estado, valoraciones cualitativas sobre las repercusiones de la depresión en su vida o los mecanismos de afrontamiento, pero estos instrumentos son una ayuda eficaz para interactuar con los algoritmos de tratamiento y facilitan el ajuste del manejo terapéutico a la evolución clínica17.
La evolución de la puntuación del PHQ-9 se transforma en una definición cualitativa de «no respuesta», «respuesta parcial» o «respuesta adecuada», y el sistema propone ajustes o cambios en el tratamiento si son necesarios.
Sistemas de alerta de interacciones e incompatibilidadesEl sistema de seguridad clínica identifica prescripciones potencialmente erróneas, interacciones con otros tratamientos activos o contraindicaciones. Estas situaciones activan avisos y alertas para el prescriptor.
Módulo de apoyo para el seguimientoUna vez alcanzada la remisión del episodio depresivo, o cuando se considera que el paciente está estabilizado satisfactoriamente, se inicia la fase de seguimiento. La depresión es un trastorno con tendencia a las recaídas y las recurrencias. Según las guías8,9 hay que mantener siempre el tratamiento al menos 6 meses después de haber alcanzado la remisión, con el objetivo de consolidar la mejora y prevenir las recaídas18.
Una vez completado este periodo puede considerarse suspender el tratamiento, pero en pacientes con un mayor riesgo de recurrencias se recomienda continuarlo. Los indicadores de riesgo son los síntomas depresivos residuales y los antecedentes de episodios depresivos previos, especialmente si son recientes, graves o numerosos19. En este caso se recomienda continuar el tratamiento un mínimo de 12 meses (o de 24 meses en pacientes con más de 2 episodios depresivos previos).
La guía ayuda a programar revisiones periódicas (cada 3 meses) del paciente en seguimiento para evaluar la adherencia al tratamiento, la evolución de la sintomatología depresiva y el impacto funcional.
Documentación, registro de actividades y recuperación de la informaciónToda la información clínica que se introduce en la historia clínica electrónica del paciente puede ser recuperada por el médico o la enfermera durante el proceso asistencial. Una ventana muestra los diagnósticos activos y los diagnósticos resueltos o inactivos. La evolución clínica del episodio depresivo puede observarse en la evolución de las puntuaciones del PHQ-9, la EEAG y la escala de riesgo de suicidio que aparecen en una hoja de monitorización general. La historia farmacoterapéutica puede recuperarse en la pantalla de prescripción electrónica. La información adicional sobre datos sociodemográficos, resultados de pruebas diagnósticas o análisis, derivaciones e informes de especialistas es accesible pulsando los botones correspondientes. La información cualitativa relevante relacionada con el diagnóstico, el tratamiento o el seguimiento obtenida en las entrevistas clínicas se registra como texto libre en una pantalla de «curso clínico».
La utilización en la práctica cotidiana. Ventajas y dificultadesHay acuerdo en que la atención a los problemas de salud mental más comunes recae en las competencias y responsabilidades de la atención primaria20. La eGPCD, además de su utilidad como apoyo para el médico individual, constituye una herramienta que facilita al equipo de atención primaria la implementación de modelos asistenciales eficaces para mejorar los resultados clínicos21. La eGPCD ofrece algunos elementos básicos del modelo de atención a la cronicidad22, como sistemas de registro fácilmente accesibles y algoritmos automatizados que constituyen un apoyo a la toma de decisiones tanto en el diagnóstico como en el manejo terapéutico.
Esta herramienta puede facilitar una reorganización de la atención sanitaria a la depresión, con una definición de los roles profesionales y de los circuitos asistenciales —p. ej., potenciando la responsabilidad de la enfermera de atención primaria o mejorando la interfaz atención primaria-psiquiatría—23. Permite la integración de las tareas de enfermería con las del médico en el manejo integral del paciente, particularmente en su participación en la monitorización de la evolución del paciente. La utilización de la eGPCD como herramienta común de trabajo tanto para la atención primaria como por los servicios de psiquiatría facilita la información compartida, reduce la variabilidad en las actuaciones clínicas entre los niveles asistenciales y promueve una relación y coordinación más fluidas24.
Sin embargo, en la práctica real no se pueden obviar dificultades evidentes. Aunque el diseño promueve una utilización cómoda y fácil, en las consultas de atención primaria son frecuentes las situaciones de presión asistencial y falta de tiempo, lo que es un obstáculo para una utilización habitual de la guía electrónica. Una excesiva necesidad de atención e interacción con el teclado y la pantalla del ordenador pueden interferir en la fluidez de la entrevista clínica. Por otra parte, algunos profesionales pueden no percibir la utilidad de la eGPCD (y de las guías informatizadas en general) para mejorar la calidad de la atención a sus pacientes, y verla más como una herramienta de control administrativo de su trabajo clínico. Estas barreras en la utilización de las eGPC deben ser consideradas en el proceso de diseminación y de implementación.
Basar el manejo clínico en las recomendaciones de la guía aumenta la fiabilidad del diagnóstico y reduce la variabilidad en el manejo, siendo este más cercano a la evidencia científica y potencialmente obteniendo mejores resultados de salud. Además, se facilita la evaluación adecuada y necesaria del riesgo de suicido en pacientes con depresión, una estrategia potencialmente de gran impacto recomendada en la prevención del suicidio15. Pero en la práctica real existen múltiples situaciones y circunstancias no contempladas ni resueltas adecuadamente por la eGPCD: depresión crónica, comorbilidad psiquiátrica u orgánica, creencias o preferencias del paciente, etc. También es un hecho que muchas de las recomendaciones de las guías se basan más en el criterio de expertos que en pruebas científicas sólidas. La eGPCD no pretende —ni debe—sustituir el criterio clínico del médico responsable, sino ser una herramienta de apoyo a su tarea.
ConclusionesLas guías clínicas computarizadas deben actuar como un sistema de ayuda inteligente en la toma de decisiones clínicas y nunca como un protocolo inflexible. Deben integrarse en el trabajo habitual del médico, facilitando el acceso a la información relevante de forma sincrónica con la visita y facilitar la interacción con los otros profesionales.
La herramienta presentada en este artículo pretende ser un apoyo para establecer diagnósticos de depresión fiables y precisos, para elegir el tratamiento idóneo a priori según las características de la enfermedad y del propio paciente, y enfatiza en la importancia de la detección del riesgo de suicidio y de un plan de seguimiento sistemático para evaluar la evolución clínica del paciente y poder adecuar las intervenciones terapéuticas a las necesidades de cada momento.
A pesar de su utilidad y de las ventajas de su uso, existen dificultades relevantes para la implementación y la utilización cotidiana de las eGPC. En este sentido se está realizando un ensayo clínico (clinicaltrials.gov: núm. NCT02328833) en el que se ha desarrollado y se evalúa una metodología activa de implementación de la eGPCD y del que se espera obtener información valiosa para diseñar estrategias útiles para la generalización de la guía.
El impacto de la eGPCD dependerá del éxito en la estrategia de diseminación e implementación, y si no se alcanza un grado de utilización significativa el impacto real en la salud de la población será irrelevante.
FinanciaciónEl proyecto está financiado con una subvención no condicionada de la Fundación AstraZeneca y una beca investigación del Instituto de Salud Carlos III (PI12/01585).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este proyecto ha sido promovido por el Pla Director de Salut Mental i Addiccions, Departament de Salut, Generalitat de Catalunya y gestionado por la Fundació Acadèmia de Ciències Mèdiques i de la Salut de Catalunya i Balears. En las diferentes etapas de su concepción inicial, diseño, realización y pilotaje ha participado un equipo multidisciplinar: Sara Bonet (farmacóloga de atención primaria, Institut Català de la Salut, Barcelona), Alícia Consola (informática, Grupo Aplicaciones en Informática Avanzada SL, Barcelona), Toni Guerrero (farmacólogo de atención primaria, Institut Català de la Salut, Girona), Cristina Molina (Pla Director de Salut Mental i Addiccions, Departament de Salut, Generalitat de Catalunya), Andreu Tortajada (informático, Grupo Aplicaciones en Informática Avanzada SL, Barcelona), Diego Palao (psiquiatra, Hospital Universitari Parc Taulí, Sabadell), Víctor Pérez (psiquiatra, Hospital del Mar, Barcelona), Enric Aragonès (médico de familia, Institut Català de la Salut, Tarragona), Myriam Cavero (psiquiatra, Centre de Salut Mental Esquerra Eixample, Barcelona), Eva Comín (médico de familia, Institut Català de la Salut, Barcelona), Myriam Ors (gestora de proyectos, Fundació I3PT, Corporació Santiària Parc Taulí, Sabadell), Esther Jordà (Pla Director de Salut Mental i Addiccions, Departament de Salut, Generalitat de Catalunya), Narcís Cardoner (psiquiatra, Hospital Universitari Parc Taulí, Sabadell), Sebastià Calero (médico de familia, Institut Català de la Salut, Barcelona), Arantxa Catalán (farmacéutica, Ámbito de Evaluación de Farmacia, Agència de Qualitat i Avaluació Sanitàries de Catalunya [AQuAS], Barcelona).