Describir el uso de dispositivos sanitarios de las personas con cronicidad avanzada, cuantificando y caracterizando el coste de dicho consumo para sugerir mejoras en los modelos de atención.
DiseñoEstudio observacional, analítico y prospectivo durante 3 años de una cohorte de personas con cronicidad avanzada.
EmplazamientoTres equipos de atención primaria (EAP) de Osona, Cataluña.
ParticipantesUn total de 224 personas identificadas como enfermos avanzados mediante una estrategia poblacional sistemática.
Mediciones principalesEdad, sexo, tipo de domicilio, trayectoria final de vida; uso, tipo y coste de los recursos en atención primaria, urgencias, por equipos de paliativos o de hospitalización (en agudos o atención intermedia).
ResultadosSe realizaron una media de 1,1 ingresos al año (estancia media=6 días), el 74% en hospitales de atención intermedia. El 93,4% del tiempo los pacientes vivieron en la comunidad, realizando un contacto semanal con el EAP (45,1% en domicilio). El coste medio diario fue 19,4euros, siendo los principales capítulos la hospitalización de atención intermedia (36,5%), la actividad EAP (29,4%) y los ingresos en agudos (28,6%). Los determinantes de menor coste serían la trayectoria fragilidad/demencia (p<0,001), vivir en una residencia (p<0,001) y el sobreenvejecimiento (p<0,001). Hay ciertas diferencias en el comportamiento de los EAP en el coste global y en recursos comunitarios (p<0,05).
ConclusionesLos consumos en hospitalización intermedia y atención primaria son más relevantes que las estancias en centros de agudos. Los contextos residencial y domiciliario son importantes para atender con efectividad y eficiencia, especialmente cuando los EAP se preparan para ello.
To describe the use of health resources of people with advanced chronicity, quantifying and characterizing its cost to suggest improvements in health care models.
DesignObservational, analytical and prospective study during 3 years of a cohort of people with advanced chronicity.
LocationThree primary care teams (EAP) of Osona, Cataluña.
Participants224 people identified as advanced patients through a systematic population strategy.
Main measurementsAge, sex, type of home, end-of-life trajectory; use, type and cost of resources in primary care, emergencies, palliative teams or hospitalization (in acute or intermediate care).
ResultsPatients made an average of 1.1 admissions per year (average stay=6 days), 74% in intermediate care hospitals. They lived in the community 93.4% of time, carrying out 1 weekly contact with the EAP (45.1% home care). The average daily cost was 19.4euros, the main chapters were intermediate care hospitalizations (36.5%), EAP activity (29.4%) and admissions in acute hospitals (28.6%). Factors determining a potential lower cost are frailty/dementia as trajectory (p<0.001), living in a nursing-home facility (p<0.001) and over-aging (p<0.001). There are certain differences in the behavior of the EAP related to the global cost and to community resources (p<0.05).
ConclusionsConsumption in intermediate hospitalization and primary care is more relevant than stays in acute care centers. Nursing-homes and home-care strategies are important to attend effectively and efficiently, especially when primary care teams get ready for it.
Las transiciones demográfica y epidemiológica representan grandes retos sanitarios1 que llevan a que situaciones como la fragilidad2, la multimorbilidad3 o la cronicidad compleja4 incluyan a personas con necesidades comunes y de gestión clínica difícil que, al cuestionar la solvencia del sistema de salud, se agrupan bajo el constructo que la literatura internacional denomina high cost-high needs patients5,6. Entre estos pacientes destacan los que tienen problemas de salud avanzados, localizados en la primera transición paliativa7 y caracterizados por presentar pronóstico de vida limitado, altas necesidades multidimensionales y exigencia de enfoques paliativos progresivos y de planificación de las decisiones anticipadas como instrumentos para la proactividad y la praxis compartida8.
La cronicidad avanzada afecta al 1% de la población adulta9; es prevalente en todos los dispositivos asistenciales10 y muestra tasas de mortalidad equiparables a las condiciones de salud más graves11.
Más del 75% de la población morirá por la progresión de una o más condiciones crónicas de salud12, por lo que se supone que los costes de la cronicidad avanzada y la primera transición paliativa deben ser realmente importantes13,14 y que, probablemente, no garantizan la atención a las necesidades y preferencias de los enfermos15. Ello debería promover una reflexión profunda sobre la adecuación del uso de recursos sanitarios en este colectivo, el más vulnerable en términos de salud y que, en Cataluña, se identifican con el acrónimo MACA, en tanto que personas tributarias del «modelo de atención a la cronicidad avanzada» propuesto en esta comunidad autónoma8.
La bibliografía sobre el perfil de consumo de recursos de estos enfermos es escasa, y es en este contexto que se plantea el presente estudio, cuyos objetivos son:
- •
Describir el uso de dispositivos sanitarios por parte de una cohorte de personas con enfermedad crónica avanzada (referidos en el estudio como MACA).
- •
Cuantificar los costes que supone dicho uso.
- •
Atribuir los costes a los distintos niveles, dispositivos y perfiles de pacientes.
- •
Sugerir alternativas de eficiencia en los modelos de atención.
Se trata de un estudio observacional, analítico y prospectivo de una cohorte comunitaria de personas con enfermedades crónicas avanzas, adscritas a 3 equipos de atención primaria (EAP) del Área de Gestión Asistencial de Osona, Cataluña.
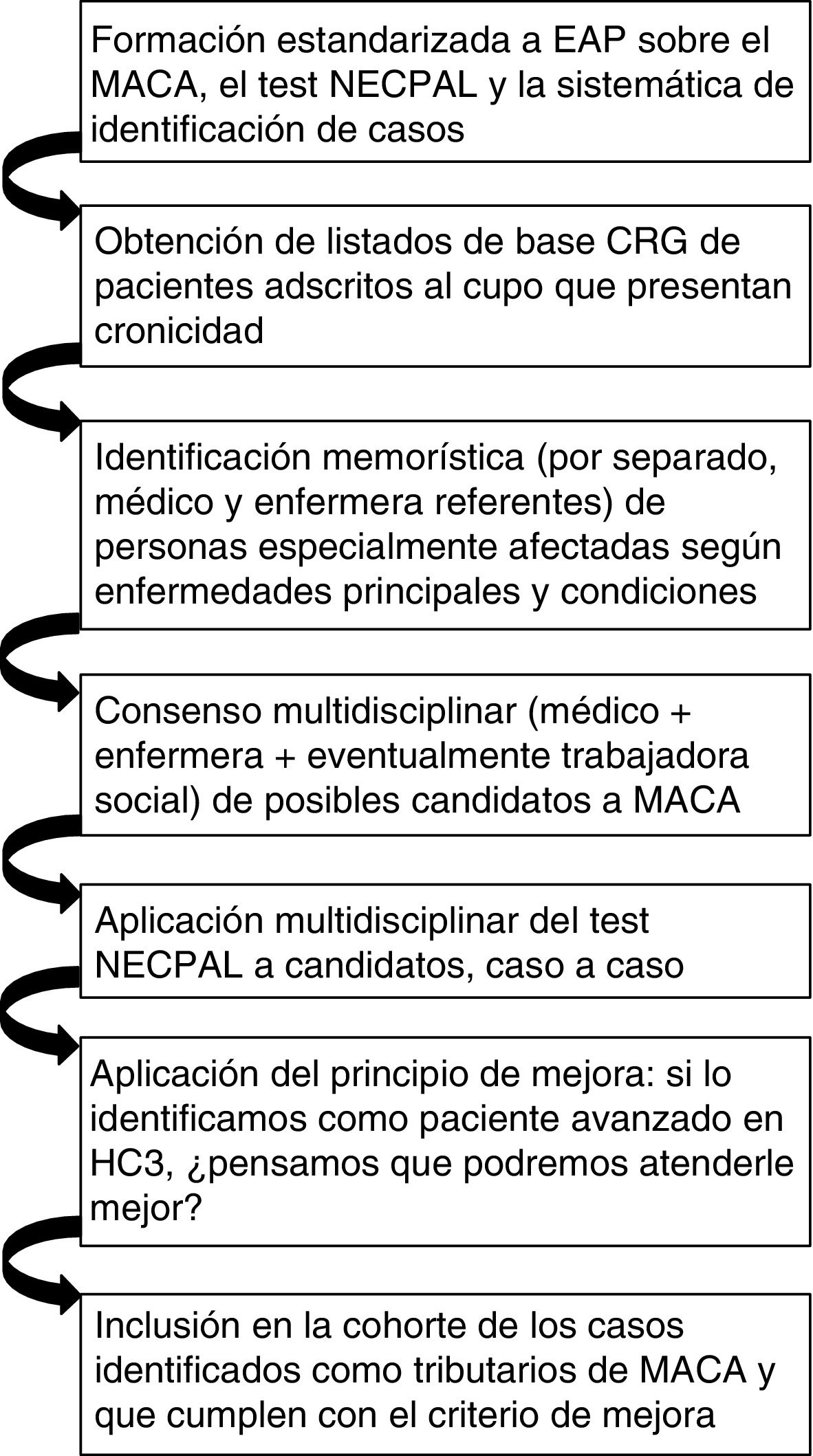
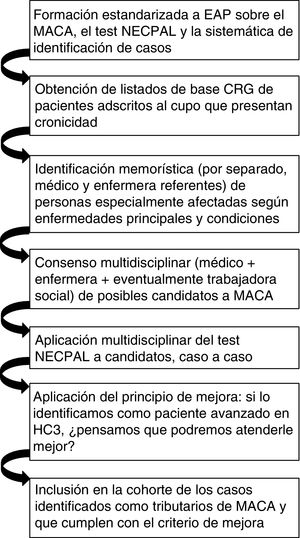
ParticipantesSe llevó a cabo una identificación sistemática con enfoque poblacional mediante la utilización del instrumento NECPAL16 y los criterios MACA8, según el proceso resumido en el esquema del estudio. Quedaron incluidas las personas que, tras ese proceso, fueron identificadas como MACA en la plataforma HC3 (historia clínica compartida de Cataluña).
Para el estudio general de la cohorte se excluyó la población de edad inferior a 15 años en el momento de la identificación.
Para el análisis de recursos y costes, se excluyeron también los pacientes de los que no se disponía de datos fehacientes de cualquiera de los consumos incluidos.
Mediciones principales y seguimientoSe recogieron variables relacionadas con el perfil clínico y demográfico, como edad, sexo, tipología de domicilio, EAP de referencia, nivel de estratificación mediante Clinical Risk Groups17 (CRG) y la enfermedad principal según criterio del médico de familia referente y clasificada por el grupo patológico al que pertenecía (oncológico, cardiológico, neumológico, nefrológico, neurológico, hepatológico), o por la presencia de demencia o condiciones de fragilidad/síndromes geriátricos.
Con relación al uso de recursos se recogieron las consultas al EAP (presenciales, domiciliarias, telefónicas), a urgencias (hospitalarias o comunitarias), a equipos paliativos domiciliarios y hospitalizaciones (agudos o atención intermedia).
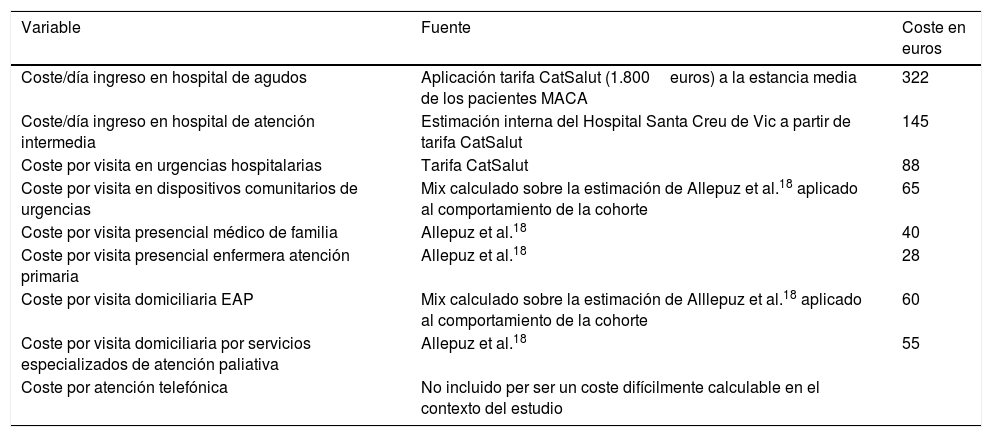
El uso y el coste relacionado se calculó de manera agregada (acumulada a lo largo del seguimiento) y diaria (promedio del uso de recursos y de costes por día sobrevivido), aplicando los criterios de la tabla 118.
Estimación de los costes de las variables incluidas en el estudio
| Variable | Fuente | Coste en euros |
|---|---|---|
| Coste/día ingreso en hospital de agudos | Aplicación tarifa CatSalut (1.800euros) a la estancia media de los pacientes MACA | 322 |
| Coste/día ingreso en hospital de atención intermedia | Estimación interna del Hospital Santa Creu de Vic a partir de tarifa CatSalut | 145 |
| Coste por visita en urgencias hospitalarias | Tarifa CatSalut | 88 |
| Coste por visita en dispositivos comunitarios de urgencias | Mix calculado sobre la estimación de Allepuz et al.18 aplicado al comportamiento de la cohorte | 65 |
| Coste por visita presencial médico de familia | Allepuz et al.18 | 40 |
| Coste por visita presencial enfermera atención primaria | Allepuz et al.18 | 28 |
| Coste por visita domiciliaria EAP | Mix calculado sobre la estimación de Alllepuz et al.18 aplicado al comportamiento de la cohorte | 60 |
| Coste por visita domiciliaria por servicios especializados de atención paliativa | Allepuz et al.18 | 55 |
| Coste por atención telefónica | No incluido per ser un coste difícilmente calculable en el contexto del estudio |
EAP: equipo de atención primaria; MACA: modelo de atención a la cronicidad avanzada de Cataluña.
La cohorte fue identificada la primera quincena de marzo de 2013 y fue seguida del 1 de abril de 2013 al 30 de marzo de 2016.
Análisis estadísticoPara los principales análisis los casos fueron agrupados según sexo, grupo etario, trayectoria de final de vida19 —en función de la enfermedad principal—, EAP al que pertenecían, lugar donde vivían (domicilio propio o residencia geriátrica) y estado vital al final de la observación (fallecidos vs. supervivientes).
La comparación entre variables cualitativas se realizó mediante la χ2 de Pearson. Los contrastes que incluían variables cuantitativas se calcularon mediante el análisis de la varianza (ANOVA).
El software utilizado fue SPSS (versión 23) y R (versión 3.3.2).
ResultadosSe obtuvo una cohorte formada por 251 pacientes cuyas características han sido ya descritas y están disponibles mediante acceso libre11. En 224 de los casos se pudo disponer de información completa sobre uso de recursos (tabla 2). Las características de los pacientes finalmente incluidos son perfectamente superponibles, en todas las variables, respecto a la cohorte original.
Media del uso de recursos agregados del conjunto de la cohorte, acumulado a los 3 años de seguimiento
| Medida del uso de recursos | Media (DE) |
|---|---|
| Días ingreso en hospital de agudos | 4,3 (6,9) |
| Días ingreso en hospital atención intermedia | 8,0 (17,7) |
| Visitas en urgencias hospitalarias | 2,0 (4,1) |
| Visitas en urgencias comunitarias | 2,0 (4,5) |
| Visitas presenciales médico de familia | 13,0 (15,3) |
| Visitas presenciales enfermería | 14,7 (23,2) |
| Domicilios EAP | 24,8 (37,7) |
| Visitas domiciliarias por servicios especializados de atención paliativa | 0,2 (1,0) |
| Consultas telefónicas EAP | 11,6 (14,9) |
DE: desviación estándar; EAP: equipo de atención primaria.
El análisis de recursos/día muestra una media de 1,1 ingresos hospitalarios al año, con una estancia media de 6,1 días, que representa el 6,6% del tiempo sobrevivido (el 74% del cual corresponde a hospitales de atención intermedia).
El 93,4% del tiempo restante los pacientes viven en la comunidad, realizando una media de 1,0 contactos semanales con el EAP (21,1% telefónicos, 33,7% presenciales [16,5% médico y 17,2% enfermería], 45,1% domiciliarios).
La media diaria de visitas a urgencias es 0,012 (aproximadamente una trimestral, el 37,2% en servicios comunitarios).
Las diferencias significativas y más relevantes en la activación de recursos/día se observan en las menores tasas de hospitalización en agudos de la población residencial (p<0,05) y de la afectada de demencia/fragilidad (p<0,001).
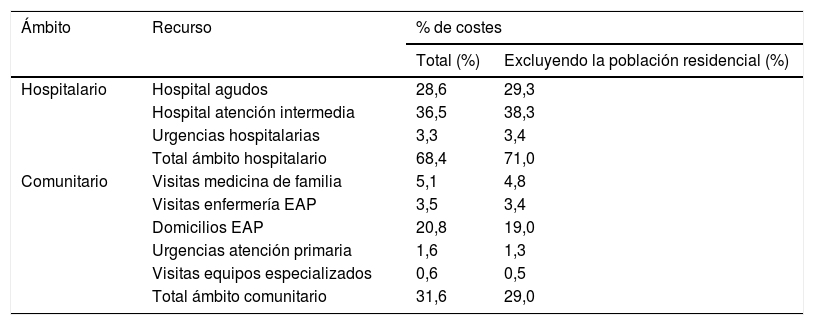
El coste total acumulado a los 3 años es de 1.326.786euros. El coste medio por día es de 19,4euros, siendo el reparto por recursos el que muestra la tabla 3.
Distribución porcentual de los costes/día según ámbitos y recursos
| Ámbito | Recurso | % de costes | |
|---|---|---|---|
| Total (%) | Excluyendo la población residencial (%) | ||
| Hospitalario | Hospital agudos | 28,6 | 29,3 |
| Hospital atención intermedia | 36,5 | 38,3 | |
| Urgencias hospitalarias | 3,3 | 3,4 | |
| Total ámbito hospitalario | 68,4 | 71,0 | |
| Comunitario | Visitas medicina de familia | 5,1 | 4,8 |
| Visitas enfermería EAP | 3,5 | 3,4 | |
| Domicilios EAP | 20,8 | 19,0 | |
| Urgencias atención primaria | 1,6 | 1,3 | |
| Visitas equipos especializados | 0,6 | 0,5 | |
| Total ámbito comunitario | 31,6 | 29,0 | |
EAP: equipo de atención primaria.
Uno de los EAP ha presentado un coste/día en recursos comunitarios significativamente superior al de los otros equipos (p<0,05), asociándolo a un coste global menor (p<0,1).
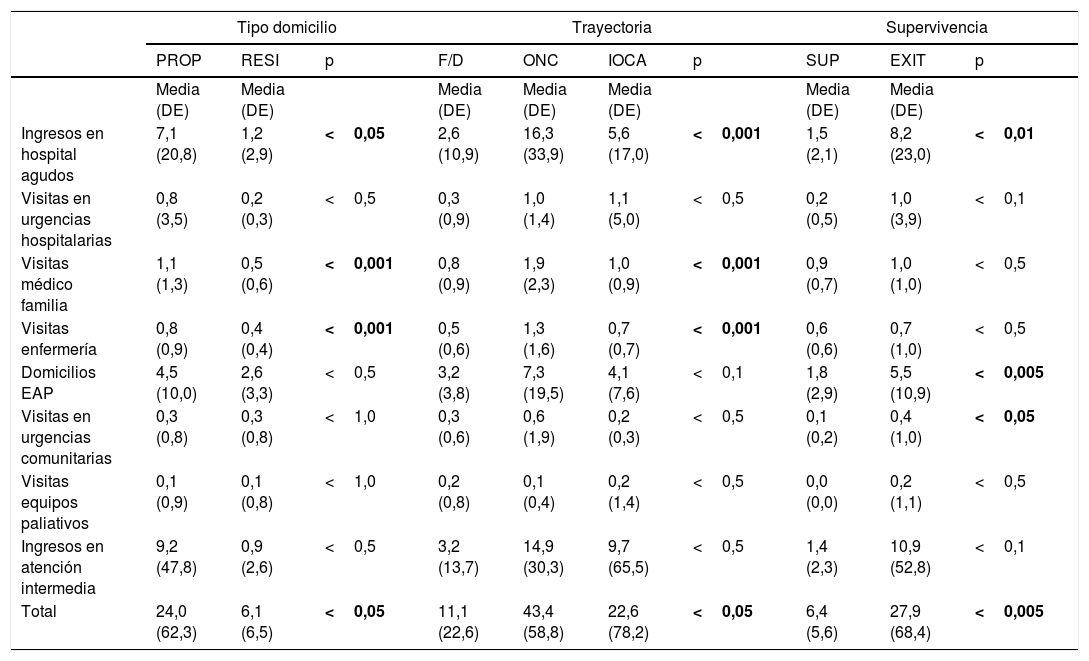
En la distribución por edad, destaca el mayor uso de servicios paliativos en menores de 65 años (p<0,001). La tabla 4 muestra el coste/día según el resto de variables.
Distribución de los costes/día según tipo de domicilio, trayectoria y supervivencia
| Tipo domicilio | Trayectoria | Supervivencia | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|
| PROP | RESI | p | F/D | ONC | IOCA | p | SUP | EXIT | p | |
| Media (DE) | Media (DE) | Media (DE) | Media (DE) | Media (DE) | Media (DE) | Media (DE) | ||||
| Ingresos en hospital agudos | 7,1 (20,8) | 1,2 (2,9) | <0,05 | 2,6 (10,9) | 16,3 (33,9) | 5,6 (17,0) | <0,001 | 1,5 (2,1) | 8,2 (23,0) | <0,01 |
| Visitas en urgencias hospitalarias | 0,8 (3,5) | 0,2 (0,3) | <0,5 | 0,3 (0,9) | 1,0 (1,4) | 1,1 (5,0) | <0,5 | 0,2 (0,5) | 1,0 (3,9) | <0,1 |
| Visitas médico familia | 1,1 (1,3) | 0,5 (0,6) | <0,001 | 0,8 (0,9) | 1,9 (2,3) | 1,0 (0,9) | <0,001 | 0,9 (0,7) | 1,0 (1,0) | <0,5 |
| Visitas enfermería | 0,8 (0,9) | 0,4 (0,4) | <0,001 | 0,5 (0,6) | 1,3 (1,6) | 0,7 (0,7) | <0,001 | 0,6 (0,6) | 0,7 (1,0) | <0,5 |
| Domicilios EAP | 4,5 (10,0) | 2,6 (3,3) | <0,5 | 3,2 (3,8) | 7,3 (19,5) | 4,1 (7,6) | <0,1 | 1,8 (2,9) | 5,5 (10,9) | <0,005 |
| Visitas en urgencias comunitarias | 0,3 (0,8) | 0,3 (0,8) | <1,0 | 0,3 (0,6) | 0,6 (1,9) | 0,2 (0,3) | <0,5 | 0,1 (0,2) | 0,4 (1,0) | <0,05 |
| Visitas equipos paliativos | 0,1 (0,9) | 0,1 (0,8) | <1,0 | 0,2 (0,8) | 0,1 (0,4) | 0,2 (1,4) | <0,5 | 0,0 (0,0) | 0,2 (1,1) | <0,5 |
| Ingresos en atención intermedia | 9,2 (47,8) | 0,9 (2,6) | <0,5 | 3,2 (13,7) | 14,9 (30,3) | 9,7 (65,5) | <0,5 | 1,4 (2,3) | 10,9 (52,8) | <0,1 |
| Total | 24,0 (62,3) | 6,1 (6,5) | <0,05 | 11,1 (22,6) | 43,4 (58,8) | 22,6 (78,2) | <0,05 | 6,4 (5,6) | 27,9 (68,4) | <0,005 |
Entre paréntesis se expresan las desviaciones estándar de la distribución. En negrita la p con significación estadística.
DE: desviación estándar; EAP: equipo de atención primaria; EXIT: exitus antes de finalizar el seguimiento; F/D: trayectoria fragilidad/demencia; IOCA: trayectoria por insuficiencia orgánica crónica avanzada; ONC: trayectoria oncológica; p: valor de significación estadística; PROP: domicilio propio; RESI: domicilio en residencia geriátrica; SUP: superviviente al final del seguimiento.
Al comparar los pacientes de bajo coste (cuartil inferior de coste/día) con los de alto coste (cuartil superior), las variables que han mostrado diferencias estadísticamente significativas han sido: la trayectoria (menor coste en fragilidad/demencia, p<0,001), el domicilio (menor coste en residencias, p<0,001) y la edad (menor coste en pacientes sobreenvejecidos, p<0,001).
La extracción en el análisis de la población residencial ha incrementado en 5euros el coste/día, sin modificar sustancialmente los hallazgos en los costes antes descritos.
DiscusiónLas limitaciones generales del estudio han sido reportadas en un artículo anterior11. Los objetivos del presente artículo se centran en el uso y activación de recursos sanitarios y, por ello, no se incorpora información sobre otros capítulos de coste como son el gasto en farmacia o, muy especialmente, en recursos sociales (especialmente relevantes en la población residencial). Finalmente, se deben considerar sesgos o errores en la estimación de costes, por la no existencia de una tarifación referente que incluya las dimensiones estudiadas.
Los pacientes avanzados viven en entornos comunitarios y los EAP son los dispositivos sanitarios de uso habitual20. Con ellos contactan una media de una vez por semana, lo que permitiría a los profesionales de esta ámbito asistencial establecer planes proactivos e integrales de atención21,22. El domicilio es un contexto prioritario para mejorar la calidad de los cuidados23,24, acompañar apropiadamente a familiares y cuidadores25 y afrontar óptimamente la muerte y el duelo26.
El uso de los recursos 7×24 comunitarios es probablemente bajo, lo que resta su potencial como dispositivo gestor de la continuidad asistencial en las franjas fuera del horario habitual de los centros27. Un recurso eficiente y prometedor, como son los contactos telefónicos, representa más del 20% de las actuaciones conducidas por los EAP28.
No se demuestran particularidades en el tipo de activación de recursos que hacen los equipos, lo que sugiere prácticas comunes y atribuiría una posición genérica de liderazgo a los EAP en la atención a estos pacientes, aspecto que confirma la bibliografía especialmente en condiciones no oncológicas29,30, que suponen el 85% de la epidemiología paliativa11.
Esta cohorte no parece ser una gran consumidora de recursos hospitalarios: se observó un promedio de un ingreso al año, de menos de una semana de estancia media, el 75% de la cual se produce en centros de atención intermedia. Y cuando ingresan, lo hacen debido a crisis graves por las que, con frecuencia, fallecen.
A pesar de ser un tema controvertido31, hay consenso en que una parte sustancial de las hospitalizaciones de estos pacientes avanzados en hospitales de agudos sería evitable32,33. En este sentido, el comportamiento de esta cohorte parece óptimo al preponderar la hospitalización en atención intermedia como recurso idóneo para gestionar las necesidades y las crisis a las cuales la atención primaria no puede responder, relegando los ingresos en agudos como un recurso menos incidente34,35.
Pocas visitas a urgencias parecen acabar ingresando, lo que mostraría una gestión en clave territorial que aplica las alternativas a la hospitalización y el redireccionamiento de los pacientes desde urgencias a atención primaria36.
Finalmente, el bajo uso de los recursos paliativos domiciliarios especializados —uno de los servicios mejor valorados en el contexto sanitario catalán37— probablemente se deba a la tradición paliativista de Osona, donde estos recursos cumplen su función original: dar apoyo no sustitutivo a la atención primaria en la toma de decisiones de alto valor y complejidad38.
En relación con las variables asociadas al uso de recursos, la edad no parece ser una variable explicativa de la activación de los dispositivos. Los pacientes residenciales mostrarían un perfil de uso globalmente bajo, especialmente en cuanto a hospitalizaciones, lo que se relacionaría con la epidemiología residencial39 (basada, sobre todo, en trayectorias de fragilidad/demencia), con el apoyo asistencial que suelen tener estas instalaciones40 y con su adopción de medidas orientadas a la mejora de la atención41,42. El impacto de la trayectoria en el perfil de activación está bien establecido en la bibliografía43,44 y concuerda con los datos de este estudio, confirmando que los pacientes con fragilidad/demencia muestran un perfil de bajo consumo, especialmente en hospitalizaciones de agudos.
Aunque la bibliografía centra su interés en el impacto derivado del gasto hospitalario, hay un permanente cuestionamiento de la distribución de los costes, tanto en términos de efectividad y eficiencia45,46 como de la dimensión ética que tal gasto comporta47. Aquí resulta especialmente interesante la distribución del gasto que muestra la cohorte, donde las hospitalizaciones de agudos cuestan menos que los ingresos en atención intermedia y los recursos generados por la actividad de los EAP. Ello indicaría un perfil del gasto más coste-efectivo y congruente con las buenas prácticas paliativas38,48.
Globalmente la distribución de gastos entre equipos es razonablemente uniforme, aunque destaca que uno de los equipos demuestra un coste global menor a expensas de un mayor uso de los recursos comunitarios. Este patrón distintivo se mantuvo claramente (aunque ya sin significación estadística) al extraer la población residencial. Este EAP creó un equipo interno específicamente orientado a la atención afectada de cronicidad compleja (que incluye la población residencial) lo que, como algunos autores afirman21, podría mejorar los resultados y costes de la actuación de los profesionales.
Así como la edad tampoco parece ser un factor relevante para explicar los elementos de gasto analizados, las trayectorias sí muestran comportamientos singulares: los costes de la trayectoria oncológica son más altos, mientras que los de fragilidad/demencia son significativamente menores. Agrupando los capítulos se constata una relación estadísticamente significativa entre la distribución de costes (hospitalarios vs. comunitarios) y la trayectoria, proyectando un gasto de predominio comunitario en demencia/fragilidad frente a la «deriva hospitalaria» que muestran el cáncer avanzado y las enfermedades por insuficiencia orgánica crónica avanzada (IOCA).
Hay una relación significativa entre la distribución global de los costes y el lugar donde vive el paciente: el coste del entorno residencial supone el 25% del propio domicilio. Se observa una tendencia clara, aunque no significativa, a que los pacientes residenciales generen más gasto en recursos comunitarios en comparación con los que viven en su casa. Esta vinculación de la población residencial a costes sanitarios menores (y más comunitarios) es coherente con lo descrito por otros autores49,50.
Dado que la mayoría de los EAP catalanes no incorporan la atención a las residencias como parte de su cartera real de servicios, sería interesante replicar el análisis de costes solo en la población no residencial, lo que incrementaría el coste por persona y día en casi un 24% aunque las distribuciones por capítulos de gasto y las variables explicativas son, a grandes rasgos, equivalentes.
Las personas que mueren y las supervivientes se comportan diferente: la población MACA que fallece cuadruplica el coste por día respecto a la que sobrevive, incrementando todas las variables de gasto, especialmente las hospitalizaciones. Los supervivientes muestran un perfil de bajo coste, asociado a un mayor gasto en dispositivos comunitarios.
Estos resultados llevarían a pensar que cuando un enfermo avanzado se acerca a la muerte, el coste se incrementa a expensas de los ingresos hospitalarios. Este es un hecho ampliamente constatado en la bibliografía51,52, que, en gran medida, no ocurre porque a los pacientes se les aplique tecnología onerosa, sino porque se activan dispositivos, tratamientos y procedimientos estándares, pero poco congruentes con el pronóstico vital de la persona53.
El análisis en cuartiles de gasto muestra que cuanto mejor sea el pronóstico de vida de la persona, cuanto más alta sea la probabilidad de vivir en una residencia o la de desarrollar una trayectoria de fragilidad/demencia, menores serán los costes por día debido a la activación de recursos sanitarios. No obstante, la mayor supervivencia de estos perfiles de paciente11 puede implicar, a largo plazo, un coste acumulado notable. Ello es trascendente desde un punto de vista sistémico, de acuerdo con las predicciones poblacionales de estos perfiles, a los que se podría atender de manera más coste-efectiva y comunitaria.
Los datos agrupados de esta cohorte11 orientan a que la enfermedad avanzada comunitaria podría estar repartida al 50% entre dos colectivos. Por un lado, un colectivo mayoritariamente femenino, sobreenvejecido, con mayor probabilidad de vivir en residencias y de presentar fragilidad o demencia. Este grupo ingresaría menos, sería más habitualmente atendido en el domicilio y moriría más tardíamente, haciéndolo allí donde vive la persona, generando un menor gasto por activación de dispositivos sanitarios, a expensas de una mayor activación de los recursos comunitarios.
El segundo grupo tendría más presencia masculina y mayores probabilidades de estar formado por personas no sobreenvejecidas, que viven en su casa, y presentan IOCA o cáncer. Estas personas morirían más precozmente, haciéndolo habitualmente en el hospital generando una mayor carga económica54.
En este estudio, los dispositivos «primaristas» tienen un papel relevante que, asociados a la preponderancia de la atención intermedia, al escaso uso de la hospitalización de agudos y a la minimización de la activación de los recursos paliativos especializados, sugieren la disposición de opciones de gestión clínica más eficientes y adecuadas a los perfiles de necesidades y preferencias de los enfermos avanzados basadas en buenas prácticas colaborativas a nivel territorial55.
Parafraseando la iniciativa Every Moment Counts56, los datos de esta cohorte muestran que cada semana cuenta para que los profesionales de atención primaria ofrezcan a los enfermos avanzados una atención digna, sensible y competente. Oportunidades para hacerlo no van a faltar.
Los ámbitos para futuros estudios sobre enfermos avanzados debieran centrarse en la confirmación y caracterización de los clústeres comunitarios antes sugeridos, en el análisis económico sistémico de recursos sanitarios —incluyendo farmacia— y sociales, y en la evaluación del impacto de las políticas integrativas.
- •
Existe una nueva comprensión de las enfermedades avanzadas y de la atención paliativa, que desplaza definitivamente el paradigma oncológico y hace de la demencia y la fragilidad los referentes paliativos emergentes, en contextos de multimorbilidad y cronicidad evolutiva.
- •
Se presupone que una parte sustancial de los consumos y costes en salud se producen en las fases de final de vida, fundamentalmente a expensas de recursos hospitalarios convencionales.
- •
Los recursos hospitalarios alternativos (atención intermedia) y las actuaciones comunitarias a cargo de los EAP tienen el papel principal en la efectividad y eficiencia de la atención a la cronicidad avanzada.
- •
La atención allá donde vive el paciente (sea su propio domicilio o en una residencia) es un contexto destacado de atención.
- •
La manera en que los equipos se organizan puede ser determinante para responder adecuadamente a las necesidades (habitualmente paliativas) de las personas con cronicidad avanzada.
Los autores declaran no tener ningún conflicto de intereses.
Araceli Bárcena, Elba Beas, Mariona Espaulella, Xevi Marin y Laura Vila.