En la Conferencia Nacional para la Atención al Paciente Crónico, celebrada el 2011 en Sevilla, el Ministerio de Sanidad, el Foro Español de Pacientes, las consejerías autonómicas y dieciséis sociedades científicas médicas y de enfermería se emplazaban a desarrollar políticas y estrategias sobre la atención a la cronicidad en todo el estado1. Actualmente, después de haber superado una fuerte crisis económica y ante una posible nueva recesión, nos seguimos preguntando si efectivamente nuestro modelo de atención primaria, que no ha variado sustancialmente des de su creación, debe modificarse para atender mejor a las necesidades de los pacientes con patologías crónicas.
Estos años nos aportan una perspectiva suficiente para responder a la pregunta sin el entusiasmo ideológico inicial. Durante este tiempo hemos asistido a numerosas reuniones promovidas por las consejerías de salud, las sociedades y las entidades concertadas de servicios sociosanitarios, habitualmente financiadas por la industria, en las que se recomendaban cambios radicales del modelo asistencial. Se promovían servicios específicos para atender la cronicidad en la comunidad, se abogaba por una integración de atención primaria y hospitalaria, así como de servicios sociales y sanitarios, y se creía ciegamente en la bondad del triple objetivo (conocido por su denominación inglesa: “triple aim”2). Se pensaba que si se ofrecía una buena atención a los pacientes crónicos que evitara las reagudizaciones de su enfermedad, se conseguiría un triple objetivo: los pacientes gozarían de una mejor salud, y por lo tanto estarían más satisfechos y como resultado final sufrirían menos ingresos hospitalarios. Mejoraríamos en salud, satisfacción y costes.
Para responder a la pregunta hemos de empezar recordando que los indicadores de calidad de los servicios españoles de salud son muy buenos. Según el último informe realizado por del Observatorio de Políticas y Servicios de Salud de la OMS, la mortalidad por enfermedades evitables por servicios sanitarios en nuestro país es de las más bajas de Europa3. Por otro lado, han aparecido recientemente nuevas evidencias sobre la contribución de los médicos de família a la reducción de la mortalidad global de la población, logro que no han conseguido las otras especialidades4, a pesar de que a diario estas se sientan legitimadas para “formarnos” sobre como hemos de atender a los pacientes. Así pues, antes de cambiar hemos de intentar no estropear lo que tenemos y en todo caso, avanzar teniendo en cuenta el papel central de la atención primaria y del médico de família.
Los pilares que sustentan el movimiento de atención a la cronicidad no son tan sólidos como imaginábamos hace diez años. Los pocos estudios que evalúan la aplicación del triple objetivo en atención primaria tienen serias limitaciones metodológicas. La mayoría se limita a describir intervenciones que buscan una reducción de la utilización de servicios hospitalarios sin considerar la salud o la experiencia. Tampoco es cierto que la mejoría de uno de los tres objetivos se acompañe automáticamente de la de los otros dos5. Al contrario, una evaluación de los servicios de atención primaria europeos mostrava que una buena atención primaria se asociaba a una mejor salud, pero también a unos costes superiores6.
Tampoco esta plenamente establecido que la única forma de atender debidamente a la cronicidad sea integrando los servicios sociales y sanitarios, a pesar de que esta siga siendo la estrategia propuesta por la Organización Mundial de la Salud7. Una reciente revisión de revisiones sistemáticas confirma que la evidencia sobre la bondad de esta estrategia sigue siendo muy limitada. Sólo tenemos cierto conocimiento de su efectividad a nivel micro y desconocemos lo que ocurre a nivel meso o macro. Los elementos que habitualmente conforman el modelo de atención integrada son: los equipos multidisciplinarios y la valoración y atención global del paciente; mientras que los profesionales que aparecen con mayor frecuencia son las enfermeras, los fisioterapeutas, los médicos de familia y las trabajadoras sociales8. Todos ellos son prácticas y profesionales que existen en nuestra tención primaria de salud.
Las evaluaciones de las innovaciones en atención a la cronicidad realizadas por nuestros servicios de atención primaria tampoco animan mucho al cambio. En mi equipo, por ejemplo, comprobamos que la incorporación de un médico de família que hacía un seguimiento telefónico quincenal a los pacientes crónicos complejos, en comparación con los que seguían el tratamiento habitual, no mejoraba la atención en ninguno de los ejes del triple objetivo9. Tampoco encontraron mejoría sobre la atención habitual en la evaluación de un programa de atención integrada y proactiva dirigido a pacientes crónicos complejos realizado en los Servicios Integrados de Salud del Baix Emporda10. Concluían con razón que la atención habitual ya era muy buena y por lo tanto difícil de mejorar.
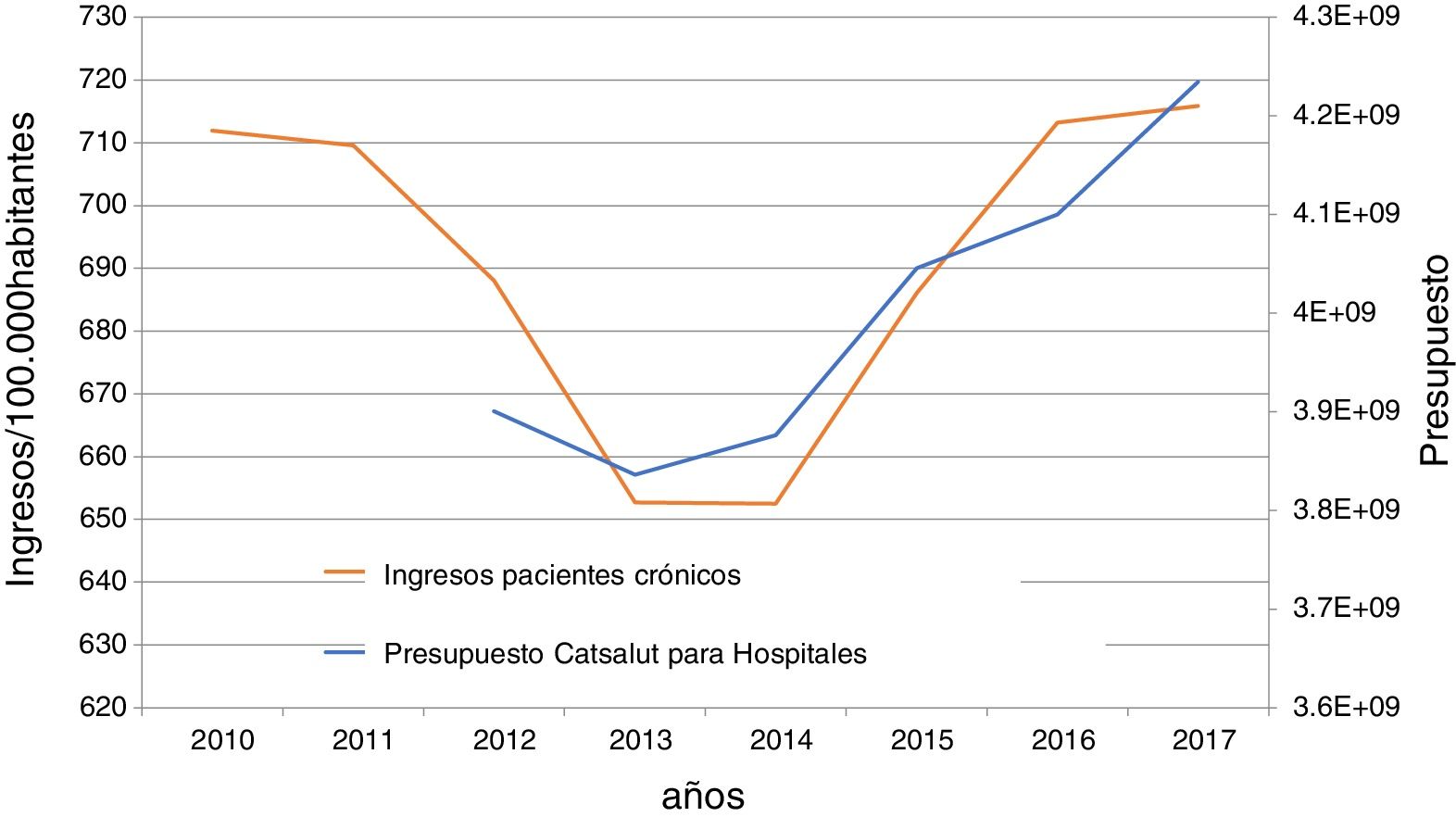
El Programa de atención a la cronicidad realizado en Cataluña promovió tres actividades de obligado cumplimiento en todo el territorio: la estratificación de los pacientes según su riesgo de consumo de servicios sanitarios, la identificación y atención prioritaria bajo un plan específico para cada uno de los pacientes catalogados como pacientes crónicos complejos o crónicos terminales y la del diseño de vías de atención integrada para las principales patologías en cada unos de los territorios que cubren los hospitales comarcales. Si bien es cierto que el programa ha sido poco evaluado, sus responsables argumentan que su introducción en 2011 vino seguida de una reducción inmediata de los ingresos hospitalarios de pacientes crónicos. Sin embargo, a mi entender los resultados tienen otra explicación mucho mas plausible. La disminución de los ingresos seguramente obedecía a la reducción de la oferta generada por los recortes presupuestarios durante la crisis. Como se puede ver claramente en la figura 1, los ingresos disminuyeron con la reducción del presupuesto y volvieron a crecer de forma paralela al incremento de los recursos destinados a los hospitales catalanes. Una vez más comprobamos que la oferta condiciona la demanda.
Evolución de los ingresos anuales de pacientes con patologías crónicas y del presupuesto destinado a los hospitales en Cataluña. (Las patologías incluidas son: enfermedad pulmonar obstructiva crónica, insuficiència cardiaca, complicaciones de la diabetes, asma, enfermedades del corazón e hipertensión).
A pesar de todo, podemos estar agradecidos de que este programa no haya empeorado la situación basal. En el país de Gales, el proyecto Prismatic, que estratificaba a la población y animaba a los médicos de família a realizar una atención preferente a los pacientes que tenían mayor riesgo de ingreso hospitalario produjo justamente un efecto opuesto al deseado. Aumentó las visitas a urgencias, los ingresos hospitalarios y los costes sin un claro beneficio para los pacientes con enfermedades crónicas11.
La atención clínica que se produce en las consultas de medicina de família tiene sobradas pruebas de su efectividad. Sigue siendo una tarea muy personal y artesanal, basada en una estrecha relación de los médicos con los pacientes para trabajar conjuntamente su salud en las distintas fases de la vida y la enfermedad, de forma equitativa, accesible y continuada, colaborando estrechamente con el resto de los miembros del equipo multidisciplinario en la forma que ellos mismos han acordado. Las acciones destinadas a dividir esta compleja tarea en simples procesos para cada una de las enfermedades crónicas o problemas sociales pueden no ser beneficiosas para el paciente. Tampoco es adecuado abrazar reformas por motivos puramente ideológicos. Al contrario, sólo deben forzarse cambios que estén claramente avalados por la evidencia científica. La cantidad de recursos destinados a la atención a la cronicidad favorece que surjan numerosos proyectos, medicamentos y nuevos servicios para atenderla. Antes de adoptarlos, no sólo hemos de considerar la evidencia científica que los avala sinó los conflictos de interés de los que las proponen.
Existe una tendencia creciente a intentar gestionar los procesos de atención que se realizan en las consultas de atención primaria.