La diabetes mellitus tipo2 (DM2) es un problema de salud pública de primer orden que preocupa a gestores, a profesionales sanitarios y a la sociedad en su conjunto. Contar con un paciente con DM2 más activo y responsable con su salud se perfila como una de las soluciones. Por ello la importancia de impulsar un debate multidisciplinar que aporte ideas y soluciones que contribuyan a conseguir un paciente con DM2 involucrado en su salud. En este artículo se presentan una serie de recomendaciones consensuadas por el Grupo Paciente Activo y Diabetes (PAyDInet).
Material y métodosSe constituyó el grupo de trabajo PAyDInet, en el que participaron diferentes agentes del sistema. Siguiendo la técnica de grupo nominal, se identificaron y priorizaron las barreras, los elementos facilitadores así como iniciativas concretas que fomenten una actitud preventiva y de autocuidado en el paciente con DM2.
ResultadosEl grupo llegó a un consenso sobre las 3 barreras, 3 elementos facilitadores y 3 iniciativas clave en la consecución de un paciente con DM2 más activo en el manejo de su enfermedad. La configuración actual del sistema sanitario, la necesidad de mejorar la coordinación interprofesional y el desarrollo de la educación diabetológica estructurada constituyen los puntos esenciales identificados por el grupo.
ConclusiónEs una necesidad ineludible seguir avanzando para situar al paciente como centro del sistema. Un paciente formado e informado en DM2 es una tarea compleja que solo se logrará con nuevas alianzas y la colaboración de todos los agentes. En cualquier caso, el debate y las recomendaciones del grupo PAyDInet aportan una buena aproximación al tema y un excelente punto de partida.
Diabetes mellitus type2 (DM2) is a public health problem of the first order of concern to managers, health professionals and society as a whole. Having a more active and responsible patient with DM2 is emerging as one of the solutions. Hence the importance of promoting a multidisciplinary discussion that provides ideas and solutions that contribute to an active and involved patient with DM2. In this article some consensual recommendations are provided by the working group called Active Patient and Diabetes (PAyDInet by its Spanish initials).
MethodsPAyDInet team was established by gathering agents from different fields of the system. Following the nominal group technique, barriers, facilitators and specific initiatives to promote a preventive attitude and self-care in patients with DM2, were identified and prioritized.
ResultsThe team reached a final consensus on 3 key barriers, 3 enablers and 3 key initiatives to achieve patients with DM2 more active in managing their disease. The configuration of the healthcare system, the need to improve interprofessional coordination, and development of structured diabetes education, are the key points identified by the group.
ConclusionIt is an inescapable need to move forward to put the patient at the centre of the system. Training and informing a patient on DM2 is a complex task that can only be achieved with new partnerships and collaboration of all stakeholders. In any case, the discussion and recommendations of the group PAyDInet give us a good approach to the subject and an excellent starting point.
El abordaje de la diabetes mellitus tipo2 (DM2) representa todo un reto para el sistema sanitario. El incremento de la prevalencia de la DM2 en España, como en tantos otros países del primer mundo, va estrechamente ligado a la adopción de determinados hábitos de vida y de alimentación y al envejecimiento de la población. Además, hay un gran desconocimiento acerca de la DM2, ya que en muchas ocasiones la enfermedad se muestra silente y pasa desapercibida hasta que no deriva en complicaciones mayores.
El estudio Di@bet.es1 encontró que la prevalencia de la DM2 en mayores de 18años en España es del 13,8%. De este porcentaje, la diabetes desconocida representa el 6,0%. El mismo estudio mostró que la prevalencia de diabetes en España en personas mayores de 75años fue del 30,7% en varones y del 33,4% en mujeres, no conociéndose el diagnóstico en el 10% de los casos.
Pero ¿por qué destinar tantos esfuerzos en este sentido? La respuesta es que nos encontramos ante una enfermedad crónica que tiene un gran impacto en términos de morbimortalidad y de uso de recursos sanitarios.
La diabetes puede desencadenar complicaciones crónicas como ceguera, insuficiencia renal, amputaciones y complicaciones cardiovasculares, entre otras, que producen una importante disminución de la calidad y de la esperanza de vida de los pacientes que la sufren2.
En términos de costes, el estudio Seccaid3 indica que el coste directo anual de la diabetes asciende en España a 5.809 millones de euros, lo que representa el 8,2% del gasto sanitario total.
Para hacer frente a esta situación se deberán promover cambios profundos y establecer nuevas estrategias. En este sentido, los expertos destacan las medidas preventivas ligadas a la promoción de hábitos saludables de vida como uno de los elementos clave4-6.
Tanto la Estrategia en Diabetes del SNS7 como la Estrategia para el abordaje de la Cronicidad en el SNS8 apuntan a intervenciones relacionadas con la promoción de la salud y la prevención, teniendo como elemento relevante y común, en muchas de ellas, la implicación de los pacientes en el cuidado de su propia salud.
Existen numerosas publicaciones en las que se evalúan nuevas estrategias educativas y organizativas en el abordaje a la atención a la prediabetes y DM29-14. En relación al paciente experto, hay debate sobre los programas tipo Expert Patients Programme15 (EPP según siglas anglosajonas), liderados por pacientes, y también sobre los programas denominados Co-Creating Health, en los que el liderazgo se comparte entre profesionales y pacientes en forma de equipos mixtos16.
Todas estas estrategias permitirán la evolución desde los modelos paternalistas de relación médico-paciente hacia modelos donde el paciente tenga un rol más activo y responsable con la preservación de su estado de salud.
Hay evidencia17,18 que muestra que los pacientes formados e informados, los pacientes activos, representan un recurso muy valioso, y todavía relativamente poco utilizado, para el sistema.
Estos pacientes pueden participar con mejor criterio en la toma de decisiones compartidas con los profesionales sanitarios (o proceso de shared decision, en inglés). En nuestro país, la estrategia aún no se ha explorado en profundidad en el ámbito de la diabetes, pero sí se está trabajando en otros países europeos (Reino Unido y países Escandinavos, por ejemplo)19.
Los pacientes crónicos que se responsabilizan de su salud contribuyen a mejorar la calidad y la sostenibilidad del sistema sanitario, además de proporcionar ejemplo, motivación y apoyo a las personas que se encuentran en su misma situación20.
Otras áreas a desarrollar son la mayor participación de las asociaciones de pacientes y de los propios pacientes en la toma de decisiones en la organización de la atención, y a nivel comunitario, el desarrollo de políticas transversales de prevención y promoción de la salud.
El éxito de estas iniciativas y estrategias orientadas a conseguir pacientes con DM2 más activos y responsables con su salud estará condicionado a alcanzar nuevas alianzas y colaboraciones entre los diferentes agentes sanitarios. La experiencia muestra que los cambios en nuestro SNS no pueden realizarse de forma unilateral, siendo necesario buscar el compromiso de los múltiples agentes que en él intervienen21.
En este sentido, y a nuestro entender, por primera vez en España un grupo de expertos provenientes de diferentes parcelas sanitarias y asistenciales plantearon una serie de sesiones de trabajo con el objetivo principal de detectar tanto las barreras como los elementos facilitadores a tener en cuenta en la implantación de acciones preventivas y de «activación» del paciente con DM2, prestando especial interés en lo que concierne a la educación diabetológica (ED).
A continuación se detallan los pasos dados, la metodología empleada, los participantes y los resultados obtenidos.
Material y métodosCon la finalidad de entender mejor la realidad y las necesidades en el área del autocuidado en DM2, se ha abordado la tarea de identificar las principales barreras, elementos facilitadores e iniciativas que se podrían implementar en nuestro entorno para avanzar hacia un rol más activo por parte del paciente con DM2.
Cabe destacar que el objetivo del grupo de trabajo no es tanto el de iniciar acciones concretas, sino el de ofrecer ideas y propuestas para mejorar la situación actual (think tank en inglés).
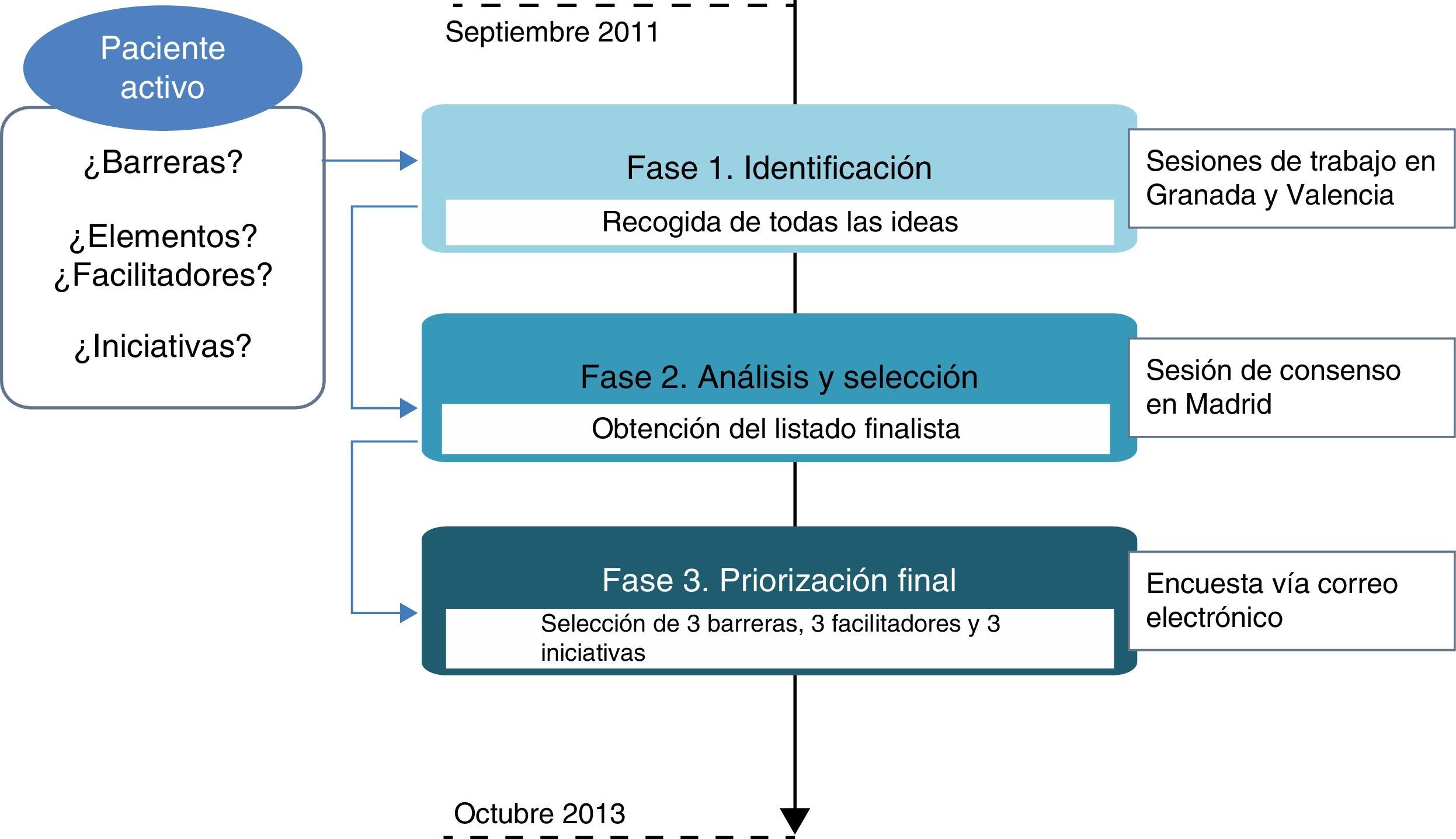
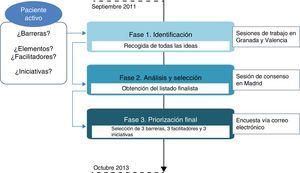
La secuencia de trabajo se inició en septiembre de 2011 y finalizó en octubre de 2013. De manera cronológica se pueden distinguir 3 fases en el proyecto: a)fase de identificación (bottom-up); b)fase de análisis y selección, y c)fase de priorización final de barreras, elementos facilitadores e iniciativas (fig. 1). A continuación se detalla cada una de ellas.
Se llevaron a cabo 2 sesiones de trabajo, una en Granada (Andalucía) y una en Valencia (Comunitat Valenciana).
Con la finalidad de disponer de un marco semiestructurado que permitiera acotar la discusión y preservar un reparto equilibrado de espacios de intervención de todos los participantes, en cada sesión se constituyó un grupo nominal formado por profesionales sanitarios, gestores, representantes de organizaciones de pacientes y expertos en tecnologías de la información y comunicación (TIC).
En estas 2 sesiones participaron un total de 27 panelistas. El objetivo de las sesiones fue recoger la opinión y los puntos de vista de los participantes en relación con las barreras, elementos facilitadores e iniciativas para conseguir promover un paciente con DM2 activo y responsable con su salud.
Las sesiones se iniciaron con breves exposiciones a cargo de expertos sobre las contribuciones de los planes institucionales de diabetes, sobre las expectativas de los pacientes con DM2 y sobre el rol de las TIC en esta área, todo con el objetivo de situar a los asistentes y crear un marco para la discusión posterior.
A continuación, y previa explicación a los participantes de los objetivos y la dinámica del debate, el moderador de la sesión lanzó al grupo 3 preguntas concretas. Estas fueron:
¿Cuáles son las principales barreras para conseguir un paciente con DM2 más activo y corresponsable con su salud?
¿Cuáles son los principales elementos facilitadores que permiten alcanzar dicho objetivo?
¿Cuáles son las iniciativas que se podrían implementar para conseguir un paciente con DM2 activo y corresponsable?
Se indicó a los participantes que anotaran individualmente todas aquellas ideas que consideraran relevantes. Tras el periodo de reflexión y anotación, se dio paso a una ronda de respuestas para cada una de las preguntas, elaborando un listado con las barreras, un segundo listado con los elementos facilitadores y un tercer listado con las iniciativas propuestas.
En cada ronda de respuestas, cada participante aportó una sola idea —la que consideró más relevante— siguiendo el turno asignado aleatoriamente por el equipo moderador. Las respuestas se anotaron y proyectaron en una pantalla en tiempo real, con el objetivo de someter la transcripción de las ideas aportadas al escrutinio del grupo, así como para asegurar una visión del conjunto de las ideas en todo momento.
Todas las ideas fueron recogidas. Al finalizar la ronda de respuestas, el equipo moderador clasificó los ítems de cada listado en distintas categorías para facilitar el debate posterior. A continuación se inició el debate durante aproximadamente 90min, guiado por el moderador, y se identificaron las iniciativas más importantes y destacadas por parte del grupo.
Fase de análisis y selecciónPosteriormente a los talleres de Granada y Valencia, se organizó en Madrid una sesión de consenso. En la jornada participaron algunos de los expertos de las reuniones previas, a los que se unieron otros profesionales sanitarios y representantes de pacientes de Madrid y Galicia (14 panelistas).
La sesión se dedicó a analizar los resultados de las sesiones anteriores, identificar los elementos comunes a las 2 sesiones, incorporar los comentarios de los panelistas invitados y producir un listado «finalista».
Fase de priorización finalEl objetivo de esta fase era, partiendo del listado finalista, seleccionar y priorizar las 3 barreras, elementos facilitadores e iniciativas clave. Para ello, el listado finalista fue enviado por correo electrónico a todos los participantes (34) que habían estado implicados en el proyecto (véase anexo 2), solicitando una priorización final. De los 34 cuestionarios enviados, se obtuvo respuesta por parte de 30 panelistas (88% de respuestas).
Para la priorización de las iniciativas se siguió el método Hanlon22, muy utilizado en el ámbito de la gestión sanitaria. Consiste en multiplicar por un factor de ponderación las calificaciones obtenidas por 4 criterios: magnitud del problema, gravedad del problema, eficacia de la solución posible entendida como capacidad real para modificar la situación del problema y factibilidad de la solución.
ResultadosEn el taller de Granada los participantes identificaron 16 barreras, 19 elementos facilitadores y 17 iniciativas (véase anexo 3). En Valencia se identificaron 13 barreras, 10 elementos facilitadores y 9 posibles iniciativas (véase anexo 4). Las fases posteriores de análisis y selección y priorización final permitieron consensuar 3 barreras, 3 elementos facilitadores y 3 iniciativas clave que se detallan a continuación:
Barreras clave- 1.
Sistema sanitario más orientado a la curación que a la educación y prevención. Faltan estrategias para capacitar al paciente a ser más autónomo.
- 2.
Dificultades entre los profesionales sanitarios para apoyar el cambio que representa atender a un paciente más activo y responsable del proceso de curación. Las actitudes paternalistas son un obstáculo.
- 3.
Baja calidad y escasa metodología en los programas de educación en diabetes (ED) dentro del ámbito de la atención primaria. Poca estructuración de los mismos, no individualizados a las necesidades de cada paciente o grupo de pacientes. Cuando informar no es suficiente, hay que pasar a la motivación del paciente.
- 1.
Programas de ED formativos obligatorios en atención primaria desde el diagnóstico, accesibles y estructurados.
- 2.
Objetivos de ED consensuados con el paciente. Continuidad en los mensajes al paciente desde todos los ámbitos asistenciales. Mejora de la accesibilidad a los programas y a los profesionales.
- 3.
Formación de los profesionales sanitarios en competencias en comunicación y motivación del paciente. Dotación de cuerpo curricular a la formación.
- 1.
Impulsar un modelo organizativo que garantice en cada centro de salud, por lo menos, un profesional sanitario responsable y «gestor» de la ED.
- 2.
Complementar la ED del sistema con iniciativas de formación en autocuidados tipo «paciente experto» a cargo de los propios pacientes. Impulsar redes sociales gestionadas por estos pacientes expertos.
- 3.
Implementar programas de formación en ED para profesionales sanitarios en atención primaria, ya que es en este ámbito donde acuden la gran mayoría de los pacientes.
Las distintas aportaciones obtenidas a lo largo de las sesiones se pueden agrupar a su vez entorno al que se ha denominado esquema FCR: Formación, Comunicación y Recursos. Estos ítems representan 3 ejes de intervención diferenciados:
F de Formación- 1.
Falta motivación entre los médicos para animar a los pacientes a participar en la gestión de su enfermedad. Se detecta una actitud no siempre adecuada por parte del médico, cuesta dar libertad al paciente para que tome sus propias decisiones. Las posibles razones que explicarían esta situación están en la propia inercia de la práctica clínica o en el miedo al cambio de rol.
- 2.
La formación podría fomentar un nuevo papel más coparticipativo y menos paternalista del médico. Hay que seguir avanzando en la formación en habilidades y competencias en comunicación con el paciente y en cómo transmitirle la motivación necesaria. Esto se traduce en dar cuerpo curricular a la formación: que exista una especialidad en formación para profesionales sanitarios.
- 3.
Otro de los obstáculos identificados es la resistencia al cambio en el seno del propio sistema sanitario. Si bien se tolera la hiperfrecuentación en los centros, hay poco interés en ofrecer más y mejor ED al paciente con DM2.
- 4.
La ED carece de organización y estructura, sobre todo en el ámbito de atención primaria. El conglomerado de los contenidos formativos no se percibe como el adecuado, la información al paciente diabético sobre nutrición debería ser por lo menos el 60% de toda la información.
Tomando como referencia la Estrategia Nacional en Diabetes y los Planes de Diabetes de las comunidades autónomas, se podría proponer un nuevo modelo de educación terapéutica obligatorio, estructurado y unificado. Se debería garantizar en el inicio de la DM2 una formación equivalente a la que se ofrece al paciente con DM1.
A su vez, los programas de ED deberían contar con sistemas de evaluación en los que intervengan tanto los profesionales como los pacientes implicados.
- 5.
Se requiere un cambio de paradigma en la actitud del paciente hacia la formación. Se detecta que un bajo nivel de alfabetización sanitaria y una actitud excesivamente pasiva por parte de los pacientes son frenos importantes. En nuestro entorno, todavía muchos pacientes se desentienden de su enfermedad; resulta más sencillo que el profesional sanitario sea quien tome las decisiones.
- 6.
Concienciar acerca de las ventajas del cambio de hábitos y facilitar el empoderamiento del paciente con DM2 desde la ED pueden ser buenos aliados en esta tarea. Para ello se podrían establecer mecanismos concretos que faciliten la participación del paciente en los equipos de trabajo en atención primaria.
- 7.
Hay que potenciar el rol de las «escuelas de pacientes», fomentando la creación de estas organizaciones en las comunidades autónomas donde no existan.
Correcta formación de los profesionales sanitarios, revisar la organización y los contenidos de los programas, mejorar la accesibilidad a los mismos y contar con sistemas de evaluación; creer en el empoderamiento del paciente y aportar mecanismos concretos de participación en los equipos de atención primaria y fomentar la creación de «escuelas de pacientes».
C de Comunicación- 1.
Se percibe que la información que da el médico a su paciente es escasa. Los pacientes quieren recibir más información sobre su enfermedad y, sobre todo, conocer lo que esta implica. Entre las causas de esta situación estaría la falta de tiempo del profesional sanitario debida a la presión asistencial.
- 2.
Los profesionales de enfermería deberían jugar un papel mucho más importante en los programas de ED. Se detectan necesidades de formación en habilidades y competencias en ED entre estos profesionales.
- 3.
La difusión de los programas de ED al paciente con DM2 es insuficiente. La información al paciente diabético de la existencia de programas de ED debería incluirse desde el diagnóstico de la enfermedad. La participación de los pacientes con DM2 en programas de ED debería ser obligatoria.
- 4.
En muchos casos el paciente con DM2 recibe mensajes diferentes según el nivel (atención primaria, enfermería, atención especializada, farmacia comunitaria) desde el que es atendido. Es necesario unificar los criterios entre niveles para poder ofrecer los mismos mensajes al paciente con DM2.
- 5.
Habría que segmentar e individualizar los mensajes a los pacientes con DM2 en función de su motivación a la hora de adoptar un rol más activo. Trabajar por objetivos consensuados entre profesional y el paciente con DM2. Asimismo, introducir mecanismos de feedback entre el paciente y el profesional para comprobar el correcto entendimiento por parte del paciente.
- 6.
El uso de las TIC permite al paciente disponer de multitud de fuentes de información y formación para el autocuidado. Hay que buscar la implicación del profesional sanitario «prescribiendo» páginas web de calidad contrastada.
- 7.
Conseguir la complicidad y el apoyo de los medios de comunicación masivos (prensa, radio y TV) a las políticas de prevención y promoción de la salud es fundamental. Complementar la ED que se recibe en el entorno sanitario, con programas de comunicación integrados en el día a día de las personas.
Información médico-paciente; comunicación interprofesional; difusión de los programas educativos; continuidad asistencial que unifique los mensajes al paciente; colaboración y ejemplificación de hábitos positivos entre los implicados; inversión en contenidos web y concienciación amplia a nivel social.
R de Recursos- 1.
Falta apoyo en forma de recursos económicos y humanos por parte de la administración a los profesionales sanitarios encargados de la ED. La asignación de recursos por parte del sistema se basa, a menudo, en la inmediatez y en los resultados a corto plazo. Los gestores deberían tener en cuenta el coste-beneficio de los programas de ED en el medio y largo plazo.
- 2.
Mejorar la coordinación entre los profesionales dedicados a la ED. Avanzar en nuevas alianzas que incluyan al farmacéutico comunitario y al psicólogo en el equipo sanitario añadiría capacidad y eficacia a la ED. Hay ejemplos de iniciativas educativas de interés puestas en marcha por los farmacéuticos comunitarios que podrían ser aplicadas en DM223.
- 3.
Hay que tener más en cuenta a las asociaciones de pacientes e incluirlas en el equipo sanitario responsable de la ED. Son un recurso potentísimo que no está suficientemente aprovechado.
- 4.
Impulsar los programas tipo «paciente experto» de las escuelas de pacientes como complemento a la formación ofertada por los profesionales sanitarios. Los pacientes activos y motivados, con experiencia derivada de la vivencia de la propia enfermedad, pueden jugar un efecto muy positivo y multiplicador a la hora de convencer a otros pacientes.
- 5.
La educación en la corresponsabilización en salud no debería ser una tarea exclusivamente del sistema sanitario. Son necesarias políticas transversales de promoción de la salud que se inicien en la infancia y que impliquen escuela, familia y ámbito laboral.
- 6.
Es necesario impulsar la creación de grupos de trabajo multidisciplinares en el ámbito de las comunidades autónomas que promuevan proyectos e iniciativas específicas, sobre todo en el campo de la ED.
Apoyo y más dotación por parte de la administración, evaluación coste-beneficio para la asignación de los mismos; coordinación e inclusión de todos los profesionales sanitarios (médicos, enfermeras, dietistas, farmacéuticos comunitarios y de hospital, podólogos, psicólogos), importancia y rol de las asociaciones de pacientes y creación de grupos de trabajo multidisciplinares.
ConclusiónLos retos que la cronicidad va a representar para el sistema de salud empiezan a calar entre todos los agentes sanitarios sin excepción. En este sentido, se acepta que va a ser necesario promover una mayor concienciación entre los ciudadanos sobre la importancia de cuidar su propia salud y promover, compartir y desarrollar instrumentos que mejoren la capacitación en salud y autogestión de la enfermedad en el paciente crónico.
Los resultados obtenidos a lo largo del proyecto Paciente Activo y Diabetes (PAyDInet) nos brindan una excelente aproximación sobre la realidad del paciente activo y la DM2 en nuestro país. Las aportaciones que se han hecho tienen gran valor, pues proceden de un trabajo de campo hecho con la participación de todos los agentes sanitarios, incluidos los pacientes, y representan un buen punto de partida para seguir avanzando.
Entre las contribuciones más relevantes cabría destacar la necesidad urgente de unificar, de forma consensuada, la estructura de la educación diabetológica para pacientes con DM2 y, con ello, optimizar la formación de los profesionales sanitarios en esta área.
Se apunta también la oportunidad que representa para el sistema el potenciar los programas «paciente experto» llevados a cabo desde las «escuelas de pacientes» y las asociaciones de pacientes.
Es fundamental avanzar hacia alianzas y colaboraciones con estas organizaciones para complementar las tareas de formación llevadas a cabo desde el ámbito sanitario.
Con el fin de contribuir a incrementar el nivel de evidencia sobre el proceso de avance hacia un paciente con DM2 más activo y responsable con su salud y, en definitiva, obtener una perspectiva más amplia sobre estas cuestiones de interés para todos los agentes del sistema, será necesaria la evaluación de las iniciativas aquí propuestas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónLos autores declaran haber recibido financiación de Lilly S.A. para la realización de los Encuentros Paciente Activo & Diabetes que permitieron el debate y el análisis sobre la activación de pacientes con DM2 en España.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
D. Ramón Ferrer-Penadés, Aula Medicina y Conocimiento (AulaMyC)
Dr. Manuel Aguilar-Diosdado, Plan Integral de Diabetes de Andalucía
Prof. Joan Carles March-Cerdá, Escuela Andaluza de Salud Pública
Prof. Domingo Orozco-Beltrán, Universidad Miguel Hernández
Prof. Antonio Picó-Alfonso, Hospital General Universitario de Alicante
Dra. Sara Artola-Menéndez, Estrategia en Diabetes del Sistema Nacional de Salud
Dr. Dídac Mauricio-Puente, Hospital Universitario Germans Trias i Pujol
Dr. Luís Ávila-Lachica, Grupo de Diabetes de la Sociedad Andaluza de Salud Pública
D.a Mercedes Carreras-Viñas, Servizo Galego de Saúde
Dra. Concepción Carratalá-Munuera, Universidad Miguel Hernández
Prof. Mercedes Galindo-Rubio, Hospital Clínico Universitario San Carlos
Prof. María Ángeles Prieto-Rodríguez, Escuela Andaluza de Salud Pública
D.a Mar Santamaria-Sala, Aula Medicina y Conocimiento (AulaMyC)
Dr. Manuel Aguilar, Plan Integral de Diabetes de Andalucía; Dra. Sara Artola, Estrategia en Diabetes del Sistema Nacional de Salud; Dr. Luis Ávila, Sociedad Andaluza de Medicina Familiar y Comunitaria; Dra. Concepción Carratalá, Universidad Miguel Hernández; Dª. Mercedes Carreras, Escuela de Saúde, SERGAS; Dr. Miguel Catalá, Plan de Diabetes de la Comunitat Valenciana; D. Jenaro Chinchilla, Asociación de Diabetes de Granada; D. Vicente Colomer, Sociedad Valenciana de Farmacia Comunitaria; Dr. Juan Sergio Fernández, Sociedad Española de Médicos de Atención Primaria de Andalucía, Prof. Mercedes Galindo, Hospital Clínico Universitario de Madrid; Dr. Vicente Gil, Universidad de Valencia; Dr. Juan Girbés, Sociedad Valenciana de Endocrinología, Diabetes y Nutrición; Dª. María Guerrero, Unidad de Gestión Clínica de La Cala; D. Víctor Jiménez, Agencia Valenciana de Salud; Dª. Celia Juárez, Red de Escuelas de Salud para Ciudadanos; Dª. Nieves Lafuente, Centro de Salud de Zaidín Sur; Prof. Alejandro López, Escuela Andaluza de Salud Pública; Dª. Alejandra López, Asociación de Diabéticos Ferrolterra; Prof. Francisco Lupiáñez-Villanueva, Instituto de Prospectiva Tecnológica de la Comisión Europea; Prof. Miguel Ángel Máñez, Hospital Universitario de San Juan; Prof. Joan Carles March, Escuela Andaluza de Salud Pública; Dr. Dídac Mauricio, Hospital Arnau de Vilanova; Dr. Eduardo Mayoral, Plan Integral de la Diabetes de Andalucía; D. Francisco Montejo, Asociación de Diabéticos de Madrid; Dr. Jorge Navarro, Sociedad Valenciana de Medicina Familiar y Comunitaria; Dr. Domingo Orozco-Beltrán, Estrategia en Cronicidad, Ministerio de Sanidad; Dr. Antonio Picó, Sociedad Española de Endocrinología y Nutrición; Prof. M. Ángeles Prieto, Escuela Andaluza de Salud Pública; D. Antonio Ramírez, Asociación Diabéticos Madrid; Dª. Emilia Ramis, Hospital Universitario de San Juan; Dr. Elías Ruiz, Conselleria de Sanitat, Generalitat Valenciana; Dª. Mercedes Sánchez, Federación Valenciana de Asociaciones de Pacientes con Diabetes; Dr. Francisco Valls, Sociedad Española de Médicos de Atención Primaria Comunidad Valenciana; D. Mario Alberto Viana, Escuela de Pacientes con Diabetes2, Granada; Dr. Manuel Yarza, Agencia Valenciana de Salud.