Estimar los costes directos generados por la diabetes mellitus (DM), tanto tipo1 como tipo2, desde la perspectiva del Sistema Nacional de Salud.
Material y métodoEstudio del coste de la enfermedad mediante un enfoque de prevalencia, a través del análisis y la revisión de las bases de datos y de la literatura relacionada con el uso de recursos en la DM. Las categorías de costes directos anuales considerados fueron: hospitalarios (incluyendo la atención ambulatoria), atención primaria (incluyendo pruebas complementarias y tiras reactivas de automonitorización de glucemia capilar) y, fármacos. Para los costes no relacionados, solo se incorporó el sobrecoste. Adicionalmente, se analizó el coste de las complicaciones independientemente de la categoría de costes donde se hubieran originado. Todos los costes fueron actualizados a euros de 2012.
ResultadosEl coste directo total anual de la DM ascendió a 5.809 millones de euros, que representó el 8,2% del gasto sanitario total. Los costes farmacológicos fueron la categoría con mayor peso sobre el coste directo total (38%), seguido por los costes hospitalarios (33%). El coste farmacológico fue de 2.232 millones de euros, donde los fármacos antidiabéticos aportaron 861 millones de euros (15%). Las tiras reactivas de automonitorización de glucemia capilar contribuyeron en 118 millones de euros (2%). El coste total de complicaciones en general fue de 2.143 millones de euros.
ConclusionesLos costes de la DM representan una proporción muy elevada del total del gasto sanitario español, siendo imprescindible introducir estrategias y medidas para mejorar la eficiencia en el control y el tratamiento de la DM para reducir así sus complicaciones y los enormes costes humanos y económicos asociados a la enfermedad.
The aim of the study was to estimate the direct costs associated with type1 and 2 diabetes mellitus in Spain taking into account a National Health Service perspective.
MethodA costs of illness study was conducted using the prevalence approach and data from existing databases and bibliographic references related to the use of resources in the treatment of diabetes mellitus. The costs categories analysed were: hospital costs (including outpatient care), primary care costs (including additional tests cost and self monitoring blood glucose strips cost) and drug costs. In calculating the non-related cost, only the extra cost was taken into account. Additionally, we analysed the complications cost independently of where costs were originated. Costs were updated to 2012 euros.
ResultsThe total direct annual cost of diabetes mellitus was 5,809 million euros, representing 8.2% of the total Spanish health expenditure. Drug costs was the major component of total cost (38%), followed by hospital costs (33%). Drug costs accounted for 2,232 million euros, with antidiabetic drugs costs being 861 million euros (15%). Self monitoring blood glucose strips only contributed 118 million euros (2%) to the total cost. The cost of complications cost was 2,143 million euros, around 37% of the total.
ConclusionsTotal direct costs associated with diabetes mellitus represent a high proportion of total Spanish health expenditure. It is crucial to introduce measures and strategies to improve efficiency in the control and treatment of diabetes mellitus, with the final purpose of reducing its complications and the considerable economic impact generated.
La diabetes mellitus (DM) es una patología con una elevada prevalencia y un gran número de comorbilidades asociadas que impactan en el gasto del Sistema Nacional de Salud (SNS)1,2. Los estudios disponibles de costes directos de la DM en España se han realizado principalmente siguiendo la metodología top down o método de análisis descendente3-5, donde a partir de datos globales se desagregan los diferentes costes ocasionados por la enfermedad. También se ha utilizado, aunque en menor medida, la metodología bottom up6-8, o método de análisis ascendente, donde se incorporan los recursos consumidos por los sujetos de una determinada muestra para poder extrapolarlos posteriormente a nivel global. Asimismo, estos costes han sido analizados tanto de manera parcial7,8, centrándose en uno de los dos tipos de DM existentes, tipo1 (DM1) o tipo2 (DM2), como globalmente considerando los costes totales de la patología3.
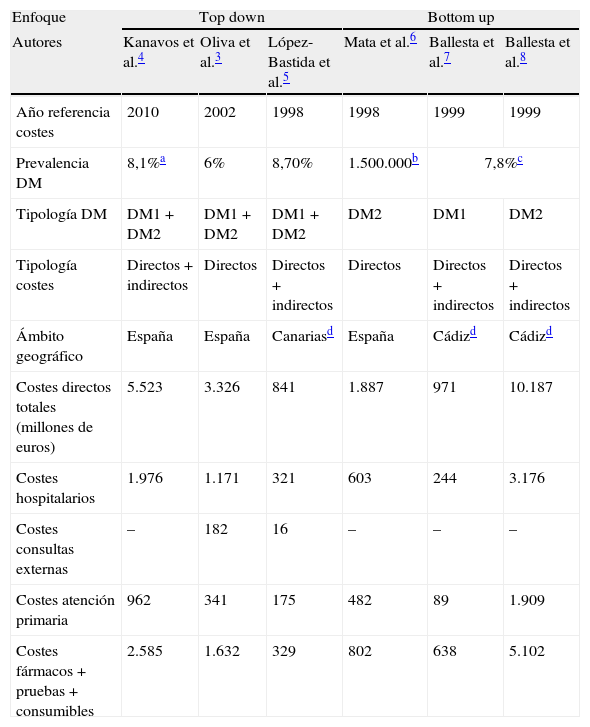
Los principales trabajos publicados en España han dado lugar a resultados muy dispares1, según estos trabajos el coste directo total de la DM oscila entre 841 y 5.523 millones de euros (euros de 2012)3-8(tabla 1). Asimismo, cabe mencionar que las estimaciones del impacto económico de los trabajos nacionales son notablemente inferiores a las de los países de nuestro entorno. Así, Ballesta et al.7 deducen un coste directo por paciente y año de 3.596€ para España, mientras que países como Alemania o Bélgica estiman un coste por paciente y año de 5.031 y 4.636€1, respectivamente.
Estudios de costes directos de la diabetes mellitus en España con enfoque top down y botton up
| Enfoque | Top down | Bottom up | ||||
| Autores | Kanavos et al.4 | Oliva et al.3 | López-Bastida et al.5 | Mata et al.6 | Ballesta et al.7 | Ballesta et al.8 |
| Año referencia costes | 2010 | 2002 | 1998 | 1998 | 1999 | 1999 |
| Prevalencia DM | 8,1%a | 6% | 8,70% | 1.500.000b | 7,8%c | |
| Tipología DM | DM1+DM2 | DM1+DM2 | DM1+DM2 | DM2 | DM1 | DM2 |
| Tipología costes | Directos+indirectos | Directos | Directos+indirectos | Directos | Directos+indirectos | Directos+indirectos |
| Ámbito geográfico | España | España | Canariasd | España | Cádizd | Cádizd |
| Costes directos totales (millones de euros) | 5.523 | 3.326 | 841 | 1.887 | 971 | 10.187 |
| Costes hospitalarios | 1.976 | 1.171 | 321 | 603 | 244 | 3.176 |
| Costes consultas externas | – | 182 | 16 | – | – | – |
| Costes atención primaria | 962 | 341 | 175 | 482 | 89 | 1.909 |
| Costes fármacos+pruebas+consumibles | 2.585 | 1.632 | 329 | 802 | 638 | 5.102 |
DM: diabetes mellitus; DM1: diabetes mellitus tipo 1; DM2: diabetes mellitus tipo 2.
Revisión de la literatura para el periodo 1997-febrero 2012, actualizando resultados a euros de 2012.
Las principales diferencias observadas podrían atribuirse a un menor coste de los recursos utilizados, una menor utilización de los recursos, la infraestimación de la prevalencia de la DM o la infravaloración de los propios costes. Comparando estas metodologías, se evidencia que el coste de la DM podría ser superior al estimado, sobre todo si se tiene en cuenta el aumento de la prevalencia de DM en España arrojado por el estudio Di@betes.es9, donde la prevalencia de la DM2 fue del 13,8%.
En consecuencia, surge la necesidad de actualizar la estimación de los costes de la DM, teniendo en cuenta las aportaciones de los trabajos publicados y sumando nuevos enfoques que puedan ayudar a aproximar la magnitud real del coste de la patología. El objetivo del presente estudio fue adecuar y actualizar la estimación del coste directo generado por los pacientes con DM en el marco del SNS.
MétodosSe consideraron los costes hospitalarios (incluyendo la atención ambulatoria), de atención primaria (AP) (incluyendo pruebas complementarias y tiras reactivas de automonitorización de glucosa capilar [AMGC]) y de fármacos. A partir de la revisión de la literatura sobre el coste de la DM se identificaron las categorías y fuentes primarias más relevantes, intentando salvar las limitaciones existentes e incorporando nuevas fuentes disponibles. Para contextualizar los resultados, se calculó el peso relativo del coste directo total generado por la DM sobre el gasto total del SNS en base a la Estadística de Gasto Sanitario Público (EGSP)10.
El análisis se realizó desde la perspectiva del SNS, por lo que solo se tuvieron en cuenta los costes sanitarios directos. Todos los costes fueron actualizados a euros de 2012.
Costes hospitalariosPara contabilizar los costes hospitalarios, se llevó a cabo un análisis retrospectivo del registro de altas de hospitalización del Conjunto Mínimo Básico de Datos (CMBD)11 del Ministerio de Sanidad, Servicios Sociales e Igualdad del año 2010. En él se incluyen todas las altas producidas en los 295 hospitales públicos generales del SNS de pacientes con DM. Se clasificaron como DM los registros donde se recogía como diagnóstico principal o secundario la categoría diagnóstica 250 del sistema de codificación de Clasificación Internacional de Enfermedades (CIE-9-MC)12. Por solidez metodológica, no se incluyeron en la categoría DM a los pacientes que solo tenían la categoría diagnóstica 249 (diabetes secundarias). Finalmente, los costes hospitalarios se dividieron en 5 subcategorías: complicaciones agudas, complicaciones crónicas, altas no relacionadas directamente con la DM, atención ambulatoria y otras complicaciones.
Complicaciones agudas y crónicasLa clasificación de los registros en complicaciones agudas y crónicas se realizó a través de los grupos relacionados con el diagnóstico (GRD), en su versión AP-GRD v.25.013. Esta clasificación permite imputar el consumo de recursos medio de cada patología, a través del coste medio por proceso. Para identificar los códigos asociados a cada complicación se realizó un trabajo previo de revisión de los estudios sobre el coste de la DM en España y sus complicaciones más relevantes1,3. Asimismo, se incluyeron otros códigos GRD que pudieran estar relacionados con las complicaciones evaluadas. Se asoció como complicación aguda las altas con descompensación hiperglucémica o cetoacidosis, y como complicaciones crónicas, el resto de complicaciones relacionadas con la DM. Adicionalmente, se estimó el coste de las hipoglucemias que se resuelven en el hospital, basándonos en su código internacional de enfermedad (CIE-9: 250.8)12, pero no se incorporaron en el coste total, al considerase integradas de forma transversal en los costes ya analizados de las complicaciones agudas y crónicas.
Altas no relacionadas directamente con la diabetes mellitusTodos los registros de pacientes con DM con altas hospitalarias, que no estuvieron relacionados de forma directa con la patología (como podrían ser craneotomía o fracturas de cadera), fueron analizados de forma independiente y solo teniendo en cuenta el exceso de días de estancia o de coste, para evitar sobrevalorarlos. Para ello, se identificaron para cada GRD11 los días de estancia medios esperados, en función del nivel de severidad, del nivel de mortalidad y de la edad del paciente para el SNS. El exceso de días se estimó mediante la diferencia entre los días necesarios por los pacientes con DM menos los días de estancia esperados globalmente para el SNS. El exceso de coste se estimó multiplicando el exceso de días de estancia por el coste diario medio de cada GRD ajustado. Los días de estancia o costes por debajo de la media ajustada se excluyeron del análisis.
Atención ambulatoriaA partir de la base de datos del CMBD de atención ambulatoria11, se contabilizaron las visitas realizadas por los pacientes con DM, así como su coste individual.
Otras complicacionesSe estima que en España hay unos 23.647 pacientes en programas de diálisis y unos 24.124 pacientes trasplantados por insuficiencia renal crónica (IRC)14, y el 15% son pacientes diabéticos15. A partir de esta estimación de casos, y de los costes medios de la IRC del trabajo de Arrieta16, se obtuvieron los costes de la IRC generados por la DM en España. Aunque no sería estrictamente hospitalario, este coste supone un importante impacto económico en el gasto asociado a las complicaciones de la DM, y por tanto se añadió en la partida del coste hospitalario.
Costes de atención primariaAl no tener acceso al sistema de información de AP, se estimó el coste por paciente/año a partir del uso de recursos multiplicándolo por el coste unitario17. Se consideraron una media de 4,1 visitas/año de médico18, 8 visitas/año de enfermería18 y 0,145 visitas/año a urgencias en AP19. Asimismo, se incluyeron los costes de un hemograma anual, una hemoglobina glucosilada (HbA1c) trimestral y una visita al oftalmólogo anual. El coste de las tiras reactivas de AMGC para el autoanálisis se aproximó a partir del estudio de Orly-de-Labry et al.20.
Las complicaciones tratadas en AP se evaluaron a partir de estudios españoles identificando las visitas y las pruebas complementarias adicionales21-24. De este modo, se consideró que el 76,9% de los pacientes presentarían hipertensión21, el 74,7% dislipidemia21, el 61,9% problemas de coagulación21, el 23,2% retinopatía/amaurosis22, el 2,6% úlceras22 y el 10% neuropatía23. Asimismo, a partir de Hammer et al.24 se estimaron los costes de las hipoglucemias severas no hospitalizadas.
Para poder extrapolar los costes al contexto nacional se utilizaron las proyecciones poblacionales del Instituto Nacional de Estadística25, en combinación con las estimaciones de prevalencia de DM2 diagnosticada (7,8%) obtenidas en el estudio Di@betes.es9, y considerando que la DM2 suponía el 90% de la prevalencia total de la enfermedad2.
Costes farmacológicosPara estimar el consumo de fármacos antidiabéticos en España, se utilizaron los datos procedentes del informe de ventas IMS26, de mayo de 2010 a mayo de 2011, considerando el precio de venta al público con IVA. Se descontó la parte que paga el paciente por ser medicamentos de cícero o punto negro (los usuarios, excepto los exentos, abonan el 10% del PVP, con una cuantía máxima de 4,13€ por envase). El resto de fármacos no antidiabéticos incorporados proveían del tratamiento de las complicaciones gestionadas en AP (antihipertensivos, hipolipemiantes, antiagregantes, antidepresivos, antibióticos, inhibidores de la bomba de protones, etc.) al mínimo coste. Estos costes farmacológicos no antidiabéticos fueron extrapolados a nivel español siguiendo, la misma metodología que en la extrapolación del coste de AP.
Coste total de las complicacionesAdicionalmente, se analizó el coste total relacionado con las complicaciones en general, para conocer qué peso tendría sobre del coste directo total generado por la DM. Para aproximar este coste, se agruparon de forma transversal los costes que hubieran sido consecuencia de las complicaciones de la DM independientemente del ámbito sanitario donde se hubieran originado. De este modo, se consideró el coste total hospitalario, así como el total de visitas en AP que fueron consecuencia de las complicaciones relacionadas con la DM y los fármacos precisados para su tratamiento.
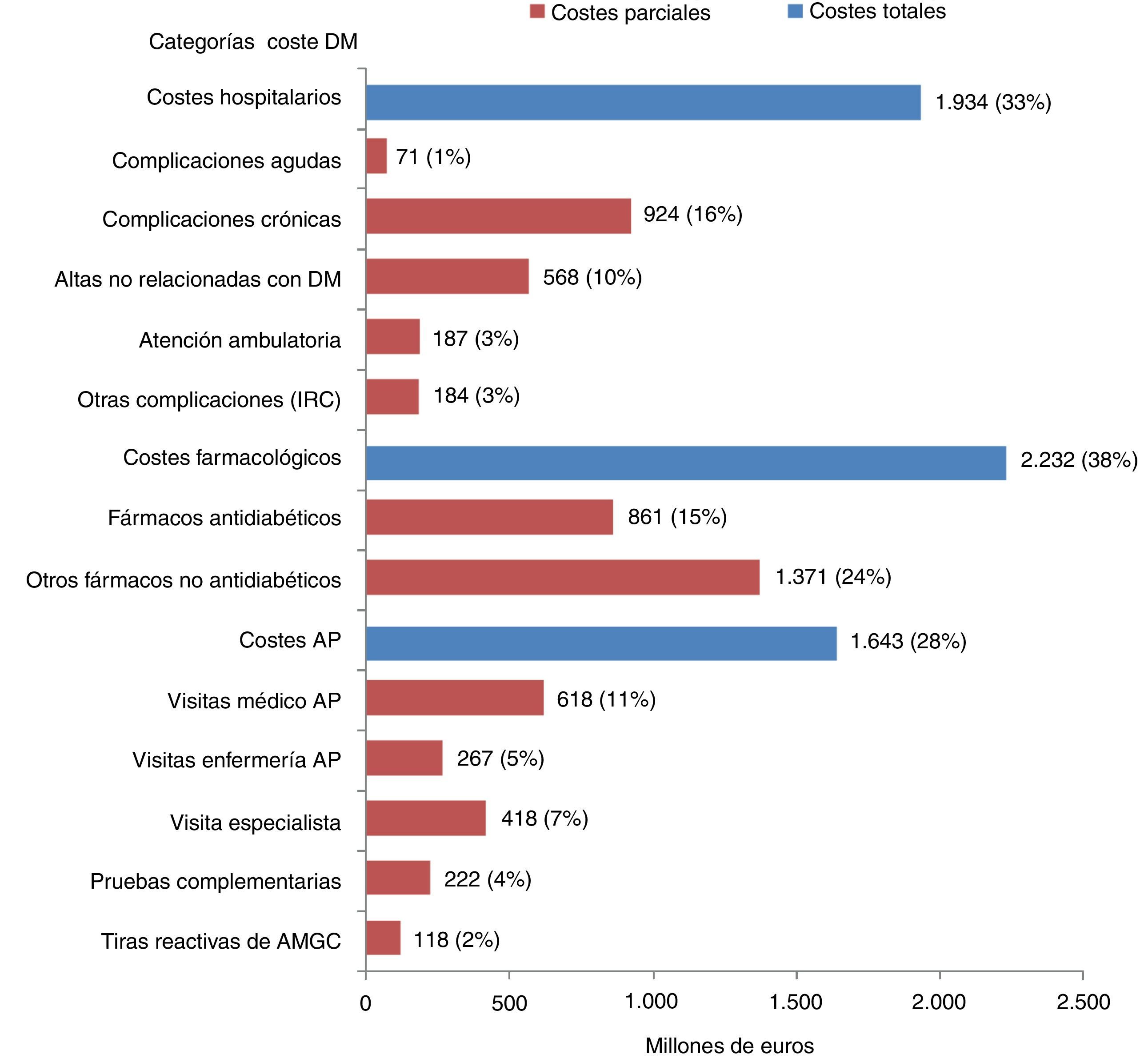
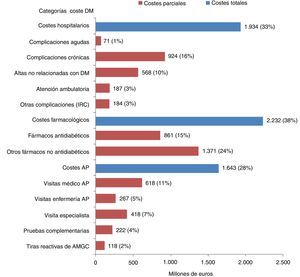
ResultadosCoste hospitalarioDurante 2010 se registraron en España un total de 3.675.430 altas hospitalarias en el CMBD, de las cuales 544.515 (14,8%) correspondieron a pacientes con diagnóstico principal o secundario de DM. El coste hospitalario de la DM en España fue 1.934 millones de euros (33% sobre total DM), siendo las subcategorías principales los costes de las complicaciones crónicas, con 924 millones de euros (16% sobre total DM) y los costes de las altas no relacionadas directamente con la DM 568 millones (10% sobre total DM) (fig. 1).
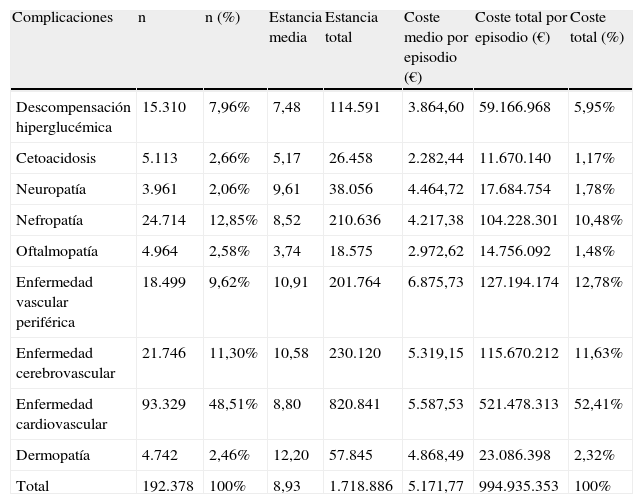
El coste conjunto de las complicaciones agudas y crónicas fue de 995 millones de euros (17% sobre total DM). Las patologías que más influyeron en este coste fueron la enfermedad cardiovascular (521 millones de euros) y la enfermedad vascular periférica (127 millones de euros), suponiendo respectivamente el 52% y el 13% del total de este coste (tabla 2).
Hospitalizaciones de pacientes diabéticos por complicaciones agudas y crónicas en 2010 en España
| Complicaciones | n | n (%) | Estancia media | Estancia total | Coste medio por episodio (€) | Coste total por episodio (€) | Coste total (%) |
| Descompensación hiperglucémica | 15.310 | 7,96% | 7,48 | 114.591 | 3.864,60 | 59.166.968 | 5,95% |
| Cetoacidosis | 5.113 | 2,66% | 5,17 | 26.458 | 2.282,44 | 11.670.140 | 1,17% |
| Neuropatía | 3.961 | 2,06% | 9,61 | 38.056 | 4.464,72 | 17.684.754 | 1,78% |
| Nefropatía | 24.714 | 12,85% | 8,52 | 210.636 | 4.217,38 | 104.228.301 | 10,48% |
| Oftalmopatía | 4.964 | 2,58% | 3,74 | 18.575 | 2.972,62 | 14.756.092 | 1,48% |
| Enfermedad vascular periférica | 18.499 | 9,62% | 10,91 | 201.764 | 6.875,73 | 127.194.174 | 12,78% |
| Enfermedad cerebrovascular | 21.746 | 11,30% | 10,58 | 230.120 | 5.319,15 | 115.670.212 | 11,63% |
| Enfermedad cardiovascular | 93.329 | 48,51% | 8,80 | 820.841 | 5.587,53 | 521.478.313 | 52,41% |
| Dermopatía | 4.742 | 2,46% | 12,20 | 57.845 | 4.868,49 | 23.086.398 | 2,32% |
| Total | 192.378 | 100% | 8,93 | 1.718.886 | 5.171,77 | 994.935.353 | 100% |
Códigos GRD relacionados: descompensación hiperglucémica: 294-566; cetoacidosis: 295; neuropatía: 6-12-18-19-34-531; nefropatía: 304-305-315-316-317-320-321-322-331-332-556-568-569; oftalmopatía: 36-37-39-42-45-46-47-48-534-535-40-44; enfermedad vascular periférica: 113-114-130-131-209-225-269-270-285-292-797-796; enfermedad cerebrovascular: 5-14-15-16-17-533-532-531; enfermedad cardiovascular: 106-107-112-120-121-122-123-124-125-127-132-133-134-140-141-142-144-145-478-479-544-546-549-550-808-143-104-105-108-110-111; dermopatía: 271-277-278-562-563-287-263-246-279.
Del total de pacientes diabéticos hospitalizados, el 4,6% tenía diagnóstico principal o secundario de hipoglucemia. Considerando los pacientes con complicaciones de descompensación diabética y con diagnóstico principal de hipoglucemia, el coste del episodio de hipoglucemia fue de 3.554€, con una media de 6,75días de estancia. Teniendo en cuenta que hay 7.894 episodios de hipoglucemias en el ámbito hospitalario, el coste total de las hipoglucemias hospitalizadas asciende a 28 millones de euros.
Costes farmacológicosLos costes farmacológicos totales generados por la DM fueron de 2.232 millones de euros (38% sobre total DM). La partida con mayor aportación al coste farmacológico fue la de los fármacos no antidiabéticos (1.371 millones de euros). En 2011 se consumieron en España 39 millones de fármacos antidiabéticos, generando un gasto de más de 861 millones de euros (15% sobre total DM). El 48,48% de este coste fue generado por las insulinas humanas y sus análogos, mientras que cerca del 30% del coste total fue generado por los inhibidores DPP4.
Costes de atención primariaLos costes generados en AP por los pacientes DM ascendieron a 1.643 millones de euros (28% total DM), siendo el mayor coste el generado por las visitas al médico de AP (618 millones de euros; 11% sobre total DM), seguido por las visitas al especialista (unos 418 millones de euros; 7% sobre total DM). El consumo observado de tiras reactivas de AMGC, en el SNS fue de 421,6 millones de unidades, generando un gasto total de 118 millones de euros (2% sobre total DM).
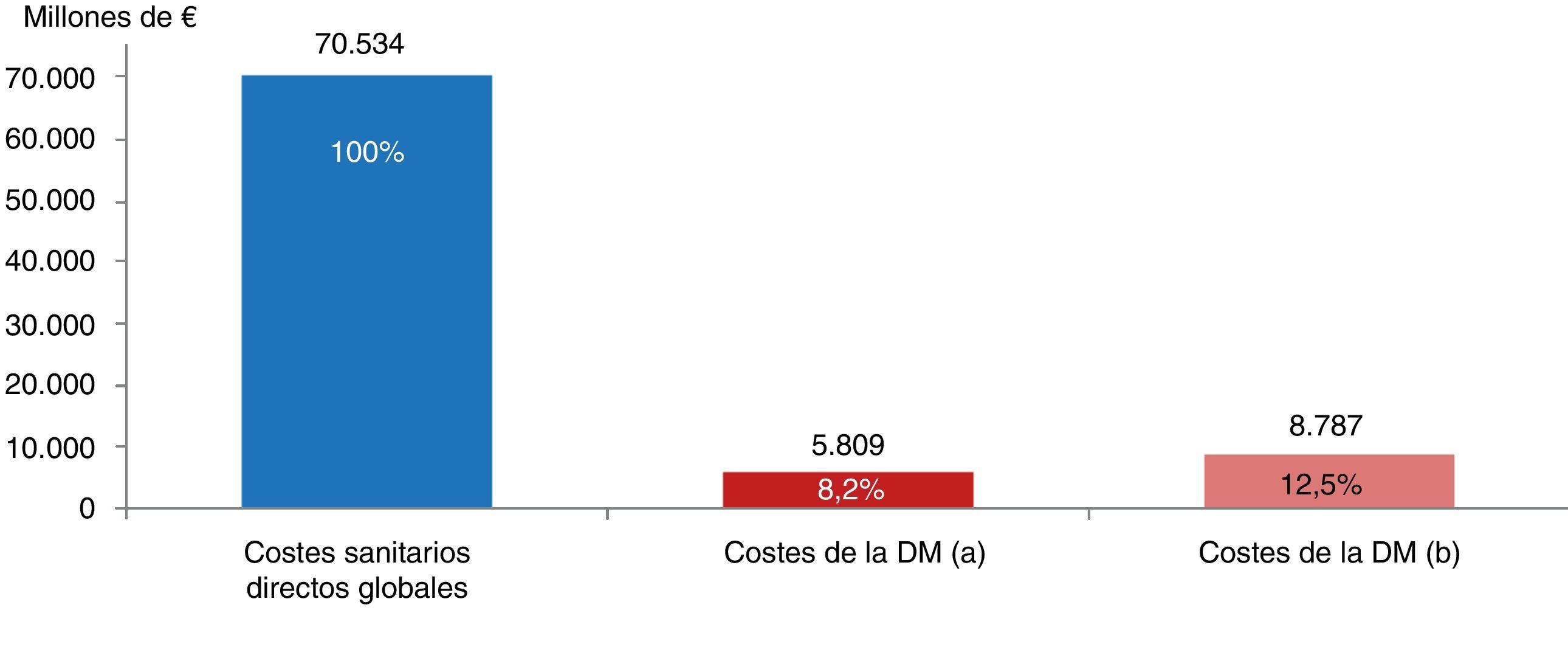
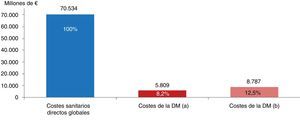
Coste de la diabetes mellitusEl coste de la DM para el SNS ascendió a 5.809 millones de euros. Esta cantidad equivaldría al 8,2% del gasto sanitario total para el SNS (fig. 2). Considerando que la prevalencia DM afecta a 3.282.790 pacientes, el coste anual por paciente diabético sería de 1.770€. Al considerar de manera agregada el coste total generado por las complicaciones, este ascendió a 2.143 millones de euros (37% sobre total DM).
Impacto de la diabetes mellitus en el gasto sanitario global español. Millones de euros (% sobre el total). DM: diabetes mellitus. a) considerando prevalencia diagnosticada DM2 7,8%, 90% de la prevalencia total diagnosticada de DM. b) considerando prevalencia total DM2 13,8%, 90% de la prevalencia total de DM.
Una de las fortalezas del actual estudio es la consideración del exceso de coste que genera la DM, para no sobrevalorar el coste de la patología. De este modo, el coste de la DM ascendió a 5.809 millones de euros, siendo los costes farmacológicos (38%) y hospitalario (33%) los más relevantes. Teniendo en cuenta el elevado infradiagnóstico de la DM9, el coste de la DM podría ascender a 8.787 millones de euros (12,5% del gasto sanitario10) de estar todos los pacientes con DM diagnosticados. En la actualidad, la incapacidad del sistema de detectar estos pacientes con DM deriva en un aumento de las complicaciones y hospitalizaciones futuras que podrían ser evitadas. Además, hay que destacar que las complicaciones asociadas a la DM alcanzan el 37% del coste total anual de la DM.
En España, el coste del tratamiento de insulina y antidiabéticos orales se ha incrementado fuertemente en el periodo 2000-2008: el 91,2% y el 20,2%, respectivamente2. No obstante, en el presente trabajo los costes de otros fármacos no antidiabéticos utilizados para tratar las complicaciones fueron la categoría que más incrementó el coste farmacológico, que representó el 38% del coste total de la DM. Otros artículos españoles, en los que no se tuvo en cuenta el exceso de coste, mostraron una mayor contribución de los costes farmacológicos de entre el 42,5% y el 64,8%3,4,6-8. Aunque en términos generales, los resultados son bastante similares.
Una limitación fue el uso de fuentes secundarias para obtener el uso de recursos en AP, dada la falta de fuentes accesibles y homogéneas en AP, restricción indicada por Oliva et al.3. Sin embargo, el trabajo actual ha podido contar con las tarifas oficiales17 en la consideración de los precios unitarios, de manera que se puede tener una visión más cercana a la realidad.
Otra de las limitaciones, estaría relacionada con la necesidad de agrupar estudios con pequeño tamaño muestral para estimar el coste de los fármacos no antidiabéticos dada la falta de existencia de un registro y que podría estar infravalorando este coste. Asimismo, podría existir un sesgo al alza en el coste de atención ambulatoria en el hospital, ya que el coste imputado se basó en los GRD13.
Las hipoglucemias son una de las complicaciones de la DM que son evitables con un control adecuado de la DM, aunque de difícil cuantificación, ya que normalmente solo se detectan los episodios severos (2,45%)27, mientras que las hipoglucemias no severas y las severas no hospitalizadas podrían alcanzar generar un coste adicional de más de 12millones de euros28.
En cualquier caso, tanto los antecedentes como los resultados del presente trabajo muestran la importancia de las complicaciones de la DM en términos de su impacto económico para el SNS, además del gran menoscabo en la salud de los pacientes. En España se ha observado que aproximadamente el 60% de los pacientes diabéticos no cumplen el objetivo de control glucémico del HbA1c<7,0%21. En este sentido, cabe señalar que el buen control de la patología, que pasa por un correcto tratamiento y monitorización de los niveles de glucosa en sangre, ha demostrado disminuir la incidencia de complicaciones y, por tanto, los costes esencialmente hospitalarios asociados a la DM1,3,7,8. Así, recientemente se ha demostrado que el uso de tiras reactivas de AMGC en España está por debajo del ideal teórico definido por la Sociedad Española de Diabetes en más de un 30%, lo que podría producir un exceso de complicaciones evitables, con evidentes repercusiones presupuestarias20. De hecho, en Italia se ha verificado que la restricción en el uso de tiras reactivas para el autocontrol se asocia a un aumento de los costes, y que el aumento de las tiras reactivas se ve compensado sobradamente por los ahorros en hospitalizaciones por complicaciones29. Asimismo, la inercia terapéutica y el cumplimiento terapéutico pueden condicionar en gran medida la no consecución de los objetivos de control en los pacientes diabéticos30.
Este trabajo presenta, de forma global, el coste de la DM. Sería deseable, aunque complicado, por el origen dispar de las fuentes, un estudio que pudiera separar y comparar los costes para la DM en su conjunto y también para los 2 subtipos de DM (DM1 y DM2). González et al.1 señalan en su revisión que los estudios con seguimiento prospectivo de los pacientes resultarían más precisos, con la limitación del elevado coste económico, de recursos y tiempo que supondría.
En conclusión, pese a la dificultad de encontrar el coste puro que representa la DM en España, la aproximación utilizada en este estudio permite conocer con un cierto nivel de detalle el coste asociado a las complicaciones de la diabetes, aun tratando de ser conservadores en cuanto a la estimación del gasto. Pero precisamente estas complicaciones, que son el principal componente del impacto humano y económico de la diabetes, son posiblemente los costes más susceptibles de ser reducidos con medidas de optimización del tratamiento y monitorización de la enfermedad, acercando la práctica clínica observada a las recomendaciones basadas en la mejor evidencia científica disponible en el manejo global de la diabetes.
FinanciaciónEste estudio ha sido cofinanciado por LifeScan, compañía de Johnson & Johnson, Fondos FEDER e Instituto de Salud CarlosIII (Red TERCEL), Ministerio de Ciencia e Innovación (CIBERDEM), y las Fundaciones FAID y SED.
Conflicto de interesesLos autores declaran la independencia de los órganos financiadores en el análisis de los resultados y la elaboración de las conclusiones. M. Brosa, C. Crespo y N. López-Martínez trabajan en una consultora independiente que recibió financiación por parte de LifeScan, compañía de Johnson & Johnson. Los demás autores declaran no tener conflicto de intereses.
AgradecimientosQueremos agradecer al Dr. Ramon Gisbert Gelonch su inestimable ayuda en la revisión de la literatura de estudios del coste de la enfermedad.