Identificar los factores que explican cambios en el coste del paciente con diabetes mellitus tipo2 (DM2) según la literatura.
MétodoSe consultaron bases de datos electrónicas nacionales e internacionales para identificar artículos publicados entre enero de 2001 y diciembre de 2012 que estimasen el coste de la DM2 en España y Europa; y evaluasen los factores determinantes del coste.
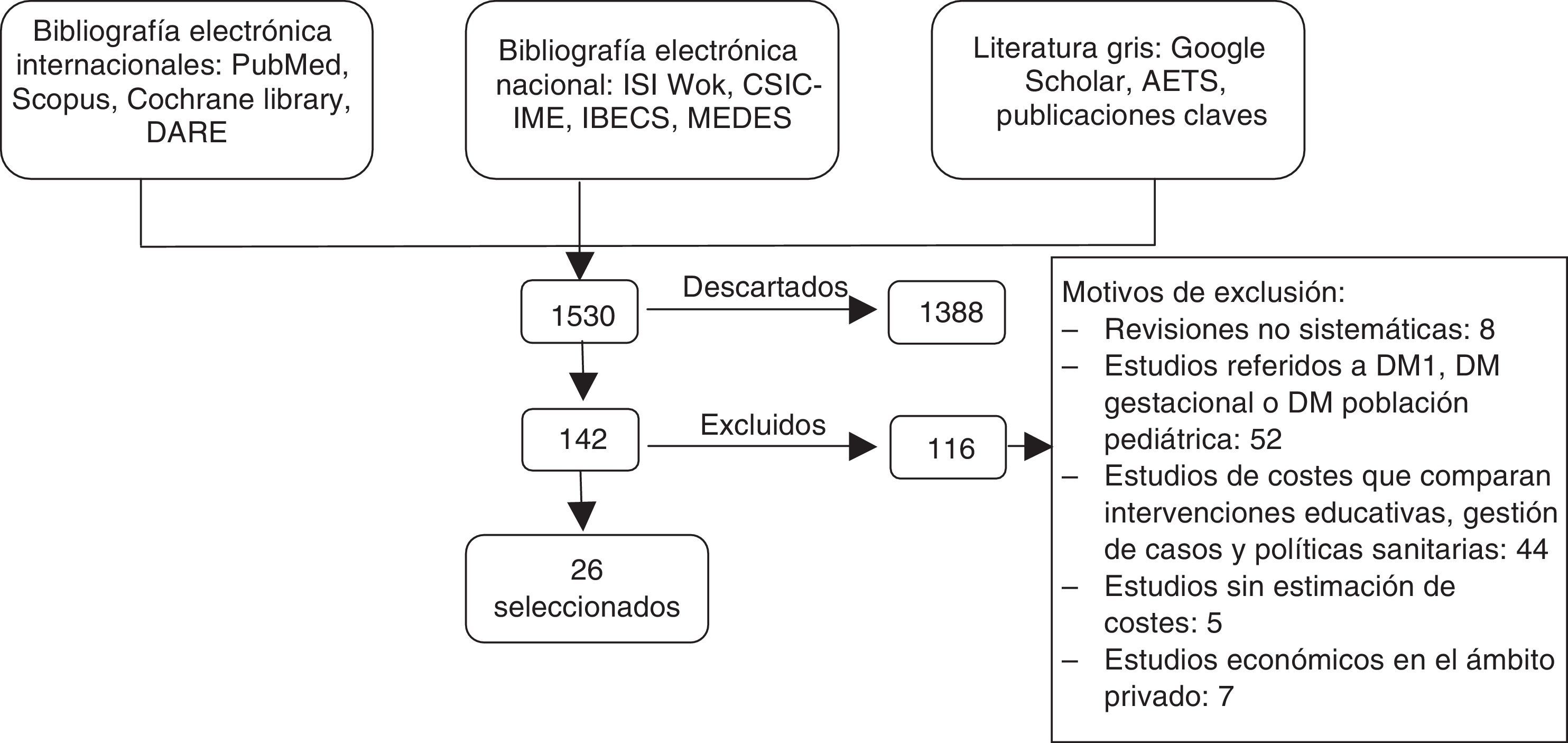
ResultadosSe revisaron 26 publicaciones de las 1.530 identificadas; 9 estimaban el coste de la DM2 en Europa y 17 evaluaban los factores que determinaban cambios en los costes. Las complicaciones y las hipoglucemias incrementan hasta 4 veces el coste, mientras que la optimización de la adherencia y del control del peso lo reduce. Las complicaciones explican el 71,4% del coste directo en España.
ConclusionesEstrategias terapéuticas asociadas a una menor frecuencia de hipoglucemias y a una mejor adherencia y un óptimo control del peso permitirían reducir el coste de la DM2.
To analyze the main factors that influence the health care costs of treating type 2 diabetes mellitus (T2DM) patients, using a literature review.
MethodsNational and international electronic data bases were searched to identify articles published between January 2001 and December 2012 that estimated T2DM costs and evaluated cost determining factors.
ResultsA total of 26 articles were reviewed out of the 1530 relevant titles identified. In Spain, 71.4% of the direct costs of T2DM is related to T2DM complications. Hypoglycemia and other complications could increase T2DM costs by up to 4-fold. Improving adherence and weight control reduce T2DM costs.
ConclusionTherapeutic strategies associated to less hypoglycemia events, better adherence, and weight control may lead to lower T2DM costs.
Se estima que actualmente existen 246 millones de personas afectadas de diabetes mellitus (DM) en todo el planeta, pudiendo llegar a los 366 millones de casos en el año 20301. En España, la prevalencia de la DM tipo2 (DM2) se sitúa en valores cercanos al 14%, siendo más de la mitad de ellos diabéticos sin diagnosticar2. La prevalencia de los factores que favorecen el desarrollo de la DM también es elevada. Así, en 2012, el 53,7% de la población española mayor de 18años padece obesidad o sobrepeso, y el 41,33% se declara sedentaria3.
La DM2 se asocia a un amplio abanico de complicaciones que reducen la calidad de vida relacionada con la salud y aumentan el riesgo de muerte prematura en quienes la padecen debido a complicaciones microvasculares y enfermedades cardiovasculares, las cuales son entre 2 y 4 veces más frecuentes que en la población general4. Un buen control glucémico se relaciona con complicaciones menos frecuentes y, en consecuencia, menores costes directos5. Las hipoglucemias son uno de los factores limitantes del tratamiento intensivo de la DM2; en los pacientes con DM2 los episodios de hipoglucemias son menos frecuentes que en los pacientes con DM tipo1 (DM1); sin embargo, estos están relacionados con un aumento del riesgo de aparición de complicaciones micro y macrovasculares, con el consiguiente incremento de coste asociado6,7. Por otro lado, la adherencia al tratamiento también puede contribuir a la reducción de los costes asociados a la DM2 gracias a una mejora del control glucémico y la consecuente reducción en el uso de recursos8. Factores que pueden favorecer el desarrollo de la DM2, como la obesidad, también pueden contribuir a generar costes adicionales al manejo de estos pacientes, ya que la coexistencia de ambas patologías incrementa el riesgo de aparición de complicaciones macrovasculares9.
El objetivo principal de este trabajo es identificar los principales factores que explican cambios en el coste del paciente con DM2 de acuerdo con lo publicado en la literatura, analizando particularmente los datos españoles. Adicionalmente, se propone valorar la consistencia de los datos aportados y de los resultados hallados en la literatura.
Material y métodosSe consultaron bases de datos bibliográficas electrónicas internacionales (MedLine-PubMed, ISI Wok, Scopus, Cochrane Library, DARE), nacionales (Centro Superior de Investigaciones Científicas-Índice Médico Español [CSIC-IME], Índice Bibliográfico Español en Ciencias de la Salud [IBECS], Medicina en Español [MEDES], Medibooks) y fuentes de literatura gris (Google Scholar, páginas electrónicas de las principales Agencias de evaluación de tecnologías sanitarias [AETS] europeas). La búsqueda se complementó con la revisión manual de las listas de referencias bibliográficas de las publicaciones clave identificadas.
Los criterios de búsqueda fueron flexibles para recuperar el mayor número de publicaciones. La búsqueda en MedLine-PubMed se elaboró conjugando con los operadores booleanos «or» y «and» los descriptores Medical Subject Heading (MeSH): «type 2 diabetes mellitus», «costs», «direct costs», «indirect costs», «costs burden», «oral antidiabetic agents», «insulin therapy», «hypoglycemia», «complications», «retinopathy», «foot care», «neuropathy», «obesity», «weight», «macrovascular complications», «adherence» y «compliance». Los términos que resultaron más eficaces en la búsqueda en MedLine-PubMed fueron posteriormente utilizados para revisar las restantes bases de datos y sitios web.
La depuración de las publicaciones recuperadas se efectuó mediante el análisis de títulos y resúmenes para descartar duplicaciones e información no relevante. Una vez identificadas las publicaciones que potencialmente serían revisadas, se valoraron los textos completos correspondientes y se procedió a la aplicación de los criterios de inclusión/exclusión para la selección final de los artículos a revisar. La selección de los artículos se realizó priorizando las publicaciones realizadas en España y en el resto de Europa. En el caso de no disponer de información suficiente referente a Europa, se amplió la selección a los estudios realizados en Estados Unidos y Canadá. La selección fue llevada a cabo por 2 investigadores independientes. Las discrepancias de selección fueron consultadas con un tercer investigador y resueltas por consenso.
Se incluyeron artículos publicados entre enero de 2001 y diciembre de 2012 que fuesen: a)estudios de costes en los que se describiese el uso de recursos y/o el tipo de costes asociados al manejo de la DM2; b)estudios sobre costes de las complicaciones micro y macrovasculares y las hipoglucemias asociadas a la DM2; c)estudios que evaluasen la adherencia al tratamiento de la DM2 y los costes y/o uso de recursos asociados a la misma, y d)estudios que evaluasen el impacto de la obesidad en los costes de la DM2.
Se excluyeron los artículos: a)con formato de comentarios, cartas al director o editoriales; b)revisiones no sistemáticas; c)evaluaciones económicas completas, incluyendo estudios de coste-efectividad, coste-beneficio, coste-utilidad, y minimización de costes de intervenciones preventivas, diagnósticas y terapéuticas de la DM y sus complicaciones; d)estudios clínicos, no económicos, de la DM; e)estudios referidos a DM1, DM gestacional, DM en la población pediátrica o que no diferencien el subtipo de DM; f)estudios de costes en los que se comparasen intervenciones educativas, de gestión de casos y políticas sanitarias, y g)estudios desarrollados en el ámbito privado de la salud.
En los casos en que la moneda del estudio era distinta al euro, los costes se convirtieron al euro por medio de la herramienta CCEMG-EPPI-Centre Cost Converter10 y posteriormente todos los costes se actualizaron a febrero de 2013 en base al sistema Índice de Precios de Consumo general para periodos anuales completos. Los niveles de evidencia de las publicaciones seleccionadas se evaluaron según criterios del Center for Evidence Based Medicine (CEBM).
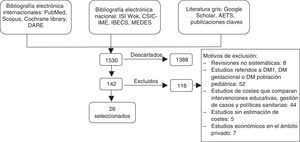
ResultadosInicialmente se identificaron un total de 1.530 documentos, de los que se eliminaron 1.388 publicaciones (duplicados y no relevantes). Con la aplicación de los criterios de inclusión/exclusión se excluyeron 116 documentos, y finalmente se revisaron 26 artículos (fig. 1).
Características descriptivas, metodológicas y nivel de evidencia de los estudios analizadosLos 26 artículos revisados describen el coste de la DM2 y los factores que determinan dicho coste (complicaciones micro y macrovasculares, hipoglucemias, obesidad y adherencia). Las publicaciones recuperadas corresponden mayoritariamente a estudios observacionales, siendo el 57,8% (n=15) longitudinales retrospectivos, el 15,4% (n=4) estudios de cohortes retrospectivos, el 11,5% (n=3) estudios prospectivos y el 7,7% (n=2) estudios caso-control retrospectivos. Las 2 publicaciones restantes son un estudio transversal retrospectivo y una estimación de costes utilizando la aproximación «arriba abajo» (topdown approach), respectivamente.
Un total de 9 publicaciones estiman el coste de la DM2 en Europa; de ellos 3 estudios son españoles, 2 están realizados en distintos países europeos, incluido España, y 4 en otros países europeos (Suiza, Alemania, Reino Unido y Grecia). El resto de estudios (n=17) evalúan los factores que determinan cambios en los costes de la DM2. Así, 6 determinan el coste de las complicaciones micro y macrovasculares asociadas a la DM2, siendo 4 de ellos realizados en Estados Unidos o Canadá y 2 en países europeos, incluyendo España. Seis publicaciones determinan el impacto de las hipoglucemias en el uso de recursos y/o coste de la DM2, 4 son estudios norteamericanos, uno es del Reino Unido y el otro corresponde a un estudio europeo que incluye España entre los países evaluados. Tres estudios investigan la influencia de la obesidad en los costes, 2 realizados en Estados Unidos y uno en Alemania. Finalmente, 2 publicaciones evalúan la asociación entre la adherencia al tratamiento y el uso de recursos y el coste asociado, ambos realizados en Estados Unidos.
En relación con los niveles de evidencia de las publicaciones identificadas, el 84,6% (n=22) presentan un nivel de evidencia 4, que corresponde a estudios observacionales de costes que no presentan análisis de sensibilidad, mientras que el 15,4% (n=4) restante son análisis basados en alternativas o costes limitados que incluyen análisis de sensibilidad y presentan un nivel de evidencia 3c.
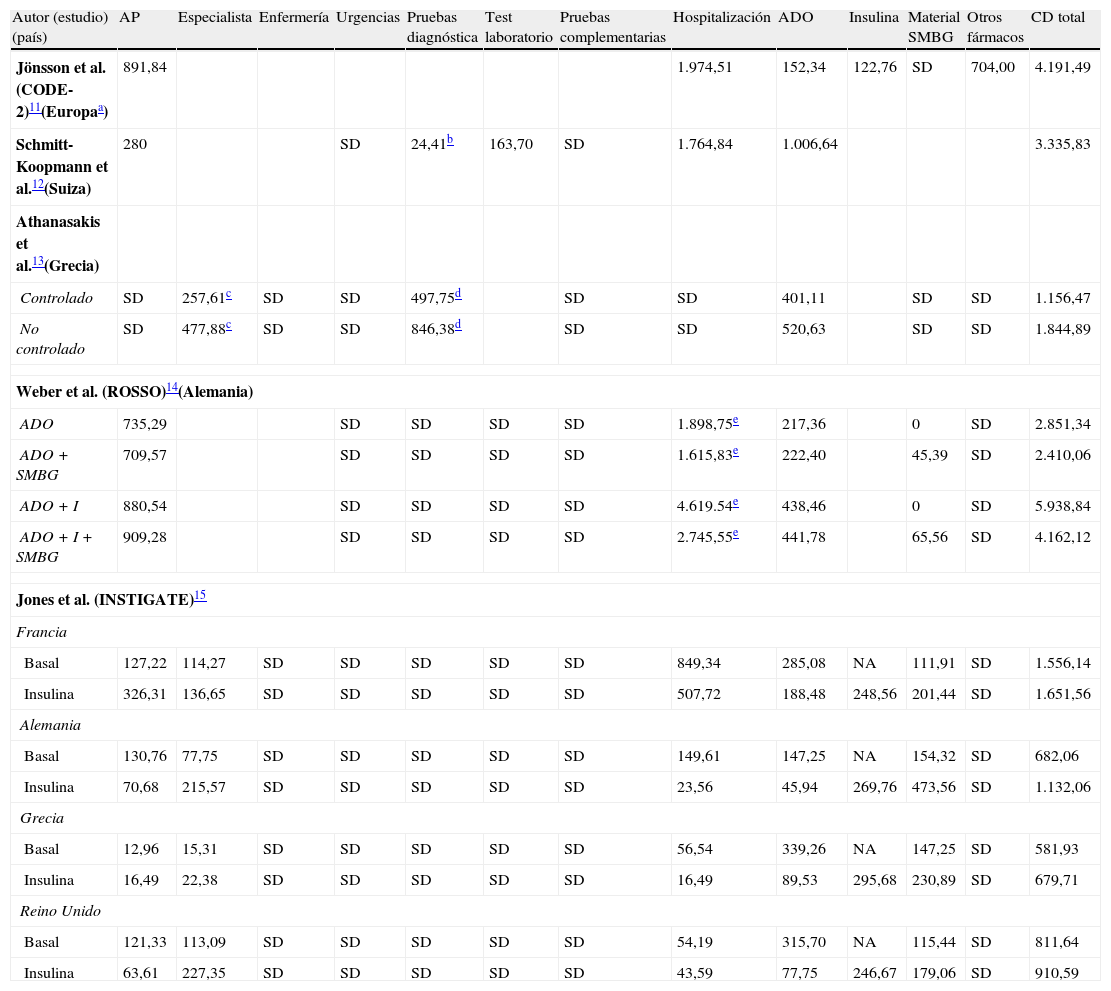
Estimación del coste sanitario total destinado al manejo del paciente con diabetes mellitus tipo 2 en EuropaCoste sanitario total destinado a la diabetes mellitus tipo 2 en EuropaEl estudio más relevante identificado en la literatura sobre el impacto económico de la DM2 en Europa es el Cost of Diabetes in Europe-Type 2 (CODE-2), realizado entre 1998 y 1999, el cual sitúa el coste directo total del manejo integral de los pacientes con DM2 cerca de los 43 billones de euros/año, representando aproximadamente el 5% del total del coste sanitario europeo de 199911. A raíz del estudio CODE-2 se realizaron estudios similares en otros países europeos, como Suiza o Grecia. En Suiza, el coste directo total de los pacientes con DM2 representa el 2,2% del coste sanitario total suizo de 199912, mientras que el manejo integral del paciente con DM2 en Grecia se sitúa alrededor del 12% en 2007 (tabla 1)13.
Principales costes directos (paciente/año) obtenidos en los distintos estudios de costes de la DM2 realizados en países europeos (euros de 2013)
| Autor (estudio) (país) | AP | Especialista | Enfermería | Urgencias | Pruebas diagnóstica | Test laboratorio | Pruebas complementarias | Hospitalización | ADO | Insulina | Material SMBG | Otros fármacos | CD total |
| Jönsson et al. (CODE-2)11(Europaa) | 891,84 | 1.974,51 | 152,34 | 122,76 | SD | 704,00 | 4.191,49 | ||||||
| Schmitt-Koopmann et al.12(Suiza) | 280 | SD | 24,41b | 163,70 | SD | 1.764,84 | 1.006,64 | 3.335,83 | |||||
| Athanasakis et al.13(Grecia) | |||||||||||||
| Controlado | SD | 257,61c | SD | SD | 497,75d | SD | SD | 401,11 | SD | SD | 1.156,47 | ||
| No controlado | SD | 477,88c | SD | SD | 846,38d | SD | SD | 520,63 | SD | SD | 1.844,89 | ||
| Weber et al. (ROSSO)14(Alemania) | |||||||||||||
| ADO | 735,29 | SD | SD | SD | SD | 1.898,75e | 217,36 | 0 | SD | 2.851,34 | |||
| ADO + SMBG | 709,57 | SD | SD | SD | SD | 1.615,83e | 222,40 | 45,39 | SD | 2.410,06 | |||
| ADO + I | 880,54 | SD | SD | SD | SD | 4.619.54e | 438,46 | 0 | SD | 5.938,84 | |||
| ADO + I + SMBG | 909,28 | SD | SD | SD | SD | 2.745,55e | 441,78 | 65,56 | SD | 4.162,12 | |||
| Jones et al. (INSTIGATE)15 | |||||||||||||
| Francia | |||||||||||||
| Basal | 127,22 | 114,27 | SD | SD | SD | SD | SD | 849,34 | 285,08 | NA | 111,91 | SD | 1.556,14 |
| Insulina | 326,31 | 136,65 | SD | SD | SD | SD | SD | 507,72 | 188,48 | 248,56 | 201,44 | SD | 1.651,56 |
| Alemania | |||||||||||||
| Basal | 130,76 | 77,75 | SD | SD | SD | SD | SD | 149,61 | 147,25 | NA | 154,32 | SD | 682,06 |
| Insulina | 70,68 | 215,57 | SD | SD | SD | SD | SD | 23,56 | 45,94 | 269,76 | 473,56 | SD | 1.132,06 |
| Grecia | |||||||||||||
| Basal | 12,96 | 15,31 | SD | SD | SD | SD | SD | 56,54 | 339,26 | NA | 147,25 | SD | 581,93 |
| Insulina | 16,49 | 22,38 | SD | SD | SD | SD | SD | 16,49 | 89,53 | 295,68 | 230,89 | SD | 679,71 |
| Reino Unido | |||||||||||||
| Basal | 121,33 | 113,09 | SD | SD | SD | SD | SD | 54,19 | 315,70 | NA | 115,44 | SD | 811,64 |
| Insulina | 63,61 | 227,35 | SD | SD | SD | SD | SD | 43,59 | 77,75 | 246,67 | 179,06 | SD | 910,59 |
ADO: antidiabéticos orales; AP: atención primaria; CD: coste directo; I: insulina; NA: no aplicable; SD: sin datos disponibles; SMBG: Self Monitoring of Blood Glucose.
En la línea del estudio CODE-2 se desarrollaron a nivel europeo otros 2 estudios sobre la DM2, el Self-Monitoring of Blood Glucose (SMBG) and Outcome in Patients with Type 2 Diabetes (ROSSO)14 y el estudio INSTIGATE15. El primero pone de manifiesto la asociación entre los SMBG y el descenso de la morbimortalidad por cualquier causa, asociada a la DM214. De este modo, aunque la implantación de los SMBG produce un incremento de coste anual entre 45 y 65€ paciente/año, la disminución de las complicaciones micro y macrovasculares detectadas en estos pacientes reduce los costes directos totales entre un 10 y un 43%14. Por su parte, el estudio INSTIGATE muestra una elevada heterogeneidad en los costes estimados entre los países europeos evaluados. Sin embargo, en todos ellos, una vez instaurada la insulinoterapia, se observa un aumento de la utilización de recursos sanitarios que conlleva un incremento del coste directo asociado a la enfermedad (tabla 1)15.
Finalmente, en la literatura también se ha identificado un trabajo que determina el coste directo actual de la DM2 en el Reino Unido en 10,7 billones de euros y unos costes indirectos de 16 billones de euros, estimando un incremento de dichos valores en el año 2035/2036 entre el 150% y el 170%16.
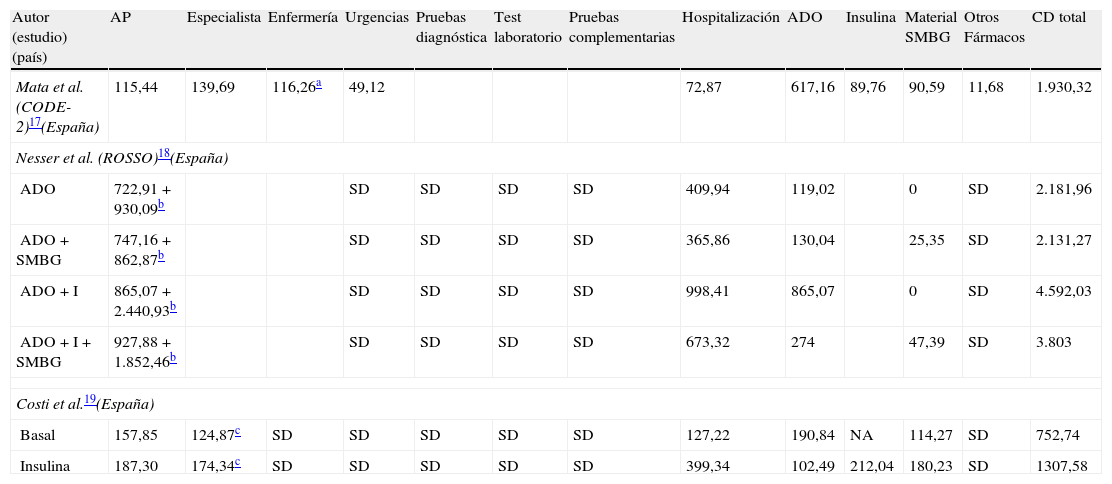
Coste sanitario total destinado a la diabetes mellitus tipo 2 en EspañaEl estudio CODE-2 estima que en España únicamente el 28,6% del coste directo anual de la DM2 está relacionado directamente con el control de la DM2, estando la mayor parte asociado a las complicaciones17. Por su parte, el estudio ROSSO determina que el coste total anual del paciente con DM2 que realiza SMBG representa entre 50,69 y 789€ anuales menos por paciente en comparación con el coste del paciente que no realiza SMBG18, en función del tratamiento empleado (tabla 2). La reducción del coste es atribuible a la disminución de los costes derivados de las complicaciones18. Finalmente, el estudio INSTIGATE, realizado en España, determina que el coste directo del paciente DM2 se incrementa en 1,8 veces al iniciar el tratamiento con insulina, principalmente a consecuencia del aumento del uso de recursos asociado a las hospitalizaciones (tabla 2)19.
Principales costes directos (paciente/año) obtenidos en los distintos estudios de costes de la DM2 realizados en España (euros de 2013)
| Autor (estudio) (país) | AP | Especialista | Enfermería | Urgencias | Pruebas diagnóstica | Test laboratorio | Pruebas complementarias | Hospitalización | ADO | Insulina | Material SMBG | Otros Fármacos | CD total |
| Mata et al. (CODE-2)17(España) | 115,44 | 139,69 | 116,26a | 49,12 | 72,87 | 617,16 | 89,76 | 90,59 | 11,68 | 1.930,32 | |||
| Nesser et al. (ROSSO)18(España) | |||||||||||||
| ADO | 722,91 + 930,09b | SD | SD | SD | SD | 409,94 | 119,02 | 0 | SD | 2.181,96 | |||
| ADO + SMBG | 747,16 + 862,87b | SD | SD | SD | SD | 365,86 | 130,04 | 25,35 | SD | 2.131,27 | |||
| ADO + I | 865,07 + 2.440,93b | SD | SD | SD | SD | 998,41 | 865,07 | 0 | SD | 4.592,03 | |||
| ADO + I + SMBG | 927,88 + 1.852,46b | SD | SD | SD | SD | 673,32 | 274 | 47,39 | SD | 3.803 | |||
| Costi et al.19(España) | |||||||||||||
| Basal | 157,85 | 124,87c | SD | SD | SD | SD | SD | 127,22 | 190,84 | NA | 114,27 | SD | 752,74 |
| Insulina | 187,30 | 174,34c | SD | SD | SD | SD | SD | 399,34 | 102,49 | 212,04 | 180,23 | SD | 1307,58 |
ADO: antidiabéticos orales; AP: atención primaria; CD: coste directo; I: insulina; NA: no aplicable; SD: sin datos disponibles; SMBG: Self Monitoring of Blood Glucose.
Los distintos estudios revisados señalan las hospitalizaciones como principal componente explicativo del coste directo de la DM211-13,17.
El estudio INSTIGATE pone de manifiesto que la instauración del tratamiento con insulina conlleva un cambio en los componentes explicativos de los costes asociados a la DM215. Así, en Europa, en los 6meses posteriores al inicio de la terapia insulínica la proporción de coste total relacionado con los antidiabéticos orales (ADO) y las hospitalizaciones disminuye, incrementando la proporción de coste asociada al control glucémico, posiblemente a consecuencia del aumento de las consultas sanitarias observada en este periodo15. Sin embargo, en España, una vez instaurada la insulinoterapia se incrementan los costes asociados a las hospitalizaciones, principalmente como resultado del incremento de las hipo e hiperglucemias relacionadas con la falta de adherencia al tratamiento y a las comorbilidades19.
Análisis de los factores que explican los cambios en el coste del paciente con diabetes mellitus tipo 2Al identificarse un escaso número de publicaciones (n=3) que evaluasen los factores que impactan en el coste del paciente con DM2 en España o en Europa, se amplió la selección a aquellos artículos clave publicados en Estados Unidos y/o Canadá.
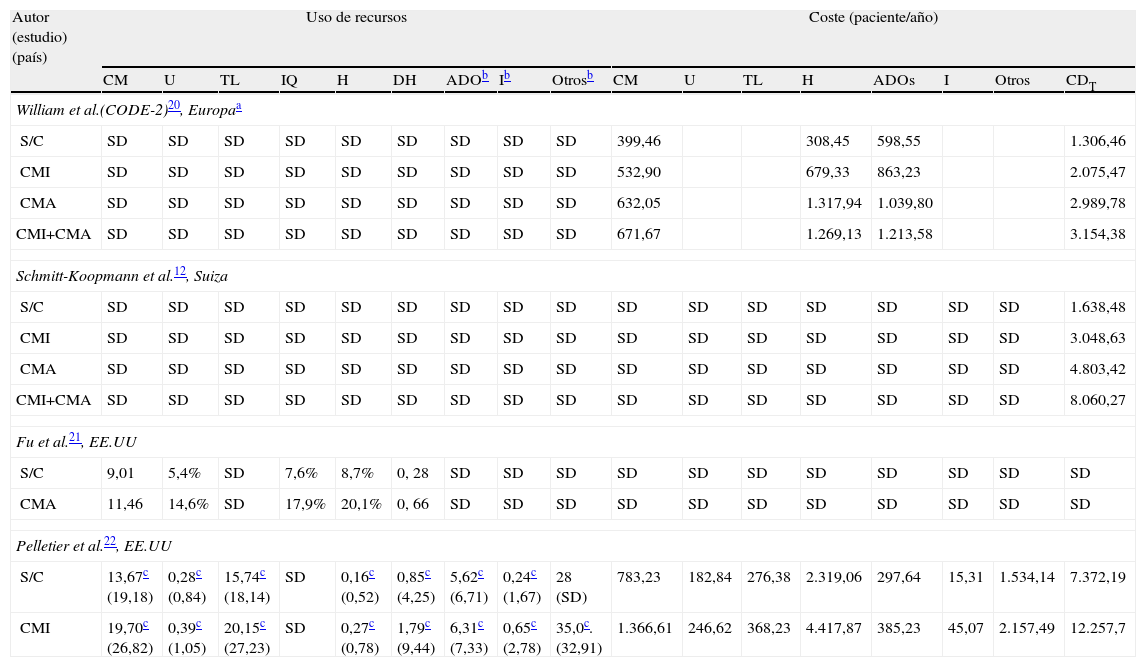
Influencia de las complicaciones vasculares en el coste asociado a la diabetes mellitus tipo 2Según el estudio CODE-2, realizado en Europa, la presencia de complicaciones microvasculares incrementa los costes directos en un 70%, mientras que las complicaciones macrovasculares o la presencia de ambas multiplican por 2,1 y por 3,5 dicho coste, explicado por el aumento del coste asociado a las hospitalizaciones20. Así, las complicaciones micro y macrovasculares amplían el coste de las hospitalizaciones en un 100 y un 200%, respectivamente, pudiendo ascender hasta en un 450% cuando el paciente presenta ambas complicaciones20. En España, los resultados obtenidos van en línea con los obtenidos en Europa; así, las complicaciones incrementan entre 1,6 y 2,4 veces los costes, siendo el principal factor explicativo del aumento de coste las hospitalizaciones17. En Suiza también se observa que el coste del paciente con complicaciones microvasculares y macrovasculares es 2 y 3 veces superior que el coste del paciente sin complicaciones, elevando hasta 4 veces dicho coste al coexistir ambas complicaciones (tabla 3)12.
Resultados obtenidos de uso de recursos y costes en los estudios sobre complicaciones micro y macrovasculares de la DM2
| Autor (estudio) (país) | Uso de recursos | Coste (paciente/año) | |||||||||||||||
| CM | U | TL | IQ | H | DH | ADOb | Ib | Otrosb | CM | U | TL | H | ADOs | I | Otros | CDT | |
| William et al.(CODE-2)20, Europaa | |||||||||||||||||
| S/C | SD | SD | SD | SD | SD | SD | SD | SD | SD | 399,46 | 308,45 | 598,55 | 1.306,46 | ||||
| CMI | SD | SD | SD | SD | SD | SD | SD | SD | SD | 532,90 | 679,33 | 863,23 | 2.075,47 | ||||
| CMA | SD | SD | SD | SD | SD | SD | SD | SD | SD | 632,05 | 1.317,94 | 1.039,80 | 2.989,78 | ||||
| CMI+CMA | SD | SD | SD | SD | SD | SD | SD | SD | SD | 671,67 | 1.269,13 | 1.213,58 | 3.154,38 | ||||
| Schmitt-Koopmann et al.12, Suiza | |||||||||||||||||
| S/C | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | 1.638,48 |
| CMI | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | 3.048,63 |
| CMA | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | 4.803,42 |
| CMI+CMA | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | 8.060,27 |
| Fu et al.21, EE.UU | |||||||||||||||||
| S/C | 9,01 | 5,4% | SD | 7,6% | 8,7% | 0, 28 | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD |
| CMA | 11,46 | 14,6% | SD | 17,9% | 20,1% | 0, 66 | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD | SD |
| Pelletier et al.22, EE.UU | |||||||||||||||||
| S/C | 13,67c (19,18) | 0,28c (0,84) | 15,74c (18,14) | SD | 0,16c (0,52) | 0,85c (4,25) | 5,62c (6,71) | 0,24c (1,67) | 28 (SD) | 783,23 | 182,84 | 276,38 | 2.319,06 | 297,64 | 15,31 | 1.534,14 | 7.372,19 |
| CMI | 19,70c (26,82) | 0,39c (1,05) | 20,15c (27,23) | SD | 0,27c (0,78) | 1,79c (9,44) | 6,31c (7,33) | 0,65c (2,78) | 35,0c.(32,91) | 1.366,61 | 246,62 | 368,23 | 4.417,87 | 385,23 | 45,07 | 2.157,49 | 12.257,7 |
ADO: antidiabéticos orales; CDT: costes directos totales; CM: consultas al médico; CMA: complicación macrovascular; CMI: complicación microvascular; DH: días de hospitalización/año; H: hospitalizaciones/año; I: insulina; IQ: intervención quirúrgica; S/C: sin complicación; SD: sin datos disponibles; TL: test de laboratorio; U: consultas en urgencias.
Fu et al.21 determinan que los pacientes europeos con DM2 y complicaciones macrovasculares presentan una mayor probabilidad de visitas a urgencias (2,69 veces), de necesitar procedimientos médicos o quirúrgicos (2,57 veces) y de hospitalización (2,58 veces) que los pacientes sin complicaciones. Además, estas complicaciones están asociadas a unas 1,49 consultas médicas adiciones anuales (p=0,036) y a 0,32 días más de hospitalización por año (p=0,023) (tabla 3)21.
Por otro lado, Pelletier et al.22, en Estados Unidos, observan diferencias estadísticamente significativas en todos los recursos sanitarios evaluados (consumo farmacológico, visitas a urgencias, consultas sanitarias, test diagnósticos y hospitalizaciones) entre los pacientes con DM2 con o sin complicación microvascular. El coste sanitario total de los pacientes con complicaciones microvasculares es casi el doble que el asociado a los pacientes sin complicaciones, principalmente a consecuencia de un mayor uso de recursos sanitarios (tabla 3)22.
De acuerdo con los trabajos revisados, publicados en Europa y en Estados Unidos o Canadá, las complicaciones macrovasculares, como el accidente cerebrovascular o el infarto agudo de miocardio, son las que presentan un mayor coste asociado, aunque complicaciones microvasculares leves, como la microalbuminuria o la neuropatía sintomática, que a priori generan un menor coste, si no son controladas, pueden desarrollar eventos mayores como fallo renal o amputaciones de las extremidades, las cuales pueden incrementar considerablemente el coste de la DM212,23-25. Las complicaciones que generan un mayor coste son las que presentan un mayor riesgo de hospitalización y un número más elevado de días de hospitalización25.
Costes asociados al control de las hipoglucemias en los pacientes con diabetes mellitus tipo 2En la literatura se identificaron 6 publicaciones que evalúan el impacto de las hipoglucemias en los costes de la DM2.
El estudio realizado por Hammer et al.26 en 3 países europeos estima que en España los costes del tratamiento de la hipoglucemia varían en función del marco donde esta es tratada; así, los costes directos de un episodio de hipoglucemia son de 58,75, de 419,14 o de 1.547,75€ al ser tratada por un familiar o amigo, por un profesional sanitario de atención primaria, o si precisa atención hospitalaria. Los pacientes que requieren tratamiento hospitalario también suponen un mayor coste indirecto, alcanzando valores de 38,41€ por episodio, siendo estos costes 7 y 8 veces mayores que los asociados a los otros grupos de pacientes (5,65-4,52€)26. El otro estudio europeo seleccionado, realizado en el Reino Unido, indica que al incrementarse la frecuencia y la severidad de los episodios de hipoglucemias aumenta la pérdida de productividad laboral y el uso de recursos sanitarios27. Así, después de un episodio de hipoglucemia la media de días laborables perdidos por paciente con DM2 se incrementa de 2,5 a 8,6días y el número de contactos con el profesional sanitario aumenta de 11,5 a 13,2 al pasar de una hipoglucemia moderada/leve a una hipoglucemia severa27.
El resto de estudios seleccionados están realizados en Norteamérica y son incluidos en la revisión porque aportan información acerca del impacto de las hipoglucemias en el uso de recursos sanitarios y el coste asociado. De este modo, en el primer estudio se observa un impacto negativo de las hipoglucemias en el estado de salud general y la calidad de vida de los pacientes, y se estima que los individuos con hipoglucemias realizan un 19% más de visitas ambulatorias anuales y presentan cerca de un 65% más de coste farmacológico, lo que se traduce en aproximadamente un 71% más de costes sanitarios relacionados con la DM2 que los pacientes sin hipoglucemias28. El segundo trabajo señala la insulina y las sulfonilureas como los fármacos relacionados con mayor frecuencia con el desarrollo de las hipoglucemias y muestra una asociación entre las hipoglucemias y la no adherencia al tratamiento29. Asimismo indica que las hipoglucemias conllevan un incremento de costes totales anuales (+3.980,75€, p=0,0001) y costes relacionados con la DM2 (+2.968,78€, p=0,0001)29. Por su parte, Curkendall et al.30 también observan una mayor frecuencia de aparición de hipoglucemias en los pacientes con insulinoterapia o que emplean sulfonilureas. Estos autores estiman un coste anual de las hipoglucemias entre 95,37 y 8,49€ para el paciente con insulina y ADO distintos a las sulfonilureas, respectivamente30. Por otro lado, Quilliam et al.31 estiman que las hipoglucemias representan un 1% del coste de las hospitalizaciones, el 2,7% del coste de urgencias y el 0,3% del coste ambulatorio, constituyendo el 9,7% del total del coste de la DM2.
Adherencia al tratamiento y relación con el coste en diabetes mellitus tipo 2No se han recuperado estudios europeos que evalúen la variación del coste y el uso de recursos de los pacientes con DM2 asociados a la adherencia del tratamiento, por lo que se seleccionaron 2 artículos publicados en Estados Unidos. El primer estudio seleccionado muestra que el incremento en la adherencia terapéutica en pacientes con DM2 mayores de 65años, que a priori presentan una menor tasa de adherencia al tratamiento antidiabético, es el principal factor predictor de disminución de costes sanitarios totales (–1,96; desviación estándar [DE]: 0,14; p<0,001). Así, el 10% de aumento en Medication Possession Ratio (MPR) se asocia a una reducción del coste sanitario total del 8,6% (p<0,001)32. Por otro lado, en el segundo trabajo se observa una relación estadísticamente significativa entre la adherencia al tratamiento antidiabético y la hospitalización; de este modo, los pacientes que no son adherentes (MPR<80%) en 2000 tienen 2,53 veces (IC95%: 1,38-4,64) más probabilidad de ser hospitalizados en 2001 que los que son adherentes (MPR>80%)33.
Influencia de la obesidad en el coste del manejo del paciente con diabetes mellitus tipo 2Se ha identificado un estudio español que estima el impacto económico del cambio en el índice de masa corporal (IMC) del paciente con DM2 (estudio ECOBIM). En él se determina que la reducción de una unidad del IMC se traduce en una disminución del 9,4% de los costes sanitarios del paciente obeso y del 2,7% de los costes sanitarios del paciente no obeso34. Asimismo se ha incluido un estudio alemán que determina el coste incremental asociado a la obesidad en el paciente con DM235. Así, la obesidad se asocia a un incremento del 18% del coste sanitario total del paciente con DM2, siendo el mayor incremento de coste observado relacionado con la rehabilitación (69%) y las hospitalizaciones (22%). En los pacientes obesos se observa una interacción entre la obesidad y las complicaciones macrovasculares, detectándose un incremento de coste de 342,82€, lo que podría explicar el incremento de coste observado en estos pacientes35.
Por otro lado, se ha incluido una publicación norteamericana al proporcionar información relacionada con la asociación entre la pérdida de peso y el coste de la DM2. En ella el 1% de pérdida de peso se asocia con una disminución del 3,6% del coste sanitario total; mientras que el 1% de aumento de peso se correlaciona con un incremento del 2,3% del coste sanitario total36. En relación con los costes directos asociados a la DM2, los resultados obtenidos son similares, aunque las diferencias son más pronunciadas; así, el 1% de pérdida de peso conlleva una reducción del coste directo relacionado con la DM2 del 5,8%, mientras que el 1% de aumento de peso se traduce únicamente a el 0,40% de incremento de los costes directos relacionados con la patología36. De este modo, la reducción de los costes asociados a la DM2 derivados de la pérdida de peso contribuyen a una disminución del 51% de los costes sanitarios totales de estos pacientes y del 37% de los costes sanitarios totales de los pacientes obesos36.
DiscusiónEsta revisión pone de manifiesto el escaso número de publicaciones españolas existentes que estiman únicamente los costes de la DM2, sin incluir la población con DM1, y evalúa los factores que contribuyen a la variación de los mismos, mostrando la necesidad de la inclusión de artículos de otros países para lograr una visión inclusiva de los factores que pueden modificar el coste del paciente con DM2.
Aunque algunos autores estiman conjuntamente el coste de la DM sin diferenciar entre subtipos, es importante estimar el coste de la DM2 por separado37,38. Ambos tipos de DM difieren en el uso de recursos sanitarios, empleo de terapias farmacológicas, distinta regularidad en los controles glucémicos requeridos, aparición de complicaciones y coexistencia de comorbilidades37,38, por lo que es anticipable que los costes y los factores explicativos entre ambas poblaciones de pacientes difieran sustancialmente.
La mayoría de estudios identificados en la revisión estiman el coste del manejo del paciente con DM2 explicado por uso de recursos y los costes directos asociados, mientras que determinan el coste indirecto con menor frecuencia. En la misma línea, los estudios que examinan los costes generados por las complicaciones micro y macrovasculares asociadas a la DM2 se centran o en la determinación del incremento de los costes directos o en el aumento del uso de recursos asociado, sin evaluar los costes indirectos.
En líneas generales, los estudios de costes de la DM2 indican que las complicaciones son el principal responsable de los costes directos de la patología. De esta forma, en España, los principales factores explicativos tanto del consumo farmacológico como de las hospitalizaciones son las complicaciones de la DM2, sugiriendo que estrategias que permitan disminuir la frecuencia de aparición de complicaciones contribuirían a la reducción de los costes de la patología.
En este sentido, el estudio ROSSO, realizado en Europa, pone de manifiesto que la realización de SMBG permite un mayor control glucémico y una reducción de las complicaciones asociadas, contribuyendo así a una disminución de los costes. Sin embargo, los SMBG han generado una gran controversia en los últimos años. Algunos estudios han indicado que en pacientes con DM2 de más de un año de evolución y sin tratamiento con insulina no existen evidencias de que los SMBG permitan obtener mejores beneficios clínicos o mejoras en la satisfacción y en la calidad de vida relacionada con la salud39. Por lo tanto, conocer el impacto de los SMBG en esta población aportaría información valiosa desde la perspectiva de los pacientes.
Por otro lado, el momento adecuado de la iniciación de la terapia con insulina y las características del paciente que lo hacen candidato a la insulinoterapia también es un tema que genera gran debate40. Como se observa en el estudio europeo INSTIGATE, el inicio de la terapia insulínica mejora el control glucémico, aunque lleve consigo mayores costes asociados. Las principales barreras relacionadas con el tratamiento con insulina en el paciente con DM2 son las hipoglucemias y la ganancia de peso asociadas41. El estudio realizado por Kostev y Rathmann42 muestra que el empleo de ADO tipoi-DPP4 permite retrasar el empleo de insulina y permite un control glucémico óptimo, con una menor frecuencia de hipoglucemias y con un nulo aumento de peso asociado.
Llama la atención que los costes indirectos asociados a la DM2 solo se calculan en los estudios que evalúan el efecto de las hipoglucemias en los costes de la patología, denotando la posible importancia que los autores atribuyen a la repercusión sobre la vida diaria de los pacientes y sobre la pérdida de productividad de esta complicación43. Adicionalmente, pocas publicaciones europeas estudian los costes de la DM2 explicados por la adherencia al tratamiento o la influencia de la obesidad en dichos costes, sin describir el uso de recursos asociado. Al mismo tiempo, se observa la ausencia de publicaciones que evalúen la asociación entre cambios en la calidad de vida relacionada con la salud (CVRS) y los costes de estos pacientes.
Los resultados del estudio Real-life Effectiveness and Care Patterns of Diabetes Management (RECAP-DM)44 en la población española muestran una asociación entre la aparición de hipoglucemias y una menor satisfacción y adherencia con el tratamiento, la cual se relaciona, a la vez, con un peor control glucémico y peores resultados clínicos45. En este sentido, los atributos de los ADO mejor valorados por los pacientes con DM2 son la menor frecuencia de eventos hipoglucémicos, ausencia de aumento de peso y de efectos gastrointestinales (náuseas) y la eficacia46. Por lo tanto, es presumible que tratamientos que presenten estas características generarán mayor satisfacción en el paciente, la cual se puede traducir en una mayor tasa de adherencia al tratamiento y en resultados clínicos más óptimos47. Estudios que evalúen la asociación entre la adherencia al tratamiento de la DM2 y los costes asociados a la misma proporcionarían una valiosa información acerca de las consecuencias clínicas y económicas de la no adherencia al tratamiento, siendo a la vez esenciales para la implementación de estrategias encaminadas a mejorar los resultados clínicos a alcanzar.
Finalmente, otro factor que influye en los costes de la DM2 es la obesidad, y existe una relación exponencial entre el IMC y el riesgo de DM248. La coexistencia de DM2 y obesidad aumenta el riesgo de complicaciones a largo plazo. Desafortunadamente, el aumento de peso en los pacientes con DM2 muchas veces es consecuencia del empleo de algunos principios activos, principalmente sulfonilureas, tiazolidindionas o glinidas49. La mayoría de guías recomiendan opciones terapéuticas asociadas a un leve o nulo aumento de peso, o a pérdida de peso. Además, según los distintos estudios evaluados, la reducción del IMC se traduce en beneficios económicos a corto plazo, principalmente en pacientes obesos36.
El conjunto de estos datos sugiere que la incorporación de alternativas de tratamiento hipoglucemiantes que, además del cumplimiento del objetivo terapéutico del control más óptimo de las glucemias con una menor frecuencia de hipoglucemias, favorezcan una regulación más adecuada del peso, puede contribuir a reducir los costes asociados al manejo integral del paciente con DM2.
Limitaciones de la revisión sistemáticaUna de las principales limitaciones de la presente revisión es la escasez de publicaciones españolas con datos de costes actualizados, con la consecuente dificultad de extrapolar los resultados obtenidos en los distintos estudios identificados a la población diabética actual, dado el tiempo transcurrido desde la publicación de los estudios que evalúan el coste de la DM2 en Europa y España y los grandes cambios en relación al manejo del paciente con DM2, tanto asociados con la introducción en el mercado de nuevos principios activos, como con los cambios en las políticas sanitarias que se han producido durante la última década50.
ConclusionesEsta revisión de la literatura revela el coste elevado que representa la DM2 para los sistemas de salud, aun cuando la contribución de los costes indirectos a la carga económica de la enfermedad ha sido poco explorada. Anualmente, el número de hospitalizaciones y de hipoglucemias, el aumento de peso, la aparición de complicaciones vasculares relacionadas con la DM2 y la escasa adherencia al tratamiento determinan un coste más alto del manejo del paciente diabético en los diversos sistemas sanitarios analizados, incluyendo el sistema público de salud español. La relación entre los cambios en CVRS y en adherencia con los costes, directos e indirectos, de la patología necesita ser investigada.
FinanciaciónEl proyecto descrito en este manuscrito, así como la elaboración del mismo, han sido financiados por Almirall S.A.
Conflicto de interesesEste estudio fue patrocinado por Almirall.
Diego González Segura y Anna Raya Torres trabajan actualmente en Almirall.
Silvia Paz y Luis Lizan trabajan para una entidad independiente de investigación a través de la cual llevaron a cabo la revisión de la literatura y la redacción del manuscrito.