En el mundo todavía no existe un acuerdo sobre los criterios éticos para continuar o suspender los cuidados intensivos neonatales. Se usa muy a menudo el criterio del mejor interés o un criterio basado en las semanas de desarrollo fetal al nacimiento. Sin embargo, ambos criterios tienen defectos que serán explicados en el texto. Proponemos, para resolver este dilema y las críticas sobredichas, un criterio nuevo, llamado «criterio del dolor», según el cual los cuidados intensivos pueden ser interrumpidos o aliviados en caso de dolor o estrés evidentes e intratables. En el texto se explica cómo es posible medir correctamente el dolor en el recién nacido. Suspender los tratamientos por miedo de una futura discapacidad, si no está asociado con la presencia del dolor, no es éticamente aceptable.
There is still no published agreement on the ethical criteria to continue or suspend neonatal intensive care anywhere in the world. The criteria of best interest or a criterion based on the weeks of foetal development at birth are very often used. However, both criteria have defects that are explained in the text. In order to solve this dilemma and the aforementioned criticisms, propose a new criterion is proposed, called the “pain principle”, according to which intensive care can be interrupted or improved in the case of obvious or intractable pain or stress. Explanations will be given in the text on the correct ways to measure pain and stress in newborns. Suspending treatments for fear of a future disability, without the presence of pain, is not ethically acceptable.
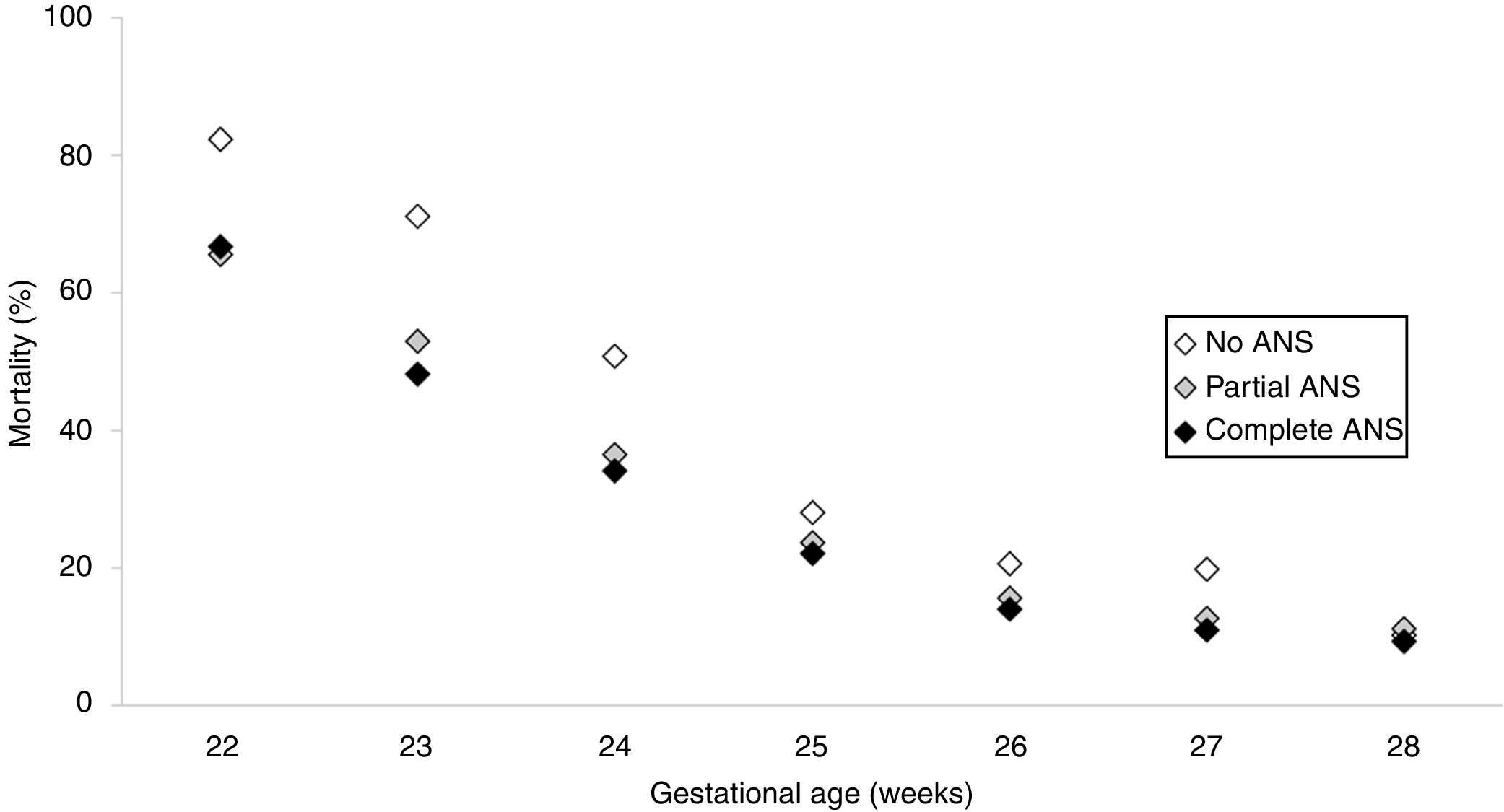
En los últimos años, el desarrollo de los cuidados intensivos neonatales ha permitido un progreso significativo en la supervivencia de los bebés prematuros. Si hace treinta años la supervivencia era casi imposible para los nacidos a las 30 semanas de embarazo, hoy hemos logrado avances que permiten la vida en una proporción de niños nacidos a las 23 e incluso 22 semanas de gestación, como bien explica una preciosa monografia (Velàzquez 2017). Ciertamente, la tasa de supervivencia es mínima cuanto más inmaduro es el niño. Sin embargo, los avances recientes han demostrado que desde las 22 semanas alrededor del 10% de los nacidos pueden sobrevivir, a las 23 semanas el 20%, y que a medida que aumenta la madurez del feto la supervivencia es siempre mayor. Además, los datos más recientes muestran que las consecuencias para la salud de los sobrevivientes no siempre son negativas (fig. 1 y tabla 1).
Mortalidad según la edad gestacional al nacimiento.
ANS: esteroides antenatales.
Fuente: Travers et al. (2018).
Porcentaje de muerte o de alto riesgo de discapacidad, según las semanas de gestación
| 22 semanas | 23 semanas | 24 semanas | 25 semanas | |
|---|---|---|---|---|
| Muerte o daño cerebral grave | 80,2% | 69,7% | 52,2% | 36,9% |
Fuente: Travers et al. (2018).
Sin embargo, la muerte es aún muy frecuente en este estadio de la vida, y también las posibles consecuencias para la salud, con daños al desarrollo neuromotor, cognitivo, y a otros órganos frágiles, como el riñón, el corazón y los ojos. Por esto siempre se plantea la cuestión de si es éticamente aceptable revivir a los niños que tienen una alta tasa de mortalidad y discapacidad. Algunos dicen que nuestra capacidad de comprender en los primeros días de vida quién estará en riesgo de muerte o discapacidad aún no es suficiente para estar tranquilos sobre el pronóstico hecho en esos momentos. Otros dicen que debemos ser más drásticos, pues el riesgo de discapacidad del hijo resulta en estrés y sufrimiento de los padres, que basta para evitar la reanimación.
Hay otro problema importante: si damos a todos una posibilidad al momento del nacimiento, dejando para después decidir si continuar o no con las maniobras intensivas, según el nivel de daño que se haya manifestado, ¿cómo decidir en los días posteriores al nacimiento —cuando el pronóstico será más claro— si continuar con los cuidados intensivos? ¿El solo riesgo de discapacidad basta para impedir la continuación del tratamiento?
El protocolo inglés y sus críticosEl informe del Nuffield Council on Bioethics, Decisiones sobre los cuidados críticos en medicina fetal y neonatal (Nuffield Bioethics, 2018) es una contribución interesante a la discusión sobre la toma de decisiones en el cuidado crítico de neonatos. A partir de la evidencia médica el grupo de trabajo destaca las muchas dificultades prácticas que surgen en neonatología, y establece claramente la naturaleza de las cuestiones éticas y de otra índole que surgen en esta área de la medicina, y su relación con el desarrollo neonatal, para mejorar la práctica, así como la comunicación entre los médicos y las familias cuando se enfrentan decisiones difíciles sobre la mejor manera de tratar a los bebés muy prematuros. Sobre la base de la evidencia estadística de las tasas de sobrevivencia y discapacidad según el nivel de desarrollo fetal al nacimiento, el grupo de trabajo establece pautas sobre la toma de decisiones en cuanto a la reanimación de los bebés nacidos antes de la edad gestacional de 25 semanas y 6 días, dividiendo este período en 4 períodos cronológicos: antes de las 21 semanas y 6 días, cuando la reanimación normalmente debería solo tener lugar dentro del contexto de un proyecto de investigación; entre 22 semanas y 23 semanas la reanimación no debe realizarse normalmente, a menos que los padres lo soliciten; a las 23 o 24 semanas las opiniones de los padres deben tener prioridad; y, después de 24 semanas, la reanimación debe ser la norma, a menos que no sea en el mejor interés del niño. Estas líneas-guía informan varios protocolos nacionales en Argentina (Dirección nacional de Maternidad e Infancia, 2018), Inglaterra, Suiza y Canadá. Considérese que en la página oficial del Nuffield Council of Bioethics los datos de supervivencia de los recién nacidos pertenecen a estudios hechos en 1995, o sea, obsoletos.
Hay varias dificultades éticas prácticas con este informe. ¿Quién puede asegurar la exacta edad gestacional? ¿Es justo decidir sobre la vida de manera estadística? ¿Hasta qué punto es razonable y humano esperar que los padres asuman la responsabilidad total de tomar decisiones sobre la reanimación entre las 23 y las 24 semanas? El problema de evitar los cuidados intensivos por miedo de una futura discapacidad es muy debatido (Bergstraesser, 2013). Algunos miembros de la Asociación Médica Británica han atacado las directrices por considerarlas demasiado restrictivas y socavadoras del juicio profesional. En 2007 el Comité de Fetos y Recién Nacidos de la Canadian Pediatric Society indicó que la declaración de posición de 1994 «Manejo de la mujer con amenaza de nacimiento de un bebé de edad gestacional extremadamente baja» (Canadian Pediatric Society, 1994) necesitaba una revisión. Durante un proceso colegiado, que incluyó una revisión extensa de la literatura sobre el tema, se subrayaron los siguientes puntos:
- •
Las estimaciones de la edad gestacional son inexactas y, por lo tanto, no pueden usarse como si fueran precisas para hacer recomendaciones de vida o muerte.
- •
Las estimaciones de edad gestacional no deben usarse solas, sino junto con otros indicadores de pronóstico.
- •
Cualquier declaración de posición debe enfatizar la comunicación y cómo interactuar con los padres, centrándose en cómo personalizar la consulta prenatal, la toma de decisiones compartida y asegurar que la trayectoria de vida del niño (tanto al nacer como en la unidad de cuidados intensivos neonatales [UCIN]) sea optimizada.
- •
La información compartida con los padres, además de las estimaciones de supervivencia y morbilidad a corto y largo plazo, debe incluir evidencia sobre la calidad de vida y la experiencia de los padres y los niños durante y después de la UCIN.
En octubre de 2012 la Canadian Pediatric Society publicó una nueva declaración de posición, Asesoramiento y gestión para el nacimiento extremadamente prematuro (Jefferies, 2012), que lamentablemente no incorporó muchos de esos puntos. Desde 1994 nuestro conocimiento sobre las tasas de supervivencia de los lactantes extremadamente prematuros y la calidad de vida de los supervivientes ha mejorado sustancialmente. También hemos aprendido más sobre lo que los padres quieren saber cuando se enfrentan al parto de un bebé extremadamente prematuro, así como sus experiencias en la UCIN y el impacto en las familias a largo plazo. De manera preocupante, también hemos aprendido que a muchos bebés prematuros se les niega sistemáticamente el tratamiento de soporte vital, incluso cuando su pronóstico es mejor que el de otros pacientes que reciben ese tipo de tratamiento de manera rutinaria (Hansen et al, 2018). Ninguna de estas pruebas se incluyó en la nueva declaración, y esto provocó un difundido descontento (Janvier et al, 2014).
El Comité Nacional de Bioética Italiano hizo rechazar al gobierno italiano un protocolo similar al inglés. Así, dicho comité se expresaba: «la imprecisión en la definición de la edad gestacional, la extrema variabilidad de la reactividad al nacimiento y la incertidumbre del pronóstico llevan a considerar bioéticamente problemático el uso de tales indicadores para justificar la suspensión de las curaciones. Además, los criterios que deben adoptarse para la reanimación de los recién nacidos son los mismos que se adoptan para la reanimación de niños y adultos. Por lo tanto, la asistencia inmediata al nacimiento debe considerarse éticamente obligatoria, la suspensión justificada solo en caso de ineficacia de esas maniobras. El mero hecho de someter a un bebé prematuro a cuidados intensivos no constituye una obstinación terapéutica. La inutilidad del sustento mecánico se justifica cuando el pronóstico es malo y la atención severa en términos de sufrimiento para el recién nacido. La suspensión del tratamiento, en caso de ineficacia de las terapias, siempre debe ir acompañada de cuidados paliativos. La suspensión de los cuidados intensivos extraordinarios basada en la consideración de la probabilidad de discapacidad, aunque muy seria pero compatible con la vida, no se considera justificable ética y legalmente en el horizonte de la dignidad de la vida humana» (Comitato Nazionale di Bioetica, 2018).
Hay que subrayar un asunto: en los protocolos, los padres se colocan en el centro de la toma de decisiones, pero su participación puede se solo formal, aun cuando se les pide una decisión importante. Es porque no solo no tienen las capacidades científicas para comprender los términos que utilizan los médicos para explicarles la situación del niño (la cual ni los médicos la tienen clara, debido a la inevitable incertidumbre pronóstica), sino que también se les pide que tomen decisiones en un momento de terrible estrés, cuando la madre acaba de dar a luz y el padre está desorientado por un evento que no esperaba y que no puede manejar en la mayoría de los casos, y los padres son muy influenciables. Podría objetarse que, en el caso de un paciente adulto, normalmente, se prevé su opinión sobre la continuación o no de sus terapias; en neonatología son los padres quienes toman las decisiones por sus bebés. Sin embargo, los padres no son los ejecutores, sino únicamente los abogados del bebé: no pueden tomar otras decisiones que las mejores para el hijo, es decir, las sugeridas por la medicina y sus doctores, mientras que el adulto puede tomar cualquier decisión para sí mismo, aun las que los doctores no aceptan. Además, el adulto no solo no debe decidir de manera repentina y bajo el efecto del dolor (del parto, por ejemplo), sino que, sobre todo, sabe lo que puede soportar y lo que puede aceptar, mientras que los padres no saben lo que el niño quisiera o sería capaz de aceptar. Hay otro problema con las decisiones tomadas por los padres: la posibilidad de un conflicto de intereses. Ellos pueden exigir que un hijo sea mantenido en vida a pesar de un enorme sufrimiento que lo desaconsejaría, solo por negar perderlo; o que se ponga fin a la vida del hijo que podría tener un futuro vivible, solo por miedo de vivir con un discapacitado.
Varios planteamientosLos médicos, y en particular los pediatras, hoy en dìa deciden sobre bases no uniformes: discapacidad futura, deseos de los padres, bases estadísticas, o caso por caso. Algunos autores sugieren que cuando se compromete la conciencia se pueden retener los cuidados intensivos; pero al mismo tiempo surgen dudas cuando el nivel de conciencia puede decirse completamente comprometido (Lagerkrantz, 2014). Otros se preguntan si suspender las terapias cuando el bebé no está al final de la vida es éticamente correcto. Algunos de los riesgos de que los bebés puedan compararse con pacientes de edad avanzada son más fáciles de soportar que en el caso de los adultos con un pronóstico similar. Además, algunos piensan que los tratamientos vitales de los bebés no pueden detenerse deliberadamente, incluso en ausencia de signos de conciencia, o por el carácter sagrado de la vida u otras bases. En 1984, desde la ley llamada Baby Doe Rule, no se permitió ya que en los EE. UU. se suspendiera la asistencia terapéutica a un bebé únicamente por razón de su discapacidad (Stevenson, 1986). Hoy en día varios planteamientos son utilizados en varios países. En Holanda se ha permitido la eutanasia infantil para los recién nacidos, en varios países no hay reglamentación alguna, en Italia se prefiere decidir caso por caso, pero basándose en las posibilidades de sobrevivir y en la futilidad de los tratamientos y no en la futura discapacidad, en los países que citamos antes, la reanimación se hace en bases estadísticas. Sobre todo, no hay claridad sobre el significado verdadero y unívoco de la palabra futilidad, así que esta puede ser utilizada arbitrariamente.
La mayoría de los médicos utilizan para interpretar el criterio de futilidad el «principio del mejor interés», (best interest principle [PMI]) para los casos difíciles, es decir, ponerse en el lugar de sus pacientes y decidir en su nombre (Bester, 2018). De todos modos, aquellos que abogan por la prosecución de las terapias y aquellos que quieren que se les retenga lo hacen en nombre del PMI. Diekema expresa la necesidad de un criterio más sólido que el principio del mejor interés, a saber, el «principio de daño» (Hester, 2018), según el cual hay que parar los cuidados si esos están produciendo un daño. En efecto, es mucho más realista y fácil decidir lo que daña en vez de lo que es el «mejor interés»: el daño es mucho más evidente y claro. No obstante, incluso el concepto de daño es débil por su indeterminación: ¿qué es realmente «daño» y quién puede determinarlo o identificarlo? Existe daño físico, pero también son posibles tipos de daño moral, existencial y económico. Un daño puede aún ser una futura parálisis o cualquier discapacidad física o mental, aunque este enfoque ha sido impugnado como una falta de respeto y estigmatización hacia las personas con discapacidad.
El «criterio del dolor»Se necesita entonces un parámetro fácil y fuerte para decidir, con el error más bajo posible, cuando un tratamiento invasivo es excesivo. Una opción es considerar la presencia de dolor o estrés como marcadores confiables para esta decisión. Llamamos a esto el «criterio del dolor» (Bellieni et al, 2018).
El dolor y el estrés son marcadores objetivos, ya que se pueden medir. Podemos reconocer si realmente está sintiendo estas sensaciones indeseables, utilizando escalas algométricas multifactoriales, criterios hormonales o electrónicos (véase después). Algunos autores han calculado el umbral del dolor grave utilizando algunas de las herramientas mencionadas anteriormente. Por supuesto, este punto también debe ser refinado por las sociedades científicas. Considérese que en este artículo consideramos el dolor y el estrés en conjunto, ya que pueden medirse utilizando los mismos marcadores, aunque fenómenos distintos.
Por lo tanto, el criterio del dolor se puede utilizar para evaluar la eticidad de un tratamiento invasivo. Puede resumirse así: cuando el dolor o el estrés medibles son excesivos e intratables, los procedimientos médicos pueden retirarse o reducirse a un nivel de intensidad inferior. Dos ejemplos de esta reducción: eliminar un conjunto de diálisis peritoneal, cuando ya no se tolera, o pasar de la ventilación invasiva endotraqueal a la ventilación con máscara. Destacamos 3 puntos de este proceso: 1) el dolor y el estrés deben medirse; 2) el dolor y el estrés son intratables y excesivos; y 3) las terapias intensivas pueden eliminarse o debilitarse para aliviar el dolor. Obviamente, esto puede comprometer la supervivencia y acercar la muerte, pero sin que esto sea el fin de la suspensión de los cuidados intensivos, sino solamente su consecuencia: el fin es aliviar el dolor.
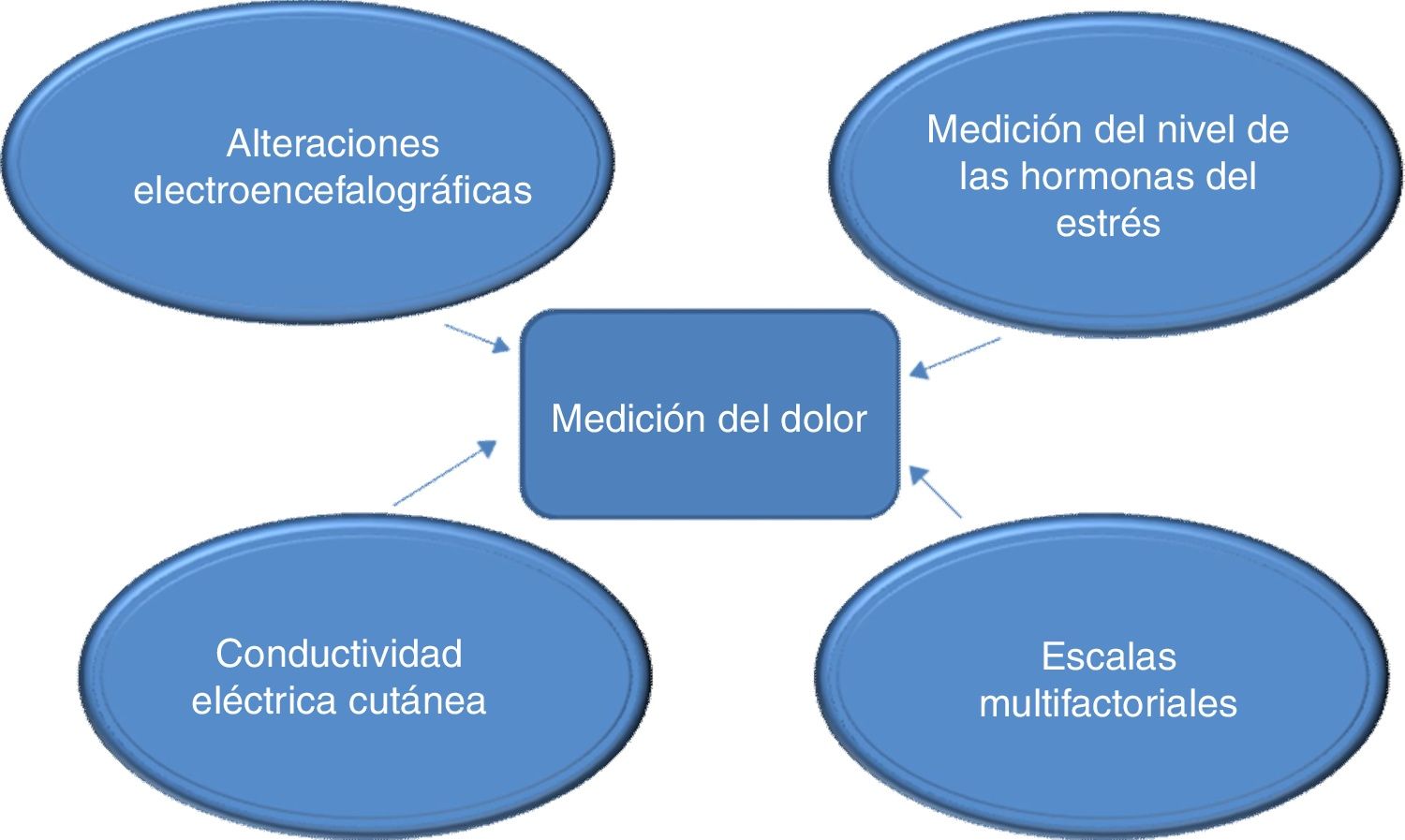
¿Existen herramientas para medir el dolor en el recién nacido? Por supuesto que sí, tenemos escalas de evaluación del dolor multidimensionales, pero también herramientas especiales, como la evaluación electroencefalográfica del dolor (Klarer et al., 2017), la medición de la actividad parasimpática a través de la evaluación de la variabilidad de la frecuencia cardíaca (Buyuktiryaki, 2018) o la evaluación computarizada de la conductabilidad eléctrica cutánea (van der Lee, 2016). También puede medir el dolor y el estrés a través de la evaluación hormonal mediante la recolección de hormonas del estrés, como el cortisol, de la saliva o de la sangre del bebé (Qiu, 2017) (fig. 2).
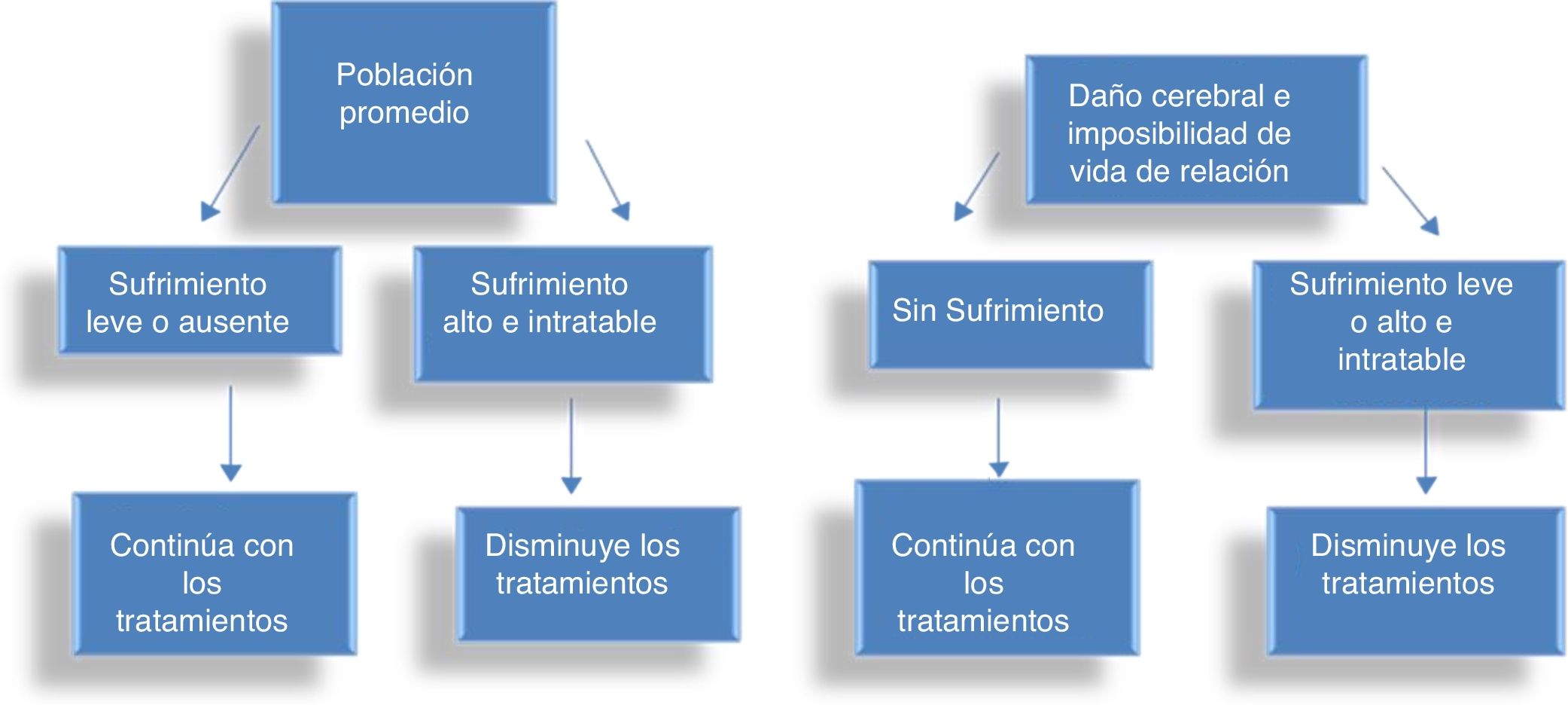
En la figura 3 proponemos un algoritmo del criterio del dolor. En la población promedio se puede aceptar una cantidad moderada de estrés o dolor en la perspectiva de beneficio futuro; en los bebés con pérdida irreversible de conciencia e interacción social cualquier nivel de estrés es inaceptable. Por lo tanto, en el segundo grupo los tratamientos invasivos deben reducirse en intensidad o hacerse menos invasivos al primer signo de dolor o estrés intratables. Por supuesto, el daño cerebral grave debe diagnosticarse sobre bases sólidas (por ejemplo, EEG, MRI), y no solo sobre bases estadísticas o probabilísticas. Este criterio no es una alternativa sustancial al PMI, es una forma pragmática de aplicarlo. El criterio del dolor no permite eliminar arbitrariamente tratamientos vitales, pero sugiere su eliminación o disminución de intensidad cuando se vuelven excesivamente gravosos.
Sugerencias para un protocoloHemos examinado los límites de los protocolos actuales para el tratamiento de recién nacidos graves. Hemos visto 3 puntos clave:
- •
Normalmente, se tratan con criterios éticos diferentes a aquellos con los que se trata a adultos o niños mayores.
- •
Muchos países no tienen protocolos en este campo y muchos utilizan criterios estadísticos que tienen serias limitaciones.
- •
La participación de los padres se hace obligándolos a tomar decisiones sobre las cuales no tienen habilidades clínicas, y durante momentos de estrés cuando su lucidez mental se ve comprometida.
Podemos llegar a sugerir un protocolo que respete los siguientes puntos:
- •
Para la incertidumbre pronóstica neonatal todos los recién nacidos que tengan una posibilidad de supervivencia al nacer deben ser tratados activamente, a menos que esté claro que este acto es completamente inútil para que sobrevivan.
- •
Se debe establecer un umbral de edad gestacional, bajo el cual la supervivencia es imposible de acuerdo con los datos de la literatura científica: actualmente se trata de 22 semanas de edad gestacional. Obviamente, si el bebé nace repentinamente en un hospital sin las instalaciones técnicas para la ventilación mecánica, no es necesario insistir con medios inadecuados.
- •
Los padres siempre deben estar informados, pero no pueden tomar decisiones que no sean aquellas que requieran la buena práctica clínica: pensar en suspender el tratamiento «en el interés de los padres» no es aceptable.
- •
El tratamiento siempre debe continuarse, a menos que resulte ineficaz o el niño muestre un dolor intolerable e intratable.
- •
En este caso (punto anterior) el tratamiento debe ser reducido en intensidad, hasta el punto de suspenderlo si no es posible de otra manera reducir el dolor.
- •
No es aceptable suspender el tratamiento por una futura discapacidad.
El autor declara no tener ningún conflicto de intereses.