El síndrome hepatopulmonar es una complicación rara caracterizada por enfermedad hepática asociada con dilataciones vasculares intrapulmonares e hipoxemia. La prevalencia reportada en los escasos estudios realizados en niños con cirrosis es del 3-8%. Aunque es una entidad poco frecuente, es de suma importancia que el clínico la reconozca debido a su curso progresivo.
Caso clínicoSe presenta el caso de una niña de 8 años de edad con diagnóstico de cirrosis hepática e hipertensión portal, con sintomatología de disnea y cianosis. Al examen físico se encontró desnutrida, con ictericia generalizada, telangiectasias en abdomen, hipocratismo digital severo, acrocianosis, platipnea y ortodeoxia. La gasometría arterial con PaO2 de 59mmHg. El ecocardiograma con test de suero salino agitado resultó positivo y la gammagrafía de perfusión pulmonar con macroagregados de albúmina reportó cortocircuito derecha a izquierda del 15%, demostrándose así la existencia de shunt intrapulmonar. Se integró el diagnóstico de síndrome hepatopulmonar de severidad grave, y se recomendó trasplante hepático como el único tratamiento eficaz.
ConclusionesEn niños con enfermedad hepática que presenten disnea e hipoxemia, y en los que estén en protocolo de trasplante hepático, debe de buscarse intencionadamente el síndrome hepatopulmonar, ya que el pronóstico dependerá del diagnóstico oportuno.
Hepatopulmonary syndrome is a rare complication characterized by liver disease associated with hypoxemia and intrapulmonary vascular dilatations. The prevalence reported in the few studies in children with cirrhosis is 3-8%. Although uncommon, it is important for physicians to recognize this condition because of its progressive course.
Case reportWe report the case of an 8-year-old girl diagnosed with liver cirrhosis and portal hypertension with symptoms of dyspnea and cyanosis. On physical examination the patient was found malnourished with jaundice, telangiectasias in abdomen, severe clubbing, acrocyanosis, platypnea and orthodeoxia; arterial blood gas showed PaO2 of 59mmHg. Echocardiography with agitated saline test was positive and lung perfusion scan with albumin macroaggregates reported 15% right-to-left short circuit, thus demonstrating the existence of intrapulmonary shunt. Diagnosis of severe hepatopulmonary syndrome was made. Liver transplantation is recommended as the only effective treatment.
ConclusionsIn children with liver disease presenting dyspnea and hypoxemia and those enrolled in a liver transplant protocol, hepatopulmonary syndrome must be intentionally searched because the prognosis will depend on timely diagnosis.
El síndrome hepatopulmonar es una rara complicación caracterizada por enfermedad hepática asociada con dilataciones vasculares intrapulmonares e hipoxemia1. Se ha descrito una prevalencia en la infancia del 9-20% asociada con atresia de vías biliares, del 0.5% en los pacientes con trombosis portal2 y del 2-8% en cirrosis e hipertensión portal2,3. Aunque sea infrecuente, es importante que el clínico reconozca esta entidad debido a su curso progresivo.
2Caso clínicoSe reporta el caso de una niña de 8 años de edad sin antecedentes perinatales ni respiratorios de importancia. A los 3 años de edad se le diagnosticó cirrosis hepática de etiología desconocida. Fue hospitalizada en múltiples ocasiones a causa de sangrados del tubo digestivo alto por varices esofágicas grandes; además, presentó hipertensión portal. Se encontraba en tratamiento con furosemida, espironolactona, propanolol, omeprazol, lactulosa y en protocolo de trasplante hepático, por lo que acudió al servicio de Neumología para valoración pre-trasplante.
Durante la entrevista el familiar refirió que la niña llevaba 7 meses con crecimiento ungueal en dedos de las manos y cianosis, asociados con disnea de moderados esfuerzos (al caminar 3 cuadras) desde hacía 15 días. Negó tos, sibilancias o ronquidos. Al examen físico se encontró a la paciente desnutrida, con ictericia generalizada, hipocratismo digital severo y acrocianosis. A la auscultación no se encontraron ruidos patológicos en los campos pulmonares. En el corazón no había soplos ni reforzamiento del segundo ruido. Se observó red venosa colateral en abdomen, sin ascitis, hepatomegalia de 3cm y esplenomegalia de 10cm debajo de reborde costal. Se encontró platipnea (incremento de la disnea en la posición sentada que mejora con el decúbito dorsal) y ortodeoxia positiva (saturación de oxígeno del 79% al aire ambiente en posición Fowler y del 84% en decúbito supino). Ante estos hallazgos se realizó gasometría arterial (con FiO2 al 21%) que mostró pH 7.46, PaCO2 de 22.6mmHg, PaO2 de 59mmHg, HCO3 de 16 mEq/l y exceso de bases de 7.1 mEq/l, SO2 de 92.6, PAO2 de 88.3mmHg, diferencia alveolo-arterial de 29.3mmHg, relación arterio-alveolar de 0.6. Se interpretó como alcalosis respiratoria e hipoxemia grave. La gasometría con oxígeno al 100% resultó con los siguientes valores: pH 7.46, PaCO2 de 25.7mmHg, PaO2 de 148.7mmHg, HCO3 de 18.3 mEq/l y exceso de bases de 4.4 mEq/l, test de hiperoxia positivo.a
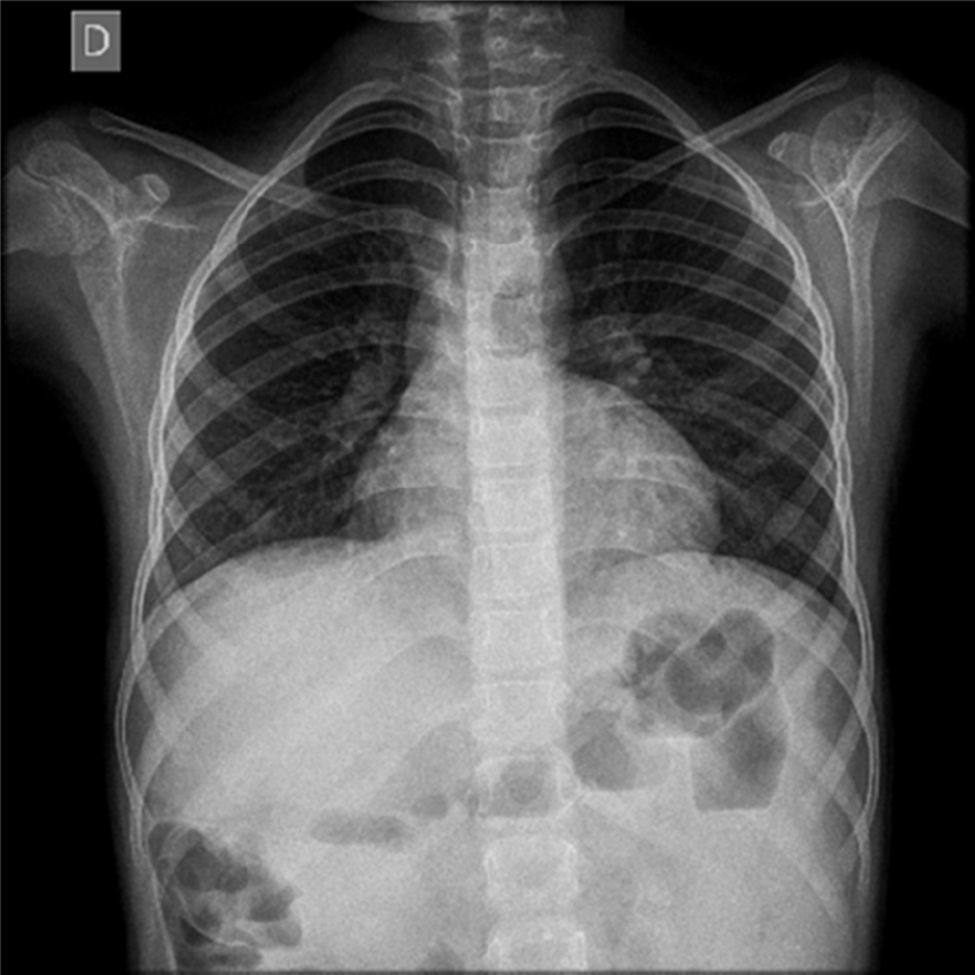
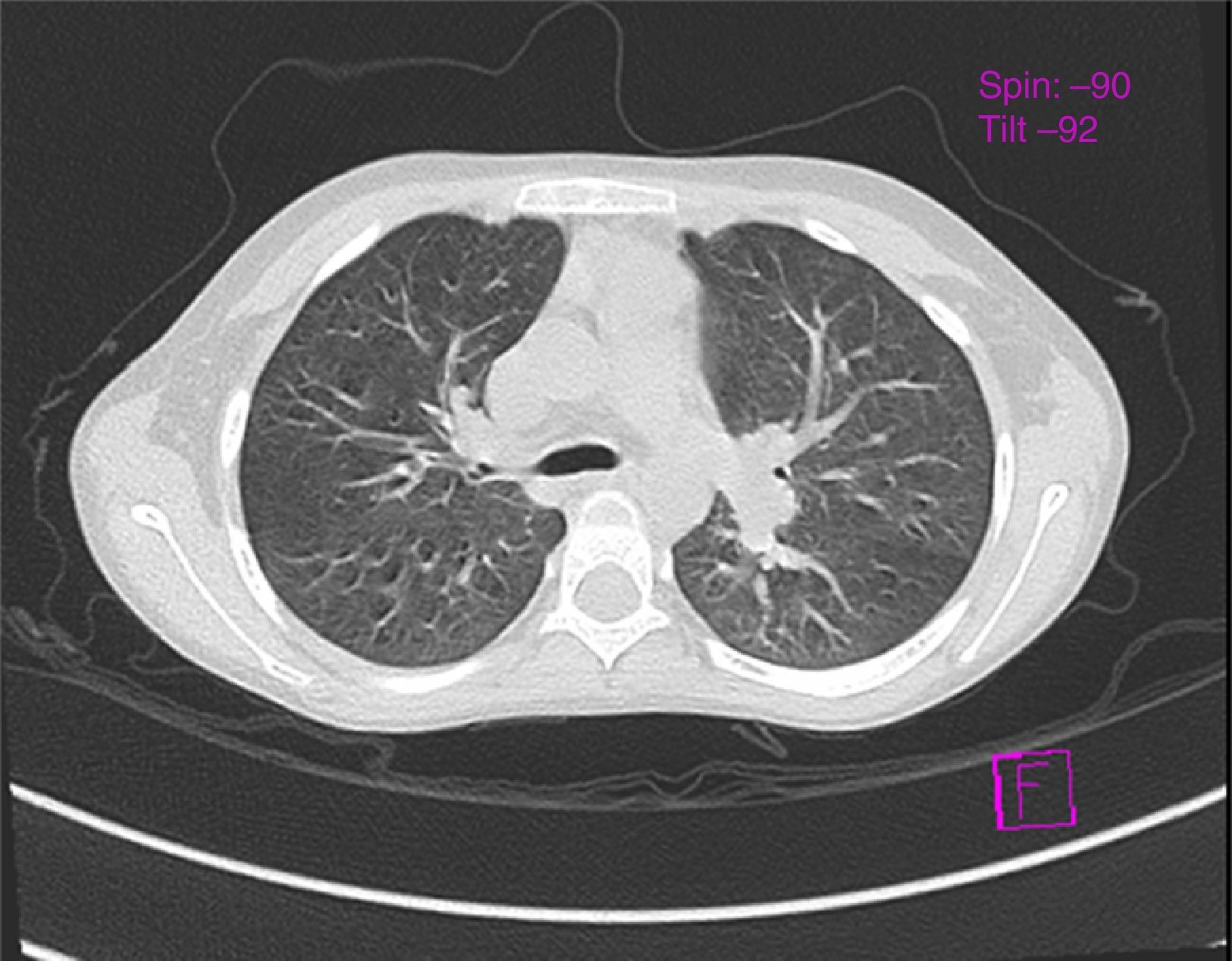
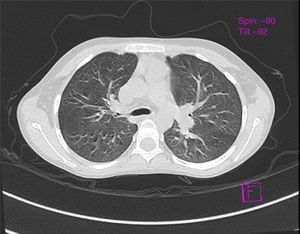
La radiografía de tórax resultó normal (Figura 1). La tomografía axial computarizada (TAC) de tórax demostró un incremento en la vasculatura pulmonar hiliar (Figura 2). Las pruebas de espirometría resultaron con valores normales del predicho: relación VEF1/FVC de 88%, VEF1 de 84% y FVC de 84% y la pletismografía sin alteración.a
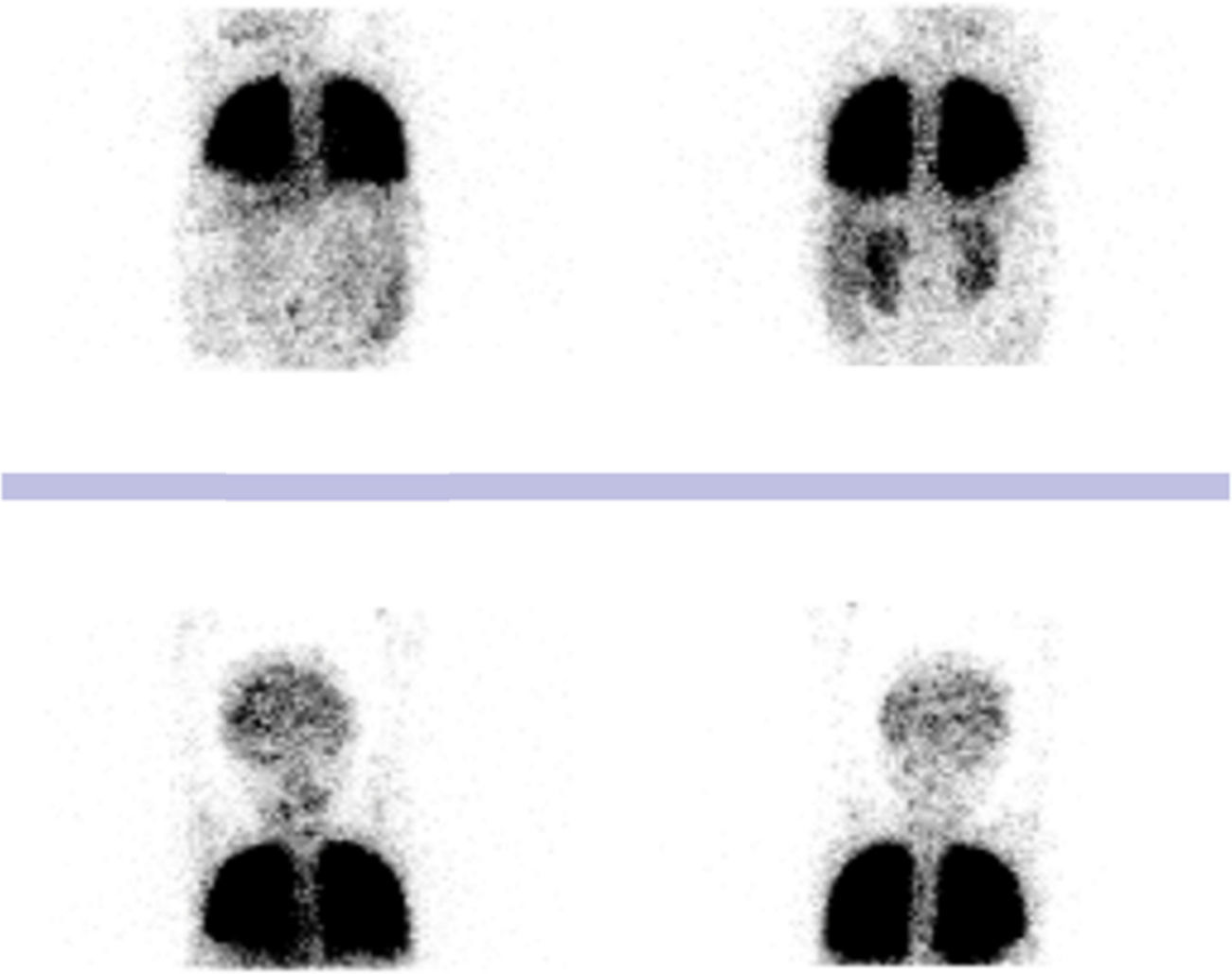
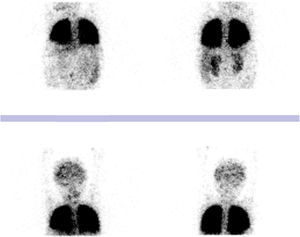
Se planteó la posibilidad de síndrome hepatopulmonar, por padecer una enfermedad hepática crónica, hipoxemia y posibles shunt pulmonares, los que fueron confirmados con el ecocardiograma test de suero salino agitado en el que se visualizaron burbujas en la aurícula izquierda en el tercer latido cardíaco y el corazón estructuralmente sano, con una presión normal de salida de ventrículo derecho de 31mmHg. La gammagrafía de perfusión pulmonar con macroagregados de albúmina marcados con tecnecio-99m reportó un cortocircuito derecha a izquierda del 15%, con captación de radiofármaco en cerebro y riñones (Figura 3). Con esto se estableció el diagnóstico de síndrome hepatopulmonar.
Debido al valor de la PaO2 de 59mmHg se determinó la severidad, y por el test de hiperoxia positivo se clasificó como tipo II.
Se dejó con oxígeno domiciliario como terapia de apoyo mientras se realiza el trasplante hepático, que se recomendó que se lleve a cabo con prontitud para evitar el progreso de la enfermedad y un desenlace fatal.
3DiscusiónEl síndrome hepatopulmonar se define como una triada que incluye los siguientes criterios diagnósticos:
- 1.
Enfermedad hepática con o sin hipertensión portal
- 2.
Anormalidades en el intercambio gaseoso (PaO2 <80mmHg y diferencia alveolo-arterial >15mmHg)
- 3.
Dilatación vascular capilar pulmonar4,5
El desarrollo del síndrome hepatopulmonar es independiente de la etiología de la enfermedad hepática. Sin embargo, hay estudios que lo han asociado más con cirrosis hepática e hipertensión portal (8-17%)1,4,6.
Los síntomas presentes en el síndrome hepatopulmonar se pueden dividir en hepáticos e hipóxicos. Los hepáticos incluyen ictericia, telangiectasias, hepatomegalia, ascitis, circulación colateral y edema en extremidades. De los síntomas hipóxicos descritos en la literatura se encontraron disnea de esfuerzo, platipnea, hipocratismo digital y cianosis5.
La disnea se ha descrito como el síntoma cardinal para la sospecha de síndrome hepatopulmonar. Su inicio es generalmente insidioso y con exacerbación ante el ejercicio7. En la serie de Aguerre y colaboradores fue el primer síntoma referido por los pacientes8.
Aunque no es un signo patognomónico, la presencia de platipnea sugiere el diagnóstico9.
El hipocratismo digital, marcado como signo físico de hipoxemia, fue llamativo en esta paciente ya que, según la historia, presentaba una evolución de 7 meses. Sin embargo, su presencia ha sido reportada como indicador de enfermedad avanzada4,5.
Aguerre y colaboradores han descrito que el tiempo de duración de los síntomas respiratorios hasta el momento del diagnóstico de síndrome hepatopulmonar puede ser de 4.8±2.5 años8.
Dentro de las pruebas diagnósticas para la evaluación del síndrome hepatopulmonar se encuentran las que se mencionan a continuación:
- •
La determinación rutinaria de la saturación de oxígeno al aire ambiente mediante pulsioximetría percutánea como una prueba fácil y eficaz para determinar la hipoxemia en pacientes que van a ser trasplantados10 (considerando anormales saturaciones por debajo del 94%)2. Sin embargo, la oximetría de pulso dentro de valores normales no descarta el síndrome hepatopulmonar8.
- •
La prueba de ortodeoxia también se ha asociado con síndrome hepatopulmonar. Su fisiopatología sigue siendo insuficiente y los puntos de corte aún no han sido validados para su uso como criterio diagnóstico4. Sin embargo, se ha propuesto que la ortodeoxia se caracteriza por un descenso de la PaO2 ≥4mmHg o al 5% desde la posición de decúbito supino hasta la bipedestación2,11.
- •
La gasometría arterial muestra alcalosis respiratoria con hipoxemia. Este hallazgo es característico del síndrome hepatopulmonar causado por la hiperventilación destinada a compensar la hipoxemia2,8. Otra anormalidad es el aumento de la diferencia alveolo-arterial mayor de 15mmHg4, considerado como un marcador precoz de enfermedad12. Ante estos hallazgos, la aplicación del test de hiperoxia está indicada; se realiza mediante la medición de los gases en sangre arterial del paciente mientras que respira aire de la habitación, y luego se miden los gases en sangre después de que el paciente ha respirado oxígeno al 100% durante 10 minutos. Resulta positivo cuando la PaO2 se mantiene menor de 150mmHg13, confirmando la presencia del shunt4.
Es importante señalar que la hipoxemia, elemento característico de este síndrome12, con presencia de diferencia alveolo-arterial mayor de 15mmHg, permite clasificar a los pacientes según el nivel de gravedad: leve (con PaO2 >80mmHg), moderada (PaO2 60-80mmHg), grave (PaO2 50-60mmHg) y muy grave (PaO2 <50mmHg)2,4. Con base en estos criterios, la paciente se clasificó con síndrome hepatopulmonar grave (PaO2 de 59mmHg). Esta clasificación se realiza con el objetivo de poder identificar a los candidatos a trasplante hepático que tengan peor pronóstico11, ya que con una PaO2 < 50mmHg aumenta el riesgo de mortalidad postrasplante12.
La radiografía de tórax se describe como normal en los pacientes con síndrome hepatopulmonar12,13. La TAC de tórax está indicada para excluir anormalidades en el parénquima pulmonar que causen hipoxemia14. Se puede observar la presencia de dilataciones vasculares4, como las encontradas en este caso.
El estudio funcional espirométrico y de volúmenes pulmonares suele ser normal o levemente alterado por la restricción pulmonar12.
Dentro de los métodos diagnósticos para demostrar la presencia de algún shunt intrapulmonar se encuentra la ecocardiografía con test de suero salino agitado, el cual se considera como el estándar de oro, con una sensibilidad del 68-75% y una especificidad del 93-100%14. Resulta positiva si tras la inyección de 10ml de suero salino agitado en una vena sistémica, aparecen microburbujas en la aurícula derecha, y al cabo de 3 a 6 ciclos cardiacos estas se ven en la aurícula izquierda2.
Otro método para confirmar la presencia de dilataciones vasculares pulmonares es la gammagrafía de perfusión pulmonar utilizando macroagregados de albúmina marcados con tecnecio-99m (99mTcMAA). Esto permite la cuantificación del porcentaje de dilataciones intrapulmonares basado en una mayor captación extrapulmonar de los macroagregados. Se considera patológico cuando los valores son ≥ 6%15.
De acuerdo con los criterios diagnósticos antes mencionados, Krowka clasificó el síndrome hepatopulmonar de la siguiente manera:
- •
Tipo I (difuso). Pacientes con dilatación pre-capilar que responden satisfactoriamente a la administración de oxígeno al 100%, logrando una PaO2 > 200mmHg
- •
Tipo II (fístulas focales). Pacientes con vasodilataciones localizadas, similares a la malformación arteriovenosa, que tienen una mala respuesta a la administración de oxígeno al 100%. Son los que presentan verdaderos cortocircuitos incapaces de lograr una PaO2 >200mmHg. Es menos común que el tipo I13,14.
En la actualidad no existe algún tratamiento médico eficaz y útil para el manejo del síndrome hepatopulmonar5. El trasplante hepático es el único tratamiento que permite la reversión del síndrome hepatopulmonar16, con tasas de éxito que oscilan entre el 70-84%6,8 (con excepción de los casos muy graves, con PaO2 < 50mmHg12, por su mortalidad postoperatoria mayor del 30%3,15). La resolución de las dilataciones pulmonares se ha observado a partir de los 3 meses postrasplante9.
Se ha utilizado la oxigenoterapia domiciliaria aunque no existe suficiente evidencia de su beneficio. Sin embargo, se recomienda en aquellos pacientes con PaO2 <60mmHg para evitar los efectos adversos circulatorios de la hipoxemia y mejorar subjetivamente la calidad de vida11,12 mientras esperan el trasplante hepático4. Por esto mismo se indicó para la paciente.
Los factores de mal pronóstico son la PaO2 <50mmHg respirando al aire ambiente, shunt mayor del 20% en la gammagrafía con macroagregados de albúmina, hipertensión pulmonar severa y el test de hiperoxia positivo3,15. Sin embargo, se debe tomar en consideración que el pronóstico sin trasplante es ominoso, con una sobrevida del 16-30% a un año de realizado el diagnóstico12.
Debe buscarse intencionadamente el síndrome hepatopulmonar en niños con enfermedad hepática que presenten disnea e hipoxemia y en los que estén en protocolo de trasplante hepático, ya que el pronóstico va a depender del diagnóstico oportuno17.
Responsibilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes
Fuente de financiaciónNinguna.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FiO2: fracción inspiratoria de oxígeno; PaCO2: presión arterial de dióxido de carbono; PaO2: presión arterial de oxígeno; HCO3: bicarbonato; PAO2: presión alveolar de oxígeno; SO2: saturación de oxígeno; TAC: tomografía axial computarizada; VEF1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada.