La tuberculosis perinatal es adquirida durante el parto o durante el periodo neonatal temprano. Aunque su incidencia es desconocida, se realizó una búsqueda en Medline y se encontraron 28 casos de tuberculosis perinatal reportados de 1983 a 2011. El diagnóstico de esta enfermedad es importante debido a que los síntomas son inespecíficos y se confunden con otras enfermedades infecciosas. Además, presenta una alta tasa de mortalidad (hasta del 60%), por lo que se requiere de una pronta sospecha diagnóstica por parte del personal médico para evitar un desenlace fatal.
Caso clínicoSe describe el caso de un masculino de 3 meses de edad, hijo de madre de 29 años que falleció por choque séptico a los 15 días del parto, que inició padecimiento a los 30 días de vida con tos y dificultad respiratoria. Se realizó el diagnóstico de neumonía de focos múltiples. Presentó deterioro respiratorio, por lo que requirió cambio de antibiótico en dos ocasiones aunque no se observó mejoría. Se recabó el dictamen de la autopsia de la madre que reveló tuberculosis peritoneal. Al paciente se le realizó PCR de aspirado traqueal y de líquido pleural, los cuales fueron positivos para Mycobacterium tuberculosis. Se estableció el diagnóstico de tuberculosis perinatal. No se encontró granuloma hepático.
ConclusionesLa infección perinatal debe sospecharse en niños con sepsis o neumonía sin respuesta a antibióticos. En este caso, el antecedente de la madre con tuberculosis orientó al diagnóstico.
Perinatal tuberculosis is acquired during birth or during the early neonatal period. Although its incidence is unknown, a search was conducted in Medline and 28 cases were found of perinatal tuberculosis reported from 1983 to 2011. Diagnosis of this disease is important due to having nonspecific symptoms that are mistaken for other infectious diseases. The disease has a high mortality rate (60%); therefore, it requires prompt diagnostic suspicion by the medical staff to prevent a fatal outcome.
Case reportWe describe the case of a 3-month-old male whose 29-year-old mother died of septic shock at 15 days of delivery. The infant's condition began within 30 days of age with cough and difficulty breathing with a diagnosis of multiple foci pneumonia. The infant presented respiratory impairment, meriting change of antibiotics twice, without improvement. The autopsy report of the mother revealed peritoneal tuberculosis. PCR was carried out using tracheal aspirate and pleural fluid of the patient, which were positive for Mycobacterium tuberculosis. Perinatal diagnosis of tuberculosis was established. No hepatic granuloma was found.
ConclusionsPerinatal infection should be suspected in children with sepsis and/or pneumonia unresponsive to antibiotics. In this care, the history of tuberculosis in the mother should have oriented the diagnosis.
La Organización Mundial de la Salud (OMS) registra anualmente de 8 a 10 millones de casos nuevos de tuberculosis en el mundo, con aproximadamente tres millones de muertes1.
La tuberculosis (TB) perinatal es adquirida durante el parto o durante el periodo neonatal temprano2. La incidencia, en sí, es desconocida3 debido a que muchos niños fallecen antes de establecerse el diagnóstico,4 lo que contribuye al subrregistro de esta entidad5. Al realizar la búsqueda de información en Medline, se encontraron 28 casos de TB perinatal reportados de 1983 a 2011.
El conocimiento de la patogenia de esta enfermedad es importante debido a que posee síntomas inespecíficos que se confunden con otras enfermedades infecciosas, lo que puede retrasar el diagnóstico. Además, presenta una alta tasa de mortalidad (hasta del 60%)6, por lo que se requiere de una pronta sospecha diagnóstica por parte del personal médico.
2Caso clínicoPaciente masculino de 3 meses de edad, procedente de Estado de México, hijo de madre de 29 años de edad, policía, aparentemente sana, que falleció por choque séptico a los 15 días del postoperatorio. Inmunizaciones: BCG, una dosis de influenza, hepatitis, polio y neumococo. Producto de la gesta 1, con ocho controles prenatales, sin complicaciones durante el embarazo. Un familiar refirió que la madre tuvo una infección de genitales, pero desconocía de qué tipo y qué tratamiento recibió. Nació a las 34 semanas vía cesárea por circular de cordón y sufrimiento fetal agudo. Pesó 2,500g; talla y Apgar desconocidos. Estuvo 6 días en hospital como huésped en el servicio de Neonatología, ya que madre estaba en la Unidad de Cuidados Intensivos. A los 5 días de vida presento conjuntivitis. Fue tratado con gotas oftálmicas de las cuales se desconoce el nombre.
Al mes de edad el paciente inició con un cuadro caracterizado por secreción nasal hialina y tos seca, disneizante, no cianotizante, emetizante en ocasiones, de accesos cortos, sin predominio de horario, sin fiebre. Fue llevado al facultativo en tres ocasiones y tratado con mucolíticos, antibióticos y nebulizaciones con salbutamol, sin mejoría. Aumentó el patrón respiratorio y el tiraje subcostal, por lo que fue ingresado en un hospital de segundo nivel con diagnóstico de neumonía por atípicos. Se trató con ceftriaxona y claritromicina por 15 días, y con oxígeno por cámara cefálica. Por la persistencia de síntomas, se le realizó tomografía axial computarizada (TAC) de tórax en la cual se observó patrón alveolar bilateral, con neumonía de focos múltiples. Se le cambió el esquema a meropenem y vancomicina por 14 días. No se aislaron gérmenes en hemocultivos.
Es referido a un hospital de tercer nivel para valoración por Neumología. A su ingreso presentó insuficiencia respiratoria, desaturación del 75%, aleteo nasal. El tórax se observó simétrico, con tiraje subcostal marcado, y a la auscultación con estertores gruesos, y sibilancias espiratorias bilaterales. En el abdomen se observó hepatomegalia de 4cm por debajo del reborde costal derecho. Presentó los siguientes valores de gasometría: pH 7.30, pCO2 50 mmHg, pO2 40.1mmHg, HCO3 23.9 mmol/l, lactato 3 mmol/l. Por acidosis respiratoria descompensada ingresó a la Unidad de Terapia Intensiva Pediátrica (UTIP) en fase tres de ventilación, con diagnóstico de neumonía de focos múltiples y sospecha de TB. Se recabó el dictamen de la autopsia de la madre que reportó TB peritoneal.
Los resultados de la biometría hemática de ingreso fueron los siguientes: glóbulos blancos 13,500; segmentados 24%; bandas 1%; linfocitos 47%; monocitos 9%; eosinófilos 17%; plaquetas 355,000; velocidad de sedimentación globular (VSG) 5mm/h; proteína C reactiva (prot C react) 2.09; bilirrubina total 0.1mg/dl; bilirrubina directa 0.07mg/dl; bilirrubina indirecta 0.03mg/dl; albúmina 2.8g/dl; globulina 3.6g/dl; glutamato-piruvato transaminasa (GPT) 38 U/l, glutamato-oxalacetato transaminasa (GOT) 36 U/l; ácido úrico 3.4mg/dl; creatinina 0.3mg/dl; glucosa 72mg/dl.
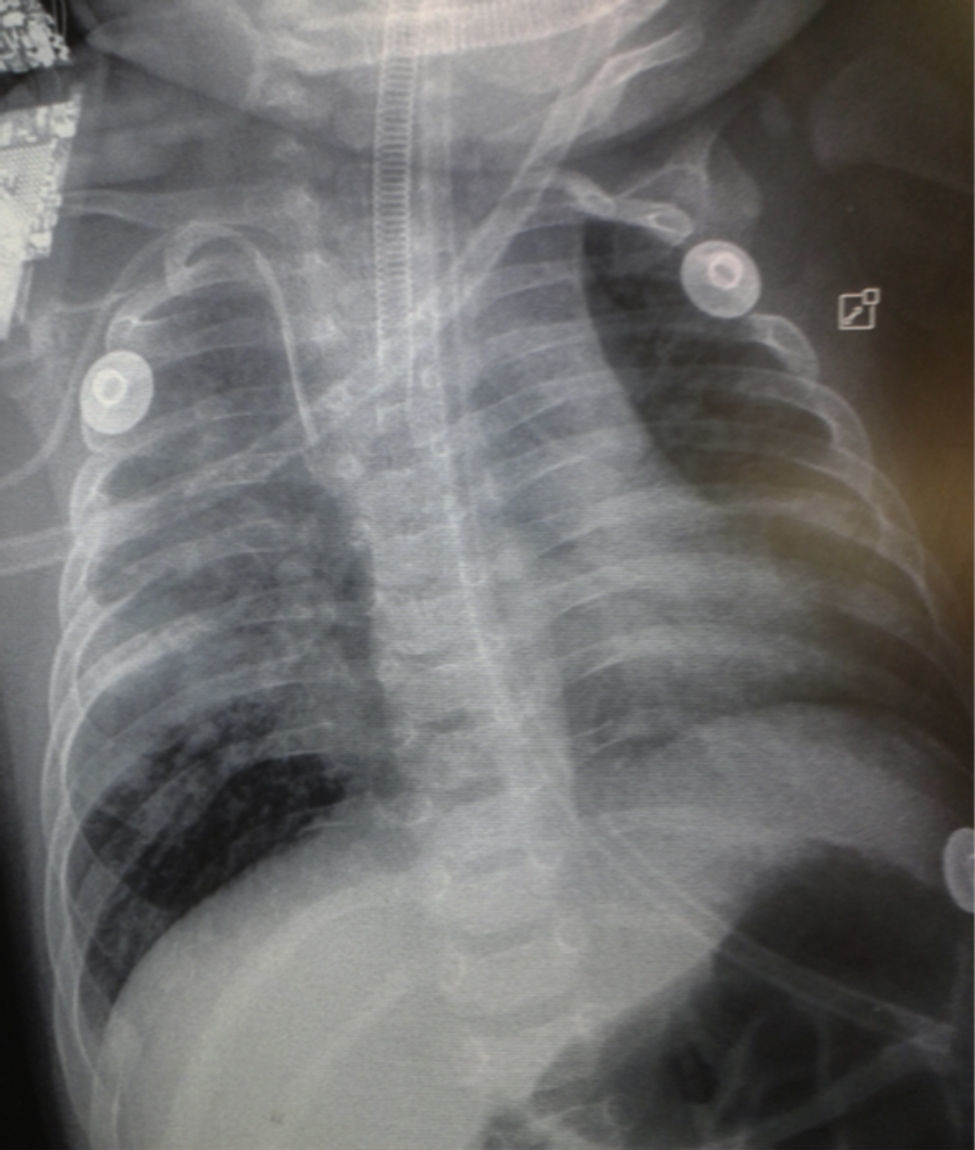
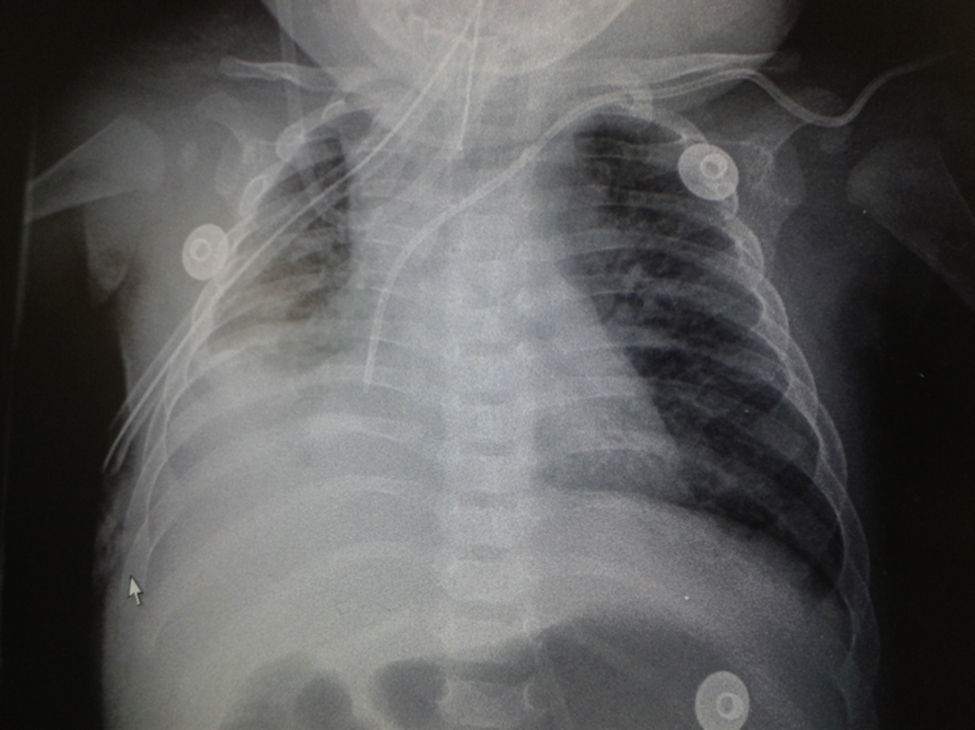
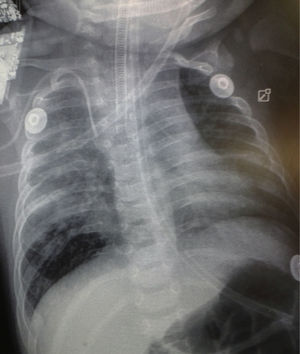
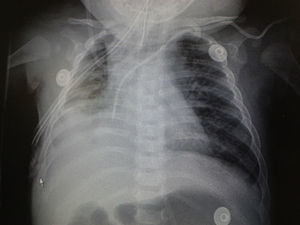
En la radiografía de tórax se observó un patrón retículo-nodular bilateral en el parénquima pulmonar, con tendencia a la consolidación en pulmón derecho (fig. 1). A los 3 días de estar hospitalizado presentó derrame pleural derecho (fig. 2). Se le realizó toracocentesis; del líquido pleural extraído se envió una muestra para su estudio por reacción en cadena de la polimerasa (PCR), que resultó positiva para TB. También se tomó una muestra del aspirado traqueal para realizar el Xpert MTB/Rif®, que resultó positivo. Sin resistencia a rifampicina, los BAAR (bacilos ácido alcohol resistentes) en jugo gástrico fueron negativos en tres muestras. El cultivo del aspirado gástrico en busca de Mycobacterium tuberculosis resultó negativo; la prueba de derivado proteico purificado (PPD) o test de Mantoux resultó negativa; la reacción de ensayo por inmunoabsorción ligado a enzimas (ELISA) para VIH fue negativa; los resultados de hemocultivo y urocultivo fueron negativos.
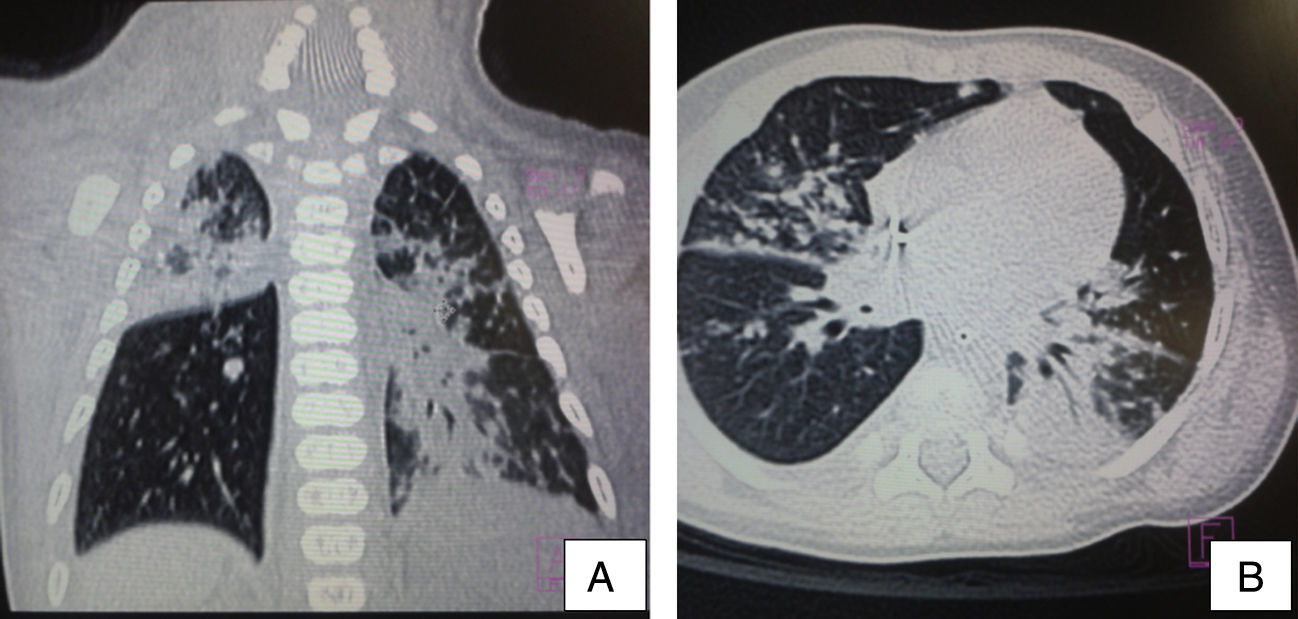
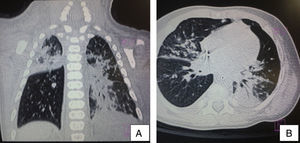
El ultrasonido de abdomen mostró el hígado crecido, con ecogenicidad homogénea. En la TAC, en el corte axial de ventana pulmonar se evidenció ocupación alveolar con tendencia a la consolidación, con broncograma aéreo en segmento posterior de lóbulo superior derecho así como en el lóbulo medio y ambos lóbulos izquierdos, imágenes nodulares hiperdensas, difusas calcificadas bilaterales (fig. 3). En abdomen no se observaron granulomas hepáticos. Se estableció el diagnóstico de TB perinatal con presentación pulmonar, y se inició tratamiento antifímico con cuatro fármacos: isoniazida (10mg/kg/d), rifampicina: (15mg/kg/d), pirazinamida: (30mg/kg/d) y etambutol (15mg/kg/d), con adecuada respuesta. Fue egresado a los 62 días sin oxígeno. Actualmente, el paciente ya completó la segunda fase de 2 meses de isoniazida y rifampicina, a las dosis ya descritas. Continúa en seguimiento por el servicio de Neumología.
Tomografía axial computarizada de tórax en corte coronal (A) y corte axial (B) de la ventana pulmonar. Se evidencia ocupación alveolar con tendencia a la consolidación, con broncograma aéreo en su interior, localizada en el segmento posterior del lóbulo superior derecho y ambos lóbulos izquierdos, imágenes nodulares hiperdensas, difusas calcificadas bilaterales.
La TB perinatal es la enfermedad tuberculosa adquirida durante el parto o durante el periodo neonatal temprano.1,2 En la patogenia de esta infección juega un papel importante la inmadurez del sistema inmune en el niño, especialmente en los bebés prematuros, dada por la disminución de la respuesta específica de los linfocitos colaboradores Th1, lo que reduce la capacidad de responder de manera efectiva a la infección por Mycobacterium tuberculosis. La transmisión se da ya sea por aspiración intraparto de líquido amniótico o por contacto directo con los genitales maternos durante el parto e inhalación del bacilo de una fuente infecciosa.5
Una vez que el Mycobacterium alcanza los alvéolos, puede alterar la función pulmonar. El foco pulmonar primario puede permanecer en estado latente hasta después del nacimiento, cuando mejora la oxigenación y el aumento en la circulación pulmonar puede estimular el crecimiento del Mycobacterium tuberculosis.5
La aspiración o ingestión de líquido amniótico infectado resulta en la formación del complejo primario en los pulmones o tracto gastrointestinal, respectivamente7,8. Los órganos más comúnmente afectados son el hígado, el pulmón y los ganglios linfáticos11.
Es importante investigar acerca de la vía de trasmisión, ya que permite diferenciar la TB perinatal de la congénita, para lo cual, en 1994, Cantwell y colaboradores establecieron que el niño debe haber demostrado las lesiones tuberculosas y al menos uno de los siguientes criterios: (1) lesiones presentes en la primera semana de vida; (2) un complejo hepático primario o granulomas caseosos hepáticos; (3) la infección tuberculosa de la placenta o del tracto genital de la madre; (4) la exclusión de la posibilidad de transmisión postnatal por una investigación a fondo de contacto2,8,9.
La utilidad que tiene diferenciar la TB congénita de la perinatal es solamente epidemiológica, ya que ayuda a identificar la fuente contagiosa latente para tratarla y evitar la transmisión8,10.
Las manifestaciones clínicas suelen ser inespecíficas y pueden estar presentes al nacer, pero la expresión abierta de la enfermedad más a menudo se produce en la segunda o tercera semana de vida, con fiebre sin foco evidente acompañada de hepatoesplenomegalia, adenopatías, dificultad respiratoria, distensión abdominal, letargia e irritabilidad. Otras características clínicas pueden incluir lesiones de la piel, convulsiones, ictericia, otorrea, anomalías hematológicas y ascitis, que al imitar un proceso infeccioso retrasan el diagnóstico. Sin embargo, ante la pobre respuesta a los antibióticos y a la terapia de apoyo debe considerarse TB2,12,13.
Debido al rápido avance de la TB perinatal, la investigación y el tratamiento son urgentes9. El diagnóstico de TB perinatal es difícil, sin duda, a menos que haya una historia sugestiva en la madre14,15. Un estudio de contactos del hogar debe iniciarse de inmediato cuando se sospecha de TB en el bebé, ya que ayuda a establecer el diagnóstico. Sin embargo, la incapacidad para identificar una fuente de contagio no debe excluir la sospecha de TB9,13.
La prueba de PPD es negativa en la mayoría de los casos de TB perinatal (en el 75% de los niños VIH negativos14); en vista de que la actividad de la respuesta especifica de los linfocitos T colaboradores Th1 se altera en el recién nacido y puede tomar hasta 3 meses para ser reactiva, la prueba debe repetirse después de 3 meses5.
La identificación de los BAAR en aspirado de jugo gástrico es negativa en todos los casos debido a que los niños son paucibacilares1,4. El cultivo de aspirado gástrico o esputo en busca de Mycobacterium tuberculosis debe examinarse, aunque la proporción de cultivo positivo es baja. Se debe aprovechar a tomar un aspirado traqueal si el niño esta intubado11.
El Xpert MTB/Rif® consiste en un ensayo de amplificación nucleico basado en cartuchos, automatizado, para la detección simultánea de TB y resistencia a rifampicina directamente de esputo, que se realiza en 90min12,16,17. El valor de la PCR se ha demostrado en aspirados gástricos, líquido pleural, líquido cefalorraquídeo, ganglios linfáticos y sangre5.
Los ensayos de liberación de interferón gamma son menos sensibles en niños que en adultos pero, cuando son positivos, son útiles para el diagnóstico, especialmente si la PPD es negativa, y tienen la ventaja de que los resultados están disponibles en 48 h16. Sin embargo, aún no son recomendados por la OMS para el diagnóstico de la enfermedad17.
La radiografía de tórax es generalmente inespecífica. Se encuentra anormal hasta en el 50% de los casos. Se pueden observar infiltrados retículo-nodulares (patrón miliar); pero incluso este hallazgo es insuficiente para el diagnóstico definitivo. Cuando los cambios son típicos en la radiografía de tórax, una TAC de tórax, en general, añade poco al diagnóstico5.
La toma de aspirado de medula ósea, líquido ascítico, líquido cefalorraquídeo y pleural en busca de los bacilos tuberculosos puede ser vital para el diagnóstico4.
Cuando no se logra establecer el diagnóstico, se debe realizar una biopsia de hígado, con el fin de encontrar granulomas y, menos frecuentemente, los bacilos5.
El fondo de ojo debe ser examinado para buscar coriorretinitis y granulomas1,5.
Idealmente, las muestras de la placenta, vagina o endometriales de la madre deben obtenerse para el cultivo y el estudio histopatológico, con el objetivo de encontrar granulomas. Sin embargo, esto con frecuencia es difícil debido a las presentaciones tardías, a que hasta el 75% de las mujeres embarazadas con TB permanecen asintomáticas y a que la detección de la infección en el niño a menudo precede al diagnóstico materno16.
Una vez que se diagnostica la TB perinatal, el riesgo de propagación a través de la vía respiratoria a los trabajadores de la salud y otros niños es muy bajo, ya que los niños son paucibacilares7.
La coinfección con el VIH en un niño con TB se debe de investigar ya que están muy correlacionadas12.
La TB perinatal suele ser mortal si no se trata14. La identificación prenatal y el tratamiento de la enfermedad activa o de la infección materna latente pueden prevenir la TB perinatal o permitir su diagnóstico precoz9.
Tras la apropiada investigación, los niños deben iniciar tratamiento empírico de acuerdo con las directrices nacionales1,9. El tratamiento de la TB perinatal consiste en la administración de fármacos antifímicos por 6 meses; en la primera fase (intensiva) se administran cuatro fármacos que son isoniazida (dosis de 10 a 15mg/kg/d), rifampicina (15 a 20mg/kg/d), pirazinamida (25 a 40mg/kg/d) y etambutol (15 a 30mg/kg/d) o estreptomicina (15 a 30mg/kg/d) durante un periodo de 2 meses. Posteriormente, en la fase de sostén se administran isoniazida y rifampicina (en las dosis ya descritas) por 4 meses1,18 a diferencia de la TB neonatal, cuyo tratamiento tiene una duración de 9 meses1.
La respuesta terapéutica se determina por la regresión de los síntomas clínicos: aumento de peso, mejora del apetito y, en su caso, la resolución radiológica2. Los pacientes deben recibir una revisión mensual regular tras el alta hasta que termine el tratamiento, y el seguimiento debe continuar hasta 2 años después de que ha finalizado el tratamiento antifímico1.
En los países con alta prevalencia de TB, la vacunación con Bacillus Calmette-Guérin se aplica a los pocos días del nacimiento. Tiene efecto protector contra el desarrollo de TB en el recién nacido y previene las formas graves (meníngea y miliar)1.
El pronóstico depende del diagnóstico y el tratamiento oportunos, ya que pueden presentarse complicaciones graves, como insuficiencia respiratoria, TB miliar y meníngea que provocan convulsiones, sordera y la muerte13.
La mortalidad es alta, y varía entre el 2-60%, dependiendo de la demora diagnóstica y otros factores, como prematuridad o co-infección con VIH7,13.
La infección perinatal por TB debe ser considerada en todos los pacientes con sepsis y neumonía que no responde a la terapéutica habitual, y siempre teniendo en cuenta, como punto clave, la historia materna, para establecer un diagnóstico oportuno y proporcionar un tratamiento efectivo para la curación del paciente.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciamientoNinguno.