La cardiopatía isquémica sigue ocupando el primer o segundo puesto, dependiendo de si hablamos de hombres o de mujeres, respectivamente, en las causas de muerte en España. Aunque desde hace años se observa una disminución de la mortalidad hospitalaria por síndrome coronario agudo (SCA) con elevación del ST (SCACEST), este descenso no se traduce directamente en una disminución de la letalidad anual de la enfermedad, del orden de uno de cada dos pacientes en los que se confirma finalmente un infarto de miocardio con elevación de ST (IAMEST). Esta letalidad se mantiene ligada especialmente a dos grupos de pacientes: los que fallecen antes de llegar al hospital y los pacientes de más edad.
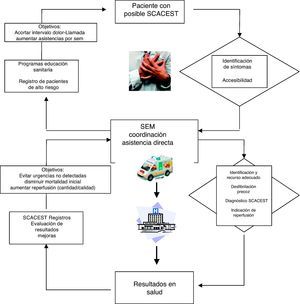
El SCACEST es un cuadro clínico cuyo pronóstico final está directamente condicionado por el tiempo. Dos son las razones fundamentales: presenta complicaciones eléctricas iniciales que conducen a la muerte si no se tratan inmediatamente, y el tiempo de evolución, desde que comienzan los síntomas hasta que se proporciona un tratamiento de reperfusión adecuado, que condiciona la efectividad del mismo y se traduce en morbimortalidad final. Por ello, la primera asistencia, habitualmente en el medio extrahospitalario, requiere un abordaje sistematizado y dirigido a objetivos concretos: disminuir la mortalidad inicial y asegurar un tratamiento de reperfusión adecuado, en tiempo y forma, adaptado a los recursos reales disponibles en cada momento.
Mortalidad por fibrilación ventricular primariaLa mortalidad inicial del IAMEST está relacionada con las arritmias ventriculares malignas, fundamentalmente la fibrilación ventricular primaria, la que sucede de forma imprevista, sin síntomas previos de fallo cardiaco o shock cardiogénico. Una complicación letal que, paradójicamente, presenta un excelente pronóstico cuando se trata inmediatamente1. Su incidencia se concentra en las primeras horas de evolución del infarto, con frecuencia fuera del hospital y antes de una atención y monitorización efectiva del paciente, siendo la principal causa de muerte por IAMEST evitable con una atención sanitaria a tiempo. El acceso a una desfibrilación temprana supuso el nacimiento de los servicios de cuidados intensivos y la primera gran reducción de la mortalidad por infarto. En la actualidad, ésta es una de las principales indicaciones y objetivos de los servicios extrahospitalarios de emergencias (SEM)2.
Tratamiento de reperfusiónLa necesidad de restablecer el flujo en la arteria responsable del infarto es el núcleo central del tratamiento en los pacientes que cursan con un SCACEST. Las opciones disponibles —trombólisis química e intervencionismo mecánico (intervencionismo coronario percutáneo [ICP] o angioplastia [ACTP])— han sido larga y profusamente estudiados. De hecho, pocos tratamientos en medicina han sido tan analizados, comparados, sometidos a ensayos, valorados en registros, metaanálisis, plasmados en guías de práctica clínica y en su posterior traducción a la clínica diaria. Después de años de controversias, este cúmulo de información ha consolidado unas premisas unánimemente refrendadas2:
- •
Es imprescindible la aplicación de tratamiento antiplaquetario y anticoagulante lo antes posible.
- •
Hay que extender el tratamiento de reperfusión al mayor número posible de pacientes.
- •
Cualquier estrategia de reperfusión es tiempo-dependiente en sus resultados, y eso afecta especialmente a los pacientes atendidos en las primeras 2-3h desde el inicio de síntomas, donde los retrasos en el tratamiento inciden drásticamente en la morbimortalidad final3.
- •
Se debe realizar ICP siempre. Los pacientes con IAMEST deben recibir ICP primario y, en caso de no ser accesible en tiempo y forma, un ICP precoz, ajustado a las recomendaciones de tiempo estandarizadas, bien como estrategia de rescate tras trombólisis fallida, bien como ICP del día siguiente tras trombólisis efectiva3.
Los SEM están constituidos por una serie de equipos medicalizados, dependientes de un centro coordinador donde se reciben las llamadas telefónicas de petición de asistencia y se asignan los recursos sanitarios más adecuados a cada situación. Su labor, por tanto, es doble: la asistencia directa a los pacientes, y la coordinación de los diferentes recursos sanitarios de un área determinada. Tanto en la labor asistencial directa como en la de coordinación constituyen el primer contacto médico para muchos pacientes. Este término, felizmente resaltado en la guía clínica europea de atención al IAMEST2, implica la responsabilidad de sospechar el cuadro, atajar las muertes evitables facilitando el acceso a una desfibrilación temprana, diagnosticar e indicar el tratamiento de reperfusión más adecuado y accesible para cada paciente.
La identificación temprana del cuadro incluye el reconocimiento de los síntomas y su posible gravedad por el propio paciente, el contacto con los SEM, la sospecha de estar ante un posible SCA y el envío inmediato de un recurso adecuado.
Cuando se accede al paciente, la evaluación clínica rápida y dirigida y su caracterización según el electrocardiograma es el requisito clave de la atención inicial. Una vez establecido el diagnóstico, se deben tomar las medidas básicas de vigilancia (monitorización continua, acceso venoso, constantes, saturación de O2) con valoración clínica del riesgo (clase Killip) y del tratamiento: antiagregación con AAS y clopidogrel (dependiendo de la opción de reperfusión que se indique) y analgesia (opiáceos y el uso de nitroglicerina por el efecto analgésico de la vasodilatación). Otras medidas de tratamiento convencional (oxígeno a bajo flujo, sedación, antieméticos) dependen de la situación del paciente. Estos cuidados iniciales se deben tomar simultáneamente a la indicación de tratamiento de reperfusión.
La experiencia sobre estrategias de tratamiento del IAMEST en diversos países aconseja un funcionamiento en red, con la decisión de reperfusión por parte del equipo de emergencias in situ y el centro de coordinación como eje de distribución y decisión para facilitar la derivación de los pacientes, buscando preferentemente un ICP primario. Este paso implica acuerdos locales para conocer la realidad de los recursos y buscar la máxima efectividad, teniendo como referencia la necesidad de tratar al mayor número posible de pacientes dentro de los estándares de calidad marcados4.
Optimización del tratamiento prehospitalarioMejorar el tratamiento extrahospitalario de los pacientes con SCACEST implica una actuación multifactorial: el paciente y su accesibilidad al sistema sanitario y la respuesta de éste en conjunto (servicios extra e intrahospitalarios). Sobre estos aspectos generales debe existir una política establecida de evaluación y mejora de la calidad asistencial con atención específica a la seguridad del paciente. Los pasos fundamentales a establecer serían:
- •
Mejorar la accesibilidad de los pacientes a los SEM. Una proporción importante de pacientes acude a los centros hospitalarios por sus propios medios sin contacto sanitario previo. Se debe:
- –
Favorecer el reconocimiento de síntomas y su gravedad por los pacientes (actuación sobre grupos de riesgo) y la necesidad de avisar a los SEM.
- –
Aumentar la cobertura de la población.
- –
- •
Mejorar la respuesta de los centros de coordinación. Es bien conocido que entre el 20 y el 25% de los pacientes que sufren un IAMEST cursan con un cuadro clínico atípico y que, en estos casos, el tratamiento adecuado se retrasa y aumenta el riesgo y la mortalidad de los pacientes. En el caso de los SEM el acceso es telefónico, lo que supone unas características distintas y exige unas cautelas que minimicen el número de pacientes que no reciben la asistencia adecuada o en los que ésta se retrasa1.
- •
Mejorar el acceso de los pacientes a una desfibrilación temprana. Los programas de acceso de la población a la desfibrilación automática (DEA) han demostrado aumentar la supervivencia, independientemente de que fuesen usados por personal sanitario o no. Los servicios de emergencias deben conocer y participar en las estrategias de entrenamiento, implantación y diseminación de dispositivos para la DEA. Constituye una de las recomendaciones básicas de las guías ILCOR 2010.
- •
Establecer, como primer contacto médico, la indicación de tratamiento de reperfusión. Para que pueda ser efectiva, se deben establecer los acuerdos necesarios para disponer de una estrategia adecuada a la realidad. Debe incluir: activación con llamada única del SEM, traslado directo por el equipo de emergencias a la sala de hemodinámica con el tratamiento previo acordado, antiagregación y anticoagulación, o trombólisis in situ cuando el tiempo de evolución y los intervalos de acceso al intervencionismo o la disponibilidad real de los recursos así lo aconsejen5.
- •
Objetivos medibles relacionados con los diferentes eslabones, accesibilidad, recurso asignado, cantidad y calidad de la reperfusión indicada/aplicada y seguridad del paciente:
- –
Accesibildad. Conocer y proponer mejoras en el número de pacientes con IAMEST que ingresan tras recibir asistencia extrahospitalaria.
- –
Asignación de recurso adecuado. Conocer el porcentaje de pacientes que tras consultar por un posible SCA, ingresan en las siguientes 24h desde la llamada por un IAMEST (emergencia no detectada). El objetivo ideal debe tender a cero.
- –
Cantidad de tratamientos de reperfusión indicados/aplicados. Extender el acceso a un tratamiento de reperfusión al mayor número de pacientes (indicar reperfusión en el primer contacto al menos en el 80% de los pacientes diagnosticados de SCACEST).
- –
Calidad de los tratamientos de reperfusión. Promover la adecuación de la reperfusión a los estándares de las guías de práctica clínica2 (al menos el 80% de los pacientes reperfundidos dentro de los estándares de calidad). Para ello se deben establecer circuitos de acceso rápido a centros con posibilidad de ICP primario: diagnóstico del cuadro con indicación de reperfusión por el equipo de emergencias, activación de sala de hemodinámica con llamada única del SEM, derivación directa del paciente a sala y control de tiempos con análisis compartido de datos entre SEM y hospital. Dentro de estos criterios de calidad se debe prestar atención específica a los retrasos en el tratamiento de los pacientes que son atendidos dentro de las 2 primeras horas de evolución, donde la opción de reperfusión debe ser cuidadosamente elegida en función de los intervalos y la situación clínica del paciente2,4,5.
- a)
Derivación directa para ICP primario (intervalo llamada hasta sala de hemodinámica <75min).
- b)
Tratamiento trombolítico in situ cuando no es posible una ACTP dentro de los intervalos recomendados, especialmente en pacientes con menos de 3h de evolución donde el tratamiento trombolítico muestra mayor eficacia (son cruciales los primeros 120min). El tiempo inicio de asistencia-aguja debe ser menor de 30min, facilitando traslados posteriores en caso de necesidad de ACTP de rescate y para ICP del día siguiente (estrategia fármaco-invasiva).
- a)
- –
Seguridad del paciente. En un doble sentido:
- a)
Efectos adversos de los tratamientos aplicados, especialmente los sangrados asociados al tratamiento trombolítico, antiagregante y anticoagulante. Análisis de los casos con ictus hemorrágico.
- b)
Monitorización y evaluación de la no indicación de reperfusión en pacientes atendidos dentro de las 3 primeras horas de evolución. Tendencia anual.
- c)
Monitorización y tendencia anual de los pacientes tratados fuera de los intervalos recomendados4.
- a)
- –
La mejora del tratamiento extrahospitalario del SCACEST debe responder a una estrategia global definida (fig. 1), con intervenciones sobre la accesibilidad de los pacientes, la respuesta de los centros de coordinación, la aplicación in situ de medidas básicas, e indicación y realización de reperfusión con criterios de calidad, acorde a los recursos reales disponibles. Esta estrategia debe estar monitorizada y evaluada dentro de un círculo de calidad que incluya también la seguridad de los pacientes.