La oclusión crónica es un escenario común en los pacientes con angina que se someten a una angiografía, encontrándose en alrededor del 20-25% de los mismos, así como en un 10-15% de los pacientes que presentan un síndrome coronario agudo con elevación del segmento ST. En ambos casos, se asocia a un aumento de la morbimortalidad1. A pesar de que el éxito del tratamiento revascularizador ha aumentado significativamente en los últimos años, con tasas de éxito del 85-90% en unidades especializadas y con tasas de complicaciones similares al abordaje de otro tipo de lesiones complejas, sigue constituyendo el escenario de máxima complejidad dentro del abordaje percutáneo de la enfermedad coronaria. Por tanto, aún representa un bajo porcentaje de las revascularizaciones globales. A esto se suma la ausencia de evidencia firme en estudios aleatorizados sobre su beneficio, ya sea en el contexto del síndrome coronario agudo o en la angina estable. Las guías de revascularización americanas y europeas recomiendan su abordaje con indicación clase IIa, nivel de evidencia B, en pacientes con angina refractaria a pesar de tratamiento médico óptimo o en pacientes con isquemia amplia demostrada, especialmente si coexiste con disfunción ventricular.
Esta evidencia científica está basada en estudios observacionales2, donde la revascularización exitosa parecía asociarse a mejoría sintomática así como a una mejoría de la supervivencia a largo plazo. Además, el análisis posthoc del ensayo SYNTAX3 puso de manifiesto que la no revascularización de una CTO era uno de los mayores predictores de eventos a 5 años.
En este contexto, recientemente se han publicado los resultados de un estudio observacional unicéntrico4, en pacientes con oclusión crónica de algún vaso, en el que se comparaba el tratamiento revascularizador frente al tratamiento médico óptimo en diabéticos y no diabéticos. El objetivo primario era la muerte de causa cardiaca. Como objetivos secundarios se analizaron eventos cardiacos mayores. Se objetivó que en pacientes no diabéticos la revascularización percutánea disminuía el riesgo de muerte cardiaca. Asimismo, la terapia intervencionista demostró una reducción en ambos grupos del combinado de mortalidad cardiaca, infarto de miocardio o nueva revascularización.
Con respecto a los ensayos aleatorizados, en el último año se han presentado 4. En el estudio EXPLORE1 se enrolaron 304 pacientes con síndrome coronario agudo con elevación de segmento ST tratados con angioplastia primaria y oclusión crónica de algún vaso, a tratamiento médico frente a tratamiento percutáneo de la oclusión en la semana siguiente a la realización de la angioplastia primaria. Este estudio tenía como objetivo primario la mejora de la fracción de eyección y del volumen telediastólico del ventrículo izquierdo por resonancia magnética a los 4 meses de seguimiento. Sin embargo, no se encontraron diferencias entre ambos grupos respecto a la fracción de eyección (44,1±12,2% en el brazo intervencionista vs. 44,8±11,9% en el brazo de tratamiento conservador, p=0,60) ni respecto al volumen telediastólico (215,6±62,5ml vs. 212,8±60,3ml, p=0,70), salvo en el subgrupo de pacientes en los que la arteria crónicamente ocluida era la descendente anterior (47,2%±12,3% vs. 40,4±11,9%, p=0,02). En este ensayo, ambos grupos tuvieron una tasa similar de eventos adversos coronarios mayores (5,4% en el grupo de tratamiento percutáneo vs. 2,6% en el grupo de tratamiento médico, p=0,25). No obstante, existen una serie de limitaciones que conviene resaltar. Una de las principales es la falta de poder estadístico para detectar diferencias en los objetivos clínicos «duros» (muerte, infarto de miocardio e ictus), así como la baja tasa de éxito primario (73%), por debajo de los estándares actuales, pudiendo resultar así potencialmente perjudicados los resultados del grupo de intervención. Además, no se diseñó un protocolo unificado sobre la técnica de intervención de la oclusión, y se excluyeron del estudio pacientes de alto riesgo (shock, arritmias ventriculares…). Asimismo, la tasa de cruce fue del 23%, y este hecho afecta a la validez de la comparación. A pesar de estas limitaciones, con este estudio se pretendió demostrar que el tratamiento percutáneo precoz de una oclusión crónica tras un infarto de miocardio es seguro y factible, aunque no se encontraran beneficios en la rama de tratamiento intervencionista en el resultado global del estudio.
Actualmente, disponemos de los resultados de los otros 3 grandes ensayos clínicos que pretenden aclarar esta laguna científica, es decir, confirmar si la eficacia y seguridad del tratamiento percutáneo con stents farmacoactivos en las oclusiones crónicas es superior al tratamiento médico óptimo.
En el estudio DECISION-CTO se incluyeron 834 pacientes con isquemia miocárdica documentada o síntomas de angina y oclusión crónica de algún vaso, aleatorizándose a tratamiento médico óptimo frente a tratamiento percutáneo, con un periodo de seguimiento mínimo de 3 años. El objetivo principal fue la combinación de muerte por cualquier causa, infarto de miocardio, ictus o una nueva revascularización a los 3 años. En este ensayo tampoco se encontraron diferencias significativas entre los 2 grupos de tratamiento, si bien presenta también una serie de limitaciones importantes. El periodo de reclutamiento fue excesivamente largo (6,5 años) y, a pesar de ello, no se alcanzó el tamaño muestral predeterminado (1.284 pacientes). Por tanto, muchos pacientes elegibles para el estudio no fueron incluidos, lo que limita la generalización de las conclusiones. Además, en el procedimiento se emplearon stents farmacoactivos de primera generación (Cypher), claramente inferiores en cuanto a eventos cardiacos mayores en comparación con los de segunda generación, como ya quedó demostrado en el estudio SPIRITIII5. Finalmente, otra limitación de este estudio es la alta tasa de cruce en el grupo de tratamiento médico a tratamiento intervencionista (18%), afectando así a la validez de la comparación.
En el estudio EUROCTO se incluyeron 396 pacientes con oclusión crónica que presentaban angina estable o isquemia miocárdica en el territorio irrigado por la arteria ocluida, y viabilidad en la zona del miocardio aquinético. Se aleatorizaron a tratamiento médico óptimo frente a tratamiento percutáneo más tratamiento médico óptimo. El objetivo primario de eficacia fue la calidad de vida medida por el cuestionario de angina de Seattle (SAQ) al año, y el objetivo de seguridad, los eventos cardiovasculares mayores (resultado de la combinación de muerte por todas las causas o infarto no fatal) a los 3 años. En este caso, el estudio resultó positivo con respecto al objetivo de eficacia, sin haber completado los 3 años de seguimiento para obtener los resultados de seguridad. Como en los casos anteriores, este estudio presentó limitaciones, siendo la principal no alcanzar el tamaño muestral predeterminado (600 pacientes para el objetivo de eficacia y 1.200 para el objetivo de seguridad).
Por último, recientemente se ha presentado un nuevo estudio aleatorizado en este campo, el estudio REVASC. En este estudio, se incluyeron 205 pacientes que presentaban una prueba de detección de isquemia positiva o síntomas de angina en los que se había objetivado una oclusión crónica, aleatorizándolos a tratamiento percutáneo de la oclusión crónica más tratamiento médico óptimo frente a tratamiento médico óptimo (con o sin revascularización percutánea de lesiones en otras arterias). Aunque no se encontraron diferencias significativas en el objetivo primario, que era la presencia de cambios en la contractilidad segmentaria por resonancia magnética a los 6 meses, esto puede ser debido fundamentalmente a que la fracción de eyección media era >50% en ambos grupos. Sin embargo, sí que se objetivaron diferencias en uno de los endpoints secundarios, que analizaba el combinado de muerte por cualquier causa, infarto de miocardio o nueva revascularización a los 12 meses.
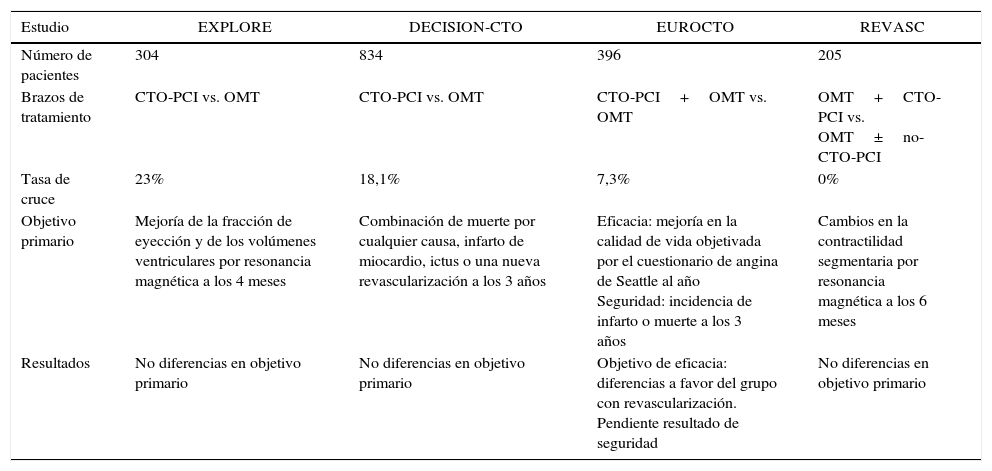
Una vez repasada la evidencia científica actual, podemos confirmar que ninguno de los esperados ensayos clínicos que han comparado el tratamiento percutáneo frente al tratamiento médico óptimo en las oclusiones crónicas ha conseguido demostrar una reducción significativa de los objetivos clínicos «duros» (como la mortalidad cardiaca, infarto de miocardio o ictus), produciendo cierto pesimismo en lo que respecta al abordaje intervencionista de este tipo de lesiones (tabla 1). No obstante, aún seguimos sin un estudio con suficiente poder estadístico y sin limitaciones mayores que pueda demostrar dicha reducción, por lo que la comunidad científica va a continuar dividida entre los que creen que no hay evidencia para recomendar sistemáticamente la estrategia intervencionista y los que creemos que existen evidencias basadas en la experiencia clínica (fig. 1) e importantes estudios observacionales que ponen de manifiesto el beneficio de esta estrategia terapéutica. Hasta entonces, parece sensato seguir las recomendaciones dictadas por las guías, optando por un abordaje intervencionista especialmente en dos escenarios: pacientes con síntomas limitantes y pacientes con evidencia de isquemia, especialmente si coexiste con disfunción ventricular sistólica.
Estudios aleatorizados en oclusiones crónicas: revascularización percutánea vs. tratamiento médico
| Estudio | EXPLORE | DECISION-CTO | EUROCTO | REVASC |
|---|---|---|---|---|
| Número de pacientes | 304 | 834 | 396 | 205 |
| Brazos de tratamiento | CTO-PCI vs. OMT | CTO-PCI vs. OMT | CTO-PCI+OMT vs. OMT | OMT+CTO-PCI vs. OMT±no-CTO-PCI |
| Tasa de cruce | 23% | 18,1% | 7,3% | 0% |
| Objetivo primario | Mejoría de la fracción de eyección y de los volúmenes ventriculares por resonancia magnética a los 4 meses | Combinación de muerte por cualquier causa, infarto de miocardio, ictus o una nueva revascularización a los 3 años | Eficacia: mejoría en la calidad de vida objetivada por el cuestionario de angina de Seattle al año Seguridad: incidencia de infarto o muerte a los 3 años | Cambios en la contractilidad segmentaria por resonancia magnética a los 6 meses |
| Resultados | No diferencias en objetivo primario | No diferencias en objetivo primario | Objetivo de eficacia: diferencias a favor del grupo con revascularización. Pendiente resultado de seguridad | No diferencias en objetivo primario |
CTO-PCI: intervención percutánea coronaria sobre la oclusión crónica total; No-CTO-PCI: intervención percutánea coronaria sobre arterias no relacionadas con la oclusión crónica total; OMT: tratamiento médico óptimo.
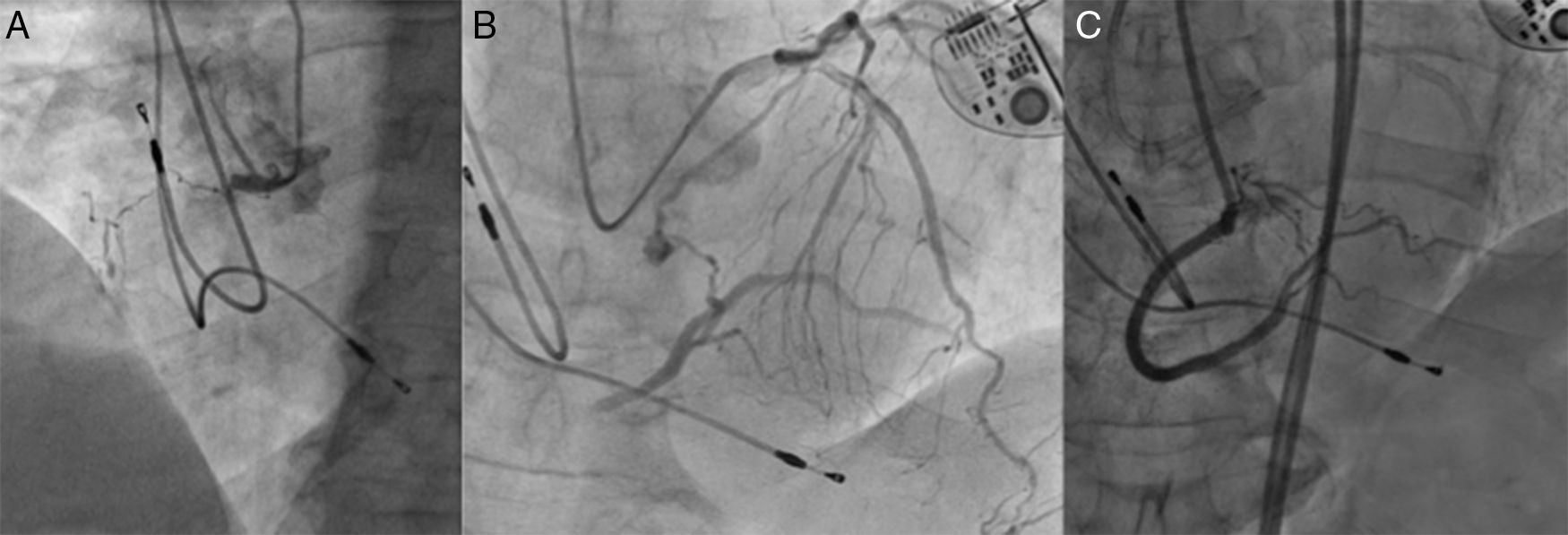
Imagen correspondiente a oclusión crónica de arteria coronaria derecha. En la imagen (A) se visualiza la oclusión tras la inyección anterógrada. En la imagen (B) podemos ver el relleno distal por heterocolaterales de ramas septales. Finalmente, en la imagen (C) se visualiza el resultado angiográfico tras el procedimiento percutáneo.
Los autores declaran no tener ningún conflicto de intereses.