El pronóstico de la cardiopatía isquémica puede diferir entre géneros. Investigamos la evolución de pacientes con primer síndrome coronario agudo sin elevación del segmento ST (SCASEST) de alto riesgo (elevación de troponina i y/o alteraciones evolutivas del electrocardiograma) según género y estrategia inicial de tratamiento.
MétodosRegistro retrospectivo de 398 pacientes (32,6% mujeres) ingresados entre enero del 2006 y enero del 2009. Se analizan características clínicas, tratamiento e incidencia de eventos cardiovasculares mayores durante una mediana de seguimiento de 43 meses (IC25-75 36-51).
ResultadosNo hubo diferencias entre mujeres y hombres en la aplicación de estrategia invasiva (56,1% vs. 61,5%, p=0,3), coronariografía (71,5% vs. 78%, p=0,2) y revascularización (83% vs. 80%, p=0,7). No se encontraron diferencias en el objetivo primario (muerte cardiovascular, infarto no mortal e ictus) entre mujeres y hombres (16,9 vs. 13,4%, p=0,39). La estrategia invasiva mostró beneficio en el objetivo principal (10,5% vs. 21,2%, p=0,01), tanto en mujeres (10,9% vs. 24,5%, p=0,04) como varones (10,3% vs. 19,4%, p=0,03). En el análisis multivariado, la revascularización completa fue predictor independiente de menos eventos mayores (HR 0,29; IC del 95%, 0,08-0,95, p=0,04).
ConclusionesLa evolución a largo plazo de pacientes con SCASEST de alto riesgo no mostró diferencias de género. Las mujeres con SCASEST de alto riesgo se beneficiaron de una estrategia invasiva, al igual que los hombres. Asimismo, la revascularización completa mostró mejor pronóstico que la incompleta durante el seguimiento.
The outlook for ischemic heart disease may vary according to gender. We studied the progress of patients at high risk of acute coronary syndrome with non-ST elevation myocardial infarction (NSTE-ACS) (high Troponin I levels and/or changes in electrocardiogram findings) by gender and initial treatment strategy.
MethodsRetrospective study of 398 patients (32.6% female) admitted between January 2006 and January 2009. We monitored their clinical features, treatment and major cardiovascular incidents over the course of 43 months on average (IC25-75 36-51).
ResultsThere were no major differences between male and female patients when applying an invasive strategy (56.1% vs 61.5%, P=.3), coronary catheterisation (71.5% vs 78%, P=.2) or revascularisation (83% vs 80%, P=.7). There were no differences in the primary objective (cardiovascular death, non-fatal infarction and ictus) between male and female patients (16.9 vs 13.4%, P=.39). The invasive strategy proved effective in the primary objective (10.5% vs 21.2%, p=0.01), in both women (10.9% vs 24.5%, P=.04) and men (10.3% vs 19.4%, P=.03). In the multivariate analysis, full revascularisation was an independent predictor of less serious events (HR 0.29; IC 95%, 0.08-0.95, P=.04).
ConclusionsThe long term progress of NSTE-ACS patients at high risk did not prove any differences according to gender. Like men, women with high-risk NSTE ACS benefited from an invasive strategy. Also, the complete revascularisation showed better prognosis than the incomplete revascularisation during the monitoring.
Numerosos estudios han descrito diferencias de género en el curso del síndrome coronario agudo sin elevación del segmento ST (SCASEST)1-3. Las mujeres se presentan más a menudo con síntomas atípicos, cambios electrocardiográficos inespecíficos y más factores de riesgo cardiovascular. Algunas estrategias de tratamiento, como la revascularización coronaria, se han utilizado menos en mujeres, de la misma forma que existe controversia sobre sus beneficios, en parte porque las mujeres han estado infrarrepresentadas en la mayoría de ensayos clínicos que han ido incorporando métodos terapéuticos modernos1.
Los pacientes con SCASEST son remitidos a angiografía coronaria en base a una estratificación de riesgo. El estudio ICTUS4 no mostró diferencias en el objetivo final combinado de eventos mayores entre el tratamiento invasivo y conservador. Sin embargo, otros estudios y metaanálisis5,6 demostraron beneficios en la estrategia invasiva (EsI) con reducción de la mortalidad y recurrencia de infarto, particularmente en pacientes de riesgo intermedio o alto7. En las guías sobre SCASEST 2002 ya se recomendaba un manejo invasivo rutinario en el paciente con SCASEST de alto riesgo por cambios electrocardiográficos o elevación de biomarcadores de daño miocárdico8. Aunque se ha descrito que las mujeres con SCASEST son tratadas menos a menudo con métodos eficaces como intervencionismo coronario percutáneo (ICP); el género femenino no se considera factor pronóstico negativo en cuanto a mortalidad1.
Los ensayos clínicos aleatorizados proporcionan la evidencia más fiable sobre los efectos de un tratamiento específico. Sin embargo, a menudo excluyen a las personas de más riesgo, con más comorbilidad y mayor probabilidad de complicaciones por la terapia. Por tanto, a menos que los ensayos sean muy grandes y heterogéneos, reflejan los resultados de una población muy seleccionada en lugar de la diversidad de la práctica clínica referida en los registros y estudios observacionales.
Nuestro propósito ha sido evaluar las características clínicas, el tratamiento y el pronóstico a largo plazo en una población homogénea de pacientes hospitalizados por primer SCASEST de alto riesgo, según género y estrategia inicial de tratamiento.
MétodosSe trata de un registro observacional, retrospectivo, de pacientes sin antecedentes de cardiopatía isquémica ingresados consecutivamente en el Servicio de Cardiología procedentes de la Unidad Coronaria o del Servicio de Urgencias entre enero del 2006 y enero del 2009 tras un primer SCASEST de alto riesgo, definido por dolor anginoso superior a 20 min junto a elevación de troponina i y/o alteraciones dinámicas del electrocardiograma, e inicialmente estabilizados tras el episodio índice. Excluimos a pacientes fallecidos en la Unidad Coronaria previo a la realización de coronariografía, comorbilidad que implicase esperanza de vida inferior a un año, miocardiopatía o valvulopatía hemodinámicamente significativa. De 418 pacientes elegibles, analizamos los 398 en que se pudo completar el seguimiento. Registramos factores de riesgo, curso clínico intrahospitalario tras estabilización inicial del episodio índice, datos de laboratorio, exploraciones complementarias, tratamiento y eventos cardiacos durante el seguimiento.
A todos los pacientes, salvo contraindicación, se administró AAS 100mg y clopidogrel 75mg diarios durante un año, para continuar con 100mg/día de AAS indefinidamente. Los pacientes a los que se implantó stent recibieron clopidogrel 300mg como dosis adicional antes del ICP. La utilización de inhibidores de los receptores de la glicoproteína iib/iiia, anticoagulación y elección del stent fueron a juicio del hemodinamista.
La EsI consistió en angiografía coronaria rutinaria durante el ingreso, realizada en lo posible durante las primeras 72 h, con revascularización sobre la base de los hallazgos angiográficos. La estrategia conservadora (EsC) consistió en tratamiento médico inicial, con coronariografía y revascularización si angina recurrente, detección de isquemia positiva o disfunción ventricular.
La lesión angiográfica significativa fue definida por estenosis coronaria ≥ 70% y la enfermedad multivaso se definió como la afectación de al menos 2 coronarias principales o ramas mayores de 2,5mm durante la angiografía inicial. La revascularización completa (RC) fue alcanzada cuando no se encontró en ellas estenosis ≥ 70% tras la revascularización. El objetivo del ICP fue restaurar flujo TIMI 3 con estenosis residual<30% en la arteria responsable del episodio índice. La decisión de realizar ICP sobre la arteria no relacionada con el infarto (durante el procedimiento inicial o en los 15 días siguientes a la hospitalización) fue tomada por el operador junto con el médico responsable. Se consideró revascularización incompleta (RI) la revascularización parcial de lesiones coronarias multivaso.
Evaluamos, como objetivo primario, el combinado de muerte cardiovascular, infarto agudo de miocardio no mortal e ictus tras estabilización del episodio índice. El seguimiento se realizó mediante historia clínica o contacto telefónico.
Análisis estadísticoLos datos son expresados como media ± desviación estándar en caso de variables cuantitativas con distribución normal; mediana y rango intercuartílico 25-75 en caso de variables cuantitativas con distribución no normal, y porcentajes para variables cualitativas o proporciones. Para la evaluación de la distribución normal de las variables cuantitativas, utilizamos la prueba de Kolmogorov-Smirnov, considerando variable no paramétrica aquella cuyo valor de p en este test sea<0,05.
Para la comparación de 2 medias, empleamos el t test para muestras independientes con distribución paramétrica de las variables, y la U de Mann-Whitney en caso de distribución no normal. Para la comparación de más de 2 medias utilizamos el análisis de la varianza (ANOVA). La comparación de porcentajes se efectuó con el test de la ji al cuadrado (o el test exacto de Fisher, en caso de ser necesario).
Para describir la probabilidad acumulada de ocurrencia de los objetivos y la evolución de la tasa de incidencia de los mismos a lo largo del seguimiento, empleamos el procedimiento de Kaplan-Meier, con la prueba de Mantel-Haenszel (test de rangos logarítmicos). Para la identificación y la evaluación de la relación entre determinadas variables y la razón de riesgos (hazard rate) de los objetivos utilizamos el modelo de regresión de riesgos proporcionales de Cox. Un valor de p<0,05 fue considerado estadísticamente significativo. Los datos fueron analizados utilizando el paquete estadístico SPSS.13.
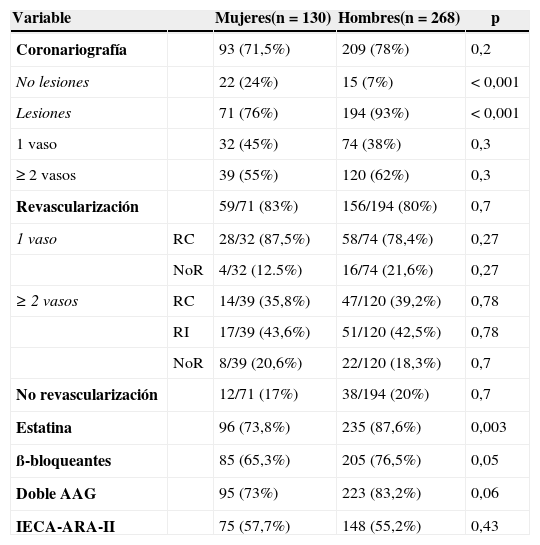
ResultadosEl registro incluyó a 130 mujeres (32,6%) y 268 hombres (67,4%). Los factores de riesgo y las características clínicas según el sexo se pueden ver en tabla 1. Las mujeres fueron de mayor edad, tuvieron mayor prevalencia de hipertensión e insuficiencia renal, y menor probabilidad de ser fumadoras. Las características del SCASEST, todos con criterios de alto riesgo, en cuanto a elevación de biomarcadores y/o alteraciones electrocardiográficas no mostraron diferencias de género. Tampoco se observaron diferencias en la función ventricular. Al alta hubo una menor prescripción en mujeres de estatinas, y rozando la significación de betabloqueantes y doble antiagregación. El tratamiento con inhibidores del eje renina-angiotensina (IECA-ARA-II) no presentó diferencias de género (tabla 2).
Factores de riesgo y características basales de la población de estudio estratificados por género
| Variable | Mujeres(n=130) | Hombres(n=268) | p |
|---|---|---|---|
| Edad (años) | 70,4±11,5 | 64,9±12,4 | <0,001 |
| Fumadores | 20 (15,3%) | 109 (40,6%) | <0,001 |
| Hipertensión arterial (mmHg) | 92 (70,7%) | 160 (59,7%) | 0,03 |
| Hipercolesterolemia (mg/dl) | 66 (50,7%) | 149 (55,6%) | 0,36 |
| Diabetes | 45 (34,6%) | 82 (30,5%) | 0,42 |
| FGR<60 (ml/m/1,73 m2) | 55 (42,3%) | 55 (20,5%) | <0,001 |
| TnI (ng/ml) | 26 (20%) | 61 (22,7%) | 0,5 |
| Alteraciones ECG | 18 (13,8%) | 37 (13,8%) | 0,9 |
| TnI+alteraciones ECG | 86 (66,1) | 170 (63,4%) | 0,59 |
| FE 35-50% | 23 (17,7%) | 40 (14,9%) | 0,13 |
| FE<35% | 2 (1,5%) | 12 (4,4%) | 0,13 |
ECG: electrocardiograma; FE: fracción de eyección del ventrículo izquierdo; FGR: filtrado glomerular renal; TnI: troponina i.
Características angiográficas, revascularización y tratamiento médico al alta
| Variable | Mujeres(n=130) | Hombres(n=268) | p | |
|---|---|---|---|---|
| Coronariografía | 93 (71,5%) | 209 (78%) | 0,2 | |
| No lesiones | 22 (24%) | 15 (7%) | <0,001 | |
| Lesiones | 71 (76%) | 194 (93%) | <0,001 | |
| 1 vaso | 32 (45%) | 74 (38%) | 0,3 | |
| ≥ 2 vasos | 39 (55%) | 120 (62%) | 0,3 | |
| Revascularización | 59/71 (83%) | 156/194 (80%) | 0,7 | |
| 1 vaso | RC | 28/32 (87,5%) | 58/74 (78,4%) | 0,27 |
| NoR | 4/32 (12.5%) | 16/74 (21,6%) | 0,27 | |
| ≥ 2 vasos | RC | 14/39 (35,8%) | 47/120 (39,2%) | 0,78 |
| RI | 17/39 (43,6%) | 51/120 (42,5%) | 0,78 | |
| NoR | 8/39 (20,6%) | 22/120 (18,3%) | 0,7 | |
| No revascularización | 12/71 (17%) | 38/194 (20%) | 0,7 | |
| Estatina | 96 (73,8%) | 235 (87,6%) | 0,003 | |
| ß-bloqueantes | 85 (65,3%) | 205 (76,5%) | 0,05 | |
| Doble AAG | 95 (73%) | 223 (83,2%) | 0,06 | |
| IECA-ARA-II | 75 (57,7%) | 148 (55,2%) | 0,43 |
AAG: antiagregación. IECA-ARA-II: inhibidores del eje renina-angiotensina; NoR: no revascularización; RC: revascularización completa; RI: revascularización incompleta.
Tras seguimiento de 43 meses (IC25-75 36-51), no se encontraron diferencias entre mujeres y hombres en el objetivo primario combinado de muerte cardiovascular, infarto agudo de miocardio no mortal e ictus (16,9% vs. 13,4% p=0,39) (fig. 1).
La EsI fue aplicada en similar medida a mujeres y hombres (56,1% vs. 61,5%, p=0,3), así como el porcentaje total de coronariografías (71,5% vs. 78%, p=0,2) (tabla 2). En las mujeres fue más frecuente encontrar coronariografías sin lesiones significativas. Excluyendo estas, una vez documentadas lesiones en 265 pacientes (71 mujeres y 194 hombres), la frecuencia entre mujeres y hombres con enfermedad de un vaso (45% vs. 38%, p=0,3) y multivaso (55% vs. 62%, p=0,3) no mostró diferencias. La proporción de revascularización coronaria fue similar entre mujeres y hombres, bien se tratase de revascularización de un vaso, o bien de RC o RI en lesiones multivaso. La «no revascularización», a pesar de presentar lesiones significativas, tampoco presentó diferencias entre sexos (tabla 2). La RC incluyó ICP (90,5%) y cirugía de derivación aorto-coronaria (9,5%), mientras que la RI se realizó en todos los casos por vía percutánea. Las características basales de los pacientes con EsI y EsC aparecen en la tabla 3. El grupo de pacientes con EsC fue de mayor edad, presentó mayor prevalencia de insuficiencia renal y menor de fumadores, sin objetivar diferencias en los demás factores de riesgo.
Factores de riesgo y características basales de la población de estudio según estrategia de tratamiento
| EsI (n = 238) | EsC (n = 160) | p | |
|---|---|---|---|
| Edad (años) | 63,7 (12,4) | 71,25 (10,8) | <0,001 |
| Hipertensión arterial (mmHg) | 151 (63,4%) | 101 (63,1) | 0,9 |
| Diabetes mellitus | 71 (29,8%) | 56 (35%) | 0,29 |
| Hipercolesterolemia (mg/dl) | 136 (57,1%) | 79 (49,3%) | 0,13 |
| Fumadores | 96 (40,3%) | 33 (20,6%) | <0,001 |
| FGR ≤ 60 (ml/m/1,73 m2) | 61 (25,6%) | 56 (35%) | 0,04 |
| FE<50% | 44 (18,4%) | 33 (20,6%) | 0,5 |
| Hemoglobina<12 g/dl | 46 (19,3%) | 36 (22,5%) | 0,5 |
Resto como en la tabla 1.
EsC: estrategia conservadora; EsI: estrategia invasiva.
La EsI mostró beneficio frente a la EsC en el objetivo primario, tanto en mujeres como en varones (tablas 4 y 5). En cuanto al tipo de revascularización, la RC presentó mejor pronóstico que la RI durante el seguimiento, con menor incidencia de eventos cardiovasculares mayores (HR 0,29; IC del 95%, 0,08-0,95, p=0,04) (tabla 4).
Análisis multivariado de objetivo primario durante el seguimiento
| Análisis multivariado de MACE | ||
|---|---|---|
| HR (IC del 95%) | p | |
| Sexo | 0,76 (0,20-2,83) | 0,68 |
| Edad (años) | 1,03 (0,96-1,09) | 0,36 |
| Hipertensión arterial (mmHg) | 0,63 (0,18-2,18) | 0,47 |
| Fumador | 1,06 (0,28-3,98) | 0,92 |
| Hipercolesterolemia (mg/dl) | 0,50 (0,15-1,58) | 0,23 |
| Diabetes | 3,41 (0,89-12,97) | 0,07 |
| FE<50% | 3,53 (1,05-11,79) | 0,04 |
| FGR<60 (ml/m/1,73 m2) | 1,75 (0,46-6,63) | 0,40 |
| Estrategia conservadora | 2,72 (0,34-21,64) | 0,34 |
| Revascularización completa | 0,29 (0,08-0,95) | 0,04 |
FE: fracción de eyección del ventrículo izquierdo; FGR: filtrado glomerular renal; MACE: combinado de eventos cardiovasculares mayores (muerte cardiovascular, infarto agudo de miocardio no mortal e ictus).
Combinado de eventos del objetivo primario (MACE) según estrategia de tratamiento al final del seguimiento
| Total (M+H)n=398 | Mn=130 | Hn=268 | |||||||
|---|---|---|---|---|---|---|---|---|---|
| EsI(n 238) | EsC(n 160) | p | EsI(n 73) | EsC(n 57) | p | EsI(n 165) | EsC(n 103) | p | |
| MACE | 25 (10,5%) | 34(21,2%) | 0,01 | 8(10,9%) | 14 (24,5%) | 0,04 | 17 (10,3%) | 20 (19,4%) | 0,03 |
EsC: estrategia conservadora; EsI: estrategia invasiva; H: hombres; M: mujeres.
En análisis multivariado mediante regresión de Cox, los factores involucrados en la predicción de eventos cardiovasculares mayores fueron la fracción de eyección<50% y la RC (tabla 4).
DiscusiónEn nuestro registro, las mujeres fueron de mayor edad, tuvieron mayor prevalencia de hipertensión e insuficiencia renal, y menor probabilidad de ser fumadores. El tratamiento inicial, el tipo de revascularización y el pronóstico a largo plazo tras un primer SCASEST de alto riesgo fueron similares en ambos sexos.
Artículos previos han objetivado diferencias de género en el curso del SCASEST1-3. Los factores de riesgo cardiovascular de las mujeres les suele conferir un perfil más desfavorable que el de los hombres, aunque los resultados difieren entre las series2,9-11.
De forma similar a otros registros1,2, la prescripción en nuestra serie de betabloqueantes, doble antiagregación y estatinas fue mayor en varones. La prescripción de fármacos inhibidores del eje renina-angiotensina fue similar en ambos sexos, a pesar de mayor la prevalencia de hipertensión arterial en las mujeres. La mayor edad a la presentación del SCASEST de las mujeres podría explicar distintas formas de manejar los fármacos, ya que algunos de ellos se usan con mayor cautela en pacientes de edad avanzada.
Se han descrito diferencias angiográficas entre varones y mujeres con SCASEST12. Como se aprecia en la tabla 2, las mujeres tuvieron mayor frecuencia de coronariografías sin lesiones significativas, similar al estudio CURE12. La proporción de EsI, realización final de coronariografía y revascularización fue similar en ambos sexos, a diferencia de otros registros1,2 en que estos test invasivos se realizaron más frecuentemente en varones. El tratamiento cada vez más protocolizado de los pacientes con SCASEST8 ha hecho que la infrautilización del intervencionismo en mujeres vaya cambiando.
Durante el seguimiento, no se observaron diferencias en el objetivo primario entre mujeres y hombres (fig. 1). Publicaciones sobre pacientes con SCASEST e ICP durante el episodio índice estratificados por sexo son escasas y contradictorias, si bien estudios contemporáneos indican que los resultados basados en el género son similares13. De forma similar a nuestra serie (7,6% vs. 6,3%), no hubo diferencias en la mortalidad a largo plazo (15,8% vs. 14,6%) entre mujeres y hombres con SCASEST y sometidos a ICP tras un periodo de seguimiento de 2 años en el registro de Kumbhani et al.14 ni en la serie de Ramírez et al.15. La mayor mortalidad absoluta de estos registros se explica porque recogen la mortalidad total, mientras que en nuestra serie se incluyen los eventos producidos tras estabilización del episodio índice, sin considerar la mortalidad durante las primeras 48-72 h acaecida en la Unidad Coronaria previa a la realización de coronariografía.
Varios metaanalisis5, registros16 y estudios aleatorizados17-19 han descrito la superioridad de la EsI en el tratamiento del SCASEST. No obstante, los resultados son contradictorios. En nuestro registro, todos pacientes con SCASEST de alto riesgo, la EsI mostró beneficio frente a la EsC en el objetivo primario, tanto en mujeres como en varones. Los pacientes con EsC fueron de mayor edad y con mayor prevalencia de fallo renal (tabla 3), aunque estos aspectos no se mostraron como factor pronóstico independiente en el análisis multivariado (tabla 4). En el registro SWEDEHEART también una EsI precoz se asoció a una marcada, y similar, reducción de la mortalidad en mujeres (RR 0,46, IC del 95%, 0,38-0,55) y hombres (RR 0,45, IC del 95%, 0,40-0,52), independiente del género16. Similares hallazgos fueron descritos en el TACTICS-TIMI 1818, donde la EsI demostró beneficio en el objetivo combinado de muerte, infarto o rehospitalización tanto en varones (OR 0,64; IC del 95%, 0,47-0,88) como en mujeres (OR 0,72; IC del 95%, 0,47-1,11). Sin embargo, en los estudios FRISC II17 y RITA-319, la EsI redujo el objetivo de muerte/infarto al año solo en varones (16% vs. 10% y 10% vs. 7% respectivamente, p<0,001). Un metaanálisis reciente que agrupa los ensayos FRISC II, RITA, TACTICS TIMI-18, ICTUS y un subestudio del OASIS-520 mostró beneficio al año en el compuesto muerte/infarto con la EI en hombres (OR 0,70, IC del 95%, 0,51-0,96) pero no en mujeres (OR 1,51, IC del 95%, 1,00-2,29). La discrepancia podría estar en que la población de mujeres con SCASEST es muy heterogénea en los estudios, con una proporción alta de muy bajo riesgo y, por otra parte, con una mayor morbimortalidad perirrevascularización asociada frente a los varones en algunas series. Aunque es importante resaltar que cuando se hace un análisis ajustado por edad y otros cofactores la mortalidad es superponible en ambos sexos13,16,18. Por tanto, el punto clave sería la correcta estratificación de las mujeres con SCASEST.
La RC presentó mejor pronóstico que la RI, con menor incidencia durante el seguimiento de eventos mayores (HR 0,29; IC del 95%, 0,08-0,95, p=0,04) (tabla 4). Similares hallazgos se describen en el estudio observacional de Chung et al.21, donde la RC tuvo un significativo efecto protector sobre el compuesto muerte cardiaca e infarto de miocardio (HR 0,51; IC del 95%, 0,28-0,95). Hannan et al.22 también describen un incremento del 27% (p=0,002) tras RI en la mortalidad e infarto durante un seguimiento a 1,5 años de 11.294 pacientes. En un estudio «post hoc» del ensayo SYNTAX23, la RI, ya fuese por ICP o cirugía, tuvo un impacto negativo en el resultado clínico tras 4 años de seguimiento a nivel de mortalidad, revascularización, eventos cardiacos y cerebrovasculares mayores. Los resultados se mantuvieron en los grupos con o sin abordaje de la obstrucción completa. En un reciente metaanálisis de García et al.24, la RC estuvo asociada a menor mortalidad a largo plazo (RR 0,71, IC del 95%, 0,65-0,77; p<0,001), infarto de miocardio (RR 0,78, IC del 95%, 0,68-0,90; p=0,001), y nueva revascularización (RR 0,74, IC del 95%, 0,65-0,83; p<0,001). El beneficio asociado a la mortalidad con RC fue independiente de la modalidad de revascularización (cirugía RR 0,70, IC del 95%, 0,61-0,80; p<0,001, e ICP RR 0,72, IC del 95%, 0,64-0,81; p<0,001). El beneficio observado en la mortalidad en este metaanálisis con RC fue aproximadamente de la misma magnitud (∼ 30%) en pacientes revascularizados mediante cirugía o ICP, lo cual indica que la modalidad de revascularización puede no ser tan importante como el objetivo de alcanzar RC.
Por otra parte, otros estudios23-25 también documentan beneficio de la RC en la reducción de nueva revascularización, mientras que contrariamente en la serie de Chung et al.21 no hubo aumento significativo de la repetición de revascularización tras RI. Varias son las explicaciones posibles sobre los diferentes beneficios referidos de la RC entre los estudios observacionales, con diferencias en la agresividad de ICP, porcentaje de referencia a cirugía, o umbral del médico a la hora de recomendar nueva ICP tras revascularización sobre la lesión culpable, todo lo cual puede variar entre los centros.
La RC en pacientes con enfermedad multivaso sometidos a cirugía ha sido establecida como estrategia óptima de revascularización25. Por el contrario, el impacto clínico de la RC en pacientes con enfermedad multivaso mediante ICP es incierto. La ICP multivaso puede derivar en un aumento de la trombosis y reestenosis del stent, dando lugar a revascularizaciones repetidas. A pesar de que los resultados con stents farmacoactivos soportan consistentemente el beneficio25, la RC mediante ICP vs. cirugía para enfermedad multivaso en la era de los stents farmacoactivos deberá ser más estudiada.
LimitacionesNuestro estudio adolece de las limitaciones inherentes a un estudio observacional retrospectivo. Describe la experiencia de un solo centro y carece de la ventajas obvias de un estudio aleatorizado multicéntrico. Es improbable, sin embargo, que un estudio aleatorizado se realice en el contexto en el que este registro fue practicado, con escasos criterios de exclusión y en un muestreo de pacientes de la «vida real». La mortalidad global del SCASEST está infraestimada al no incluir la previa a la estabilización hemodinámica inicial del episodio índice. Todos los procedimientos, incluyendo la implantación y el tipo de stent, fueron a elección del operador y, por lo tanto, sujetos a sesgo. Los criterios de revascularización estuvieron basados en cuantificación coronaria morfológica y test no invasivos de reserva coronaria. La revascularización guiada por reserva fraccional de flujo podría mejorar la meta de alcanzar una RC funcional.
ConclusionesEn el objetivo principal de nuestro registro, la evolución a largo plazo de pacientes con SCASEST de alto riesgo no mostró diferencias de género. Las mujeres con SCASEST de alto riesgo se beneficiaron de una EsI, al igual que los hombres. Asimismo, la revascularización completa mostró mejor pronóstico que la incompleta durante el seguimiento.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.