Analizar las características de los pacientes con lupus eritematoso sistémico (LES) diagnosticados durante una hospitalización.
MétodosAnálisis retrospectivo de historias clínicas. Se estudiaron dos grupos: a)LES diagnosticado durante la hospitalización (SLEin) y b)LES diagnosticado de forma ambulatoria (SLEout).
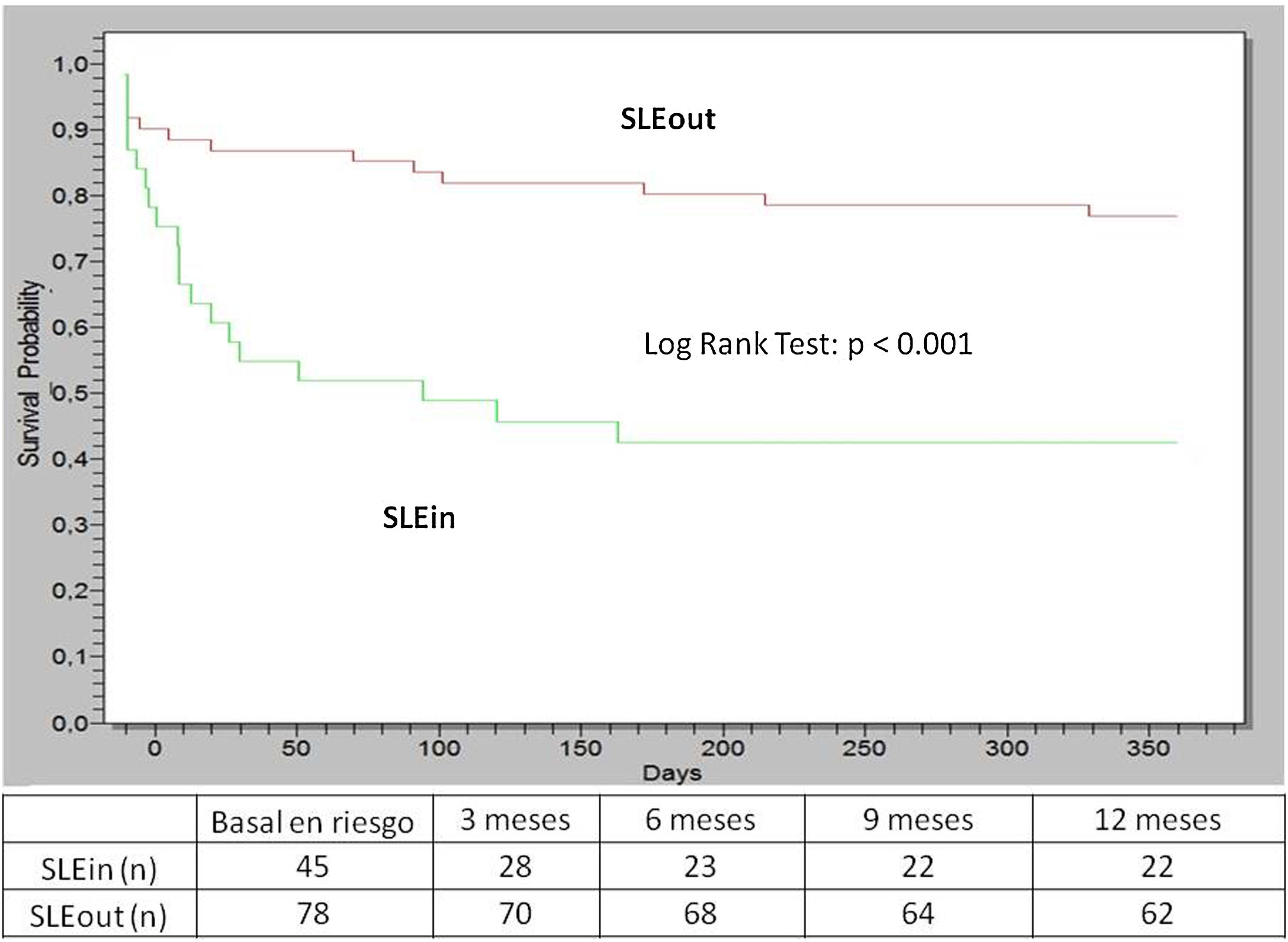
ResultadosSe evaluaron 123 pacientes (87% mujeres); edad promedio al diagnóstico 34años; el 37% de ellos era SLEin. Los pacientes del grupo SLEin tuvieron una mediana de 144días desde el inicio de los síntomas hasta el diagnóstico, vs. 287días en SLEout (p=0,04). Inicialmente, los pacientes SLEin tenían un SLEDAI promedio de 10, vs. 8 en SLEout (p=0,004) y anti-dsDNA positivo en el 71%, vs. el 53% en SLEout (p=0,07). A los 6 meses, la dosis acumulada de glucocorticoides (promedio) fue de 6.493mg en SLEin vs. 3.563mg en SLEout (p<0,001), y el uso de inmunosupresores fue mayor en SLEin: 62% vs. 26% en SLEout (p<0,001). Al año se halló nefritis lúpica claseIII oIV en el 31% de SLEin vs. el 12% en SLEout (Log Rank Test: p=0,003). A los 2años, 6 pacientes de SLEin murieron, vs. un paciente de SLEout (p=0,02). Los pacientes con SLEin tuvieron más daño (índice de daño SLICC/ACR: mediana 0, rango 25-75%: 0-1, vs. mediana 0, rango 25-75%: 0-0 en SLEout; p=0,04).
ConclusionesLos pacientes SLEin fueron inicialmente más activos, requirieron mayores dosis de glucocorticoides e inmunosupresores, tuvieron una afectación renal más significativa y presentaron más daño y mayor mortalidad a corto plazo.
To analyse initial and follow-up features of patients with systemic lupus erythematosus (SLE) diagnosed during hospitalization.
MethodsRetrospective analysis of medical records: two groups were studied, a)SLE diagnosed during hospitalization (SLEin), b)SLE diagnosed on an outpatient basis (SLEout).
Results123 patients were assessed, 87% female, mean age at diagnosis was 34years and 45 (37%) of them were SLEin. Patients in the SLEin group had a median of 144days from the onset of symptoms to diagnosis of SLE vs 287days in the SLEout group (P=.04). Initially, SLEin had an average SLEDAI of 10 vs 8 in SLEout (P=.004) and anti-dsDNA was positive in 71% vs 53% in SLEout (P=.07). Within the first 6months, the average cumulative glucocorticoid doses was 6493mg in SLEin patients vs 3563mg in SLEout (P<.001) and immunosuppressant usage was higher in SLEin: 62% vs 26% in SLEout (P<.001). Within the first year, SLEin's kidney biopsies showed lupus nephritisIII orIV in 31% vs 12% in SLEout. (P=.003, log-rank test). Within the first 2years, 6 SLEin patients died vs 1 SLEout patient (P=.02) and SLEin patients had more damage as measured by SLICC/ACR Damage Index (median 0, range 25%-75% 0-1 vs Median 0, range 25%-75% 0-0 in SLEout; P=.04).
ConclusionsSLEin are initially more active, require higher doses of glucocorticoids and immunosuppressants, have more significant kidney involvement, and present more damage and greater mortality in the short term.
El lupus eritematoso sistémico (LES) es un trastorno autoinmune relativamente frecuente que ocurre predominantemente en las mujeres durante los años reproductivos. El sello del LES es su diversidad de presentación, la acumulación de manifestaciones, el daño a lo largo del tiempo y el curso ondulante de la enfermedad. Prácticamente cualquier órgano o sistema puede verse afectado por el LES1.
La presentación usual de la enfermedad incluye artralgias, artritis y manifestaciones cutáneas2, por lo cual, en la mayoría de los casos, el diagnóstico se suele realizar en forma ambulatoria.
En el contexto de la enfermedad multisistémica es frecuente que los pacientes sean hospitalizados para el tratamiento de determinadas manifestaciones clínicas del LES o por complicaciones del tratamiento, habitualmente infecciones3,4.
Existe un grupo de pacientes que reciben el diagnóstico de LES durante una hospitalización. En algunos casos puede deberse a la presencia inicial de manifestaciones inespecíficas y al retraso en el diagnóstico (por baja sospecha clínica de los médicos tratantes) y se asocia a mayores episodios de actividad, internaciones y gasto en salud5. En otros casos se debe a la existencia de barreras para el acceso temprano al reumatólogo, ya sea por razones socioeconómicas, o por vivir los pacientes alejados de las áreas más densamente pobladas, que es donde se desempeñan habitualmente los especialistas6,7.
Finalmente, ante la gravedad de determinadas manifestaciones clínicas de inicio —p.ej., compromiso renal significativo o anemia hemolítica o plaquetopenia severa— es lógico que la hospitalización sea inevitable.
Es conocido que, a mayor actividad de la enfermedad, mayor es el requerimiento de terapia inmunosupresora y, por ende, mayor es la probabilidad de infecciones, daño y muerte8-11.
Entonces, cabe preguntarse si la necesidad de una hospitalización al inicio de la enfermedad es solo un evento casual dentro del curso evolutivo de la enfermedad de cada paciente o si, por el contrario, identifica a un fenotipo de paciente con enfermedad más activa y de peor pronóstico a corto plazo.
Por este motivo se decidió realizar el siguiente trabajo, con el objetivo de evaluar si los pacientes con LES diagnosticados durante una internación señalan a un grupo de mayor actividad basal, peor pronóstico y mayor daño y mortalidad a corto plazo.
Materiales y métodosSe hizo un análisis retrospectivo de las historias clínicas de los pacientes con diagnóstico de LES realizado en el centro desde el 1 de enero de 1997 hasta el 31 de diciembre del 2017. Se tomó como la fecha de diagnóstico el día que los pacientes cumplieron al menos 4 criterios ACR/SLICC 2012 para LES12.
Se dividió a los pacientes en dos grupos: a)pacientes con LES diagnosticado durante una internación en el hospital (SLEin), y b)pacientes con LES diagnosticado en forma ambulatoria (SLEout).
En todos los casos se registraron datos demográficos: edad, sexo, si residían en la Ciudad de Buenos Aires (CABA) o no al momento del diagnóstico y los hallazgos serológicos basales (FAN, antiDNA, C3 y C4). Se registró la fecha del primer síntoma relacionado con el LES, a juicio de los investigadores, y se calculó el tiempo desde el primer síntoma de LES hasta el diagnóstico.
Se calculó la actividad de la enfermedad al momento del diagnóstico por medio del Lupus Disease Activity Index (SLEDAI)13. Se calculó la dosis acumulada de glucocorticoides (las diferentes dosis se expresan en mg de prednisona), el uso de hidroxicloroquina, el uso de metotrexato, el uso de pulsos de corticoides, el uso de inmunosupresores (ciclofosfamida, micofenolato mofetilo, azatioprina, belimumab y rituximab) y el uso de plasmaféresis o gammaglobulina durante los primeros 6meses de evolución.
Se determinaron las manifestaciones clínicas del LES acumuladas durante el primer año de evolución y se analizaron de forma particular los casos en que se realizó una biopsia renal dentro del primer año de evolución y aquellos en los que la biopsia renal mostró glomerulonefritis lúpica (GNL) III oIV.
Se evaluó el daño acumulado mediante el SLICC/ACR Damage Index14 y la mortalidad dentro de los dos primeros años del diagnóstico. Los pacientes fueron seguidos hasta 2años luego del diagnóstico, o hasta su muerte o pérdida de seguimiento. En los casos en que no se llegó a los 2años de seguimiento, se completó el daño observado en la última visita al centro.
Fueron excluidos los pacientes menores de 18años al momento del diagnóstico de LES, los pacientes que se atendían en otra institución al momento del diagnóstico de LES, los que tenían datos incompletos en la historia clínica o cuyo diagnóstico inicial de LES se modificó durante la evolución. Los pacientes del grupo SLEout fueron considerados ambulatorios aunque tuvieran internaciones luego de realizado el diagnóstico, es decir, durante los primeros 2años de seguimiento.
Se utilizó estadística descriptiva para el análisis general y prueba t de Student para comparar medias. Se aplicaron las pruebas de Mann-Whitney y Kruskal-Wallis para comparar las medianas según fuera apropiado. Las variables nominales se analizaron mediante chi cuadrado o la prueba exacta de Fisher, según corresponda. Con el propósito de explorar supervivencia para dos grupos, se utilizaron Log Rank Test, curvas de Kaplan-Meier y modelo de riesgos proporcionales de Cox. Una p<0,05 se consideró estadísticamente significativa en una prueba de dos colas. Para el análisis estadístico se utilizó Epi Info versión 3.5.4.
El estudio contó con la aprobación del Comité de Bioética del Hospital. Por ser un estudio retrospectivo, no se requirió la firma de consentimiento informado por los pacientes.
ResultadosSe revisaron 292 historias clínicas, de las cuales 169 (58%) fueron excluidas: 75 (44%) por tener diagnóstico realizado en otro centro, 63 (37%) por tener diagnóstico antes de los 18años de edad, 23 (14%) por tener diagnóstico antes o después de la fecha de apertura o cierre de la base de datos, y el resto por otras causas. Sobre 169 pacientes excluidos, 152 (90%) eran mujeres y 45 pacientes (27%) vivían en la CABA.
Se analizaron 123 pacientes, de los cuales 107 (87%) eran mujeres y 16 (13%) eran hombres, con una edad promedio de 34años (DE: 12) al diagnóstico de LES. Vivían en la CABA 32 pacientes (26%) y el resto fuera de ella. En 45 pacientes (37%) el diagnóstico se realizó durante una hospitalización (SLEin) y en el resto fue ambulatorio (SLEout). Perdieron el seguimiento 6 pacientes (13%) en el Grupo SLEin vs. 11 (14%) en SLEout (p=0,9). La mediana de seguimiento fue de 730días para SLEin (rango 25-75%: 730-730) vs. 730días para SLEout (rango 25-75%: 730-730; p=0,9). Todos los pacientes fueron positivos para el test de anticuerpos antinucleares (ANA) por IFI.
No hubo diferencias estadísticamente significativas con respecto al sexo: 41 pacientes (91%) eran de sexo femenino en SLEin vs. 66 (85%) en SLEout (p=0,5), ni en la edad promedio al diagnóstico: 33años (DE: 12) en SLEin vs. 34años (DE: 12) en SLEout (p=0,8). Residían en la CABA 16 pacientes (36%) del grupo SLEin vs. 16 (21%) en SLEout (p=0,1). Los pacientes del grupo SLEin tuvieron una mediana de 144días (rango 25-75%: 61-394) desde el inicio de los síntomas hasta el diagnóstico de LES vs. 287días (rango 25-75%: 120-624) en SLEout (p=0,04).
Tuvieron antiDNA positivo al diagnóstico 32 pacientes (71%) SLEin vs. 41 pacientes (53%) en SLEout (p=0,07). Al momento del diagnóstico, el SLEDAI promedio fue de 10 (DE: 5) para SLEin vs. 8,0 (DE: 4) para SLEout (p=0,004). Los niveles de C3 estaban descendidos en 32 pacientes (74%) con SLEin vs. 26 pacientes (36%) con SLEout (p<0,001), en tanto que los niveles de C4 estaban por debajo de lo normal en 37 (86%) pacientes en SLEin vs. 49 (68%) en SLEout (p=0,05).
En los primeros 6meses desde el diagnóstico de SLE el promedio de la dosis acumulada de prednisona fue de 6.493mg para SLEin (DE: 3.404) vs 3.563mg (DE: 2.985mg) para SLEout (p<0,001) y se usaron corticoides en pulsos en 14 pacientes (31%) en SLEin vs. 11 (14%) en SLEout (p=0,04). El promedio de la dosis acumulada de prednisona siguió siendo estadísticamente significativo cuando se desagregaron los pulsos de corticoides (5.582mg para SLEin vs 3.190mg para SLEout; p<0,001).
Se indicó hidroxicloroquina en 30 pacientes (67%) en SLEin vs. 73 pacientes (94%) en SLEout (p<0,001) y metotrexato en cinco pacientes (11%) en SLEin vs 18 (24%) en SLEout (p=0,1).
Además, se usaron inmunosupresores en 28 pacientes (62%) en SLEin vs. 20 pacientes (26%) en SLEout (p<0,001). Se usó plasmaféresis en 2 casos (4,4%) en SLEin vs. 2 casos (2,6%) de SLEout y gammaglobulina en 3 casos (6,7%) en SLEin vs. 3 casos (3,8%) en SLEout. En ambos casos las diferencias no fueron estadísticamente significativas.
Dentro del primer año de seguimiento los pacientes del grupo SLEin tuvieron más compromiso de pulmón/serosas y menos compromiso articular (tabla 1) que los del grupo SLEout. Tuvieron compromiso renal que justificó una biopsia renal 19 pacientes (42%) de SLEin vs. 13 pacientes (17%) de SLEout (Log Rank Test: p<0,001) (fig. 1). El hallazgo de una biopsia compatible con glomerulonefritis lúpica (GNF) claseIII oIV se observó en 14 pacientes (31%) del grupo SLEin vs. 9 pacientes (12%) del grupo SLEout (Log Rank Test: p=0,003). Los resultados se sostuvieron al ajustar por el uso de hidroxicloroquina dentro de los primeros 6meses (Hazard Ratio GNF III-IV: 2,6; IC95%: 1,04-6,24; p=0,04).
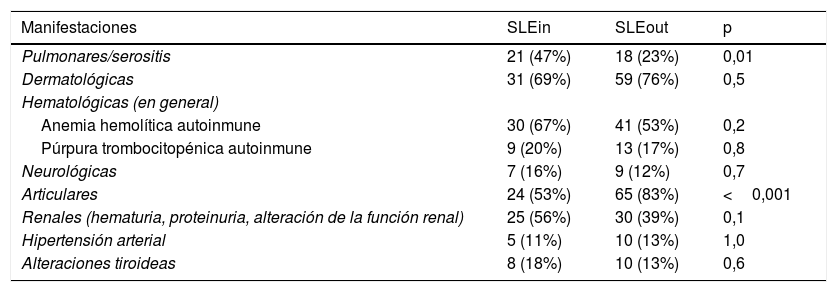
Manifestaciones clínicas acumuladas observadas durante el primer año de seguimiento
| Manifestaciones | SLEin | SLEout | p |
|---|---|---|---|
| Pulmonares/serositis | 21 (47%) | 18 (23%) | 0,01 |
| Dermatológicas | 31 (69%) | 59 (76%) | 0,5 |
| Hematológicas (en general) | |||
| Anemia hemolítica autoinmune | 30 (67%) | 41 (53%) | 0,2 |
| Púrpura trombocitopénica autoinmune | 9 (20%) | 13 (17%) | 0,8 |
| Neurológicas | 7 (16%) | 9 (12%) | 0,7 |
| Articulares | 24 (53%) | 65 (83%) | <0,001 |
| Renales (hematuria, proteinuria, alteración de la función renal) | 25 (56%) | 30 (39%) | 0,1 |
| Hipertensión arterial | 5 (11%) | 10 (13%) | 1,0 |
| Alteraciones tiroideas | 8 (18%) | 10 (13%) | 0,6 |
Dentro de los dos primeros años de seguimiento la mediana de daño (medida por SLICC/ACR Damage Index) fue de 0 (rango 25-75%: 0-1) en SLEin vs. 0 (rango 25-75%: 0-0) en SLEout (p=0,04). Se registraron 6 decesos (13%) en SLEin: 3 pacientes dentro de los primeros 5, 90 y 104días luego del diagnóstico y el resto después del primer año de seguimiento: 2 casos por infecciones, un caso por insuficiencia respiratoria, un caso por insuficiencia renal, un caso por complicación de diabetes mellitus y un caso por falla multiorgánica adjudicada a la enfermedad de base vs. un caso (1,3%) en SLEout (luego del primer año de seguimiento), por falla renal generada por la enfermedad de base (prueba exacta de Fisher: p=0,02).
DiscusiónSe estima que entre el 20 y el 25% de los pacientes con LES se internan cada año en los hospitales de Estados Unidos15. Entre los años 2006 y 2009 se registraron 3.300 egresos por LES en los hospitales del Subsector Público en la Argentina16. Diversos estudios publicados en América han estudiado las internaciones en los pacientes con LES. Mientras que la mortalidad intrahospitalaria fue descripta entre el 1,3 y el 3,7% en Estados Unidos17-19 y el 3,4% en Argentina16, pueden verse valores más elevados (entre el 5,8 y el 10%) cuando se describe la mortalidad intrahospitalaria de un solo centro, según estudios llevados a cabo en hospitales de referencia de Canadá20, Argentina21, Colombia22, Perú23 y Paraguay24.
Aspectos relacionados con el compromiso renal o manifestaciones hematológicas del LES suelen ser señalados como causas frecuentes de internación relacionadas con la enfermedad, y además empeoran el pronóstico a corto plazo de los pacientes con LES temprano25-27.
En el 2010 se publicaron los hallazgos de una cohorte internacional de 200 pacientes con diagnóstico de LES temprano: la edad promedio fue de 34,8 años, se observó antiDNA positivo en el 75% y el SLEDAI basal fue de 12,2 (±9,8). Durante el primer año de la enfermedad el uso de antimaláricos fue del 51%, el uso de glucocorticoides fue del 83%, el uso de terapias en pulsos con glucocorticoides fue del 33% y el uso de drogas citotóxicas llegó al 51% de los casos. Se observó nefritis lúpica confirmada por biopsia en el 25% de los casos y los pacientes con nefritis lúpica recibieron con mayor frecuencia ciclofosfamida, azatioprina, pulsos de corticoides y, con menor frecuencia, hidroxicloroquina y antiinflamatorios28.
En un estudio multicéntrico internacional publicado en el 2016 sobre 1.827 pacientes con LES de reciente comienzo se observó la ocurrencia de nefritis lúpica en el 38,3% y frecuentemente como manifestación inicial. La presencia de nefritis lúpica fue asociada a un sustancial riesgo de insuficiencia renal y muerte29.
En un estudio publicado por el grupo Gladel en 2017 sobre 1.268 pacientes con LES temprano, una edad promedio al diagnóstico de 29,2años y un SLEDAI basal de 10,9 (DE: 8,4), el uso de antimaláricos y dosis de corticoides entre 15 y 60mg de prednisona basales fueron factores protectores para una alta actividad de la enfermedad30.
En el 2019, el Registro Español de Lupus Eritematoso Sistémico publicó los datos de 223 pacientes: el promedio de SLEDAI al diagnóstico fue de 9,8, y dentro del primer año de seguimiento se llegó al diagnóstico de nefritis lúpica en el 21% de los casos, el uso de hidroxicloroquina llegó al 80%, el uso de pulsos de metilprednisona fue del 15% y el uso de inmunosupresores fue del 40%31. Además, la dosis de corticoides recibida durante el primer mes de enfermedad fue un factor predictor independiente de la carga de prednisona recibida a lo largo del año.
Un estudio multicéntrico argentino publicado en 2007 sobre 197 pacientes con LES estimó un daño de 0,52 (medido por SLICC/ACR Damage Index) para el primer año de evolución, siendo el riñón el órgano más frecuentemente afectado32. Según un trabajo de Petri et al.9 publicado en 2012 y que analizaba una extensa cohorte de más de 2.000 pacientes, el daño por LES aumenta alrededor de 0,13 por año debido a (entre otros factores) la mayor actividad de la enfermedad, la presencia de antiDNA positivo, el consumo de complemento y el menor nivel socioeconómico, aunque luego de ajustar por diferentes variables la edad, la hipertensión y el uso de corticoides parecen ser los factores más determinantes.
Otro estudio publicado en 2015 sobre más de 1.700 pacientes con LES de una cohorte internacional señaló al SLEDAI y al uso de esteroides (entre otros) como los factores asociados a la transición de no daño a daño. El daño fue asociado a mayor mortalidad y el uso de hidroxicloroquina fue asociado a un menor incremento del daño preexistente11.
Entonces, se propone que los pacientes con LES diagnosticado durante una internación configuran una tormenta perfecta: presentan mayor actividad basal, antiDNA positivo con consumo del complemento, acumulan una mayor dosis de corticoides y uso temprano de inmunosupresores, presentan nefritis en forma precoz y tienen una mayor progresión del daño y mayor riesgo de muerte a corto plazo. Los datos de este estudio sugieren además que estos pacientes parecen tener un fenotipo de enfermedad más agresiva, a saber: mientras que más del 70% de los pacientes internados por LES en la CABA viven fuera de dicha ciudad33, los pacientes con diagnóstico de LES durante una internación, por el contrario, vivían allí en un porcentaje superior y mostraron además un menor tiempo desde el inicio de los síntomas hasta el diagnóstico de la enfermedad.
Se señalan como limitaciones de este estudio que el análisis es retrospectivo y pertenece a un solo hospital, público, de la CABA, y asociado a la Universidad, por lo cual recibe, en general, pacientes sin cobertura médica y de mayor complejidad. Además, muchos pacientes en seguimiento no pudieron ser incluidos en el análisis por haber sido diagnosticados en otros centros. Si bien el uso de hidroxicloroquina llegó al 83% en los primeros 6meses, fue significativamente mayor en los pacientes ambulatorios. Sin embargo, según nuestro mejor conocimiento, no hay otros estudios publicados de similares características.
En conclusión, los pacientes con diagnóstico de LES durante una internación parecerían configurar un grupo de peor pronóstico y deberían tener, durante las etapas iniciales de la enfermedad, un seguimiento estricto por parte de los profesionales a cargo, con el objetivo de controlar la actividad de la enfermedad e implementar todas las medidas necesarias para minimizar el daño.
FinanciaciónEsta investigación no recibió una subvención específica de ninguna clase.
Conflicto de interesesLos autores declaran que no tienen conflictos de intereses para la elaboración de este artículo.