En el contexto de un síndrome coronario agudo (SCA), el electrocardiograma (ECG) clasifica y estratifica el riesgo del cuadro clínico. La detección precoz de alteraciones en el ECG que indican oclusión coronaria aguda es de crucial importancia. La elevación mantenida del segmento ST normalmente marca la necesidad de reperfusión urgente. Sin embargo, hay situaciones en las que, en presencia de oclusión o suboclusión coronaria, no encontramos la esperada elevación del segmento ST. Existen, además, patrones ECG menos habituales que representan un marcador de riesgo significativo. Reconocer estas situaciones se convierte en un verdadero desafío.
Within the context of an acute coronary syndrome (ACS), the electrocardiogram (ECG), provides proper classification and risk stratification. Early ECG changes detection is crucial in diagnosing acute complete coronary obstruction. Persistent ST segment elevation is usually the clue for urgent reperfusion. Nevertheless, there are situations where even in presence of coronary occlusion we can not find the expected ST segment elevation. Furthermore, there are unusual ECG patterns related with significant risk. To recognise these situations is a real challenge for care providers.
El electrocardiograma (ECG) constituye la herramienta clave en el diagnóstico y la estratificación de riesgo de la cardiopatía isquémica aguda. A pesar del desarrollo de técnicas de imagen cardíaca o de diagnóstico intravascular más sofisticadas, las 12 derivaciones del ECG siguen y seguirán teniendo un papel fundamental. La inmediatez de acceso (básico en cualquier dispositivo de urgencias o centro de salud), la universalización del conocimiento y su bajo coste hacen del ECG un elemento insustituible que tiene garantizada su futura vigencia.
El conocimiento científico sobre el ECG en la cardiopatía isquémica se basa en décadas de correlaciones de patrones electrocardiográficos con síndromes clínicos y hallazgos anatómicos de lesiones en la coronariografía.
Está bien establecido que los pacientes con isquemia miocárdica aguda o un síndrome coronario agudo (SCA) en sus diferentes presentaciones clínicas comparten habitualmente un sustrato fisiopatológico común (rotura o erosión de la placa aterosclerótica, con distintos grados de trombosis y embolización distal e hipoperfusión miocárdica)
El síntoma principal es la aparición de dolor torácico, pero la clasificación se basa en el ECG. Encontramos dos categorías de pacientes:
- 1
Pacientes con dolor torácico agudo y elevación persistente (>20min) del segmento ST. Denominado SCA con elevación del ST (SCACEST), generalmente refleja una oclusión coronaria aguda total. La mayoría de estos pacientes sufrirán un infarto agudo de miocardio (IAM) con elevación del segmento ST (IAMCEST). El objetivo terapéutico es realizar una reperfusión rápida, completa y persistente.
- 2
Pacientes con dolor torácico agudo, pero sin elevación persistente del segmento ST. Estos pacientes suelen tener una depresión mantenida o transitoria del segmento ST o una inversión de las ondas T, o incluso ausencia de cambios en el ECG cuando se presentan los síntomas. La estrategia inicial en estos pacientes es aliviar la isquemia y repetir las determinaciones de los marcadores de necrosis miocárdica.
El diagnóstico del SCA sin elevación del ST (SCASEST) se concretará, según el resultado de las determinaciones de las troponinas, en IAM sin elevación del segmento ST (IAMSEST) o angina inestable (AI).
Como vemos, la detección precoz de alteraciones en el ECG que indican oclusión coronaria aguda es de crucial importancia para identificar a los candidatos a revascularización urgente. Sin embargo, es posible encontrar situaciones en las que, en presencia de oclusión o suboclusión coronaria, no haya la esperada elevación del segmento ST, lo que puede retrasar el tratamiento de reperfusión. Existen además patrones ECG menos habituales que representan un marcador de riesgo significativo. Reconocer estas situaciones se convierte en un verdadero desafío. Es por eso que merecerán un apartado especial.
Repasaremos brevemente los patrones electrocardiográficos en distintas situaciones de isquemia aguda:
- -
SCA con elevación del segmento ST «clásico».
- -
SCA sin elevación del segmento ST.
- -
Presentaciones electrocardiográficas atípicas de la isquemia aguda.
En la tercera definición universal del infarto1 se exige la detección de un aumento o descenso de los valores de biomarcadores cardiacos (troponina), con al menos uno de los valores por encima del percentil 99 del límite de referencia superior. Esto acompañado de síntomas de isquemia o bien de alteraciones electrocardiográficas (tabla 1).
Tercera definición universal del infarto de miocardio. Documento de consenso de expertos
| Manifestaciones de isquemia miocárdica aguda (sin HVI, ni BRIHH) | ||
|---|---|---|
| Nueva elevación ST en punto J en dos derivaciones contiguas: | ||
| Elevación ST | ≥ 0,1mV en cualquier derivación | |
| ≥ 0,2mV en varones 40 años | ||
| excepto V2-V3{ | ≥ 0,25mV en varones <40 años | |
| ≥ 0,15mV en mujeres | ||
| Depresión ST y cambios onda T | Nueva depresión ST horizontal o descendente ≥0,05 en mV en dos derivaciones contiguas | |
| Inversión onda T≥0,1mV en dos derivaciones contiguas con onda R prominente o R/S>1 | ||
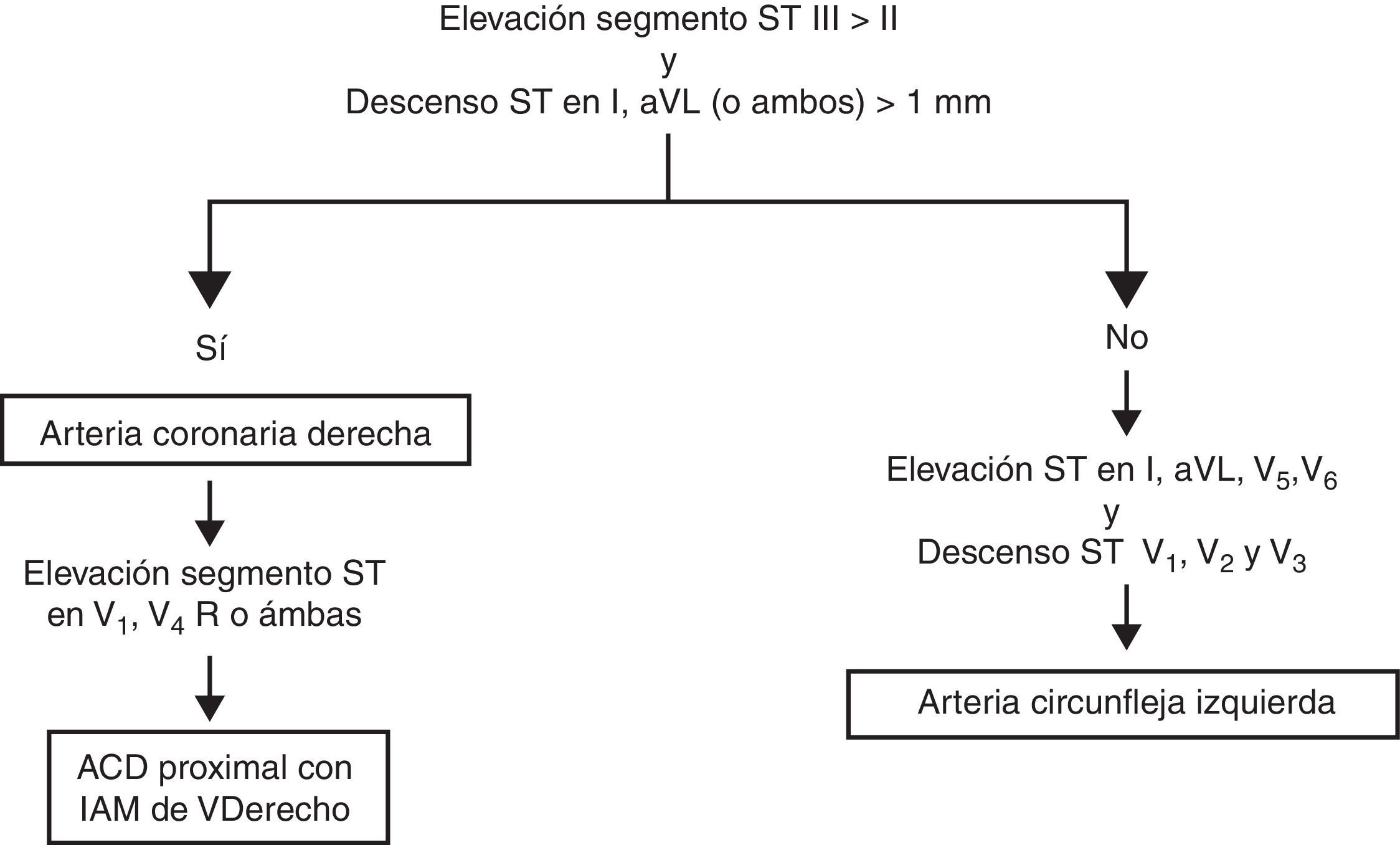
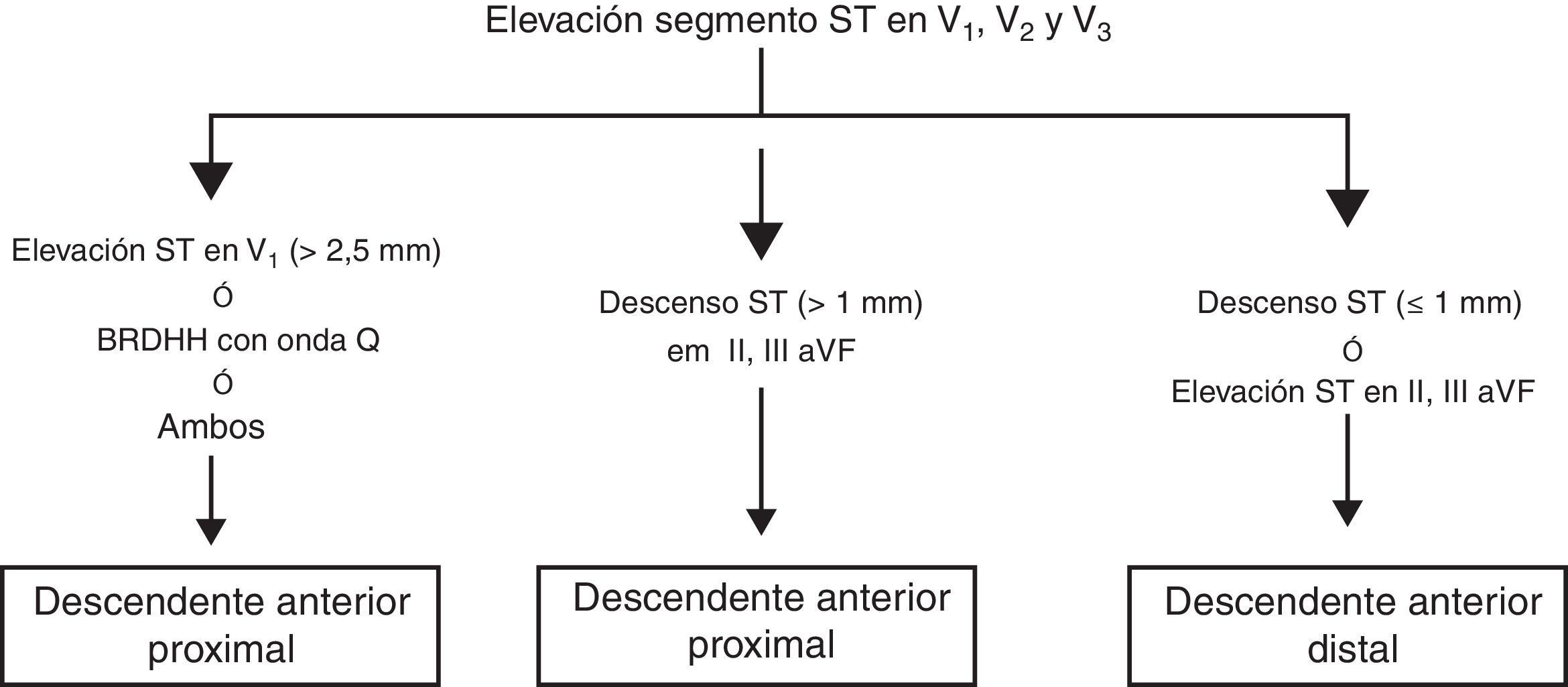
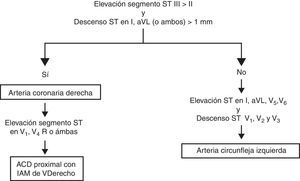
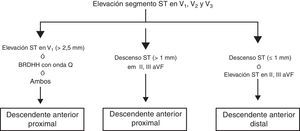
En un conocido artículo de Zimetbaum y Josephson2 se revisan los patrones ECG para identificar la arteria responsable del IAMCEST, que se resumen en las figuras 1 y 2.
No es objeto del artículo profundizar más en localizaciones coronarias causantes del IAM.
SCA sin elevación del segmento STLas anomalías del ECG características del SCASEST son la depresión del segmento ST o la elevación transitoria y cambios en la onda T.
Tiene gran valor la comparación con un ECG previo cuando esté disponible, sobre todo en pacientes con cardiopatía, como hipertrofia ventricular izquierda o infarto de miocardio previo. Hay que subrayar que un ECG completamente normal no excluye la posibilidad de SCASEST, y hay que repetir ECG seriados. En este apartado obviamos el descenso del ST especular a elevaciones del ST en derivaciones enfrentadas.
Cuando la lesión isquémica se circunscribe al subendocardio, el vector global ST típicamente se dirige a la capa interna del ventrículo y la cavidad del ventrículo, mostrando el ECG de superficie descenso del ST.
Es un hallazgo frecuente en episodios espontáneos de angina de reposo y representa el hallazgo típico en pruebas de esfuerzo.
Las derivaciones V4-V6 (junto con la cara inferior) son las que habitualmente muestran el máximo descenso. Esto es independiente de la localización de la lesión coronaria (el descenso ST no localiza el territorio isquémico).
El descenso ST típico suele estar provocado por lesión isquémica regional subendocárdica, pero puede ser también la expresión de isquemia circunferencial o severa, como veremos a continuación.
Presentaciones electrocardiográficas atípicas de la isquemia aguda.Infarto agudo de miocardio posterior aisladoSegún las propias guías de la Sociedad Europea de Cardiología sobre el IAMCEST, es una presentación atípica electrocardiográfica de la porción inferobasal del corazón, que a menudo corresponde al territorio de la arteria circunfleja (ACX).
El principal hallazgo es la depresión aislada del segmento ST de ≥0,05mV en las derivaciones V1-V3, y aseguran que debe tratarse como un IAMCEST. Está recomendado el uso de derivaciones adicionales torácicas posteriores (V7-V9) para detectar elevación ST consistente con infarto de miocardio inferobasal.
Sin embargo, la descripción clásica de que el IAM de pared estrictamente posterior originaba un vector de necrosis de atrás hacia delante que se ponía de manifiesto por un RS en V1-V2 (expresión de la onda Q que se registraba en la espalda) ha sido demostrada como errónea o inexacta.
Según el trabajo del grupo de Bayés de Luna3, apoyándose en la resonancia magnética cardíaca, la onda R de V1 no se origina por un infarto de la pared posterior (quedando cuestionada su existencia), sino de la pared lateral.
Bloqueo de rama izquierdaEncontramos dos escenarios distintos:
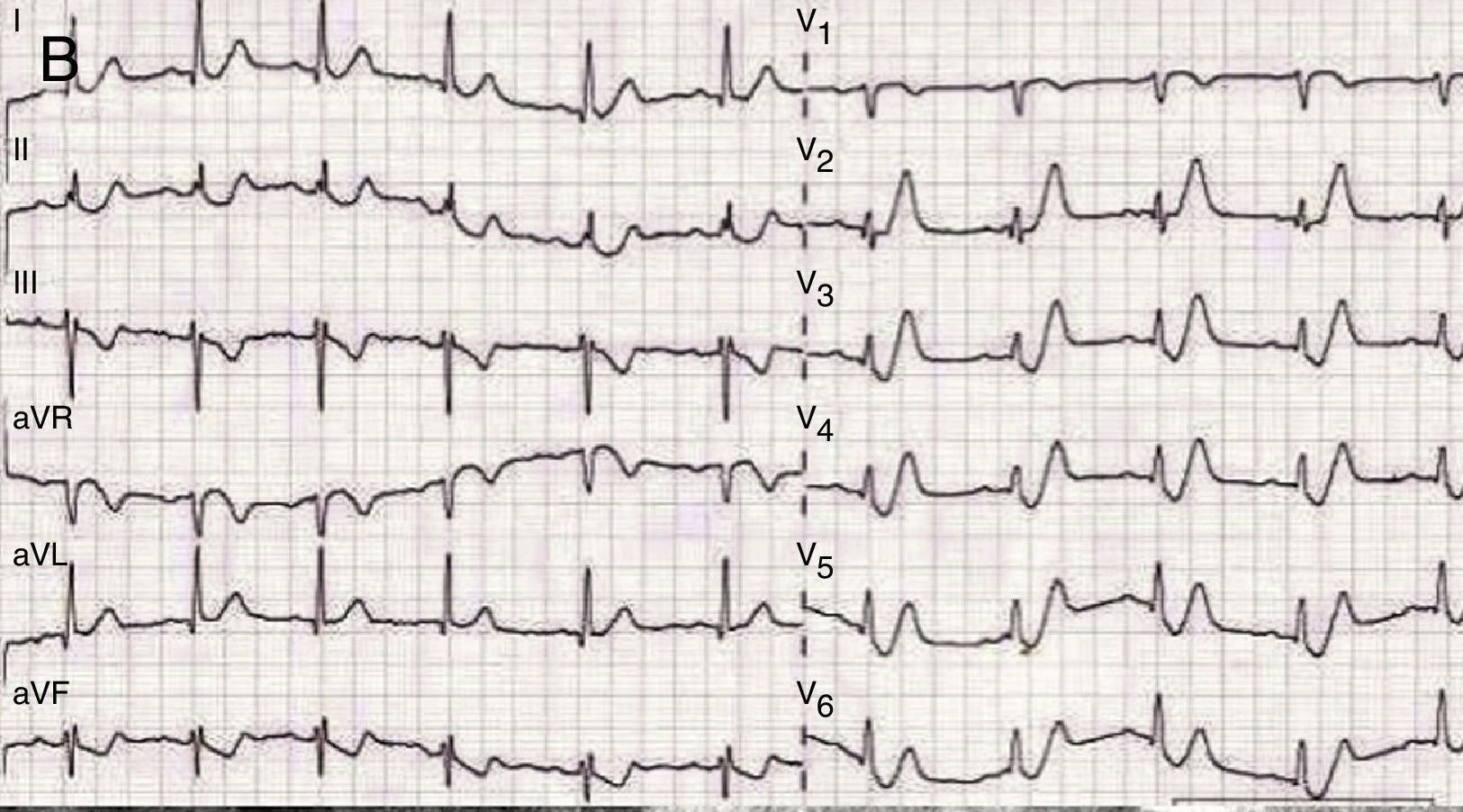
1. Pacientes con síntomas de angina y un bloqueo de rama izquierda (BRIHH) no conocido o presumiblemente de nueva aparición: clásicamente se trata de un equivalente de un IAMCEST y supone la activación de la reperfusión urgente.
Existen puntos controvertidos a este respecto:
- -
El BRIHH representa el 2-6% de los SCA.
- -
Menos de la mitad de los «nuevos BRIHH» y sospecha de SCA tendrán un IAM verdadero o una oclusión de una coronaria epicárdica. Se estima un 40% de falsas activaciones4 para angioplastias primarias en BRIHH «no conocido».
- -
En pacientes estables hemodinámicamente se postula buscar los criterios de Sgarbossa5 (tabla 2) o esperar movilización de troponinas, antes de activar la fibrinólisis o la angioplastia primaria.
2. Pacientes con un BRIHH conocido y síntomas de IAM.
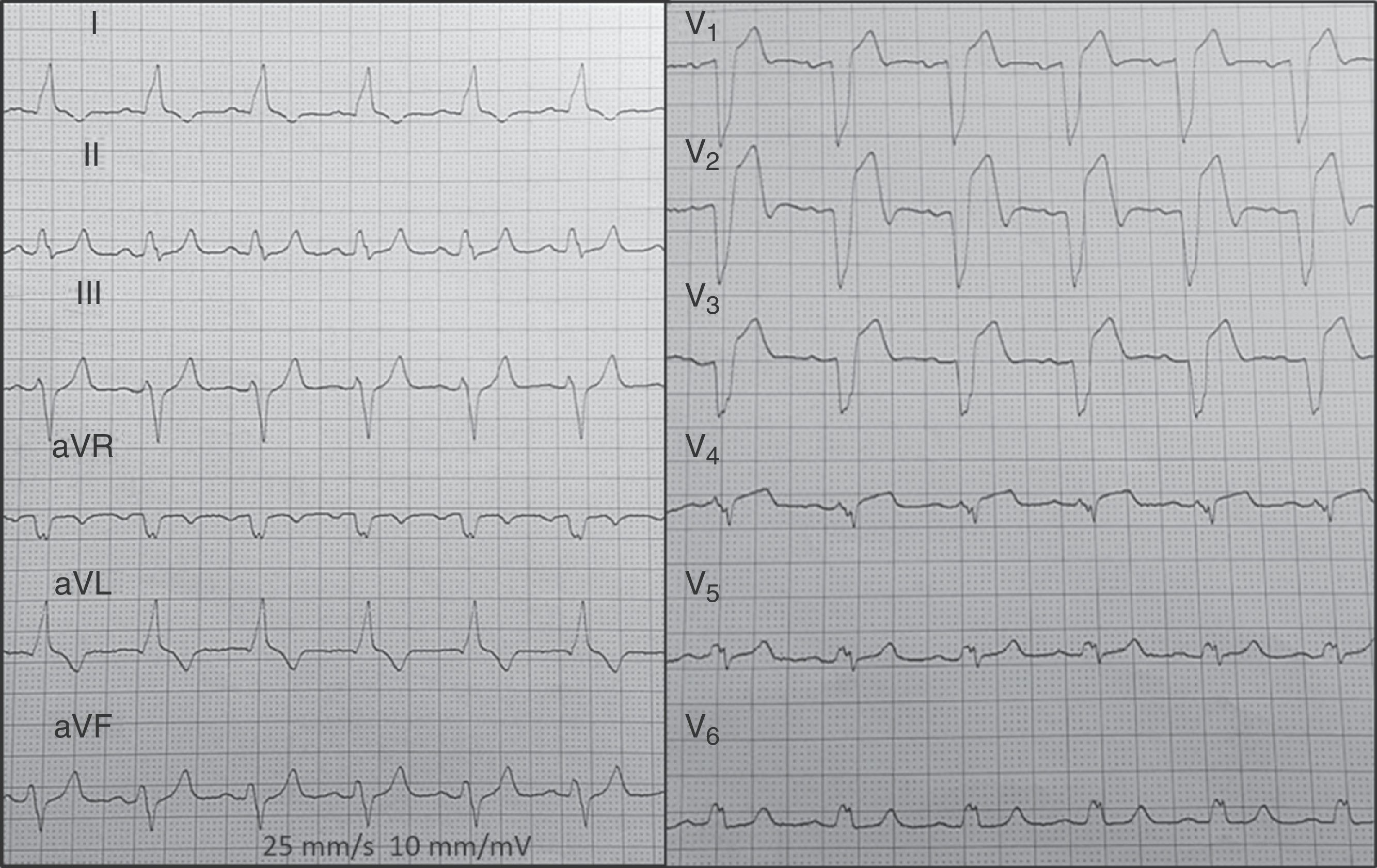
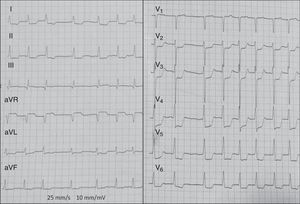
En el estudio inicial de Sgarbossa, un score ≥3 era más específico en el diagnóstico de IAM. Posteriores autores y metaanálisis confirman una alta especificidad de estos criterios (principalmente los de concordancia del ST). El punto débil es una baja sensibilidad diagnóstica (en torno al 20% para un score ≥3). En la figura 3 se presenta un ejemplo de un IAM por oclusión de DA proximal en contexto de BRIHH previo, con el tercer criterio de Sgarbossa.
Síndrome o signo de WellensEl síndrome de Wellens (SW) se caracteriza por una historia de angina de pecho, cambios electrocardiográficos (ECG) durante el período asintomático e identificación de una estenosis critica de la arteria coronaria descendente anterior con riesgo de IAM anterior extenso.
En 1982, De Zwaan et al.6 describieron un subgrupo de pacientes ingresados por cuadro de angina inestable que presentaban alto riesgo para el desarrollo de IAM anterior. Se basaron en descripciones sobre este patrón puntualmente reportadas desde los años cincuenta.
La forma más común (75%) es la inversión profunda de la onda T en derivaciones precordiales, generalmente de V1 a V4, pero también puede incluir V5 y V6. El segmento ST es normal o mínimamente elevado y no hay pérdida en la progresión de R en precordiales. Típicamente este ECG se presentará después de un episodio de angina con cambios isquémicos poco evidentes y marcadores cardíacos normales o mínimamente elevados.
Una variante menos común del síndrome de Wellens, que se produce en el 24% de los pacientes, se compone de ondas T bifásicas, con mayor frecuencia en las derivaciones V2 y V3, pero también puede incluir V1-V5/V6.
Encontraron una prevalencia entre el 14-18% de los hallazgos en una población de pacientes con angina inestable. De los 16 pacientes con SW que no se sometieron a revascularización, presentaron IAM anterior extenso 12 (75%) dentro de las primeras semanas, demostrando la importancia de su reconocimiento precoz.
Oclusión del tronco común. Utilidad de la derivación aVRUn diagnóstico precoz y certero de la oclusión aguda del tronco común izquierdo (TCI) es vital, por las devastadoras consecuencias que puede tener si pasa inadvertido.
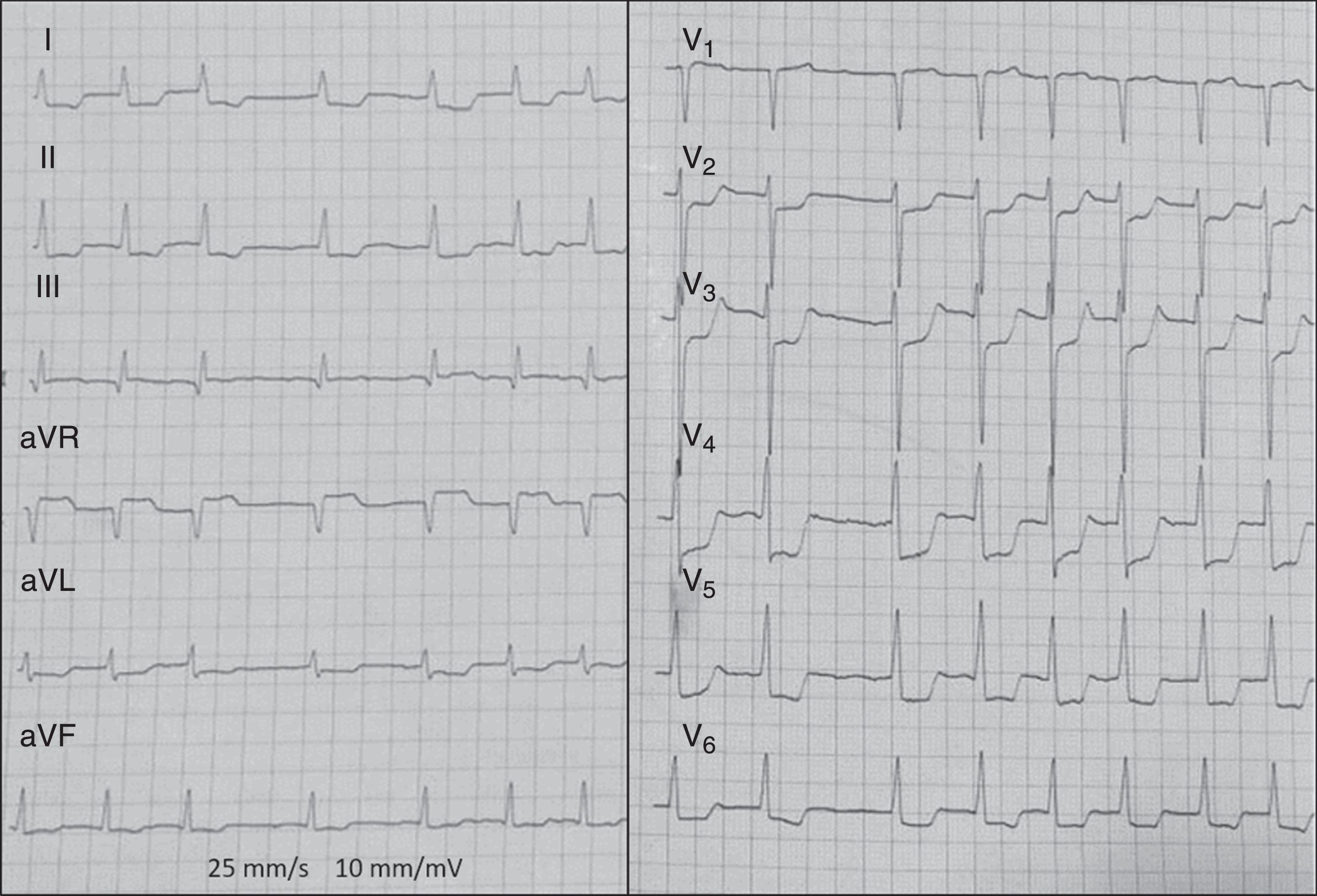
La primera descripción en la literatura de la relación de la derivación aVR con la oclusión aguda del TCI proviene de 2001. Yamaji et al.7 describen el ECG de 16 pacientes con oclusión del TCI, observando que 14 (el 88%) tenían elevación ST en aVR y que esta era mayor que la elevación ST en V1. Así, una ratio de elevación ST (aVR/V1) >1 detecta oclusión TCI frente a oclusión de DA (fig. 4). Esta observación se ha ido reportando de forma repetida en la literatura, confirmando una estrecha relación entre el hallazgo ECG y la anatomía coronaria descrita, y que la elevación ST en aVR en el contexto de un IAM confiere mayor mortalidad a corto plazo, incluso con terapia de reperfusión. No siempre que veamos elevación ST en aVR será por oclusión del TCI. Existe la posibilidad de elevación ST en aVR como «espejo» de descenso ST en cara lateral (I, aVL, V5, V6) o en miocardiopatías o HVI severa.
Resumiendo, en un paciente con síntomas de isquemia miocárdica, elevación del ST en aVR>V1 y descenso difuso del ST (más específico si son más de 7 derivaciones), la sospecha de oclusión aguda de TCI es elevada, sobre todo si hay cambios dinámicos y se asocian a algún grado de compromiso hemodinámico.
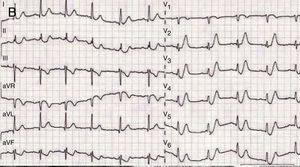
Patrón De WinterLa primera descripción de este inusual descenso del ST asociado a onda T hiperaguda se realizó hace más de 50 años. Sin embargo, fueron De Winter et al.8 quienes describieron este patrón electrocardiográfico (consistente en descenso del segmento ST a expensas del puntoJ con pendiente ascendente en derivaciones precordiales, ondasT prominentes positivas y simétricas, pérdida de la ondaR y, ocasionalmente, ascenso concomitante de 1-2mm en aVR, como en la figura 5) en el 2% de los casos de una serie de 1.532 pacientes con infarto anterior por oclusión de la arteria descendente anterior proximal.
A diferencia de las conocidas ondas T hiperagudas transitorias de la fase inicial del infarto, el patrón se detectó una media de 1,5h tras el inicio de los síntomas. Es habitual la ausencia de evolución hacia el ascenso del ST. El área infartada tras la restauración del flujo coronario es característicamente extensa.
ConclusionesCuando hablamos de patrones en el ECG en la cardiopatía isquémica aguda, debemos abrir la mente y esperar lo habitual, pero también lo inesperado.
Resulta difícil catalogar este conocimiento como «novedoso», por la data de la mayoría de los trabajos, pero sí puede resultar un recordatorio para no olvidar estos patrones inusuales pero muy relevantes clínicamente. Se trata de un conocimiento básico y fundamental, aunque apartado de la ciencia que está «de moda».
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónNo existe fuente de financiación para este artículo.
Conflicto de interesesDeclaramos no tener conflictos de intereses relacionados con el contenido de este artículo.