La cardiopatía isquémica (CI) estable es la enfermedad cardiovascular más prevalente, siendo la angina estable su principal expresión clínica y la manifestación inicial de la enfermedad coronaria en más de la mitad de los pacientes1.
Ante un paciente con enfermedad coronaria estable es necesaria la estratificación del riesgo de eventos, con el fin de identificar a los pacientes que se beneficiarán de la revascularización más allá de la mejoría de los síntomas, así como debe promoverse la modificación del estilo de vida, el control de los factores de riesgo de enfermedad coronaria e instaurarse un tratamiento médico óptimo, que mejore sus síntomas y su pronóstico1.
A continuación haremos un repaso de las novedades en los principales tratamientos médicos ya conocidos y si hay en marcha investigación en nuevas alternativas terapéuticas.
Tratamiento médico de la cardiopatía isquémica crónicaLos objetivos del tratamiento farmacológico de los pacientes con CI crónica son el alivio de los síntomas anginosos y la prevención de eventos cardiovasculares.
Dentro del tratamiento sintomático se encuentran los fármacos antiisquémicos clásicos, como los nitratos de acción corta, los beta-bloqueantes y los antagonistas de los canales del calcio (tabla 1). Este grupo de fármacos son recomendados como tratamiento de primera línea según las últimas guías europeas1 (indicación clase I, nivel de evidencia A para beta-bloqueantes y antagonistas de los canales del calcio; clase I, nivel de evidencia B para nitratos), frente a aquellos considerados de segunda línea como son los nitratos de acción prolongada, la ivabradina, la ranolazina, el nicorandil (clase IIaB) y la trimetazidina (clase IIbB).
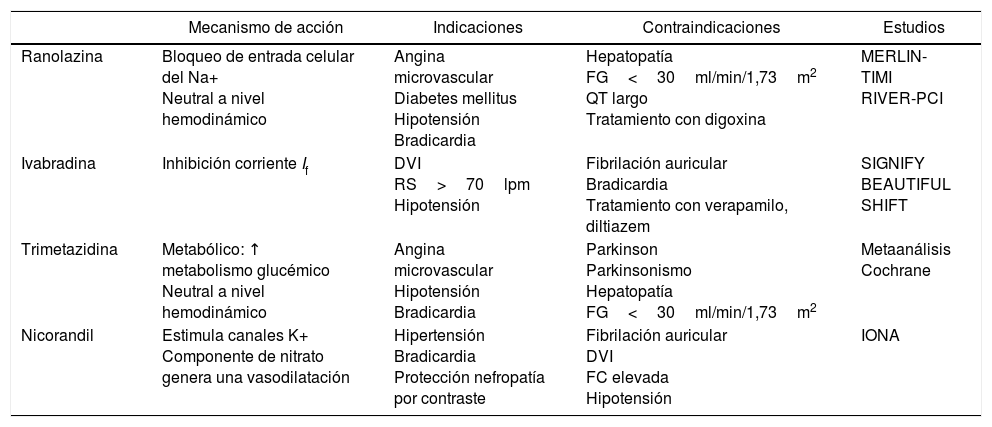
Principales tratamientos antianginosos
| Mecanismo de acción | Indicaciones | Contraindicaciones | Estudios | |
|---|---|---|---|---|
| Ranolazina | Bloqueo de entrada celular del Na+ Neutral a nivel hemodinámico | Angina microvascular Diabetes mellitus Hipotensión Bradicardia | Hepatopatía FG<30ml/min/1,73m2 QT largo Tratamiento con digoxina | MERLIN-TIMI RIVER-PCI |
| Ivabradina | Inhibición corriente If | DVI RS>70lpm Hipotensión | Fibrilación auricular Bradicardia Tratamiento con verapamilo, diltiazem | SIGNIFY BEAUTIFUL SHIFT |
| Trimetazidina | Metabólico: ↑ metabolismo glucémico Neutral a nivel hemodinámico | Angina microvascular Hipotensión Bradicardia | Parkinson Parkinsonismo Hepatopatía FG<30ml/min/1,73m2 | Metaanálisis Cochrane |
| Nicorandil | Estimula canales K+ Componente de nitrato genera una vasodilatación | Hipertensión Bradicardia Protección nefropatía por contraste | Fibrilación auricular DVI FC elevada Hipotensión | IONA |
DVI: disfunción ventricular izquierda; FC: frecuencia cardiaca, FG: filtrado glomerular, QT: intervalo QT; RS: ritmo sinusal.
Sin embargo, no existen estudios que comparen los fármacos de primera con los de segunda línea en cuanto a pronóstico y alivio de la angina, y estos últimos han sido estudiados mediante ensayos clínicos de mayor calidad, por ser de aparición más reciente. Ninguno de ellos ha demostrado un aumento de la supervivencia.
Nuevas evidencias con los fármacos antianginososRanolazinaEs uno de los más recientes antianginosos, introducido en EE. UU. en 2006. Si bien su mecanismo de acción no es del todo conocido, se basa en el bloqueo de la corriente tardía de entrada de Na+ (INaL), teniendo un perfil neutral a nivel hemodinámico que permite su uso en bradicardia e hipotensión.
En diferentes ensayos se demostró que la ranolazina disminuye la angina en pacientes con isquemia miocárdica, sin mejorar el pronóstico. En el MERLIN-TIMI redujo el riesgo de isquemia recurrente en los pacientes en fase estable tras un IAMSEST, mientras que el evento combinado de muerte cardiovascular, infarto e isquemia recurrente se redujo únicamente en pacientes con revascularización percutánea a los 12 meses de la misma.
Los hallazgos más recientes corresponden al ensayo RIVER-PCI2 en pacientes con angina estable y revascularización incompleta, donde no mejoró el evento combinado de muerte cardiovascular, infarto de miocardio o angina estable recurrente. Por otro lado, se ha visto que ejerce un efecto beneficioso sobre el control glucémico, con reducción de la HbA1c tanto en diabéticos como en no diabéticos. Además podría ser efectiva en pacientes con angina microvascular, al reducir la compresión mecánica de la microcirculación coronaria y mejorar la autorregulación coronaria.
IvabradinaEl control de la frecuencia cardiaca es la piedra angular del tratamiento de la CI así, la ivabradina ha demostrado reducir los episodios cardiovasculares y mejorar la calidad de vida, especialmente en pacientes con enfermedad coronaria estable, disfunción ventricular izquierda y más de 70lpm. En 2014 se publicó el estudio SIGNIFY3, concluyéndose que en pacientes con enfermedad coronaria estable sin insuficiencia cardiaca, ivabradina no reduce los eventos cardiovasculares, no obstante es una alternativa terapéutica para el control sintomático. Las publicaciones más recientes derivan de estudios en vida real, habiéndose demostrado que es efectiva (reducción de angina y uso de nitratos y mejoría de la calidad de vida) y segura4. La combinación fija con metoprolol5 parece reducir los síntomas de insuficiencia cardiaca y angina, y mejora la capacidad de ejercicio, en relación con el aumento de adherencia terapéutica con dicha formulación.
TrimetazidinaEl mecanismo antianginoso de la trimetazidina es menos conocido, ya que controla la isquemia del miocardio a través de cambios metabólicos intracelulares. En algunos estudios se ha visto que en monoterapia es mejor tolerada que la terapia antianginosa combinada. Se llevó a cabo un metaanálisis de la Cochrane6 que determinó que reduce los ataques semanales de angina y el consumo semanal de nitroglicerina en pacientes con angina estable comparado con placebo, mejorando el tiempo de ejercicio hasta la aparición del descenso de 1mm del segmento ST, con escasos abandonos debido a eventos adversos.
Recientemente se ha publicado un estudio en angina microvascular sintomática, en que la trimetazidina mejoró de forma significativa los síntomas anginosos, la calidad de vida y la tolerancia al ejercicio al mejorar la perfusión miocárdica y función endotelial, evaluado por PET.
NicorandilEl nicorandil es un nitrato derivado de la nicotinamida, que mediante el estímulo de canales de potasio y su componente de nitrato, genera una vasodilatación tanto arterial como venosa. En diversos ensayos randomizados ha mostrado efectos antianginosos: en el estudio IONA (pacientes con CI estable) se observó una disminución de la incidencia de eventos cardiovasculares mayores. Cabe destacar un metaanálisis publicado en 2017 que muestra que el nicorandil reduce la probabilidad de nefropatía inducida por contraste en pacientes sometidos a angiografía coronaria.
Nuevas estrategias en el control de síntomas: tratamiento de la angina refractariaAlopurinolEs un inhibidor de la xantina oxidasa que además de reducir el ácido úrico en personas con gota, parece tener también propiedades antianginosas. Aunque la evidencia clínica como antianginoso es escasa, se ha visto una mejoría tanto en parámetros clínicos (tiempo hasta la depresión del segmento ST y el dolor torácico) como a nivel de marcadores de función endotelial comparado con placebo, con adecuada tolerancia y seguridad.
PerhexilinaSi bien en el pasado se rechazó su uso dada la frecuente toxicidad hepática, en la última década se objetivó en un análisis retrospectivo una mejoría sintomática en pacientes con angina estable con coronariopatía demostrada e insuficiencia cardiaca, con mínima toxicidad al monitorizar los niveles plasmáticos adecuadamente. Los pacientes con angina refractaria mostraron de forma significativa mayor respuesta clínica.
MildronatoEste fármaco únicamente ha sido estudiado en Europa del Este, donde se realizó un ensayo clínico en pacientes con angina estable que demostró la superioridad añadido a terapia médica estándar respecto a placebo en cuanto a la tolerancia al ejercicio.
Fármacos para la prevención de episodios cardiovascularesAntiagregantesSegún las guías de 2013, se recomienda el ácido acetilsalicílico (AAS) a dosis bajas diarias en todos los pacientes con CI estable (recomendación IA), indicándose el clopidogrel como alternativa en caso de intolerancia (evidencia IB). A pesar de este tratamiento, bastantes pacientes siguen presentando episodios cardiovasculares, es por ello que recientemente la doble antiagregación se ha evaluado a largo plazo en CI crónica. Destaca el estudio PEGASUS, en que se observó menor muerte cardiovascular, infarto de miocardio o ictus, con aumento en los sangrados no fatales y no intracraneales con ticagrelor añadido al AAS a dosis bajas durante 24 meses adicionales tras los 12 primeros después de un SCA.
Posteriormente se llevó a cabo un metaanálisis7 de varios estudios (PEGASUS, CHARISMA, PRODIGY, DESLATE, ARCTIC-Interruption, DAPT…) en que se concluyó que la doble terapia tras un año en pacientes de alto riesgo con infarto previo disminuye significativamente la muerte cardiovascular, recurrencia de infarto e ictus, a expensas de mayor sangrado no fatal.
AnticoagulantesAunque en pacientes con CI crónica el AAS es el tratamiento antitrombótico de elección, fisiopatológicamente el beneficio de la anticoagulación en estos pacientes se basa en la activación de plaquetas y de la cascada de la coagulación, contribuyendo a la formación del coágulo sobre la placa accidentada. El WARIS 21 mostró la reducción de eventos cardiovasculares con la administración de warfarina, a expensas de un aumento de los eventos hemorrágicos, que generó una ausencia de beneficio neto. Con la comercialización de los anticoagulantes directos, con demostrado beneficio frente a la warfarina en la reducción de ciertos eventos hemorrágicos en la fibrilación auricular, el estudio COMPASS8 mostró que en pacientes con enfermedad cardiovascular estable, muchos de ellos con CI crónica, el rivaroxabán añadido a aspirina mejora significativamente el compuesto de muerte cardiovascular, infarto e ictus. El estudio fue suspendido prematuramente por beneficio de esta rama y se concluyó que la utilización de rivaroxabán combinado con aspirina para la prevención secundaria de eventos cardiovasculares es beneficiosa, con un aumento del riesgo de sangrado mayor a expensas de sangrado no fatal.
HipolipemiantesHasta ahora el tratamiento sobre el perfil lipídico se ha basado en intentar disminuir los niveles de colesterol LDL mediante el uso de estatinas, lo cual ha demostrado su eficacia en la prevención cardiovascular primaria y secundaria, y está recomendado por las guías de práctica clínica (IA). Sin embargo, un porcentaje elevado de pacientes en tratamiento hipolipemiante presentan nuevos eventos, por lo que además de las estatinas se propone el uso de ezetimibe también en las guías a raíz de los resultados del estudio IMPROVE-IT9. Más recientemente se han propuesto nuevos abordajes para reducir este riesgo.
Así han surgido un grupo de fármacos que inhiben de la proteína transferidora de ésteres de colesterol, incrementando de una manera muy significativa el colesterol HDL. Los primeros estudios con estos fármacos fueron suspendidos por aumento de la mortalidad o falta de eficacia, sin embargo el anacetrapib demuestra ser seguro y eficaz en pacientes con CI crónica, según los resultados del ensayo HPS3/TIMI 55-REVEAL9, con menor incidencia de eventos coronarios que con el uso de placebo, con mejoría del perfil lipídico y sin diferencias en términos de riesgo de muerte de cualquier causa, cáncer u otros eventos adversos graves.
Por otro lado destaca el estudio Fourier9, en el que el uso del evolocumab (PCSK9) subcutáneo en pacientes con enfermedad cardiovascular establecida y LDL≥70mg/dl pese a tratamiento con estatinas, obtuvo una reducción media del LDL de 30mg/dl y una reducción del endpoint combinado de muerte cardiovascular, infarto de miocardio, ictus, hospitalización por angina inestable o revascularización coronaria, comparado con placebo, sin diferencias significativas en cuanto a efectos adversos.
AntiinflamatoriosBasándose en la teoría inflamatoria de la placa arteriosclerosa, tan demostrada hace unos años, se han llevado a cabo diversos estudios en este sentido. Hasta hace poco, las estatinas habían sido los únicos fármacos con efectos tanto en el colesterol como sobre el estado proinflamatorio. Recientemente en el estudio CANTOS10 se estudió el efecto del canakinumab a nivel cardiovascular en pacientes con infarto previo y PCR superior a 2mg/l. Se trata de un anticuerpo monoclonal dirigido contra la interleucina 1β, una citoquina que activa la vía de la interleucina 6 y en consecuencia de la inflamación a nivel vascular. El estudio demostró que canakinumab reduce la PCR e interleucina 6 de forma significativa, sin afectar al colesterol, así como la mortalidad por cáncer, con reducción del infarto de miocardio, ACV, muerte cardiovascular y hospitalización por angina inestable, sin diferencias a nivel de mortalidad cardiovascular o por cualquier causa ni ACV de forma aislada. Como efectos adversos destacó el aumento de mortalidad por infección y sepsis. Estos resultados son sin duda esperanzadores al demostrar que la actuación sobre la inflamación sistémica tiene un impacto favorable a nivel de eventos cardiovasculares, sin embargo, por el momento se precisa mayor investigación de cara a minimizar los efectos adversos.
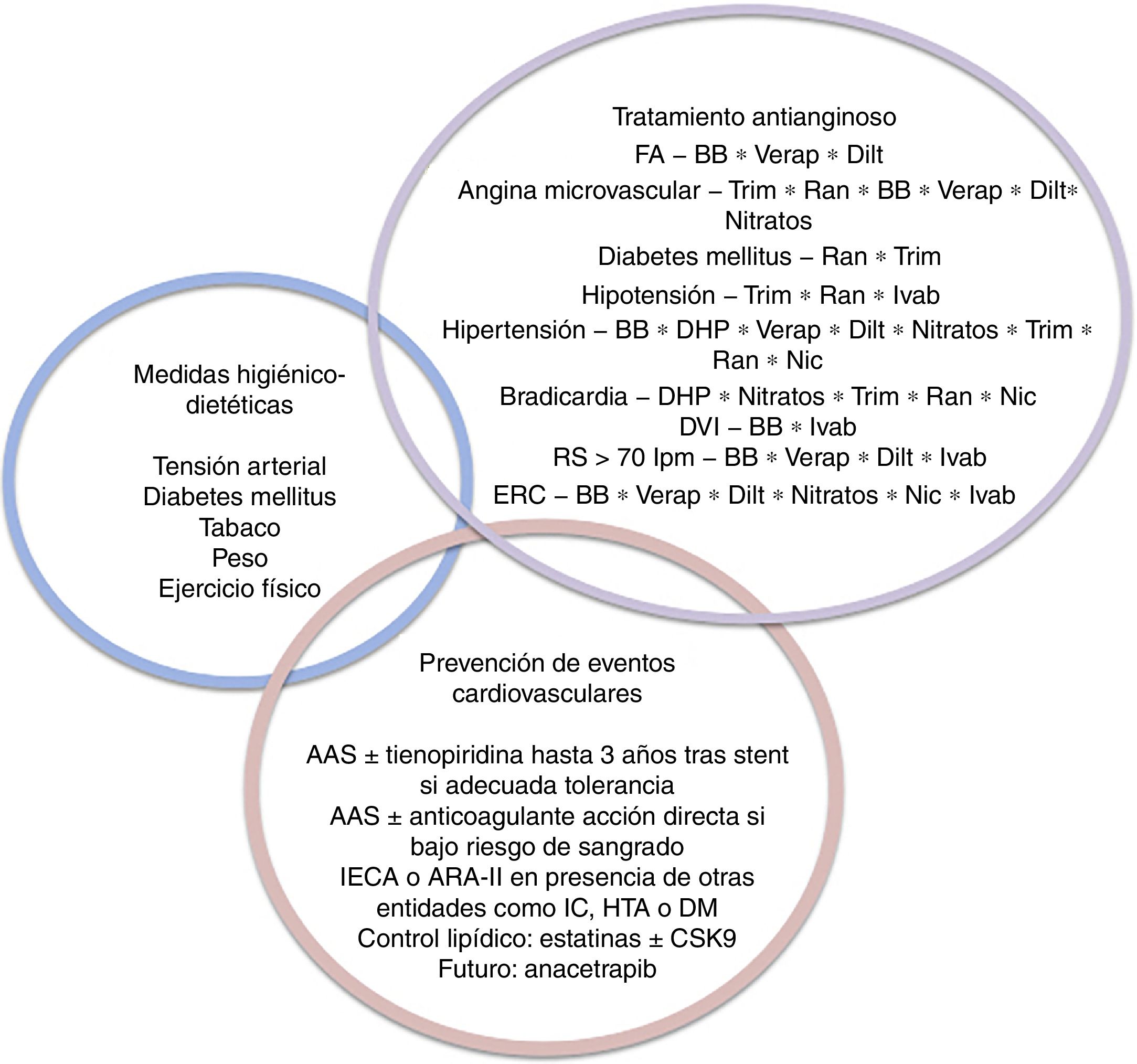
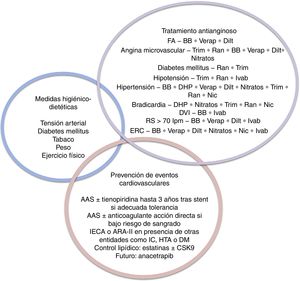
Estrategia de tratamientoComo ya se ha planteado, en todo paciente con CI crónica deben promoverse medidas higiénico-dietéticas e instaurarse un tratamiento médico óptimo, independientemente de que se indique una estrategia de revascularización. Este debe incluir tratamiento sintomático, así como fármacos para prevenir futuros eventos cardiovasculares. Las guías de mayor impacto (AHA/ACC, ESC y NICE) recomiendan un tratamiento de primera vs. segunda línea en cuanto a los fármacos antiisquémicos, mientras que se indica como tratamiento de prevención de eventos el uso de AAS y estatinas, e IECA (o ARA-II) en presencia de otras entidades como insuficiencia cardiaca, hipertensión o diabetes (fig. 1).
Constelación de los tratamientos en la cardiopatía isquémica crónica según los objetivos terapéuticos.
BB: β-bloqueantes; DHP: antagonistas del calcio dihidropiridínicos; Dilt: diltiazem; DVI: disfunción ventricular izquierda; FA: fibrilación auricular; Ivab: ivabradina; Nic: nicorandil; Ran: ranolazina; RS: ritmo sinusal; Trim: trimetazidina; Verap: verapamilo.
Recientemente se ha abogado por un tratamiento sintomático menos categórico, individualizado y basado en las comorbilidades de cada paciente, dada la ausencia de estudios que demuestren la superioridad de los fármacos considerados de «primera línea» respecto a los de «segunda línea».
En cuanto a la estrategia de prevención de eventos, 4 son los abordajes propuestos: por un lado el mantenimiento de la doble antiagregación (AAS+ticagrelor) hasta 3 años tras el primer episodio; en segundo lugar, el uso de rivaroxabán con aspirina en pacientes con CI estable con enfermedad cardiovascular en casos de bajo riesgo de sangrado; en tercer lugar, un abordaje estricto del control lipídico proponiéndose el uso de PCSK9 en pacientes en que no se logre el objetivo establecido (LDL<70mg/dl o reducción >50%) pese al tratamiento con estatinas, y el uso de anacetrapib en aquellos pacientes que pese a alcanzar las cifras de LDL deseadas presenten eventos cardiovasculares, y en cuarto lugar, el novedoso abordaje de la inflamación sistémica propia de la ateroesclerosis, con canakinumab dados los resultados esperanzadores de los últimos estudios.
ConclusionesLos pacientes con CI crónica, aparentemente estables, continúan en riesgo de presentar nuevos episodios cardiovasculares, por lo que un tratamiento adecuado, tanto sintomático como de mejoría pronóstica, es fundamental para su manejo. Los avances recientes en este aspecto proponen que, añadido al tratamiento médico estándar con estatinas, IECA/ARA-II y control de factores de riesgo cardiovascular, se debe intensificar la terapia antiagregante y anticoagulante en aquellos pacientes con bajo riesgo de sangrado, así como el uso de tratamiento intensivo hipolipemiante que logre los objetivos de colesterol LDL preestablecidos. Por otro lado, el tratamiento antiinflamatorio abre otra diana terapéutica en estos pacientes, aunque son necesarios más estudios y otras moléculas que afiancen los datos de mejora pronóstica obtenidos hasta ahora.
Conflicto de interesesLos autores declaran que no existen conflicto de intereses.