Las arritmias ventriculares, en la mayoría de las ocasiones, representan una situación de gravedad, siendo una de las principales causas de muerte súbita. Alteraciones iónicas (K+, MG+, Ca++) pueden desencadenar tanto taquicardias ventriculares (TV) monomorfas como polimorfas, por lo que es primordial vigilar iones en los pacientes cardiópatas, sobre todo si toman diuréticos. Los pacientes con TV se pueden dividir en aquellos con cardiopatía estructural y los que no la tienen. Dentro de los pacientes con cardiopatía estructural (habitualmente isquémica) se diferencian 2 grupos: a) aquellos que ya han presentado un episodio, en los que existe un altísimo riesgo de nuevos episodios y, por tanto, de muerte súbita. En ellos, el objetivo es la prevención secundaria, y b) el otro grupo lo conforman los pacientes con cardiopatía estructural que nunca han tenido episodios de taquicardia maligna, pero que pueden tener factores que indiquen un alto riesgo de TV/fibrilación ventricular (FV)1. El objetivo en ellos sería la prevención primaria. Mucho menos frecuentes son los pacientes que sin cardiopatía estructural subyacente presentan episodios de TV. Suelen ser de mejor pronóstico y el riesgo de muerte es raro, salvo en los pacientes con canalopatías.
El tratamiento preventivo en los 2 primeros grupos hoy día está bien establecido y ha reducido la incidencia de muerte de causa arrítmica.
Las preguntas que intentaremos aclarar en este artículo son: ¿juega algún papel el tratamiento médico en estos pacientes?, ¿qué fármacos podemos utilizar para el tratamiento de las arritmias ventriculares?
¿De qué fármacos antiarrítmicos disponemos?En los años setenta, debido a la aparición de nuevos y múltiples antiarrítmicos, apareció una clasificación (clasificación de Vaughan Willians) para una mejor compresión de estos. Posteriormente se intentaron nuevas clasificaciones (Gambito siciliano), enfocadas en dividir los antiarrítmicos según su mecanismo y lugar de acción. Hoy día, la clasificación de Vaughan-Willians sigue siendo la más utilizada por su simplicidad. Esta los divide según el principal canal donde actúan.
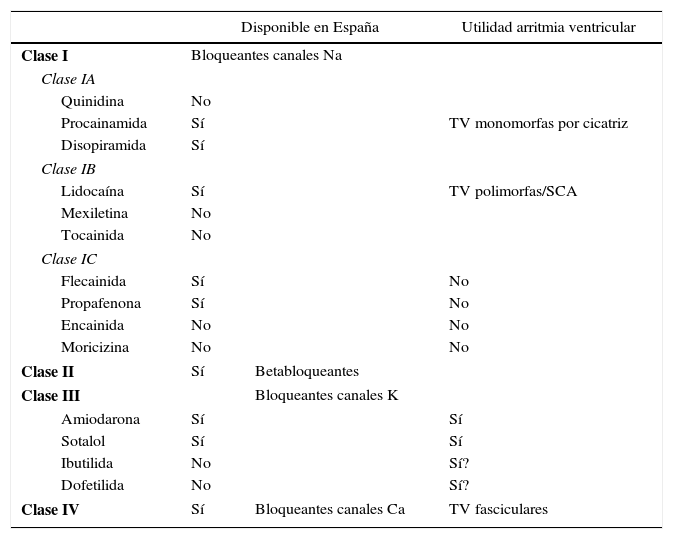
En la tabla 1 quedan recogidos los antiarrítmicos según la clasificación de Vaugahn-Williams modificada, donde pueden verse los fármacos antiarrítmicos disponibles en España y los que tienen utilidad en las TV.
Fármacos antiarrítmicos para el tratamiento de las Taquicardias Ventriculares
| Disponible en España | Utilidad arritmia ventricular | ||
|---|---|---|---|
| Clase I | Bloqueantes canales Na | ||
| Clase IA | |||
| Quinidina | No | ||
| Procainamida | Sí | TV monomorfas por cicatriz | |
| Disopiramida | Sí | ||
| Clase IB | |||
| Lidocaína | Sí | TV polimorfas/SCA | |
| Mexiletina | No | ||
| Tocainida | No | ||
| Clase IC | |||
| Flecainida | Sí | No | |
| Propafenona | Sí | No | |
| Encainida | No | No | |
| Moricizina | No | No | |
| Clase II | Sí | Betabloqueantes | |
| Clase III | Bloqueantes canales K | ||
| Amiodarona | Sí | Sí | |
| Sotalol | Sí | Sí | |
| Ibutilida | No | Sí? | |
| Dofetilida | No | Sí? | |
| Clase IV | Sí | Bloqueantes canales Ca | TV fasciculares |
TV: taquicardia ventricular.
Como queda recogido, solo disponemos de 6 fármacos para el tratamiento de las TV. La elección de estos dependerá de cada situación clínica, teniendo claro que el tratamiento de elección es el choque eléctrico. Si la situación clínica no es comprometida, se podrá intentar tratamiento farmacológico. La lidocaína es útil en las arritmias de la fase aguda del síndrome coronario agudo (SCA)2. Por el contrario, las TV en la cardiopatía isquémica crónica son las más frecuentes, y la procainamida ha demostrado ser la más eficaz. Los estudios ARREST y ALIVE también demostraron la eficacia de la amiodarona en este escenario. El fármaco más contrastado y preferible de primera elección es la procainamida intravenosa (i.v.). El verapamilo i.v. está contraindicado en toda taquicardia de QRS ancho, salvo que se tenga la certeza de que se trata de una taquicardia supraventricular. La combinación de varios fármacos antiarrítmicos por vía intravenosa de forma simultánea puede potenciar los efectos tóxicos de cada uno de ellos. Por tanto, si tras el uso de uno no se consigue revertir la TV, debe realizarse la cardioversión eléctrica.
Prevención de nuevos episodios de taquicardia ventricular / fibrilación ventricularDe los pacientes que han presentado un episodio de TV/FV sostenida, entre el 30-50% tendrán otro episodio en los 2 siguientes años. El implante del desfibrilador automático implantable (DAI) está claramente establecido, tanto en prevención primaria como secundaria3. En aquellos en los que no está indicado el DAI, o rechazan su implante, los fármacos del grupo III son los más comúnmente utilizados.
Gracias al estudio CAST2 de los años noventa, hoy se acepta que fármacos de clase I no deben usarse en sujetos con disfunción ventricular izquierda. En los pacientes con disfunción ventricular izquierda tras un IAM, los betabloqueantes son los fármacos de primera línea. EL bisoprolol ha demostrado la reducción de mortalidad global y debida a muerte súbita (CIBIS-II)4. Múltiples estudios de prevención primaria y secundaria (CASCADE, EMIAT, CAMIAT, etc.)2-4 demostraron que la amiodarona fue más eficaz si se asociaba a betabloqueantes, y siempre que la FE fuera mayor del 35% y no estuvieran en insuficiencia cardiaca2-5.
Otra situación sería la de aquellos pacientes con implante de DAI que presentan episodios de TV/FV. En ellos el estudio OPTIC demostró la reducción del número de descargas con amiodarona asociada a betabloqueantes4. Por tanto, con las evidencias actuales, se recomienda tratar a todos los pacientes a los que se les indica un DAI con betabloqueantes desde el implante, y si desarrollan recurrencias de TV/FV, se añadirá amiodarona.
¿Estarían indicados los estudios electrofisiológicos para guiar el tratamiento antiarrítmico?Las TV monomórficas en pacientes con cardiopatía estructural suelen ser por un mecanismo de reentrada. Es difícil predecir el efecto de los antiarrítmicos sobre un circuito particular. Es más, la misma droga puede tener beneficio sobre un circuito pero ser proarritmógeno sobre otro. El estudio electrofisiológico (EEF) puede ayudar a determinar si un fármaco antiarrítmico determinado puede actuar sobre un circuito. En general, y por lo que respecta a la estimulación eléctrica programada, numerosos estudios realizados a finales de los setenta y principios de los ochenta demostraron que los sujetos tratados con fármacos que no suprimían la inducibilidad de la TV tenían más probabilidad de recurrencia que aquellos otros que sí la suprimían. No obstante, el escaso uso de fármacos de clase I en la actualidad y el comportamiento relativamente paradójico de la amiodarona (fármaco relativamente eficaz, pero que rara vez suprime la inducibilidad) han motivado una disminución del uso de pruebas electrofarmacológicas. Por otra parte, el estudio ESVEM demostró que el sotalol es superior a los fármacos de clase I, aun en sujetos en quienes la «guía terapéutica» predecía eficacia.
¿Hay que tratar las extrasístoles ventriculares?Clásicamente se asumía que se debían tratar farmacológicamente las extrasístoles ventriculares, sobre todo si eran muy frecuentes, para disminuir el riesgo de muerte súbita. A comienzo de los noventa, gracias al estudio CAST, se aclaró dicho concepto y se demostró como erróneo. Este estudio tuvo que ser suspendido por existir un aumento de la mortalidad en el grupo de pacientes que estaban siendo tratados con antiarrítmicos del grupo I, a pesar de suprimir las extrasístoles. Posteriormente, los intentos de supresión de las extrasístoles con amiodarona (estudios CAMIAT, EMIAT, BASIS, etc.)2-4, no demostraron disminuir la mortalidad global en estos pacientes. La mejor manera de entender qué pasa con el tratamiento de las extrasístoles es la teoría del oso de Fogoros1. Si caminas por el campo y ves unas huellas de oso, tienes más probabilidad de ser atacado por un oso que si no ves las huellas. Ahora bien, si con un arma disparas a las huellas, o las borras, no solo no disminuyes el riesgo de ser atacado, sino que puedes incluso aumentarlo, al poner en alerta al oso por el alboroto creado. Como no existe una clara evidencia de que las EV tengan un efecto negativo en el pronóstico, no está indicado ningún tratamiento específico, excepto en los casos en los que el paciente tiene síntomas que por su frecuencia o por la sensación que le producen interfieren en su calidad de vida. En estos casos, los fármacos de elección son los betabloqueantes que pueden mejorar los síntomas en el 50% de los pacientes. Si no fueran eficaces, se podría probar verapamil si no existiera disfunción del ventrículo izquierdo (VI). Los otros antiarrítmicos, dados sus efectos adversos y proarritmógenos, no se deberían utilizar.
¿Qué utilidad tienen los fármacos en las formas de taquicardia ventricular no isquémica?Existe un grupo de TV no relacionadas con circuitos reentrantes secundarios a enfermedad coronaria, como son las TV asociadas a displasia ventricular, las TV del tracto de salida del ventrículo derecho (VD), las TV de pacientes con canalopatías, las idiopáticas del VI y la TV rama-rama. En los últimos años, la ablación de este tipo de taquicardias ha demostrado unos buenos resultados, siendo en algunos casos el tratamiento de elección. En ocasiones, distintos fármacos antiarrítmicos pueden jugar un papel importante1.
Displasia arritmogénica del ventrículo derechoEsta patología, de etiología desconocida, se caracteriza por la existencia de tejido fibroadiposo entre los miocitos. Esta alteración histológica favorece episodios de reentrada, presentando TV con morfología de BCRI, sobre todo durante el ejercicio, y más en pacientes jóvenes. Es un proceso progresivo, por lo que la asociación de distintos tratamientos es la norma (DAI, ablación sobre todo epicárdica, etc.). En aquellos pacientes que presentan una TV monomorfa bien tolerada se puede, al menos inicialmente, instaurar tratamiento farmacológico. El sotalol ha demostrado la reducción de los episodios en cerca del 60% de los pacientes. La amiodarona también ha demostrado algún tipo de eficacia.
Taquicardia ventricular del tracto de salida del ventrículo derechoTambién llamada TV monomorfa repetitiva, suele presentarse como episodios frecuentes, no sostenidos, y en la gran mayoría de las veces como latidos prematuros. La morfología de los complejos es de BCRI y eje inferior. Su pronóstico es bueno y rara vez produce síncopes. El mecanismo parece ser que es por actividad focal desencadenada o despolarizaciones tardías. Dado que el foco es fácilmente localizable, la ablación consigue ser efectiva en cerca del 80% de los casos. Sin embargo, en casos poco sintomáticos o en los que no está indicada la ablación, los antiarrítmicos suelen ser una alternativa muy útil. La adenosina en los episodios agudos, el verapamil, y los betabloqueantes son los de elección, aunque también se han demostrado útiles los fármacos del grupo I y III.
Taquicardia ventricular idiopática del ventrículo izquierdoEste tipo de taquicardia aparece en pacientes sin cardiopatía estructural, habitualmente jóvenes, y su morfología suele ser de BCRD y eje superior. El mecanismo es por reentrada a nivel del sistema de Purkinje, habitualmente a nivel de los fascículos anterior y posterior, por lo que también se la conoce como taquicardia fascicular. Dada su cercanía al sistema de conducción, los complejos QRS no suelen ser muy anchos, y dado que suelen ser pacientes jóvenes y que responden muy bien a verapamil, a veces son confundidos con taquicardias supraventriculares. EL pronóstico suele ser bueno y la ablación en la zona inferoposterior del VI suele ser curativa.
Taquicardias en el síndrome de BrugadaEste síndrome es una enfermedad autosómica dominante que se caracteriza por arritmias malignas secundarias a una alteración de los canales de Na+, sobre todo del VD. EL desafío del cardiólogo debe ser el diagnóstico, sobre todo en pacientes no filiados, pues el pronóstico puede ser fatal. El tratamiento de elección en pacientes sintomáticos (reanimados de un episodio de muerte súbita, o con síncopes) es la implantación de un DAI. En aquellos pacientes portadores de DAI que presentan episodios de taquicardias, el tratamiento con quinidina se ha mostrado de utilidad. Otros fármacos no parecen tener eficacia suficiente.
Taquicardias en el síndrome de QT largoEste síndrome es una enfermedad autosómica dominante que se caracteriza por arritmias malignas secundarias a una alteración principalmente de los canales de K+, y en el tipo 3, por alteraciones de los canales de Na+. EL tratamiento farmacológico de elección son los betabloqueantes para prevenir las taquicardias ventriculares multifocales que suelen aparecer en estos pacientes. En el tipo 3, los antagonistas de los canales de NA+, como la flecainida, la mexiletina y la ranolazina4 han demostrado ser de utilidad. Cuando se presentan episodios de taquicardias multifocales (torsades de pointes), el isoproterenol y el magnesio i.v. se han mostrado de utilidad. Cuando estas medidas fracasan también pueden ser de utilidad la estimulación cardiaca y la simpatectomía.
Taquicardia ventricular rama-ramaEste tipo de taquicardia es producida por un mecanismo de reentrada entre la rama derecha y la rama izquierda del sistema His Purkinje. Suele aparecer en pacientes con miocardiopatía dilatada y con bloqueo de rama en situación basal, más frecuentemente BCRI. Suele ser muy rápida y mal tolerada. El tratamiento de elección es la ablación de la rama derecha. Dada la mala función y la alta probabilidad de desarrollar otro tipo de TV, se aconseja el implante de un DAI. La terapia con fármacos antiarrítmicos juega un papel escaso o nulo en este tipo de taquicardia.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.