La insuficiencia cardíaca (IC) constituye un problema sanitario de primera magnitud. Según el estudio PRICE, su prevalencia en España alcanza al 7–8% de la población por encima de los 45 años1. En Andalucía la situación es peor2 en este sentido que en otras zonas de España, por lo que se hace obligado emplear, para paliar sus consecuencias, todos los recursos terapéuticos, entre los cuales se halla la resincronización cardíaca.
Fundamentos de la resincronización cardíacaLa adecuada y eficiente contracción cardíaca requiere de la actuación conjunta de múltiples mecanismos, cuya integridad puede verse afectada en diferentes situaciones. Por ejemplo, la activación eléctrica y la consiguiente contracción mecánica de ambos ventrículos tiene lugar de forma sincrónica; en algunas circunstancias, como sucede en el bloqueo de rama izquierda (BRI), la activación del ventrículo izquierdo (VI) se encuentra retrasada con respecto a la del ventrículo derecho (VD) y, lo que es peor, a la del tabique interventricular. Ello ocasiona una contracción asincrónica de ambos ventrículos, que si bien no suele tener consecuencias graves en personas con función cardíaca normal, puede suponer un motivo de empeoramiento clínico en pacientes con IC. Por otra parte, se sabe que hasta un tercio de pacientes con IC presentan BRI.
Hace más de 25 años, trabajos de nuestro grupo demostraron que: 1) la estimulación eléctrica en el VI con un electrodo epicárdico, sincronizada con la activación del VD, podía revertir el patrón electrocardiográfico de BRI y mejorar la función del VI y el gasto cardíaco3; 2) la estimulación eléctrica del VD a través de electrodos transtorácicos simulaba el patrón de BRI y reducía la fracción de eyección del VI (FEVI), mientras que la estimulación en el VI o biventricular simulaba la situación normal que tenía lugar durante el ritmo sinusal4. Años más tarde, Cazeau et al5, empleando diseños específicos de electrodos de implantación en el sistema venoso coronario y marcapasos fabricados ad hoc, aplicaron estos principios a pacientes con IC severa y BRI. Había nacido la cardiac resynchronization therapy (CRT, ‘terapia de resincronización cardíaca’). Un gráfico interactivo animado sobre los principios de la CRT puede verse en:
http://content.nejm.org/content/vol355/issue3/images/data/288/DC1/NEJM_Jarcho_288v1.swf
¿En qué consiste la resincronización cardíaca?La CRT consiste en la inducción mediante estimulación eléctrica de una contracción simultánea de ambos ventrículos, de forma que se revierta el deterioro que sobre la eficiencia mecánica de la activación cardíaca provoca la contracción no sincrónica que tiene lugar en casos como —pero no exclusivamente— el BRI. Para ello, se emplean marcapasos tricamerales, capaces de detectar y estimular en la aurícula, el VD y el VI. Los cables de la aurícula derecha y el VD se implantan de forma convencional, y el del VI se introduce a través del seno coronario hasta colocarse en una vena apropiada del sistema venoso coronario, de forma que se encuentre en contacto a través de la pared venosa con el epicardio del VI. La estimulación se realiza de forma que tras la activación auricular, ya sea ésta una onda P espontánea detectada por el sistema o una estimulación atrial del marcapaso, se programa un intervalo A-V corto para que la estimulación ventricular artificial se anticipe a la estimulación a través del sistema His-Purkinje. Los estímulos aplicados a ambos ventrículos son simultáneos. Las consecuencias en un paciente con función ventricular normal y sin IC serían un estrechamiento del QRS y una modesta mejoría de la FEVI y del gasto cardíaco; sin embargo, en un paciente con IC, esa pequeña mejoría, que en ocasiones no es tan pequeña, se traduce en una importante mejoría clínica.
La implantación requiere experiencia y una curva de aprendizaje, siendo los resultados mejores en laboratorios con personal entrenado. Se realiza bajo anestesia local, siendo el punto más importante la correcta colocación del electrodo de VI. En un 3–10% de los casos, dependiendo de la experiencia del laboratorio, no se puede implantar este electrodo en una posición adecuada y, si la situación lo requiere, se debe recurrir a una toracotomía para ello6. Un no despreciable porcentaje de pacientes candidatos a resincronización lo son también a la implantación de un desfibrilador automático implantable (DAI), en cuyo caso se emplean sistemas con ambas capacidades; la implantación en estos casos es algo más compleja. En un reciente registro europeo, el porcentaje de pacientes resincronizados de esta forma fue superior al 70%7.
Entre las complicaciones potenciales de la implantación hay que citar, como más severas, la disección o la perforación del seno coronario o de una vena cardíaca, que puede originar hemopericardio y taponamiento cardíaco. Esta complicación sucede en menos del 1% de los casos. Otras complicaciones posibles son la estimulación del nervio frénico izquierdo y, consecuentemente, del hemidiafragma de ese lado, el neumotórax y el bloqueo cardíaco. En conjunto, el procedimiento es seguro, habiéndose reportado una mortalidad global del 0,4%6.
Evidencias y resultados clínicosLa respuesta hemodinámica a la resincronización cardíaca incluye un incremento en la velocidad de ascenso de la presión ventricular izquierda, un aumento de la presión del pulso, del volumen y trabajo del latido del VI, así como del índice cardíaco, junto con una reducción de la presión de enclavamiento pulmonar. Desde el punto de vista clínico da lugar a una mejoría de la capacidad funcional y de la calidad de vida, mejoría que puede ser ya evidente un mes después del implante. También se produce un remodelado inverso, que ya es evidente a medio plazo, consistente en reducción de los diámetros del VI y mejoría de la fracción de eyección. La reducción de la mortalidad se demostró en el estudio CARE-HF8, que incluyó a pacientes en ritmo sinusal, una FEVI igual o menor del 35%, grado funcional iii-iv de la NYHA y QRS de al menos 120 ms, si bien si éste estaba entre 120 y 150 ms, se requerían criterios adicionales de asincronía. Tras un seguimiento medio de 30 meses, se apreció una significativa (estadística y clínica) reducción de la mortalidad (cociente de probabilidad: 0,64; p<0,002). Es interesante señalar que una tercera parte de las muertes en el grupo que recibió el resincronizador fueron muertes súbitas, lo que hace atractiva la posibilidad de implantar un dispositivo que incorpore DAI. El estudio COMPANION9, en la rama de CRT aislada, detectó también una reducción de mortalidad, pero esta vez sin alcanzar significación estadística (cociente de probabilidad: 0,76; p=0,06).
IndicacionesLas indicaciones de las distintas sociedades científicas son muy similares10,11 (tabla 1) y básicamente comprenden a los pacientes del tipo de los incluidos en los grandes estudios: IC de cualquier etiología, sintomática (grado funcional iii–iv) pese a tratamiento médico o revascularizador óptimo, que debe incluir al menos un diurético, un betabloqueante y un IECA o un ARA II, función sistólica ventricular deprimida del VI (FEVI ≤35%) y QRS ancho (≥120 ms). La presencia de ritmo sinusal era un requisito inicial, pues los pacientes con fibrilación auricular fueron excluidos de gran parte de los ensayos clínicos, aunque no parece que exista ninguna razón lógica por la cual no pudiesen beneficiarse de este tratamiento. De hecho, existen datos que así lo sugieren12, aunque no son tan consistentes como los que poseemos en ritmo sinusal. En todo caso, la resincronización en fibrilación auricular debería acompañarse de una ablación del nodo A-V para asegurarse que la activación ventricular se realiza a través del marcapaso.
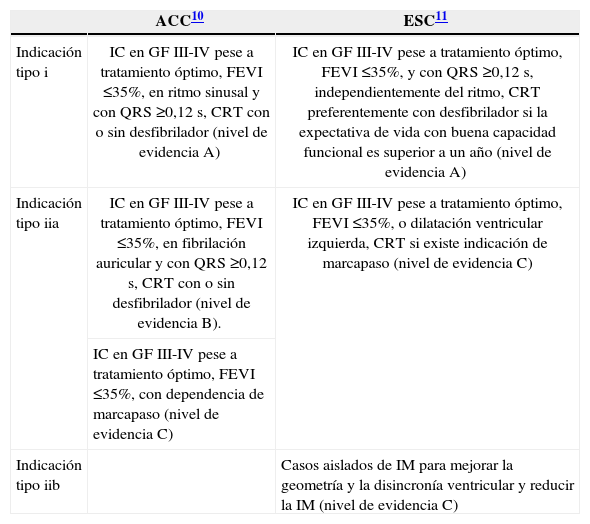
Recomendaciones de la American College of Cardiology y de la European Society of Cardiology sobre resincronización cardíaca
| ACC10 | ESC11 | |
| Indicación tipo i | IC en GF III-IV pese a tratamiento óptimo, FEVI ≤35%, en ritmo sinusal y con QRS ≥0,12 s, CRT con o sin desfibrilador (nivel de evidencia A) | IC en GF III-IV pese a tratamiento óptimo, FEVI ≤35%, y con QRS ≥0,12 s, independientemente del ritmo, CRT preferentemente con desfibrilador si la expectativa de vida con buena capacidad funcional es superior a un año (nivel de evidencia A) |
| Indicación tipo iia | IC en GF III-IV pese a tratamiento óptimo, FEVI ≤35%, en fibrilación auricular y con QRS ≥0,12 s, CRT con o sin desfibrilador (nivel de evidencia B). | IC en GF III-IV pese a tratamiento óptimo, FEVI ≤35%, o dilatación ventricular izquierda, CRT si existe indicación de marcapaso (nivel de evidencia C) |
| IC en GF III-IV pese a tratamiento óptimo, FEVI ≤35%, con dependencia de marcapaso (nivel de evidencia C) | ||
| Indicación tipo iib | Casos aislados de IM para mejorar la geometría y la disincronía ventricular y reducir la IM (nivel de evidencia C) |
ACC: American College of Cardiology; CRT: terapia de resincronización cardíaca; ESC: European Society of Cardiology; FEVI: fracción de eyección del ventrículo izquierdo; GF: grado funcional; IC: insuficiencia cardíaca; IM: insuficiencia mitral.
Entre un 20 y un 30% de los pacientes no responde a la resincronización, por lo que se han realizado múltiples intentos para encontrar parámetros que permitiesen discriminar entre respondedores y no respondedores futuros. Se ha sugerido que la presencia de disincronía mecánica detectada mediante ecocardiografía sería mejor que el simple ensanchamiento del QRS, aunque no existe consenso sobre los distintos —y numerosos— índices empleados. En el extremo opuesto, existe hasta un 10% de hiperrespondedores que presentan mejorías espectaculares y prácticamente normalizan la función del VI tras la implantación del dispositivo. Aunque no puede descartarse que en algunos casos se trate de mejoría espontánea al margen del tratamiento, hay casos documentados en que la FEVI vuelve a deteriorarse al cesar la resincronización.
Cuidados y seguimientoTras la implantación se procede a una programación del intervalo A-V y, en ciertos casos, del retraso entre la estimulación de ambos ventrículos con objeto de optimizar el impacto hemodinámico en cada paciente. Esto se hace con control ecocardiográfico de acuerdo con índices preestablecidos. El seguimiento incluye el control del dispositivo como sucede con cualquier otro tipo de marcapaso: análisis de umbrales, sensibilidad y duración de la batería. Además, debe comprobarse que se mantiene la estimulación de ambos ventrículos. La pérdida de estimulación del VI por desplazamiento del electrodo correspondiente hace que se pierda la resincronización, lo que con frecuencia se traduce en un empeoramiento clínico del paciente. El cambio de morfología del ECG, aunque no siempre aparente, puede ayudarnos a diagnosticar esta complicación. Otras complicaciones son la infección del sistema o las taquiarritmias auriculares. Como sucede con otros marcapasos, deben evitarse las interferencias eléctricas (electrocauterio, motores eléctricos, campos electromagnéticos de sistemas de seguridad, etc.). Aunque existen datos controvertidos, no está establecida la seguridad de la resonancia magnética nuclear.
La vida útil del generador varía, dependiendo de modelos, programación y si se trata de un resincronizador-desfibrilador, entre cuatro y siete años, al cabo de los cuales debe procederse al reemplazo de la batería; habitualmente éste es un procedimiento sencillo, puesto que no es necesario reemplazar los electrodos, pero no debe olvidarse que el riesgo de infección se incrementa con el número de reemplazos sucesivos.
Perspectivas futurasUna vez establecidas de forma sólida las indicaciones «clásicas» de resincronización, se abre la puerta para investigar si otros pacientes podrían beneficiarse de ella. En este sentido, el reciente estudio MADIT-CRT13 ha demostrado que pacientes con indicación de desfibrilador y con criterios de resincronización —excepto que se encontraran asintomáticos o paucisintomáticos (grado funcional i–ii)— presentaban una significativa reducción de la morbimortalidad cuando el DAI incorporaba resincronización. Es probable que este importante estudio sirva para una modificación de las guías que previsiblemente incluirán, en un próximo futuro, la indicación de resincronización en pacientes poco sintomáticos, con FEVI reducida y QRS ancho.
El empleo de resincronización en pacientes con indicación de marcapaso es otro tema de interés para el futuro. En pacientes con función ventricular deprimida, la implantación de un marcapaso convencional con estimulación en VD da lugar a un ensanchamiento del QRS con un patrón similar al del BRI, lo que empeora algo la función ventricular izquierda. En otras palabras, esta estimulación desincroniza la activación ventricular. Se ha especulado que la implantación de un resincronizador en lugar de un marcapaso convencional podría evitar esos efectos, impidiendo o retrasando el remodelado ventricular izquierdo progresivo. Los resultados de estudios iniciales han sido conflictivos hasta ahora. Mientras que el estudio PAVE en pacientes con fibrilación auricular y ablación del nodo A-V comunicó resultados positivos en cuanto a mejor preservación de la FEVI14, los recientemente comunicados resultados del estudio PREVENT-HF han sido negativos15,16.
Por último, se ha estudiado si la resincronización podría ser útil en pacientes con disincronía ventricular pero con QRS relativamente estrecho (<130 ms). Los resultados negativos del estudio RethinQ17 no apoyan esta hipótesis.
ResumenLa resincronización cardíaca es una modalidad firmemente establecida de tratamiento y ha demostrado importantes beneficios en enfermos con IC, función ventricular izquierda deprimida y QRS ancho. Datos recientes indican que los pacientes con estas características, pero poco sintomáticos, pueden beneficiarse también de este tratamiento. Pese a ello, es todavía infrautilizada en nuestro país, siendo un objetivo prioritario la ampliación de los pacientes que se beneficien de ella.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.