Las guías clínicas recientes han incorporado la enfermedad renal crónica (ERC) como un factor de riesgo cardiovascular (CV). La prevalencia de ERC es mayor en pacientes con enfermedad CV que en la población general, y su presencia se asocia con un peor pronóstico, tanto de eventos isquémicos y trombóticos, como de mortalidad o de sangrado. En registros controlados de pacientes con síndrome coronario agudo (SCA) o intervenciones coronarias percutáneas (PCI) entre el 35 y el 40% presentan criterios de ERC.
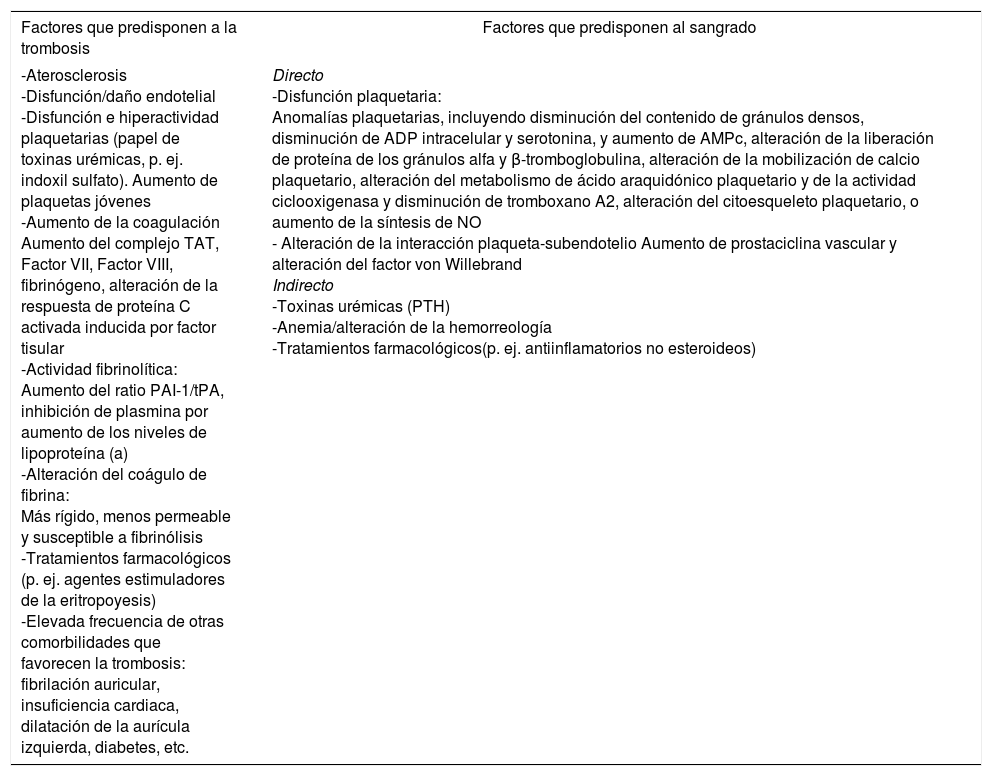
La ERC se asocia con un mayor riesgo de trombosis y de sangrado. Por un lado, la disfunción endotelial y una hipercoagulabilidad favorecerían la trombosis en la ERC. Por otro lado, una alteración de la hemostasia primaria en estos pacientes, secundaria a una disfunción plaquetaria y una alteración de la interacción plaqueta-subendotelio, incrementaría el riesgo de sangrado (tabla 1)1. El sangrado como complicación es un predictor independiente de efectos adversos, incluida la mortalidad, en pacientes con enfermedad CV.
Factores que influencian la hemostasia en la ERC y ERCT
| Factores que predisponen a la trombosis | Factores que predisponen al sangrado |
|---|---|
| -Aterosclerosis -Disfunción/daño endotelial -Disfunción e hiperactividad plaquetarias (papel de toxinas urémicas, p. ej. indoxil sulfato). Aumento de plaquetas jóvenes -Aumento de la coagulación Aumento del complejo TAT, Factor VII, Factor VIII, fibrinógeno, alteración de la respuesta de proteína C activada inducida por factor tisular -Actividad fibrinolítica: Aumento del ratio PAI-1/tPA, inhibición de plasmina por aumento de los niveles de lipoproteína (a) -Alteración del coágulo de fibrina: Más rígido, menos permeable y susceptible a fibrinólisis -Tratamientos farmacológicos (p. ej. agentes estimuladores de la eritropoyesis) -Elevada frecuencia de otras comorbilidades que favorecen la trombosis: fibrilación auricular, insuficiencia cardiaca, dilatación de la aurícula izquierda, diabetes, etc. | Directo -Disfunción plaquetaria: Anomalías plaquetarias, incluyendo disminución del contenido de gránulos densos, disminución de ADP intracelular y serotonina, y aumento de AMPc, alteración de la liberación de proteína de los gránulos alfa y β-tromboglobulina, alteración de la mobilización de calcio plaquetario, alteración del metabolismo de ácido araquidónico plaquetario y de la actividad ciclooxigenasa y disminución de tromboxano A2, alteración del citoesqueleto plaquetario, o aumento de la síntesis de NO - Alteración de la interacción plaqueta-subendotelio Aumento de prostaciclina vascular y alteración del factor von Willebrand Indirecto -Toxinas urémicas (PTH) -Anemia/alteración de la hemorreología -Tratamientos farmacológicos(p. ej. antiinflamatorios no esteroideos) |
ADP: adenosin difosfato; AMPc: adenosin monofosfato cíclico; NO: óxido nítrico; PAI: inhibidor del activador del plasminógeno; TAT: trombina-antitrombina; t-PA: activador del plasminógeno tisular.
El tratamiento antiagregante es fundamental en el arsenal terapéutico de los pacientes con patología CV. La doble antiagregación con aspirina (AAS) y un inhibidor del receptor P2Y12 es fundamental en pacientes con SCA o tras PCI. Sin embargo, ello se ha asociado con un aumento del riesgo de sangrado, especialmente con los nuevos antiagregantes (prasugrel, ticagrelor), más potentes que clopidogrel, lo cual es especialmente relevante en pacientes con enfermedad renal crónica.
Las evidencias sobre la eficacia y seguridad del tratamiento antiagregante y su relación riesgo-beneficio son escasas en los pacientes con ERC, especialmente en ERC severa o terminal, ya que estos últimos han sido excluidos de la mayoría de los ensayos clínicos que han demostrado los beneficios de estos tratamientos en la prevención CV. Además, la farmacocinética y/o la farmacodinámica de estos fármacos pueden verse alteradas en la ERC, lo que puede generar errores de dosificación, una respuesta inadecuada (por exceso o por defecto), e incrementar el riesgo de efectos adversos. Asimismo, debe considerarse su posible efecto sobre la progresión de la ERC, especialmente en pacientes con ERC avanzada, ya que puede acelerar su necesidad de tratamiento sustitutivo renal. La reactividad plaquetaria alta durante el tratamiento antiagregante (HPR) se ha asociado con un aumento de riesgo de eventos trombóticos y sangrado, y la ERC se asocia con un mayor riesgo de HPR durante el tratamiento con AAS o clopidogrel, e incluso con ambos. Finalmente, el uso de fármacos cardioprotectores, incluyendo el tratamiento antiagregante, está infrautilizado en esta población, probablemente debido a la falta de evidencia de su eficacia, a un cierto nihilismo terapéutico y/o a la reticencia a prescribirlos en esta población por su mayor riesgo de sangrado. Todo ello podría contribuir, en parte, al peor pronóstico de la enfermedad CV en los pacientes renales.
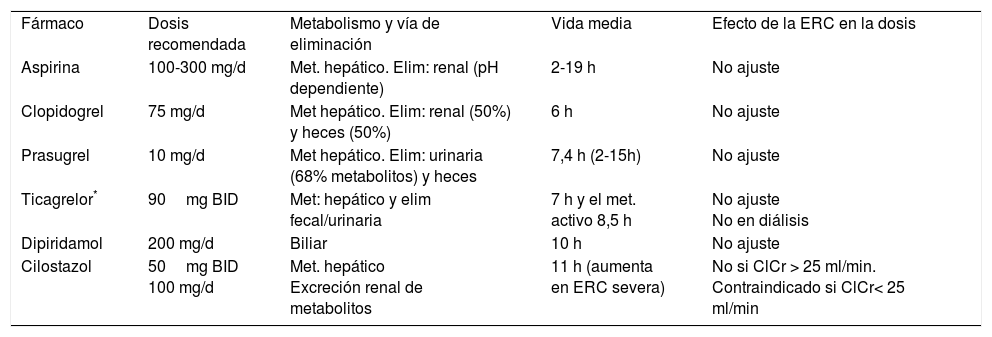
Farmacocinética y farmacodinámica del tratamiento antiagregante en la enfermedad renal crónicaEn general, los antiagregantes no precisan ajustes de dosis en presencia de ERC, con la excepción de cilostazol, como puede verse en la tabla 2, en la que se describen aspectos relacionados con la farmacocinética y ajuste de dosis de los diferentes agentes antiagregantes.
Antiagregantes, dosis recomendada, vía de eliminación y efecto de la ERC en la dosis
| Fármaco | Dosis recomendada | Metabolismo y vía de eliminación | Vida media | Efecto de la ERC en la dosis |
| Aspirina | 100-300 mg/d | Met. hepático. Elim: renal (pH dependiente) | 2-19 h | No ajuste |
| Clopidogrel | 75 mg/d | Met hepático. Elim: renal (50%) y heces (50%) | 6 h | No ajuste |
| Prasugrel | 10 mg/d | Met hepático. Elim: urinaria (68% metabolitos) y heces | 7,4 h (2-15h) | No ajuste |
| Ticagrelor* | 90mg BID | Met: hepático y elim fecal/urinaria | 7 h y el met. activo 8,5 h | No ajuste No en diálisis |
| Dipiridamol | 200 mg/d | Biliar | 10 h | No ajuste |
| Cilostazol | 50mg BID 100 mg/d | Met. hepático Excreción renal de metabolitos | 11 h (aumenta en ERC severa) | No si ClCr > 25 ml/min. Contraindicado si ClCr< 25 ml/min |
BID: dos veces al día; ClCr: aclaramiento de creatinina; ERC: enfermedad renal crónica.
Las tienopiridinas (clopidogrel y prasugrel) son profármacos que precisan de su metabolización y sus metabolitos activos inhiben irreversiblemente el receptor P2Y12. Por el contrario, ticagrelor es un inhibidor directo y reversible del receptor P2Y12, pero puede aumentar los niveles de creatinina sérica.
Respecto a la farmacodinámica, la respuesta a AAS o clopidogrel está alterada en la ERC severa, y esta se correlaciona con el filtrado glomerular estimado (FGe). Ello parece ocurrir con menor frecuencia con los nuevos antiagregantes (prasugrel, ticagrelor).
Antiagregantes plaquetarios: eficacia y seguridad en la enfermedad renal crónicaLa eficacia y seguridad del tratamiento antiagregante en la prevención primaria y secundaria del riesgo CV en la ERC avanzada y terminal está lejos de estar demostrado por la falta de evidencia en estudios aleatorizados.
En un análisis post hoc del estudio Hypertension Optimal Treatment en pacientes hipertensos, AAS a dosis bajas redujo el riesgo de eventos CV en pacientes con ERC; este beneficio compensaba el aumento del riesgo de sangrado, el cual no difirió entre los diferentes estadios de ERC; y no se demostró un efecto deletéreo sobre la función renal. Ello no se ha confirmado en otro ensayo clínico en pacientes diabéticos con ERC, ni en un estudio prospectivo en pacientes con nefropatía diabética. En otro estudio retrospectivo, la incidencia de eventos CV ateroscleróticos en pacientes con ERC fue superior en aquellos que recibían AAS, mientras no hubo diferencias en la mortalidad total o el riesgo de sangrado. Sin embargo, el riesgo de eventos renales (muerte renal o doblar los niveles de creatinina) se asociaron significativamente con el uso de AAS. Asimismo, en un reciente metaanálisis de 3 ensayos en pacientes con ERC (Hypertension Optimal Treatment, HARP-1 y JPAD) AAS no demostró una reducción significativa del riesgo CV o de mortalidad, pero sí un aumento de casi el doble del riesgo de sangrado mayor.
En prevención secundaria, las evidencias sugieren un beneficio del tratamiento con AAS en pacientes con ERC, basados en estudios retrospectivos o de registros. En un análisis retrospectivo de pacientes con SCA, en el subgrupo con ERC, el uso previo de AAS o de estatinas se asoció con una reducción del riesgo de admisión por infarto de miocardio (IM) con elevación del segmento ST.
En ERC terminal en hemodiálisis en el estudio «Dialysis Outcomes and Practice Patterns Study»2, aquellos que recibían AAS no mostraron una reducción de la mortalidad total, pero sí de eventos cerebrovasculares (AVC), aunque también un aumento de eventos cardiacos y de IM en la población global; con resultados similares en pacientes con enfermedad coronaria, y sin un aumento del riesgo de sangrado gastrointestinal. En otro estudio prospectivo en pacientes en diálisis la administración de AAS no redujo el riesgo de mortalidad, enfermedad cardiovascular, ni de AVC. En un metaanálisis clásico se observó una reducción del 41% del riesgo de eventos CV en pacientes en diálisis, sin un aumento del riesgo de sangrado, aunque basado en muy pocos eventos y probablemente refleje una situación diferente de la actual3. Respecto al uso de AAS en prevención secundaria en pacientes en hemodiálisis existen evidencias positivas de registros y estudios retrospectivos. Así, AAS, pero no clopidogrel, redujo el riesgo de ictus en prevención secundaria en un estudio en pacientes en diálisis que habían sufrido un AVC previo.
Los estudios que han evaluado el efecto de clopidogrel en la prevención CV en pacientes con ERC, ha dado resultados controvertidos. La mayoría de los estudios son análisis post hoc que han evaluado su efecto como terapia dual asociado a AAS. En el estudio Clopidogrel for High Atherotrombotic Risk and Ischemic Stabilization, Management and Avoidance, se observó un aumento de la mortalidad total o CV vs. placebo en pacientes con nefropatía diabética. En el estudio Clopidogrel for the Reduction of Events During Observation, clopidogrel no redujo el riesgo de eventos CV en pacientes con ERC moderada sometidos a una PCI. Similares resultados se observaron en el estudio Clopidogrel in Unstable angina to Prevent Recurrent Events en pacientes con SCA en el que no se objetivó un beneficio sobre el riesgo del evento isquémico primario en pacientes con FGe < 64ml/min, pero sí un aumento del riesgo de sangrado.
En una revisión y metaanálisis del efecto del tratamiento antiagregante en pacientes con ERC y enfermedad CV estable o de alto riesgo, el tratamiento antiagregante no redujo la mortalidad total, ni CV, pero sí redujo el riesgo de IM fatal y no fatal, aunque con un nivel de evidencia bajo. La frecuencia de AVC se redujo de forma no significativa con el tratamiento. Por otro lado, el riesgo de sangrado menor aumentó significativamente en un 70%, mientras el riesgo de sangrado mayor aumentó un 29%, aunque no fue significativo4.
Sin embargo, este metaanálisis podría sobreestimar el riesgo de sangrado de dosis bajas de AAS. En el estudio UK-Heart and Renal Protection el tratamiento con AAS (100mg/d) no aumentó el riesgo de sangrado mayor, aunque triplicó el riesgo de sangrado menor; ni tampoco aumentó el riesgo de sangrado gastrointestinal con AAS en pacientes en hemodiálisis en el estudio Dialysis Outcomes and Practice Patterns Study. En una revisión sistemática en pacientes en hemodiálisis el riesgo de sangrado solo aumentaba con AAS a dosis > 300mg/día o asociada a otros antiagregantes5.
La posible ausencia de efecto beneficioso de clopidogrel en prevención secundaria en la ERC, que parece intuirse de los análisis post hoc anteriormente mencionados, podría deberse a la mayor prevalencia de HPR de este fármaco o la terapia dual en la ERC, la cual se ha asociado con un peor pronóstico. Como posibles mecanismos de la mayor prevalencia de HPR en la ERC se han invocado: la alteración del metabolismo no renal de clopidogrel en la ERC; una mayor actividad plaquetaria basal y/o mayores niveles y/o actividad del Factor von Willebrand. Algunas evidencias sugieren que la prevalencia de HPR durante el tratamiento con prasugrel y ticagrelor es menor en pacientes con ERC e incluso son más potentes en esta población que en aquellos sin ERC, lo que podría traducirse en un mayor riesgo de sangrado. Estos nuevos antiagregantes podrían ser superiores a clopidogrel en la prevención secundaria en la ERC, como sugieren estudios post hoc en pacientes con SCA. Los datos con prasugrel son contradictorios, en el Therapeutic Outcomes by Optimizing Platelet Inhibition with Prasugrel-Thrombolysis in Myocardial Infarction (TRITON–TIMI) 38 aquellos con ERC que recibieron prasugrel tuvieron una reducción similar del evento isquémico primario a aquellos pacientes sin ERC pacientes sin ERC, mientras en el estudio TRILOGY-ACS en pacientes con SCA que no recibieron una estrategia invasiva se observó una tendencia a un peor pronóstico en pacientes con ERC que recibieron prasugrel. Prasugrel no se asoció a un aumento del riesgo de sangrado fatal en ninguno de los estudios. En el Platelet inhibition and Patients Outcomes (PLATO), los pacientes con ERC se beneficiaron del tratamiento con ticagrelor, que compensaba con creces el mayor riesgo de sangrado mayor o fatal.
Respecto a cilostazol, en un estudio retrospectivo en pacientes en hemodiálisis con enfermedad vascular periférica aquellos que recibieron cilostazol 50mg/12h se redujo el riesgo de mortalidad total y cardiovascular, pero no se describen otros eventos ni los sangrados.
ConclusionesExiste pues muy poca evidencia de calidad para guiar en la decisión de prescribir tratamiento antiagregante en pacientes con ERC, especialmente en estadios 4-5 o en diálisis, tanto en prevención primaria, como en prevención secundaria; lo cual es especialmente preocupante en estos pacientes de alto o muy alto riesgo CV. Las recomendaciones se basan en estudios pequeños, estudios observacionales, análisis post hoc o metaanálisis. Se desconoce también si la relación riesgo-beneficio del tratamiento antiagregante es distinta según los diferentes estadios de ERC. Por ello, la indicación del tratamiento antiagregante en la ERC debe individualizarse en función del riesgo-beneficio potencial en cada paciente, la tolerancia y otras características clínicas. Los autores estamos de acuerdo con las guías KDIGO, de que en función de las evidencias disponibles, el tratamiento con AAS a dosis de 75-100mg/d estaría indicado en prevención secundaria, si no hay contraindicación, pero no en prevención primaria en pacientes con ERC o en diálisis. Dosis elevadas de AAS deberían prescribirse con precaución, dada la escasa evidencia de beneficios adicionales, mayor riesgo de efectos adversos y para minimizar el riesgo de progresión de la ERC. En pacientes con SCA, tratados invasivamente o no, estaría indicada la doble antiagregación durante el tiempo especificado en las guías cardiológicas, por extrapolación de lo que estas indican en la población general, aunque el riesgo de sangrado es mayor. Los nuevos agentes antiagregantes (prasugrel o ticagrelor) podrían ofrecer beneficios vs. clopidogrel en prevención secundaria tras un SCA por su menor riesgo de HPR y su mayor potencia, pero podrían incrementar el riesgo de sangrado, así que se precisan más estudios que demuestren su eficacia y seguridad en este subgrupo creciente de pacientes.
Dado el elevado riesgo cardiovascular y trombótico de estos pacientes y su mayor riesgo de sangrado se precisan urgentemente estudios controlados especialmente diseñados para estos pacientes que demuestren su eficacia, seguridad y perfil de riesgo-beneficio.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.