El maltrato infantil (MI) se define como toda acción u omisión que conduzca a una agresión, abuso o descuido físico, psicológico, social y/o moral a un menor, interfiriendo en su proceso normal de crecimiento. El abuso físico se encuentra aproximadamente en un 20% de los casos de maltrato infantil, llegando eventualmente a causar la muerte. En el presente trabajo se realizó una revisión bibliográfica cuyo objetivo es mostrar evidencias clínicas sobre los conceptos y formas básicas de presentación del MI, cuya finalidad sea la de orientar de forma clara y sencilla a todos aquellos profesionistas del área de la salud que brindan atención a pacientes pediátricos para detectar posibles casos de MI. De forma particular, se muestra la importancia de que el estomatólogo (general o especialista) conozca y sea capaz de identificar las manifestaciones orofaciales de maltrato infantil.
Child abuse (ChA) is defined as any action or omission that leads to aggression, abuse or neglect, physical, psychological, social or moral to a minor, interfering with the normal process of growth. Physical abuse is present in approximately 20% of cases of ChA, even to cause death. The present manuscript conducted a literature review to show clinical evidence on the concepts and basic forms of presentation of ChA, in order to help health care professionals who provide care to pediatric patients to detect possible cases of ChA. In the same way, this manuscript underlines the importance that the dentist (general or specialist) can be able to identify orofacial manifestations of ChA.
Introducción
El maltrato infantil (MI) se considera un problema de salud pública debido al impacto que llega a presentar en diversas áreas como lo son los aspectos familiares, médicos, sociales y legales1.
El MI puede definirse como toda acción u omisión que conduzca a una agresión, abuso o descuido físico, psicológico, social y/o moral a un menor, que interfieran en su proceso normal de crecimiento2. Su diagnóstico oportuno requiere de un equipo multi/interdisciplinario en donde la participación del estomatólogo pediatra es fundamental, debido a que en un alto porcentaje de casos de abuso físico (AF) las lesiones suelen presentarse en el área cráneo-orofacial3. De esta manera, se define al AF como la fuerza o la acción que excede a aquella considerada como razonable para disciplinar a un niño y que resulta en lesiones no accidentales4. El AF se encuentra en el 20% de los casos de MI y es responsable de más del 50% de las muertes relacionadas con estas prácticas5.
El AF es la forma más común de maltrato y la más fácil de detectar por parte del odontólogo de práctica general y el estomatólogo pediatra debido a la frecuente localización de las lesiones en el área maxilofacial6. A pesar de que más de la mitad de los casos muestran lesiones en el área de cabeza, cara y cuello, es frecuente que puedan presentarse lesiones orales ocasionadas con instrumentos de uso común (utensilios para comer o el biberón debido a alimentación forzada), con las manos, dedos o agentes externos (líquidos muy calientes o sustancias cáusticas)7.
El odontólogo de práctica general, así como los especialistas, deben ser capaces de diagnosticar el MI, ya que se ha demostrado que el traumatismo orofacial se encuentra en un 50 a 75% de los casos de AF8. De acuerdo a reportes previos como los de Cameron et al., se ha descrito que por tratarse de áreas anatómicas expuestas al trauma, cerca del 50% de los pacientes estudiados presentaron abrasiones en cabeza, cara y cuello9-11, mientras que Skinner y Castle estudiaron 78 casos de niños con síndrome de niño maltratado (SNM), de los cuales el 43% mostraron traumatismos en cara y boca, con abrasiones, laceraciones, mordeduras, quemaduras y fracturas óseas12. Adicionalmente, Malecz et al., reportaron que en 25 pacientes con SNM, el 32% presentó fracturas dentales, 14% laceraciones orales, 11% fracturas de maxilar y/o mandíbula y 5% quemaduras orales13.
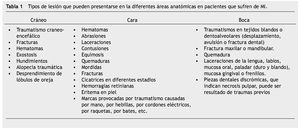
Anatómicamente, se ha descrito que estructuras como los labios son el área más común donde se encuentran las lesiones (54%), seguidos por la mucosa bucal, dientes, encías y lengua7. De acuerdo a lo expuesto anteriormente, se puede mencionar que una exploración cuidadosa y completa de las estructuras peri e intrabucales es obligatoria en todos los casos de sospecha de MI, llegando incluso a ser consideradas las lesiones por algunas autoridades como un punto crítico que podría evidenciar AF y que pueden servir como auxiliares durante procesos legales4,7,8,14. Existe concordancia de la existencia de que algunos indicadores o manifestaciones craneofaciales son evidencias de AF, para los cuales se ha propuesto una división anatómica y topográfica (tabla 1)11,14.
Es de suma importancia definir las características de los indicadores del maltrato que nos orienten al correcto diagnóstico, ya que debemos diferenciar una lesión intencional de una accidental. Ejemplo de ello son:
• Hematomas
Los hematomas son un signo frecuente de AF, pero también son comunes en cualquier niño que no sufra de MI. Las lesiones accidentales ocurren normalmente sobre las rodillas o cualquier prominencia, como la frente, caderas y codos.
Una lesión en áreas protegidas como los carrillos, orejas y cuello pueden despertar sospechas de AF, sobre todo si los hematomas son extensos y asincrónicos11. De acuerdo a la degradación derivada de elementos constitutivos de contenidos hemáticos, una herramienta importante para determinar la antigüedad de una lesión es su coloración15:
• De rojo a azul-violeta: menos de 3 días
• De verdoso a amarillo-verdoso: 3 a 7 días
• De color amarillo a marrón: más de 7 días
• Puede desaparecer a partir de la tercera semana
Los hematomas accidentales de la cabeza y cara no son frecuentes en infantes preambulatorios ni en niños en edad escolar; sin embargo, éstos son comunes en niños que están aprendiendo a gatear o caminar14. Clínicamente, los hematomas se encuentran principalmente en la zona lateral de la cara, pero debe de sospecharse de MI si se presentan de forma múltiple y bilateral13. Además de la coloración, otro signo clínico que denote MI es la forma del hematoma, la cual puede sugerir el objeto utilizado para tal propósito, tales como cinturones, manos, objetos de madera, zapatos, cables eléctricos, utensilios de cocina y otros instrumentos, los cuales dejan marcas específicas14.
• Desgarros y rasguños
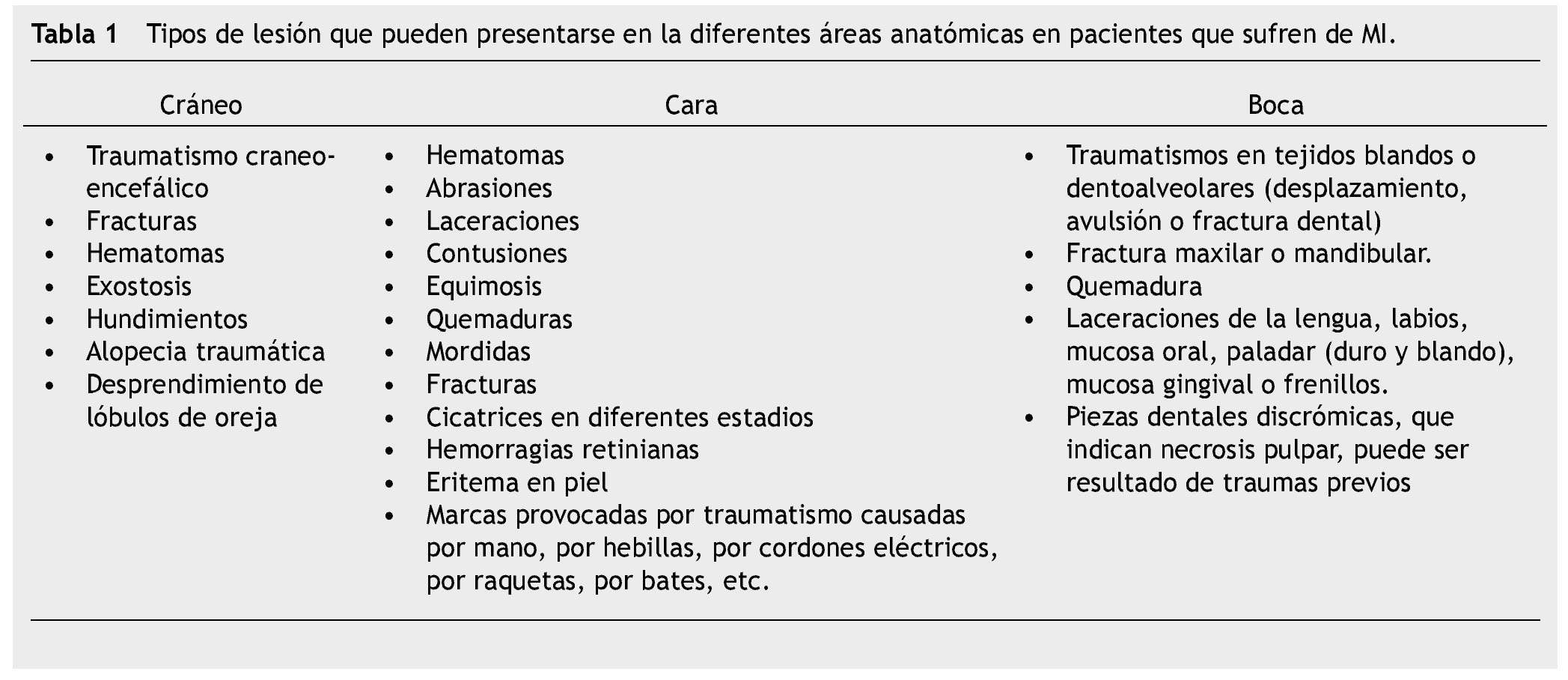
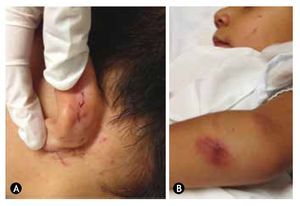
Los desgarros y rasguños son frecuentes en pacientes que sufren de MI, siendo comunes en las orejas y nariz, llegando a ocasionar coágulos nasales, desviaciones del septum nasal, deformaciones o arrancamiento del pabellón auricular o ala nasal (fig. 1A y 1B). Además, en el cuello se deben buscar estigmas ungueales en forma de rasguños o escoriaciones lineales o semilunares que pueden ser secundarias a un intento de estrangulamiento16.
Figura 1 (a) Laceraciones provocadas por enterramiento de uñas en pabellón auricular. (B) Raspaduras en antebrazo secundarias a golpes y fricción contra superficies duras en paciente víctima de MI.
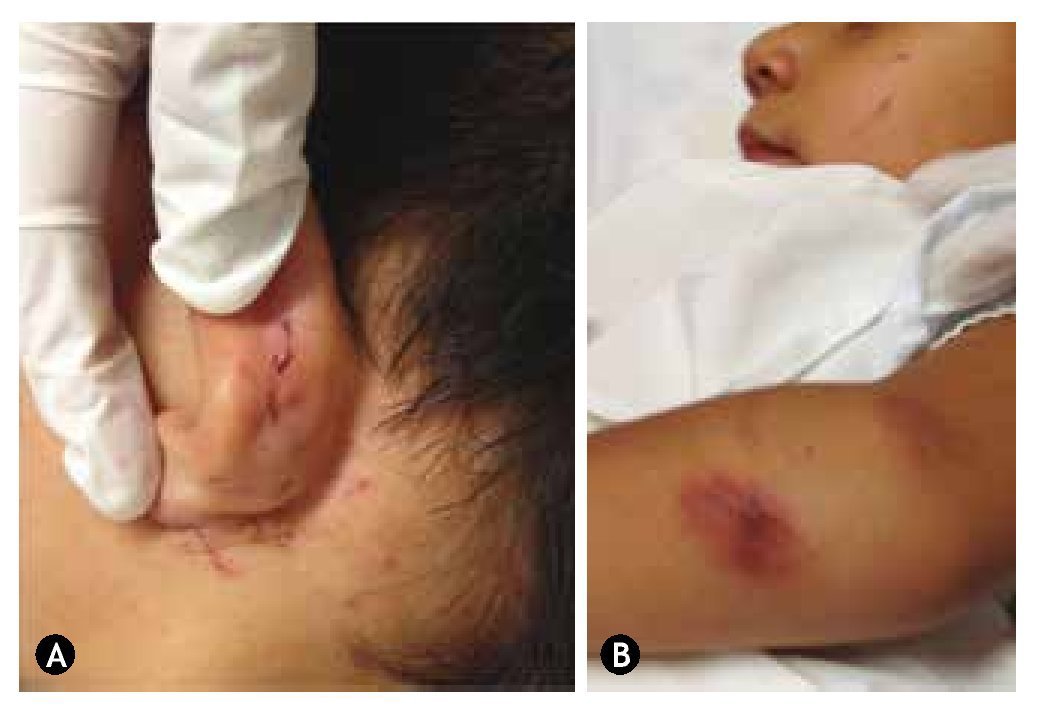
• Alopecia traumática
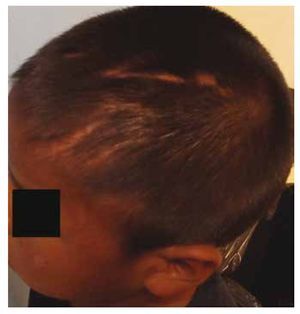
La alopecia traumática se presenta cuando el agresor realiza tracción del cabello del niño, ya sea en un intento de levantarlo o de llevarlo hacia algún lado, siendo más frecuente en las regiones frontal y parietal y ocasionalmente pueden observarse petequias adyacentes a las áreas de las raíces del cabello de las zonas afectadas (fig. 2)14,16.
Figura 2 Alopecia traumática asociada a tracción capilar durante un evento de MI en paciente pediátrico.
• Mordidas
De acuerdo a Kellog7, las mordidas en el área de cabeza y cuello son un indicador de MI y se presentan clínicamente como áreas que pueden incluir equimosis y/o abrasiones y laceraciones de formas elípticas u ovoides. Las marcas equimóticas provocadas por mordidas pueden deberse a dos fenómenos:
• Presión positiva causada por el cierre de la boca con oclusión de los pequeños vasos.
• Presión negativa causada por succión.
Las mordidas producidas por perros o cualquier otro animal carnívoro, tienden a desgarrar los tejidos, mientras que las mordidas de humano pueden causar laceraciones pero raramente desgarres7. La forma y tamaño de las marcas traumáticas producidas por mordidas presentan características específicas, de tal forma que si en las marcas la distancia intercanina mide más de 3 cm se debe sospechar de una mordida de adulto y si mide de 2.5 a 3 cm se sospecha de un niño, las cuales pueden presentarse en los casos de peleas escolares2., El patrón, tamaño, contorno y color de la mordida debe ser evaluado por un odontólogo forense, o en caso de que no haya uno, un patólogo general7. Los detalles característicos de la lesión comienzan a disminuir a partir de las 24 horas del trauma inicial entre un 50 y 60%, por lo que es necesaria la documentación del evento mediante una fotografía clínica donde se observe la longitud para obtener un registro confiable que sirva posteriormente como evidencia15. La fotografía debe ser tomada de tal forma que el ángulo de la lente de la cámara se encuentre directamente sobre la lesión y perpendicular al plano de la mordida, ya que la visión de la mordida depende de su coloración, hemorragia cutánea y depresión que conforman las sombras; estas sombras se pueden acentuar mediante una fuerte iluminación lateral7. El registro se puede complementar con un dibujo de los bordes incisales de dientes en papel de acetato12. Adicionalmente a la fotografía, y cuando sea posible observar el contorno de la huella, se debe tomar una impresión con polivinyl siloxano, la cual puede ayudar a crear un modelo tridimensional de la dentadura del agresor. Las observaciones escritas y fotográficas deben repetirse por lo menos 3 días para observar la evolución de la lesión4.
Otra prueba que se puede realizar es la detección de ácidos nucleicos mediante la secuenciación de ADN usando PCR a partir de células epiteliales descamadas encontradas en el sitio de la lesión. El procedimiento clínico comienza con la limpieza del área afectada mediante un hisopo humedecido en agua estéril, posteriormente se seca con otro hisopo y el procedimiento se repite tres veces; en todos los casos, el hisopo se coloca en un medio especial para conservar la integridad celular y viabilidad del estudio, el cual debe de ser realizado en un laboratorio forense certificado4.
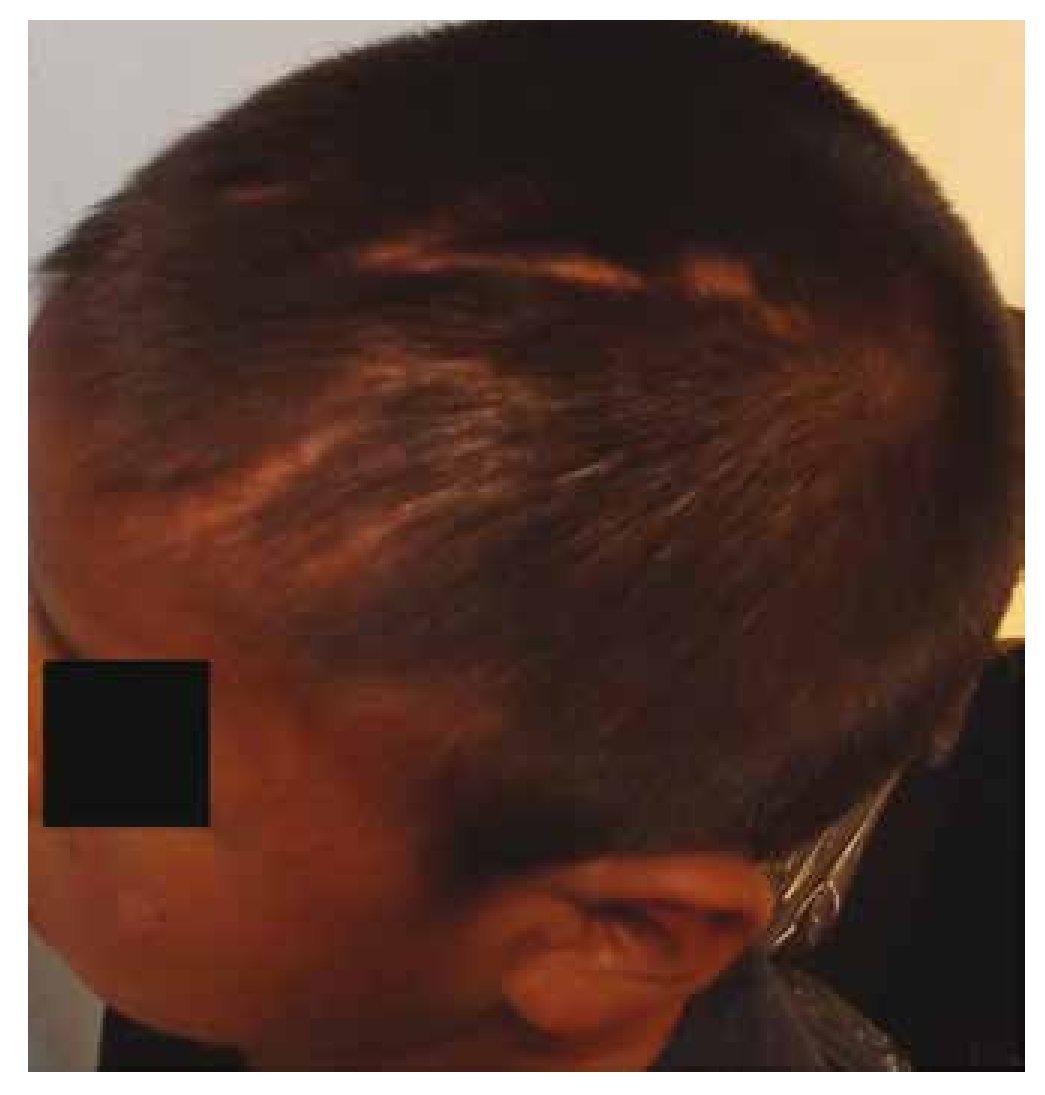
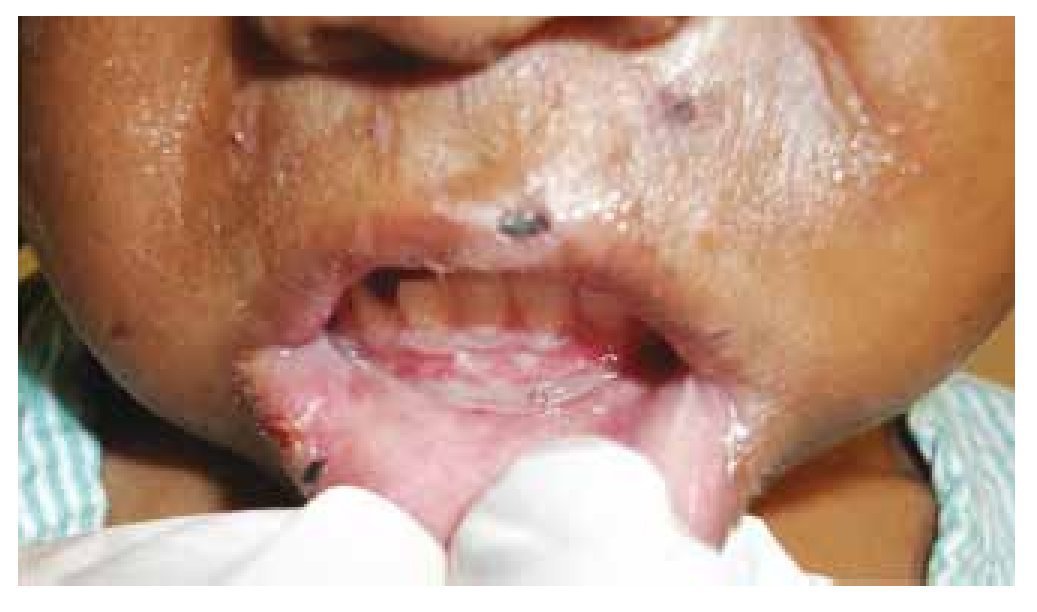
• Quemaduras
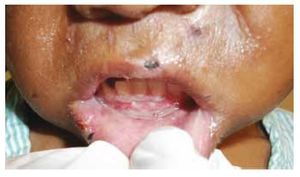
Las quemaduras constituyen aproximadamente del 6 al 20% de todos los casos de MI, siendo más comunes en niños menores de 3 años14. Anatómicamente, el sitio más frecuente son los orificios nasal y bucal, bordes bermellones (superior e inferior), encías, paladar y lengua (fig. 3)16. Entre los posibles orígenes de las marcas por quemadura se encuentran aquellas asociadas a la exposición con aparatos domésticos, flamas, agua caliente, cigarros y electrodomésticos, o bien cuando los niños son sumergidos parcialmente en agua caliente, dejando una marca simétrica y de profundidad uniforme14. De esta forma, se considera que las quemaduras representan un problema de salud grave en población infantil que tienen como resultado secuelas funcionales, estéticas y emocionales en diversos grados de severidad. En países desarrollados, las defunciones por quemaduras corresponden a 5.4%, mientras que en países en vías de desarrollo la mortalidad por esta causa asciende hasta 21.8 a 41%. A pesar de que las quemaduras accidentales en niños son frecuentes (10%), es necesario distinguir entre lesiones accidentales y aquellas relacionadas a MI17. Clínicamente algunas quemaduras suelen tener la forma del objeto que se utilizó para provocarlas, observándose que las quemaduras accidentales suelen ser superficiales y las intencionales son más profundas y con márgenes bien delimitados14. Las quemaduras accidentales por lo general son unilaterales, de bordes irregulares y de profundidad variada como resultado del intento del paciente por tratar de evitar el contacto con el líquido o la superficie caliente14,17. Las quemaduras intencionales suelen ser en su mayoría de tipo escaldadura, seguidas por las producidas por contacto con objetos como planchas, cucharas, tenedores o cigarrillos, habitualmente se presentan en áreas cubiertas y no presentan salpicaduras satélites17. Las quemaduras por cigarrillos son alerta de MI y clínicamente presentan características específicas, las cuales se pueden identificar fácilmente ya que miden de 7-10 mm, son de forma circular y frecuentemente presentan un cráter central profundo14,17.
Figura 3 Lesiones ulcerativas en encía y mucosa labial secundarias a uso de sustancias calientes; costras en tejidos periorales (borde bermellón) provocadas por enterramiento de uñas.
• Traumatismos
El traumatismo cráneo-encefálico aparece en 1 de cada 5-6 niños maltratados y suele ser la causa de muerte violenta más frecuente en menores de un año. Suelen ser múltiples y derivar en daños intracraneales graves16. Los traumatismos asociados a MI pueden ser también del esqueleto facial, sobre todo en región frontal y mentoniana, llegando a producir fracturas de huesos maxilares, cóndilo mandibular, asimetrías faciales o limitación en la apertura bucal16. Los traumatismos dentales pueden ser ocasionados por AF, presentando fracturas o luxaciones de los incisivos superiores con lesión en la mucosa labial cuando el contacto es directo con el puño del maltratador e incluso avulsiones cuando el golpe es muy fuerte2.
• Laceración de frenillo
Otro signo clínico de MI es la laceración del frenillo. Se debe tomar en cuenta la edad del paciente para evitar diagnósticos erróneos, ya que pueden ser accidentes en niños de 6 a 18 meses que aprenden a caminar, mientras que en niños menores de 6 meses o mayores de 2 años la lesión debe levantar sospechas de MI. Esta lesión puede ser el resultado de succión, intento de callarlo o bien como consecuencia de la colocación de manera violenta del biberón o una cuchara en niños que no quieren comer o que comen muy lento, o asociado a prácticas sexuales orales forzadas2,10,18.
• Bofetadas
En el caso de las bofetadas, se pueden ver afectadas la cara, lengua y mucosa de carrillos9. La lengua se puede lesionar como consecuencia de un golpe que produzca el cierre violento de la mandíbula sobre el maxilar, quedando atrapada la lengua entre ambos16. Si las lesiones son más localizadas pueden representar un impacto con un objeto duro10.
• Síndrome de Niño Sacudido
En el MI se debe considerar el síndrome del niño sacudido como una forma grave de maltrato que se presenta en menores de cinco años y que se caracteriza por manifestaciones variables producto de los movimientos bruscos de la cabeza: en estadios iniciales son discretas e inespecíficas, pero que en un periodo de 48-72 horas se hacen más evidentes. Una vez pasado el periodo inicial, se observan características clínicas que son el resultado de una hemorragia intracraneal con la formación de un hematoma subdural, que origina hipertensión intracraneal y que desencadena manifestaciones clínicas como son náuseas, vómito e irritabilidad y pérdida del apetito; posteriormente y como resultado de una encefalopatía aguda pueden presentarse crisis convulsivas y pérdida del conocimiento, pudiendo llevarlo a un estado agónico. A nivel ocular, estos movimientos bruscos pueden provocar hemorragia y desprendimiento de retina.
Finalmente, se sugiere realizar un estudio radiográfico del tórax con la finalidad de detectar fracturas costales19.
Diagnóstico diferencial
Es indispensable considerar la posibilidad de que las lesiones observadas sean causadas por algún padecimiento médico no relacionado con el MI20. Para evitar dichos errores, es importante realizar algunas valoraciones cuando se crean necesarias para descartar alguna otra enfermedad. Los estudios que nos pueden auxiliar en el diagnóstico son: evaluación oftalmológica, tomografía computarizada de cabeza, radiografías de diferentes áreas del cuerpo y exámenes de laboratorio que incluyan biometría hemática, química sanguínea y exámenes toxicológicos21. También es muy importante que el personal de salud involucrado en su diagnóstico tenga la capacitación necesaria para distinguir entre lesiones accidentales e intencionales.
En conclusión, es necesario que el odontólogo de práctica general y los especialistas sean capaces de identificar el MI para poder prevenir daños a la población de riesgo y de esta manera evitar secuelas más graves. Se debe de lograr un diagnóstico temprano por un equipo multidisciplinario para poder brindar la atención necesaria al paciente y a su familia. De esta forma, es necesario enfatizar que es responsabilidad y obligación del odontólogo, y sobre todo del estomatólogo pediatra, reportar cualquier indicador o sospecha de MI y participar en su prevención.
Financiamiento
No se recibió patrocinio para la realización de éste estudio.
Conflicto de Interés
No declarado.
Recepción: 6 de diciembre de 2013;
Aceptación: 13 de diciembre de 2013
•Autor para Correspondencia:
Facultad de Odontología.
Universidad Autónoma de Chihuahua.
Campus Universitario 1. Chihuahua, Chihuahua, México.
CP 31000 Teléfono: +52 (614) 221 1820.
Correo electrónico: rosaurapachecosantiesteban@gmail.com (R. Pacheco Santiesteban).