La pseudoobstrucción colónica aguda o síndrome de Ogilvie es un trastorno de la motilidad caracterizado por la dilatación del intestino grueso de inicio rápido y progresivo. Para su diagnóstico, es fundamental excluir una oclusión mecánica mediante estudios de imagen como la tomografía computada. Actualmente no contamos con la incidencia asociada entre síndrome de Ogilvie y el síndrome dismórfico.
Caso clínicoPaciente femenina de 28 años de edad, con antecedente de parálisis cerebral infantil, ingresó a urgencias por presentar síndrome de oclusión intestinal de 4 días de evolución. Con hipokalemia leve, la cual es corregida sin remitir el cuadro clínico por lo que, 72 h posteriores al tratamiento conservador con procinéticos, remite el cuadro clínico y es dada de alta de urgencias, sin complicaciones.
ConclusiónEl tratamiento médico no invasivo con la neostigmina soluciona la mayor parte de los casos de pseudoobstrucción colónica aguda o síndrome de Ogilvie y, cuando no se soluciona con el tratamiento farmacológico, la siguiente opción es el tratamiento endoscópico que, a pesar de su alta recurrencia, es preferido debido a su menor grado de complicaciones, en contraste con la descompresión quirúrgica. El síndrome dismórfico neonatal se asocia en el 9% a trastornos del sistema nervioso central. Hasta el momento no se ha descrito la incidencia de esta enfermedad con el síndrome de Ogilvie. Por otro lado, se ha descrito que el 9% se asocia a eventos neurológicos.
Acute colonic pseudo-obstruction, or Ogilvie syndrome, is a motility abnormality characterised by rapid and progressive dilation of the large intestine. To achieve a diagnosis it is fundamental to exclude mechanical obstruction with imaging studies such as computer axial tomography. The combined incidence of Ogilvie and dysmorphic syndrome has not been described.
Clinical caseFemale patient of 28 years old with a history of infant cerebral palsy came to emergency room with 4 days of intestinal obstruction. She had hypokalaemia that was reverted, but persisted with obstruction. Later after 72h with recovery of fluids and electrolytes and administration of prokinetics, the obstruction reversed. She was discharged with no complications.
ConclusionsNon-invasive medical treatment solves most cases. Promising results have been achieved with neostigmine. In the event of no response to drug therapy, the next step is endoscopic treatment. Even with high recurrence this is preferred due to its lower level of complications in contrast to surgical decompression. Neonatal dysmorphic syndrome is often associated with disorders of the central nervous system. So far, there have been no reports on the incidence of this disease with Ogilvie syndrome, although 9% of cases have been described as associated with neurological events. Conservative management in this disease is the initial approach. Interventions should be reserved for when conservative treatment fails.
La pseudoobstrucción colónica aguda o síndrome de Ogilvie es un trastorno de la motilidad caracterizado por la dilatación del intestino grueso de inicio rápido y progresivo. Fue descrita por primera vez en 1948 por Ogilvie en 2 pacientes sin obstrucción mecánica1,2. Se han identificado factores predisponentes: politraumatismo, cirugía cardiaca, cirugía mayor, alteraciones metabólicas y administración de narcóticos (esta última asociada hasta en el 50% de los casos)1. Otros estudios reportan que en el 19% de los casos se asocia a cirugía pélvica, procedimientos obstétricos y ginecológicos, en el 18% a un procedimiento ortopédico, en un 10% a infecciones, en otro 10% asociado a eventos cardiacos y en el 9% se asocia a eventos neurológicos3,4.
Caso clínicoPaciente femenina de 28 años de edad, diagnosticada con síndrome de parálisis infantil a los 2 años de edad. Acudió al Servicio de Urgencias, por presentar incapacidad para evacuar de 10 días de evolución, que se acompañó de distensión abdominal lenta y progresiva, sin anorexia, hiporexia ni citofobia. La madre refiere que en el inicio no notó facies de dolor y que continuaba alimentándose de forma habitual y, 4 días previos a su ingreso, dejó de canalizar gases. La madre notó la disminución en el patrón de las evacuaciones, por este motivo inició el manejo habitual con hojas zenn, linasa y psyllium plantago, sin resultados.
Examen físico: paciente de una edad menor a la cronológica, en decúbito con facies dismórficas, con retropulsión de los labios. Tórax longuilíneo con mamas bien desarrolladas, sin nódulos ni tumoraciones, pezones simétricos, sin telorrea ni secreción. La exploración cardiopulmonar sin alteraciones; el abdomen se encontró distendido a tensión con una hernia umbilical reductible incoercible; sin cambios de coloración ni de la temperatura periumbilical. Peristalsis ausente; se despertó dolor a la palpación media, con resistencia abdominal involuntaria, rebote negativo. Extremidades con atrofia muscular importante, con síndrome de neurona motora superior en las 4 extremidades.
Estudios de laboratorioAl ingreso: con anemia, hemoglobina 10.9g/dl y hematocrito de 31.5%, hipolipoproteinemia de baja densidad 34. Con hipokalemia de 2.5mmol/l, sin manifestaciones electrocardiográficas y con hipomagnesemia de 1.5mg/dl; el resto de los resultados de laboratorio, sin alteraciones relevantes.
A las 24 h de su ingreso, presentó mejoría de la hipokalemia 3.3mmol/l, pero con persistencia del magnesio en 1.3mmol/l.
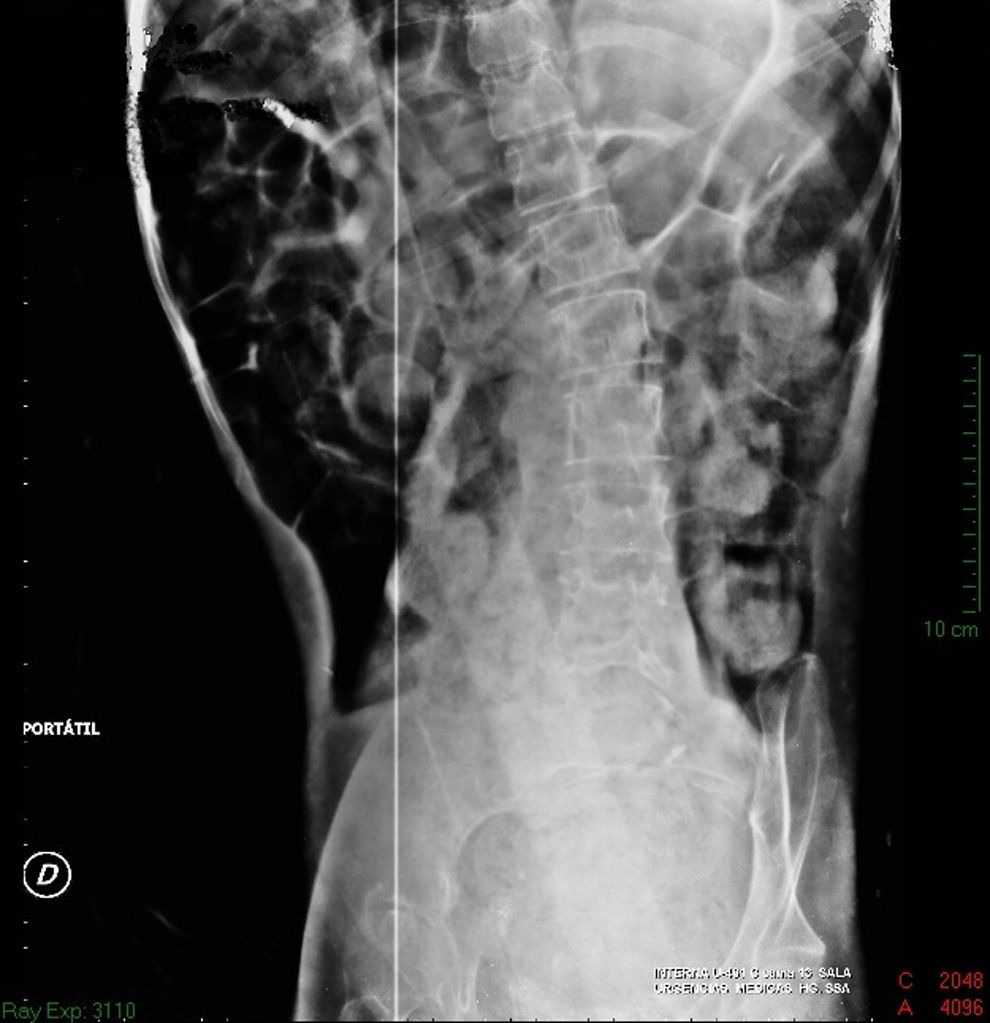
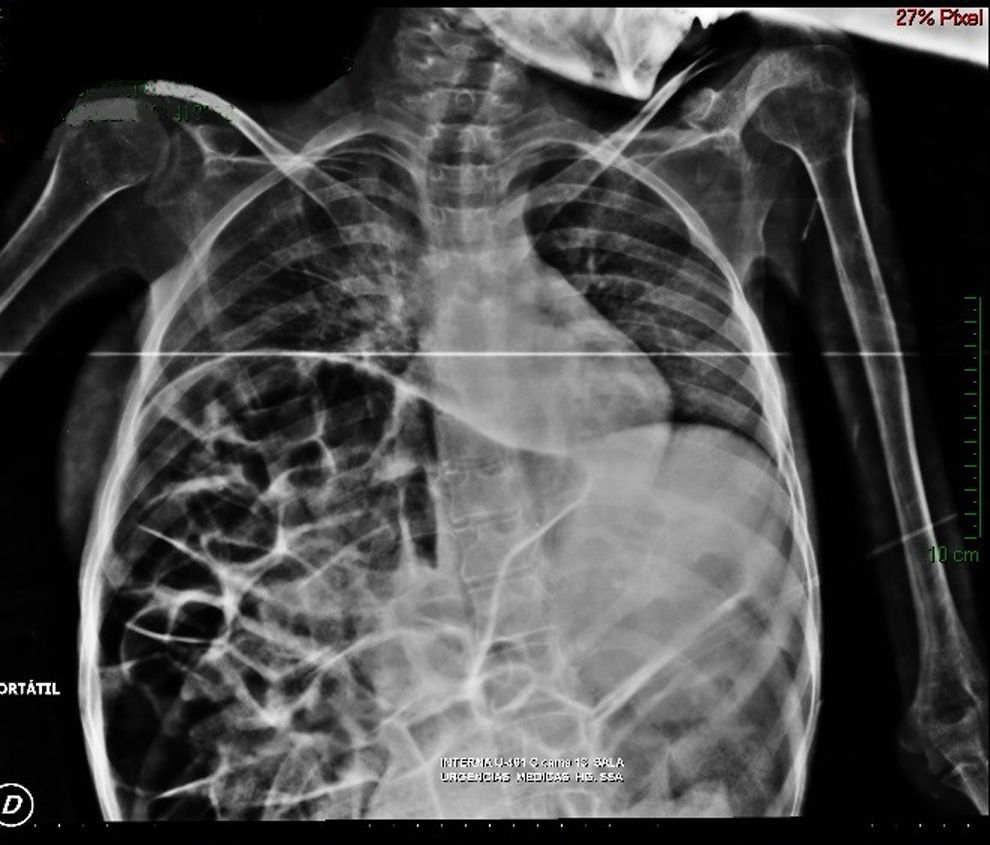
Estudios de imagenEn la radiografía simple de abdomen se observó dilatación importante de asas de intestino grueso, con ausencia de gas en el ámpula rectal y edema interesa (fig. 1). La radiografía de tórax muestra elevación del diafragma hasta el 4-5 espacio intercostal, con dilatación de asas de intestino y con sombra hepática en hemidiafragma izquierdo (fig. 2).
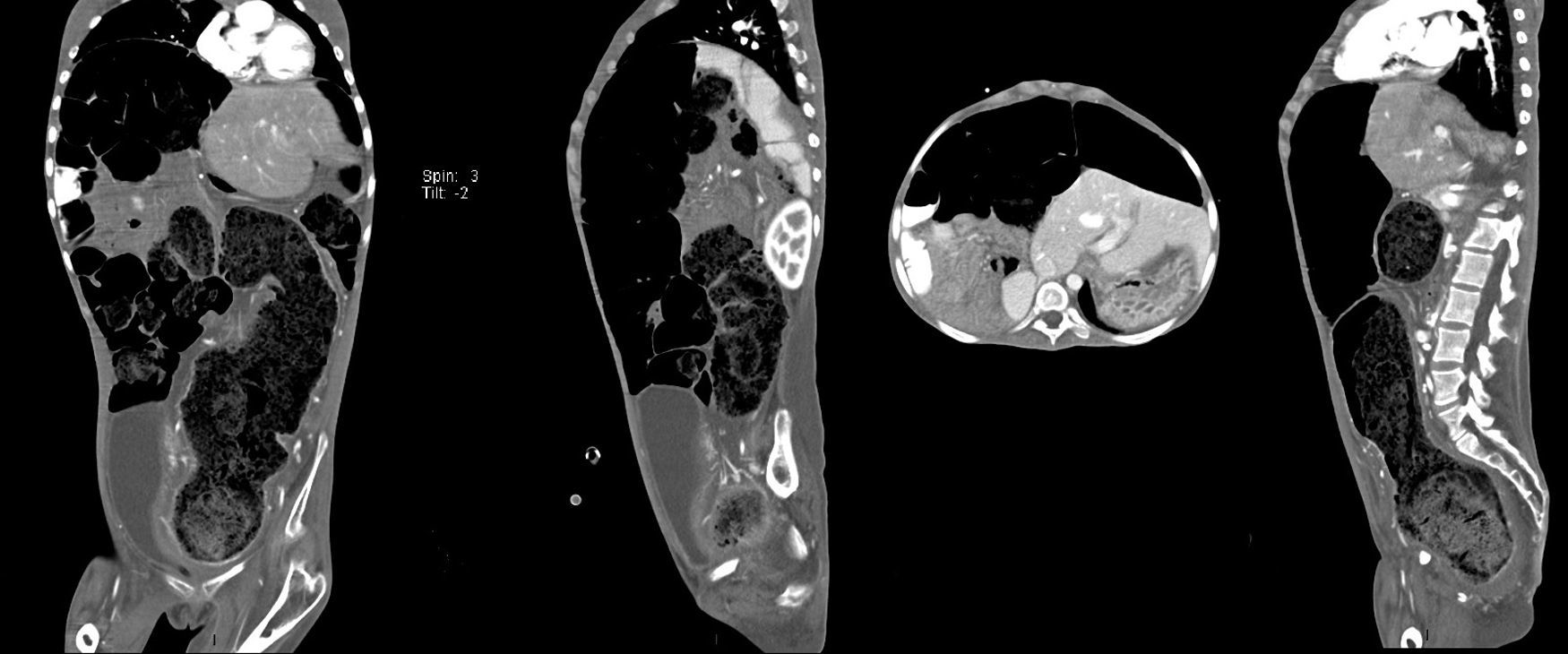
La tomografía axial computada con doble contraste muestra escaso derrame pleural laminar izquierdo posterobasal e importante dilatación de asas de intestino delgado, con presencia de líquido y medio de contraste en su interior, las cuales se encuentran desplazadas hacia el cuadrante superior derecho, con elongación importante de vasos mesentéricos, lo que indica malrotación de asas de intestino delgado. Hay interposición colónica hepatodiafragmática con importante desplazamiento del hígado hacia la izquierda, lo que condiciona desplazamiento del bazo y estómago hacia la parte posterior. El marco colónico se encuentra aumentado de calibre con presencia de abundante materia fecal; el diámetro del colon alcanza hasta 53mm y a nivel del sigmoides y recto es de 98mm de diámetro. La vejiga con parcial repleción, con líquido y medio de contraste en su interior, estatus de sonda Foley, se aprecia desplazada hacia fosa ilíaca derecha. El útero es poco valorable, parcialmente visible, y los anexos no son valorables (fig. 3).
TratamientoDurante su estancia en Urgencias se manejó con una sonda nasogástrica la cual tuvo un gasto de apertura de 1,220ml de material de características intestinales. Se le dio tratamiento con cristaloides y requerimientos electrolíticos basales. También se le administró metoclopramida 10mg cada 8 h IV durante su estancia. Después de 3 días con el tratamiento conservador, las manifestaciones clínicas remitieron, presentando una evacuación abundante pastosa, sin moco ni sangre. No fue necesario el tratamiento quirúrgico, y la paciente fue dada de alta al día siguiente.
DiscusiónLa paciente cursó con un cuadro de oclusión intestinal, con hipokalemia que se corrigió a las 24 h, persistiendo el cuadro oclusivo. Con una tomografía que demostraba distensión de asas de intestino que superaban los 9cm. La evolución fue estacionaria y al cuarto día remitió el cuadro clínico con medidas de sostén, acorde con el 70% de los casos descrito por la literatura.
Por otro lado, debido a que contaba con niveles de lipoproteínas de baja densidad en rangos bajos, se sospechó de un posible síndrome de Bassen-Kornzweig (abetalipoproteinemia)5,6, el cual no pudo documentarse debido a que no se pudo hacer el seguimiento de la paciente ni de sus familiares.
La pseudoobstrucción se caracteriza por síntomas de obstrucción intestinal, con ausencia de oclusión mecánica del intestino delgado o grueso6–9. La incidencia del síndrome de Ogilvie es incierta y se ha estimado una mortalidad hospitalaria del 30% que aumenta en función del diámetro cecal; es decir, a mayor diámetro cecal, mayor índice de perforación8. Ogilvie inicialmente postuló que la pared del colon y el recto pudieran relajarse en respuesta a estímulos fisiológicos y farmacológicos, produciéndose un desequilibrio autonómico del control intrínseco como base del cuadro clínico. Esta hipótesis ha sido confirmada, al obtenerse alivio de los síntomas por medio de un bloqueo adrenérgico que es seguido por la estimulación colinérgica o por la neostigmina sola8,10,11. El cuadro clínico suele evolucionar de forma progresiva a la dilatación, isquemia (por congestión vascular de la pared), perforación y muerte. En caso de que el ciego se dilate más de 9-10 cm (medido en la radiografía de abdomen), el riesgo de perforación es inminente8,12,13. Se ha considerado que el umbral de perforación es 9 cm3,14. Por el contrario, Vanek y Al-Salti15 encontraron que un diámetro de 12 cm raramente se asocia con perforación; mientras que un diámetro del ciego superior a 14 cm tiene un 23% de incidencia de perforación3. Se puede decir que el rango para el umbral de perforación permanece en 9-12 cm3. Saunders y Kimmey16 encontraron que un cuadro de más de 6 días de evolución tiene alto riesgo de perforación3.
Su fisiopatología no ha sido bien definida, no obstante que los nervios entéricos contienen una variedad de neurotransmisores responsables de la contracción de músculo liso o de su relajación. Los principales neurotransmisores son la acetilcolina, neurocinina A y la sustancia P; mientras que los inhibidores de la contractilidad son el polipéptido intestinal vasoactivo y el óxido nítrico. La influencia externa es dada por los nervios simpáticos a nivel lumbar: estos tienden a disminuir la motilidad intestinal. Los nervios parasimpáticos del X par craneal el nervio vago y de los segmentos sacros aumentan la motilidad3,17. De forma inicial, Ogilvie propuso que existía un desequilibrio en la actividad del sistema nervioso autonómico, de predominio parasimpático, que llevaba a la dilatación excesiva del colon2,3. Por otro lado, se ha señalado que existe un aumento del tono simpático o la disminución de la actividad parasimpática, lo que conlleva a una pseuobstrucción del colon distal y la dilatación del colon proximal, conocido como colon adinámico3,18. Por desgracia, no existen modelos animales hasta la fecha que ejemplifiquen y orienten los mecanismos de esta afección3. Las células intersticiales de Cajal se encontraban ausentes en pacientes con pseudoobstruccion crónica, en un estudio realizado por Jain et al.3,19 Por último, las citocinas parecen alterar la motilidad intestinal, particularmente en un estado inflamatorio20.
El diagnóstico de esta enfermedad es difícil debido a que es imposible diferenciarlo de un íleo metabólico7, en el que el dato crucial es excluir una oclusión mecánica, por lo que el diagnóstico por imagen es fundamental. El colon por enema y la tomografía axial computada pueden ser útiles para diferenciar entre una oclusión mecánica y un íleo metabólico.
El enema contrastado tiene una sensibilidad de 80% y una especificidad del 100%, para el diagnóstico de oclusión mecánica del intestino grueso3,21. El contraste predilecto es hidrosoluble, por el riesgo de extravasación y debido al efecto terapéutico que puede representar en este estudio al facilitar la descompresión del colon3,22; sin embargo, la tomografía axial computada remplazó al colon por enema3,23, en un estudio retrospectivo de un periodo de 7 años que demostró que la tomografía tiene 96% de sensibilidad y 93% de especificidad para diagnosticar la oclusión del intestino grueso3,21 y donde los hallazgos más comunes son: dilatación proximal con una zona de transición intermedia en la flexura esplénica o adyacente a ella, y no se observan imágenes oclusivas ni cambios de calibre súbitos, que indiquen oclusión mecánica3,24.
El tratamiento está dividido en médico y quirúrgico, una vez identificado el padecimiento, la terapia médica debe ser instalada lo antes posible.
El deterioro o la falta de mejoría en 48-72h indican que es indispensable el cambio de estrategia terapéutica3,20.
El tratamiento no invasivo soluciona la mayor parte de los casos con pseudoobstrucción; sin embargo, es importante considerar que el uso de laxantes aumenta la producción de gas intestinal, con lo cual se perpetúa la distensión, con el empeoramiento del cuadro clínico, motivo por el cual deben evitarse3,20.
La posición puede ayudar, sobre todo cuando es decúbito prono con elevación de la cadera con una almohada o bien llevar las rodillas al pecho, con frecuencia facilitan la canalización de gases espontánea o incluso a la evacuación3,25. Existe evidencia de que el 70% de los pacientes pueden responder solo con las medidas de sostén, con un índice de complicaciones del 6% y una mortalidad 10%3,26. Otra opción es la terapia farmacológica, con agentes procinéticos como eritromicina, metoclopramida y cisaprida3. La eritromicina tiene recidiva del 50% y la cisaprida fue retirada del mercado en el 20003,27. En algunos estudios usaron neostigmina y guanetodina, obteniendo resultados prometedores con la neostigmina, con 91% de respuesta con una dosis única de 2mg intravenosa durante 3-5 min3,28. Por otra parte, la neostigmina tiene efectos adversos tales como bradicardia, hipotensión arterial, asistolia, convulsiones, inquietud, tremor, miosis, broncoconstricción, hiperperistalsis, náuseas, vómito, sialorrea, diarrea, diaforesis y calambres abdominales3; por lo que los pacientes tratados con neostigmina deben ser monitorizados estrechamente, y deberá tenerse preparada y disponible una jeringa con atropina, en caso de arritmia3,18.
En caso de no tener respuesta con el tratamiento farmacológico, el siguiente paso es el tratamiento endoscópico, que se debe realizar sin administrar laxantes orales ni preparar el colon3. No siempre se requiere abordar hasta la válvula ileocecal, generalmente es suficiente con llegar a la flexura esplénica3,25,26.
Existe recurrencia hasta del 40%, lo que representa un problema para el tratamiento endoscópico3,29, y aun con esta recurrencia, es preferido debido a su menor grado de complicaciones. Se ha descrito hasta un 2% de índice de perforación y una mortalidad hasta del 1%, en comparación con la descompresión quirúrgica3,4,28.
Otra opción de tratamiento endoscópico es el abordaje percutáneo con colostomía, con un índice de complicaciones del 42% que incluye: infección de la herida, hemorragia, hematoma, perforación; que conlleva a peritonitis, granuloma, retracción del estoma y estoma umbilicado3,30.
Las opciones quirúrgicas descritas son colostomía abierta o laparoscópica y colectomía. La laparotomía está indicada cuando se sospecha de isquemia intestinal o de perforación, y cuando el diagnóstico no esté claro3. Tiene reportes de mortalidad del 30% y de morbilidad del 6%3,14.
ConclusiónEl tratamiento médico no invasivo soluciona la mayor parte de los casos. Resultados prometedores han sido alcanzados con la neostigmina.
En caso de no tener respuesta con el tratamiento farmacológico, el paso siguiente es el tratamiento endoscópico. Aun con su alta recurrencia es preferido, debido a su menor grado de complicaciones en contraste con la descompresión quirúrgica.
El síndrome dismórfico neonatal suele asociarse a trastornos del sistema nervioso central.
Hasta el momento no se ha descrito la incidencia de esta enfermedad con el síndrome de Ogilvie; por otro lado se ha descrito que el 9% se asocia a eventos neurológicos.
El manejo conservador en esta enfermedad es el abordaje inicial y las intervenciones quirúrgicas deben reservarse para cuando el tratamiento conservador ha fracasado.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.