El síndrome de columna multioperada es una complicación de la cirugía de columna vertebral lumbar que resulta en dolor crónico y discapacidad, y tiene consecuencias emocionales para el paciente.
ObjetivoComparar el perfil de pacientes con síndrome de columna multioperada cuya primera cirugía se realizó en nuestro hospital, contra otro grupo operados por primera vez en otros centros.
Material y métodosEstudio retrospectivo de 65 sujetos; 18 conformaron el grupoi (inicialmente operados en nuestra institución) y 47 pacientes el grupoii (operados en otro hospital). Se comparó su perfil demográfico, antecedentes, características clínicas y estado funcional. En el grupoi la mayoría de los casos fueron diagnosticados como estenosis lumbar (grupoi 44.4% vs. grupoii 25.5%; p=0.22), mientras que el diagnóstico de hernia discal fue el principal en el grupoii (grupoi 22.2% vs. grupo ii 61.7%; p=0.001). La principal causa del síndrome en el grupoi fue el error técnico (61.1%), mientras que para el grupoii esta etiología solo estuvo presente en el 6.3% (p=0.001). En este último grupo la principal causa fue el error diagnóstico (57.4%), contra ningún caso en el grupo de pacientes operados primariamente en nuestro hospital (p=0.001). El estado funcional preoperatorio entre los grupos y su recuperación en el periodo postoperatorio inmediato fue similar (p=0.68).
ConclusionesEste estudio sugiere que las prácticas diagnósticas y terapéuticas difieren entre los centros hospitalarios, pero especialmente entre centros académicos respecto al medio privado.
Failed back surgery syndrome is a complication of spine surgery that leads to chronic pain and disability, often with disastrous emotional consequences to the patient.
AimTo compare the profile of patients whose first surgery was performed in our hospital versus a group that underwent first spine surgery in a different centre.
MethodsRetrospective study with 65 patients; 18 formed group I (first spine surgery performed in our institution), and 47 patients in group II (first surgery performed in another hospital). Background, demographic, clinical features and functional status were compared. In group I the majority of the cases had a previous diagnosis of lumbar stenosis (group I 44.4% vs group II 25.5% p = 0.22), whereas disk herniation was the main diagnosis in group II (group I 22.2% vs group II 61.7% p = 0.001). The main cause of the syndrome in group I was technical error during surgery (61.1%), while in group II this cause represented only 6.3% (p=.001). Among the patients of this latter group, misdiagnosis was highly prevalent (57.4%), against no cases in group I (p=.001). The preoperative functional status between both groups and their recovery in the immediate postoperative period was similar (p = 0.68).
ConclusionsThis study suggests that the diagnostic and treatment standards are different between healthcare centres, specifically between academic centres vs. private practice.
El síndrome de columna multioperada se define como el dolor lumbar o radicular persistente después de una o más cirugías realizadas para tratar alguna alteración de la columna vertebral lumbar (disco, conducto lumbar estrecho, tumor, etc.). Se conoce también como síndrome poslaminectomía o síndrome de cirugía lumbar fallida (FBS por sus siglas del inglés: Failed Back Syndrome)1-5.
El desarrollo de técnicas de mínima invasión, como la nucleólisis química, la discectomía percutánea automatizada, la nucleoplastia percutánea con radiofrecuencia, la ablación discal electrotérmica y con láser, han fracasado en su intento por preservar funcional y estructuralmente la columna vertebral; adicionalmente, se ha comprobado una mayor proporción de reoperaciones a largo plazo. La continua búsqueda de nuevas técnicas obedece a la dificultad en su práctica y resultados no satisfactorios6.
La consecuencia de una cirugía de disco debe reconocerse como un daño estructural y funcional, por ejemplo, en 2,353 pacientes en quienes se efectuó microdiscectomía se encontró que el 100% en la etapa postoperatoria presentaron decrementos mayores al 30% en la altura discal. Esto significa que la cirugía de disco, por mínima que sea, siempre causa alteración en la estructura y, por ende, en la estabilidad del segmento operado7. El éxito de esta cirugía es variable, encontrándose en la bibliografía médica porcentajes del 60 al 90%; la proporción restante constituyen el denominado síndrome de columna multioperada8.
Existe evidencia de que factores psicosociales pueden poseer una influencia significativa en la percepción y la cronicidad del dolor, y esto podría explicar la razón por la cual la cirugía lumbar puede llegar a no resultar exitosa, incluso cuando los problemas morfológicos han desaparecido tras la intervención quirúrgica9-13.
Se ha publicado que el porcentaje de reoperación tras una primera cirugía lumbar varía entre el 5 y el 18% en cirugía convencional, y llega al 30% en cirugías percutáneas14-17, obteniéndose en estos casos pobres resultados respecto a la disminución del dolor y mejoría funcional, con una reincorporación al mismo puesto de trabajo que varía entre el 65 y el 98%14-16.
En Estados Unidos de Norteamérica se operan anualmente 250,000 casos, y de estos, 37,500 (6.6%) requieren reintervención quirúrgica18. Esta cifra es variable, ya que en discectomía percutánea la posibilidad de reoperación es mayor19.
En la definición del síndrome se reconoce una etiología iatrogénica atribuible a error diagnóstico, de técnica quirúrgica o mala indicación de la misma1,2. Adicionalmente, en casi el 50% de los pacientes con síndrome de columna multioperada se han observado alteraciones psicológicas que no fueron identificadas antes de la cirugía20.
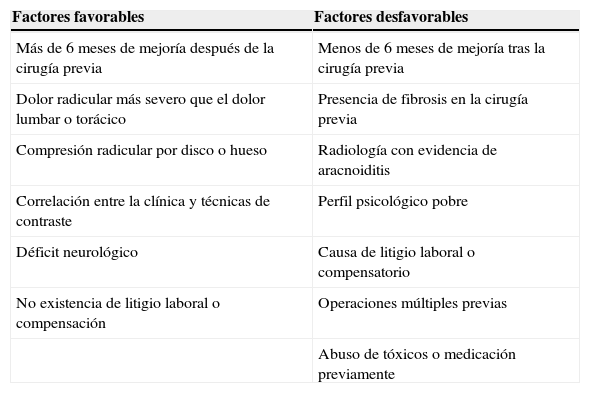
Aunque el síndrome de columna multioperada es bien conocido e incluso temido por los cirujanos de columna, su comprensión integral resulta difícil, pues se trata de una entidad de origen multifactorial. Es imprescindible realizar un diagnóstico adecuado, seleccionar al paciente apropiado para ser llevado a cirugía, elegir y efectuar el mejor tratamiento quirúrgico de forma individualizada21,22. En la tabla 1 se muestran los factores predictivos del resultado de la cirugía de revisión en columna multioperada23.
Factores predictivos en el pronóstico de cirugía de columna lumbar
| Factores favorables | Factores desfavorables |
|---|---|
| Más de 6 meses de mejoría después de la cirugía previa | Menos de 6 meses de mejoría tras la cirugía previa |
| Dolor radicular más severo que el dolor lumbar o torácico | Presencia de fibrosis en la cirugía previa |
| Compresión radicular por disco o hueso | Radiología con evidencia de aracnoiditis |
| Correlación entre la clínica y técnicas de contraste | Perfil psicológico pobre |
| Déficit neurológico | Causa de litigio laboral o compensatorio |
| No existencia de litigio laboral o compensación | Operaciones múltiples previas |
| Abuso de tóxicos o medicación previamente |
En nuestro medio, el trabajo que con mayor claridad aborda el tema del síndrome de columna multioperada fue publicado en 2007. Se trata de un estudio que incluyó 20 sujetos (16 mujeres y 4 hombres, con edad promedio de 53.2 años) donde el 40% tenían una cirugía previa, el 40% dos, el 15% tres y el 5% cuatro. La evaluación con escala de Oswestry mostró que preoperatoriamente el 60% de los pacientes tenían discapacidad severa, y 2 años después el 55% del total de los pacientes permanecían con discapacidad leve. A pesar de la sintomatología persistente en casi todos los pacientes y de las complicaciones, el índice de satisfacción fue del 100%. Al evaluar los casos se encontró que las principales causas del síndrome de columna multioperada fueron mala indicación quirúrgica+error técnico (50%), error en la técnica quirúrgica (35%) y error de indicación (15%)24,25.
ObjetivoIdentificar las causas de síndrome de columna multioperada en nuestra población y comparar el perfil de los pacientes con esta enfermedad tanto en pacientes cuya primera cirugía se realizó en un centro académico de referencia nacional vs. un grupo de pacientes operados por primera vez en otros centros hospitalarios.
Material y métodosEstudio retrospectivo, observacional, comparativo. Criterios de inclusión: sujetos mayores de 18años, hombres y mujeres, que ingresaron en el periodo del 1 de enero de 2005 al 31 de diciembre de 2011 al servicio de Cirugía de Columna Vertebral del Instituto Nacional de Rehabilitación con diagnóstico de síndrome de columna multioperada, confirmado mediante los datos clínicos de dolor lumbar y/o alteración radicular persistente, posterior a una o más cirugías lumbares realizadas con la intención de tratar alguna alteración de tipo hernia discal, conducto lumbar estrecho, tumor, etc. Datos radiográficos: estudios de rayosX, resonancia magnética y electromiografía previos a la primera cirugía lumbar para confirmar el diagnóstico inicial, así como estudios radiográficos al momento de la consulta en nuestro instituto para verificar el estado actual del paciente, los cuales hayan sido intervenidos en este y otros hospitales de la República.
Se calculó un tamaño de muestra tomando en consideración el total de cirugías de columna realizadas por año en el servicio, la prevalencia estimada en la institución del diagnóstico de síndrome de columna multioperada (4.8%), error máximo 5%, y 95% de confianza; resultando en 62 pacientes.
Se verificó el diagnóstico de ingreso y egreso a la institución, así como el diagnóstico de un cirujano de columna experto para evitar duplicación de expedientes. Se excluyeron los expedientes de pacientes con cirugía de revisión por infección superficial de herida quirúrgica, sin dolor lumbar o radicular. Los expedientes incompletos fueron eliminados. La información se obtuvo de las bases de datos automatizadas y expedientes electrónicos del Instituto Nacional de Rehabilitación y del Servicio de Cirugía de Columna Vertebral.
Para evaluar el error diagnóstico en pacientes de nuestra y de otras instituciones (privadas o públicas) se enviaron a sesión académica cada uno de los casos. El panel de expertos se conformó por 4 experimentados cirujanos de columna (3 de ellos con antecedentes académicos como ortopedistas y uno de ellos como neurocirujano) y un neurorradiólogo experimentado. Se analizaron los antecedentes clínicos, los estudios de rayosX, resonancia magnética y electromiografía de cada paciente antes de la primera intervención quirúrgica y los estudios recientes, todos ellos con las mediciones de los parámetros pertinentes para conducto lumbar estrecho, espondilolistesis, inestabilidad, y se utilizó la nomenclatura y clasificación de patología discal de North American Spine Society, de la American Society of Spine Radiology y de la American Society of Neuroradiology19.
La muestra la conformaron 65 individuos, quienes fueron categorizados de la siguiente manera: el grupoi estaba integrado por 18 sujetos operados inicialmente en nuestro hospital y el grupoii por 47 sujetos a quienes se les practicó la primera cirugía en otra institución.
Las variables analizadas fueron: edad, género, diagnóstico previo a la primera cirugía, causa del síndrome de columna multioperada (error diagnóstico, error transoperatorio, error en la técnica, mala aplicación o mala indicación), funcionalidad en escala de Oswestry y tiempo de evolución.
Se realizó estadística descriptiva con análisis de distribución de datos. Se realizó estadística no paramétrica con pruebas de χ2 para contrastar variables categóricas. Para datos con distribución normal se realizó estadística paramétrica mediante la prueba t de Student para comparar las medias de variables continuas. Para datos con distribución no normal se aplicó la prueba no paramétrica U de Mann-Whitney. El análisis estadístico se realizó con el programa SPSS versión 15.0 (SPSS, Inc., Chicago, IL). Se consideró estadísticamente significativo un valor de p=<0.05.
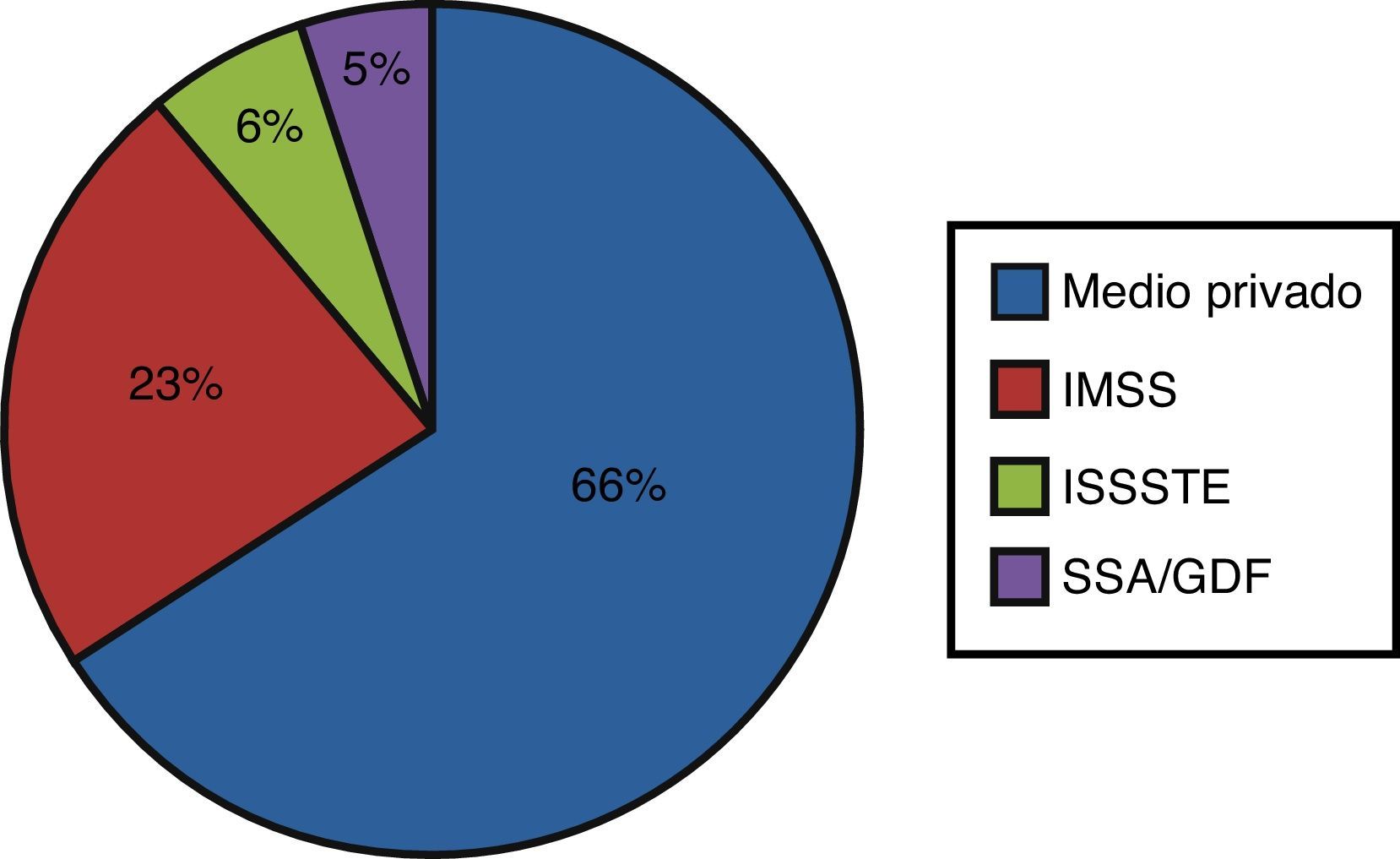
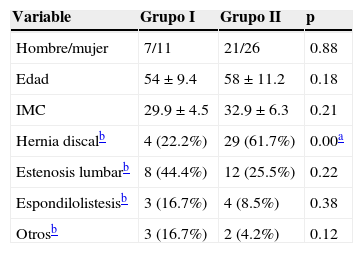
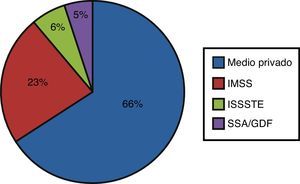
ResultadosEl grupoi lo conformaron 18 sujetos (7 hombres y 11 mujeres; edad, 54±9.4 años) con sobrepeso (IMC29.9±4.5), y el grupoii, 47 sujetos (21 hombres y 26 mujeres; 58±11.2años), obesos (IMC32.9±6.3), que en su mayoría (66%) provenían del medio privado (fig. 1). Las características epidemiológicas y morfológicas no mostraron diferencias estadísticamente significativas (tabla 2). En el grupoi los principales diagnósticos fueron la estenosis lumbar (44.4%), la hernia discal (22.2%) y la espondilolistesis (16.7%), mientras que en el grupoii fueron hernia discal (61.7%), estenosis lumbar (25.5%) y espondilolistesis (8.5%) (tabla 2). La diferencia en las frecuencias del diagnóstico de hernia discal entre los grupos resultó significativa (p=0.001).
Diferencias en el perfil epidemiológico, morfológico y clínico entre los grupos
| Variable | Grupo I | Grupo II | p |
|---|---|---|---|
| Hombre/mujer | 7/11 | 21/26 | 0.88 |
| Edad | 54±9.4 | 58±11.2 | 0.18 |
| IMC | 29.9±4.5 | 32.9±6.3 | 0.21 |
| Hernia discalb | 4 (22.2%) | 29 (61.7%) | 0.00a |
| Estenosis lumbarb | 8 (44.4%) | 12 (25.5%) | 0.22 |
| Espondilolistesisb | 3 (16.7%) | 4 (8.5%) | 0.38 |
| Otrosb | 3 (16.7%) | 2 (4.2%) | 0.12 |
IMC: índice de masa corporal.
El tiempo transcurrido entre la primer cirugía y la definitiva en el grupoi fue de 1.2años±2.9 y en el grupoiide 4.3años±8.6 (p=0.14). En cuanto al número de cirugías, en el grupoi fueron 2.3±2.9, y en el grupoii, 3.5±5.6 (p=0.39).
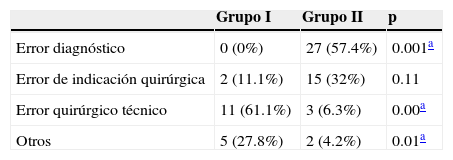
La principal causa del síndrome de columna multioperada en el grupoi fue el error técnico (61.1%), mientras que para el grupoii esta etiología solo estuvo presente en el 6.3% (p=0.001). A su vez, en este último grupo la principal causa fue el error diagnóstico (57.4%), contra ningún caso en el grupo de pacientes operados primariamente en el Instituto Nacional de Rehabilitación (p=0.001). El resto de las etiologías entre los grupos se observan en la tabla 3.
Causas del síndrome de columna multioperada entre los grupos
| Grupo I | Grupo II | p | |
|---|---|---|---|
| Error diagnóstico | 0 (0%) | 27 (57.4%) | 0.001a |
| Error de indicación quirúrgica | 2 (11.1%) | 15 (32%) | 0.11 |
| Error quirúrgico técnico | 11 (61.1%) | 3 (6.3%) | 0.00a |
| Otros | 5 (27.8%) | 2 (4.2%) | 0.01a |
El error en la ejecución técnica de la cirugía fue la principal causa en el grupo i, mientras que el error diagnóstico lo fue en el grupo ii, ambas diferencias con significación estadística.
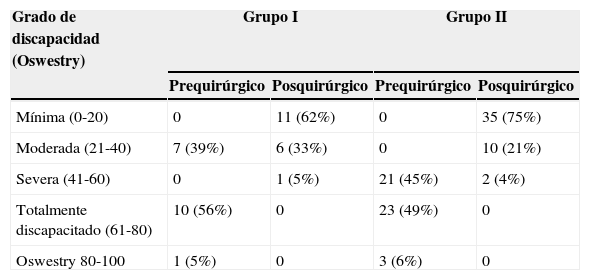
Todos los pacientes presentaban grados elevados de afectación funcional en la etapa preoperatoria que se muestra en el tabla 4, y ambos grupos mostraron por igual una mejoría notable en el periodo posquirúrgico inmediato (p=0.68).
Comportamiento del estado funcional antes y después de la cirugía definitiva entre los grupos
| Grado de discapacidad (Oswestry) | Grupo I | Grupo II | ||
|---|---|---|---|---|
| Prequirúrgico | Posquirúrgico | Prequirúrgico | Posquirúrgico | |
| Mínima (0-20) | 0 | 11 (62%) | 0 | 35 (75%) |
| Moderada (21-40) | 7 (39%) | 6 (33%) | 0 | 10 (21%) |
| Severa (41-60) | 0 | 1 (5%) | 21 (45%) | 2 (4%) |
| Totalmente discapacitado (61-80) | 10 (56%) | 0 | 23 (49%) | 0 |
| Oswestry 80-100 | 1 (5%) | 0 | 3 (6%) | 0 |
Muestra la severidad en la afectación funcional preoperatoriamente en ambos grupos, así como su mejoría en el posquirúrgico inmediato de la cirugía definitiva.
La complicación más frecuente durante la cirugía definitiva fue la lesión dural, con una frecuencia de 7 (38.8%) en el grupoi y 21 (43.7%) en el grupoii (p=0.78).
DiscusiónEste estudio se llevó a cabo en una institución de alta especialidad del sector salud, que presta sus servicios a la población que no cuenta con algún tipo de seguridad social. Se pretende reportar el perfil clínico y epidemiológico de los pacientes con síndrome de columna multioperada que se atiende en nuestro centro académico de cirugía de columna vertebral.
Encontramos 2 reportes similares al nuestro, del 2002, en Estados Unidos de América, en el cual el perfil demográfico de 180 pacientes fue recabado a partir de expedientes clínicos en una misma institución, y otro en el que se revisó una serie de 267 expedientes en un estudio multicéntrico17,18.
Nuestra distribución poblacional difiere de los estudios anteriores, siendo predominante la presencia de pacientes femeninos en comparación con la población masculina reportada. Encontramos un alto porcentaje de pacientes cuya primera cirugía lumbar se realizó en un hospital privado. De acuerdo con este hallazgo intentamos elucidar la etiología de este síndrome. La bibliografía identifica una edad promedio de 51.6años, lo cual es similar a nuestro reporte de 54años en el grupoi y de 58años en el grupoii. El grupoi se conformó de pacientes con sobrepeso, mientras que el grupoii estaba conformado por pacientes con obesidad en su mayoría. Gepstein et al.13 reportaron que el porcentaje de pacientes «muy poco satisfechos» es significativamente mayor en los pacientes obesos, y que el aumento en el índice de masa corporal tiene un impacto negativo en la percepción del dolor (mayor dolor) y al retornar a las actividades de la vida diaria después de una cirugía de columna. Así mismo, se ha reportado que la obesidad también incrementa el riesgo para desarrollar dolor musculoesquelético y malos resultados funcionales posteriores a una cirugía de columna. Se sabe que la relación entre morbilidad asociada a obesidad y costos en salud es un importante problema de salud pública7.
Tomando en cuenta el diagnóstico preoperatorio más común, observamos que los pacientes atendidos inicialmente en una institución académica se documentaron como conducto lumbar estrecho (44.4%), hernia discal (22.2%) y espondilolistesis (16.7%), diferente a lo reportado por Slipman et al.18, que señalaron que la estenosis representa el 21.5% de su población, las lesiones discales el 21.5% y la espondilolistesis el 1.6%. Sin embargo, los pacientes que tuvieron su primera cirugía en otras instituciones de predominio de atención privada tuvieron diagnóstico de estenosis (25.5%), hernia discal (61.7%) y espondilolistesis (8.5%). Se sabe que la etiología más frecuente del síndrome de columna multioperada incluye el error diagnóstico, lesiones no diagnosticadas, error de indicación quirúrgica, error quirúrgico técnico (incidentes transquirúrgicos o mala técnica quirúrgica)9,11,12. En nuestro estudio encontramos que había una sobreindicación de tratamiento quirúrgico por hernia discal. Al revisar los casos y estudios previos en sesión colegiada, notamos que existe una confusión frecuente entre el abombamiento discal y la verdadera hernia discal que genera compromiso radicular, lo que podríamos considerar como error diagnóstico26.
El 90% de las causas del síndrome de columna fallida en nuestro estudio se debieron a indicaciones quirúrgicas por hernia discal, con una clara evidencia radiológica para no requerir tratamiento quirúrgico o sin llevar un adecuado tratamiento conservador. Como lo establece la bibliografía internacional, con excepción de auténticas emergencias, como el síndrome de cauda equina, el tratamiento quirúrgico para hernia discal lumbar y estenosis sintomática se realiza como un procedimiento electivo posterior a un periodo establecido de tratamiento conservador. Se sabe que un número importante de pacientes mejorará únicamente con tratamiento conservador; así lo demuestran los datos del Maine Lumbar Spine Study, que mostraron buenos resultados, sostenidos, a largo plazo a partir del tratamiento no quirúrgico de este tipo de pacientes en un estudio de cohorte prospectiva, no aleatorizada4,20-22.
En nuestro estudio, el 57% de los casos se asociaron a error diagnóstico y el 33% a error en la indicación quirúrgica. En los casos diagnosticados como conducto lumbar estrecho o estenosis lumbar, los procedimientos como laminectomía+discectomía fueron los más utilizados para aliviar los síntomas de dolor irradiado a miembros pélvicos, adormecimiento y debilidad asociados a la compresión de estructuras neurales. Sin embargo, en algunos casos este tipo de descompresión puede comprometer la estructura de los segmentos móviles de la columna y llevarlos a una mayor degeneración, movimiento anormal o excesivo, inestabilidad y deformidad26. En estos casos debe considerarse como parte de la indicación quirúrgica no solo descomprimir de forma adecuada, sino también estabilizar el segmento.
Se encontró una clara diferencia en el número de cirugías realizadas antes de la cirugía definitiva para tratar este síndrome y el promedio de cirugías previas fue de 1.5 en los operados en la institución académica, en comparación con los operados en otras instituciones, quienes reportaron hasta 8 cirugías previas. Slipman et al.18 reportaron un promedio de 1.6 cirugías previas, con límites de 1 a 6.
La presencia de accidentes o incidentes durante la cirugía (con diagnóstico e indicación quirúrgica adecuados) se atribuye a incidentes técnicos. La durotomía incidental es un incidente relativamente común en la cirugía lumbar, con una incidencia reportada entre el 1 y el 16%. La tasa de complicaciones en la cirugía lumbar microscópica varía del 1.5 al 15.8%23-26. La edad, el diagnóstico de un padecimiento degenerativo, la cirugía lumbosacra previa, la cirugía altamente invasiva o la cirugía de revisión son los factores de riesgo más significativos para este tipo de complicación. En nuestro servicio de cirugía de columna se realizan >500 cirugías por año; de estas, 300 son por diagnóstico de hernia discal lumbar o conducto lumbar estrecho. Reportamos el 1% de casos de error por incidente técnico. Sugerimos que esto puede deberse al protocolo de estudio y tratamiento estandarizado de la institución: a)la clara posición de ofrecer en primera instancia tratamiento conservador con medicamentos y rehabilitación por al menos 3meses previos a la cirugía; b)nunca ofrecer la opción quirúrgica como un tratamiento de emergencia, excepto en auténticas urgencias, y c)adecuada elección del paciente (clínica y por imagen) así como estricta indicación quirúrgica para realizar procedimientos de mínima invasión. Se ha reportado en la bibliografía internacional que la frecuencia de pobres resultados posteriores a cirugías lumbares disminuye hasta el 66% cuando se realiza en servicios académicos de cirugía de columna, comparado con el promedio nacional reportado en algunos países18. Los resultados funcionales satisfactorios medidos mediante cambios significativos en la escala de Oswestry fueron evidentes en ambos grupos.
Siempre que deba indicarse una nueva cirugía, se deben evaluar los factores favorables y desfavorables relacionados al paciente (tabla 1)24. Por ejemplo, un paciente que no ha mostrado mejoría clínica en los últimos 6meses y que se encuentra en un proceso de litigio o compensación secundaria en el trabajo no es el candidato ideal para una cirugía de revisión, a menos que exista clara evidencia de causas anatómicas y estructurales que generen dolor y discapacidad en el sitio de cirugía previa; sin embargo, otras causas, incluyendo diagnósticos con tratamiento no quirúrgico, causas no orgánicas de dolor lumbar y factores psicológicos, deben ser tomados en consideración18,27. Existe evidencia de que los factores psicosociales tienen una influencia significativa en la percepción y cronicidad del dolor. Esto puede explicar que la cirugía lumbar puede no ser exitosa aun cuando ya no existan los problemas morfológicos tras la cirugía. Para cirugía por patología discal, la tasa de éxito es alta (>80%) en pacientes no complicados, sin factores psicológicos asociados y con adecuado manejo de la personalidad premórbida. Es importante señalar que los países con seguros de enfermedad con coberturas al 100% reportan las mayores tasas de discapacidad por cirugía de columna fallida9,23,27-30. Diversos estudios muestran la relación entre litigio/compensación y altas tasas de discapacidad o altos niveles de dolor postratamiento no relacionados con tratamiento médico o quirúrgico18.
Finalmente, no es raro observar que >50% de los pacientes en nuestro estudio provienen de instituciones privadas donde existe menor consenso en indicaciones quirúrgicas y diagnósticos que en los institutos de tercer nivel, donde existen guías de práctica médica y procedimientos estandarizados en los servicios de cirugía de columna; así mismo, la prescripción y planeación quirúrgica recae, algunas veces, solo en un cirujano.
Identificamos 2 grandes limitantes en el presente estudio. El primero es el riesgo de sesgo que resulta a partir de un estudio retrospectivo y basado en la información de una institución de tercer nivel, con el consecuente subregistro de los casos complicados dentro del mismo centro. El segundo es que no contamos con asesoría en el aspecto psicológico así como confirmación o descarte del involucro del paciente en un proceso de litigio de forma que nos permitiera analizar estas variables como un factor de impacto para identificar más casos de síndrome de columna multioperada en pacientes atendidos en el medio privado. En este momento trabajamos en un diseño de estudio que permita un mejor control de estas variables.
ConclusionesEl impacto del síndrome de columna multioperada en la calidad de vida del individuo, así como su impacto económico y social, son considerables y aún más incapacitantes que otras causas de dolor crónico u otras condiciones médicas de tipo crónico (neoplasias, diabetes, etc.)6,10. Estos hallazgos enfatizan la necesidad de generar estrategias para prevenir el síndrome. Este análisis de las causas más frecuentes de columna multioperada en relación con 2 formas distintas de estudiar y abordar al paciente puede orientarnos a entender la eficacia clínica que se puede atribuir a la discusión de los casos de columna como equipo en la disminución y/o prevención del síndrome de cirugía de columna fallida.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.