El objetivo es analizar el impacto en costes económicos y estancias de las complicaciones quirúrgicas.
MétodosIncluimos 5.822 registros del CMBD (2014-2015). Realizamos análisis descriptivo, univariante y multivariante, evaluando asociación entre complicaciones, grado Clavien-Dindo y vacaciones con estancias y costes económicos (modelo de costes totales agregados por GRD).
Resultados y conclusionesEl coste medio por estancia es de 676,71€, y de 4.309,02€ por episodio. Presentaron complicación 639 (11%). 203 ingresos en UCI, 134 reintervenciones, 243 reingresos y 66 fallecimientos (1,1%). Las complicaciones generan mayor estancia (20,08 vs 5,48días) y coste (11.670,31€ vs 3.354,12€), siendo las infecciosas las más frecuentes y las respiratorias las más costosas (20.428,53€), conjuntamente con ingreso en UCI. El grado de Clavien-Dindo se correlaciona con el incremento de estancias y costes (excepto gradov). En vacaciones aumentan complicaciones y estancias, pero sus costes no varían respecto a no vacaciones.
The aim was to assess the impact on economic costs and length of stay (LOS) of postoperative complications.
Methods5,822 records from BMDS (2014-2015) are included. A descriptive, univariate and multivariate study evaluated the correlation between complications, Clavien-Dindo grade and vacation periods with LOS and economic costs, based on a full-cost model, aggregated by DRG.
Results and conclusionsMean cost per stay was €676.71, and €4,309.02 per episode. Complications appeared in 639 patients (11%). Admission to ICU was required in 203 patients, re-operation in 134 and re-admission in 243, while 66 patients died (1.1%). Complications caused significantly longer LOS (20.08 vs 5.48 days) and higher economic cost (€11,670.31 vs €3,354.12); infectious complications were the most frequent and respiratory the most expensive (€20,428.53), together with ICU admission (€20,242.66). Clavien-Dindo grade correlated with greater LOS and costs (except gradev). During vacation periods, complications and LOS are increased, but costs of these complications and LOS did not differ significantly from complications detected in non-vacation periods.
A pesar de la mejor selección de los pacientes, la mejor preparación preoperatoria y los programas de recuperación avanzada, cada vez de manera más rutinarios, las complicaciones quirúrgicas pueden aparecer hasta en más del 40% de los pacientes sometidos a cirugía general, suponiendo un aumento de las estancias1, del riesgo de mortalidad, de la necesidad de cuidados de mayor nivel al alta y de reingresos no planificados1,2. Además, algunos estudios han estimado que la presencia de complicaciones puede aumentar los costes hasta 1,89 veces3 y suponer unos costes adicionales totales de hasta 37.917$ por paciente4. Su estimación permitirá el desarrollo de estrategias para hacer un sistema sanitario más sostenible1,5-8.
Son múltiples los determinantes de un mayor número de complicaciones, o de sus costes2,9-11, algunos inherentes al tipo de paciente12-14, cirugía15, cirujano16,17, tipo de complicación18,19, sin olvidar el envejecimiento de la población y la cronificación de las enfermedades20. Igualmente, es importante considerar que la creciente especialización y tecnificación en la asistencia, a pesar de aportar una clara mejora en los resultados en salud, puede conseguir el efecto inverso, al convertir una complicación en una fuente de gastos, a veces «inagotable», con una duración en el tiempo difícil de soportar desde el punto de vista económico21.
Recientemente, en una editorial de The Jama Network aparecía que «han sido identificados métodos efectivos para reducir las complicaciones quirúrgicas, pero los hospitales han sido muy lentos en implementarlos»22. ¿Es posible que los hospitales se beneficien de las complicaciones, dependiendo de cómo las codifiquen? De hecho, dependiendo del pagador en los centros donde existen diferentes pagadores, puede ser diferente el margen de ganancias o pérdidas en la financiación de una misma complicación4.
Intentamos analizar el impacto económico de la presencia de complicaciones, y de cada tipo de ellas, en el contexto de una Unidad Quirúrgica de un Hospital Regional, con la idea de optimizar recursos o, al menos, desarrollar iniciativas de previsión presupuestaria acordes a dichas complicaciones esperadas.
El objetivo general de este análisis es calcular el coste producido por las complicaciones posquirúrgicas. Los objetivos específicos son determinar la distribución de las complicaciones, el coste de los principales tipos de complicación, determinar la concordancia del coste con el grado de Clavien-Dindo y analizar diferencias de distribución temporal de complicaciones (periodos vacacionales frente a periodos no vacacionales) y su impacto en estancias y costes.
MétodosEs un estudio de casos y controles en el que analizamos retrospectivamente los registros del CMBD de 2014-2015 de cirugía general. Se divide la muestra en dos grupos, según presencia de complicaciones (casos) o no (controles). Los datos económicos han sido extraídos de la aplicación de contabilidad analítica COAN-HyD23 y asociados al CMBD mediante una base de datos elaborada a tal efecto, en la que se incluyeron algunas variables de interés para el estudio y rutinas para la detección y la clasificación de complicaciones. El comité de ética autorizó la realización del estudio y se tomaron todas las precauciones de protección de datos acordes con la legislación24,25.
Definimos como «complicación» a cualquier desviación del curso postoperatorio normal, sintomática o asintomática; como «secuela», a un efecto, inherente a la propia cirugía, que se manifiesta tras la misma, y como «fallo», cuando el propósito último de la cirugía no se consigue26. Por consiguiente, solamente las complicaciones, y no las secuelas ni fallos, han sido consideradas como objeto de estudio.
Incluimos todos los episodios con ingresos y alta por cirugía, ingreso en otras unidades con alta en cirugía, y altas en UCI tras procedimiento quirúrgico. El único criterio de exclusión fue la imposibilidad de asignar *GRD, o el GRD 470 (GRD no agrupable). Nuestra Unidad no trata pacientes pediátricos.
Para el cálculo de costes agregados por GRD, se obtienen las estancias medias, estancias evitables e índice de utilización de estancias (IUE), calculamos la estancia media (EM) esperada para cada GRD y el coste de cada punto de GRD mediante el cociente del coste total de hospitalización, dividido por el total de puntos de GRD, y el coste por día de estancia de cada GRD ajustándolo a las estancias esperadas según el IUE. Así, el coste por día de estancia del GRD se obtiene de dividir el coste total del GRD por el producto del número de altas por la EM. En los casos únicos (sin IUE) se asume la EM bruta como denominador. Finalmente se calcula el diferencial de coste para cada caso mediante el producto del coste/día del GRD por la diferencia entre la estancia y la estancia esperada. Si la estancia es menor de 24h, se asume como coste el de un día.
Para cada grupo calculamos el coste asociado a la presencia de complicaciones en general y en relación con los diferentes tipos de complicaciones, reingreso, reintervención, ingreso en UCI, grado de Clavien-Dindo26 y su relación con periodos vacacionales. Han sido consideradas como reintervenciones las debidas a una complicación de la intervención primaria, y por tanto imprevistas, excluyéndose segundas intervenciones planificadas, como second-looks o cierre de estomas.
Se consideran periodos vacacionales aquellos cuya fecha de ingreso incluye desde el 1 de julio hasta el 30 de septiembre, Navidad (21 de diciembre hasta 8 de enero), Semana Santa (domingo de Ramos a domingo de Resurrección) y Feria (lunes a domingo de Feria). Tradicionalmente se produce disminución de la actividad programada por disponer los profesionales de días de permiso, así como sustituciones del personal.
Análisis estadísticoEstudio descriptivo, con medidas de tendencia central y de dispersión para variables cuantitativas, y distribución de frecuencias para cualitativas. t de Student para comparar de medias entre grupos (nivel de significación estadística del 95%; p<0,05). Con las variables significativas, se plantean modelos de regresión lineal multivariante para estancia global, coste calculado y diferencial de coste (real-esperado).
El análisis estadístico se ha realizado mediante R 3.3.1 GUI 1.68 Mavericks build (7250), con R-Commander.
ResultadosResultados globalesDe las 6.000 altas seleccionadas, y tras depurar registros no codificados o GRD-470 (no agrupable), incluimos 5.822 registros, con edad media de 57,35±18,1años. Los no codificados han sido ingresos programados para intervención cancelada, siendo alta el mismo día.
Un total de 2.870 (49,3%) eran hombres, 2.947 (50,6%) mujeres y 5 de sexo indeterminado. El ámbito de procedencia más frecuente fue la lista de espera quirúrgica, con 3.042 casos (52,4%), seguido de ingresos procedentes de urgencias, con 2.491 altas (42,8%), y de las consultas, con 253 (4,3%). Un total de 2.610 (43,5%) fueron ingresos urgentes, y 3.390 (56,5%) programados. Las diferencias entre procedencia y circunstancias del ingreso radican en que un ingreso puede ser urgente, pero no necesariamente proceder de urgencias.
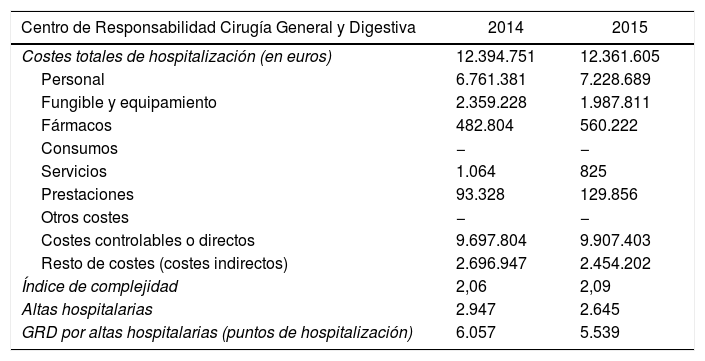
Los costes totales de hospitalización, desglose y puntos de GRD se detallan en la tabla 1, calculándose un coste medio/día de 676,71±246,7€. El coste medio esperado por episodio fue de 4.267,34±7.030,8€, mientras que el real fue de −39,86±4.921,2€. La estancia de 591 días se debió a un caso con numerosas complicaciones, estancia prolongada en UCI y varias intervenciones quirúrgicas. Igualmente, el coste máximo de 175.708€ se calcula para un episodio de graves complicaciones secundarias a una intervención por neoplasia esofágica, de gran complejidad. La diferencia negativa de coste se refiere a casos en los que, según el cálculo esperado por su GRD, ajustando el coste al IUE, se les ha asignado un coste menor del esperable, y por tanto negativo (suponen ahorro). Así, el diferencial de −27.146 se trató de un episodio de fallecimiento por múltiples complicaciones en uno de los GRD de mayor coste (el GRD 877).
Detalle de costes e indicadores económicos
| Centro de Responsabilidad Cirugía General y Digestiva | 2014 | 2015 |
|---|---|---|
| Costes totales de hospitalización (en euros) | 12.394.751 | 12.361.605 |
| Personal | 6.761.381 | 7.228.689 |
| Fungible y equipamiento | 2.359.228 | 1.987.811 |
| Fármacos | 482.804 | 560.222 |
| Consumos | − | − |
| Servicios | 1.064 | 825 |
| Prestaciones | 93.328 | 129.856 |
| Otros costes | − | − |
| Costes controlables o directos | 9.697.804 | 9.907.403 |
| Resto de costes (costes indirectos) | 2.696.947 | 2.454.202 |
| Índice de complejidad | 2,06 | 2,09 |
| Altas hospitalarias | 2.947 | 2.645 |
| GRD por altas hospitalarias (puntos de hospitalización) | 6.057 | 5.539 |
Elaboración propia con datos obtenidos en COAN HyD.
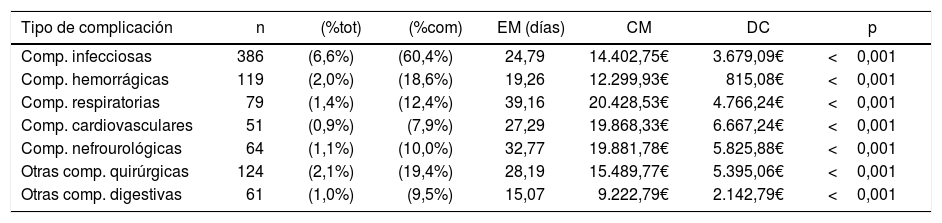
Contabilizamos un total de 639 episodios (11,0%) con, al menos, una complicación. La media de complicaciones codificadas (en complicados) es de 1,82±1,3, con valor de moda y mediana=1. Cursaron sin ninguna complicación 5.183 episodios (89,0%). La tabla 2 detalla la distribución de los tipos de complicación, siendo posible la presencia de varias en el mismo episodio. Las más frecuentes fueron las infecciosas: 386 (60,40%), que superan los 2/3 de las totales.
Análisis de los tipos de complicación frente a la no presencia de ellas
| Tipo de complicación | n | (%tot) | (%com) | EM (días) | CM | DC | p |
|---|---|---|---|---|---|---|---|
| Comp. infecciosas | 386 | (6,6%) | (60,4%) | 24,79 | 14.402,75€ | 3.679,09€ | <0,001 |
| Comp. hemorrágicas | 119 | (2,0%) | (18,6%) | 19,26 | 12.299,93€ | 815,08€ | <0,001 |
| Comp. respiratorias | 79 | (1,4%) | (12,4%) | 39,16 | 20.428,53€ | 4.766,24€ | <0,001 |
| Comp. cardiovasculares | 51 | (0,9%) | (7,9%) | 27,29 | 19.868,33€ | 6.667,24€ | <0,001 |
| Comp. nefrourológicas | 64 | (1,1%) | (10,0%) | 32,77 | 19.881,78€ | 5.825,88€ | <0,001 |
| Otras comp. quirúrgicas | 124 | (2,1%) | (19,4%) | 28,19 | 15.489,77€ | 5.395,06€ | <0,001 |
| Otras comp. digestivas | 61 | (1,0%) | (9,5%) | 15,07 | 9.222,79€ | 2.142,79€ | <0,001 |
CM: coste medio en euros (€); DC: diferencial de coste en €; EM: estancia media; %com: % calculado solamente sobre total de complicaciones; %tot: % calculado sobre total de episodios.
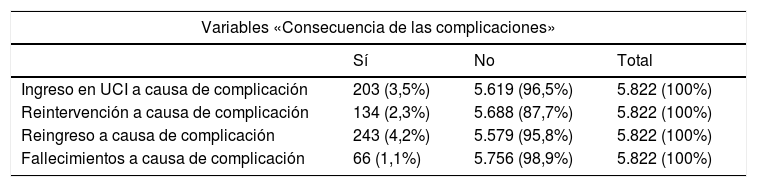
Las consecuencias de la presencia de las complicaciones, como ingreso en UCI, reintervención, reingreso en menos de 30días o fallecimiento, se describen en la tabla 3, y la distribución de episodios clasificados según Clavien-Dindo en la tabla 4.
Otras variables ocasionadas por la presencia de complicaciones: distribución de frecuencias
| Variables «Consecuencia de las complicaciones» | |||
|---|---|---|---|
| Sí | No | Total | |
| Ingreso en UCI a causa de complicación | 203 (3,5%) | 5.619 (96,5%) | 5.822 (100%) |
| Reintervención a causa de complicación | 134 (2,3%) | 5.688 (87,7%) | 5.822 (100%) |
| Reingreso a causa de complicación | 243 (4,2%) | 5.579 (95,8%) | 5.822 (100%) |
| Fallecimientos a causa de complicación | 66 (1,1%) | 5.756 (98,9%) | 5.822 (100%) |
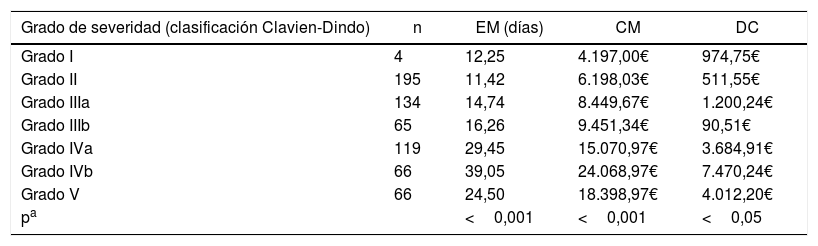
Análisis no paramétrico de estancia media, coste y diferencial de coste según el grado de severidad de las complicaciones
| Grado de severidad (clasificación Clavien-Dindo) | n | EM (días) | CM | DC |
|---|---|---|---|---|
| Grado I | 4 | 12,25 | 4.197,00€ | 974,75€ |
| Grado II | 195 | 11,42 | 6.198,03€ | 511,55€ |
| Grado IIIa | 134 | 14,74 | 8.449,67€ | 1.200,24€ |
| Grado IIIb | 65 | 16,26 | 9.451,34€ | 90,51€ |
| Grado IVa | 119 | 29,45 | 15.070,97€ | 3.684,91€ |
| Grado IVb | 66 | 39,05 | 24.068,97€ | 7.470,24€ |
| Grado V | 66 | 24,50 | 18.398,97€ | 4.012,20€ |
| pa | <0,001 | <0,001 | <0,05 |
CM: coste medio en euros (€); DC: diferencial de coste en €; EM: estancia media.
La EM sin complicaciones ha sido de 5,48días frente 20,08días en los complicados (p<0,001), con un coste medio calculado para el episodio superior en los complicados (11.670,31€) frente a los 3.354,12€ de los no complicados (p<0,001), y un diferencial de coste calculado de 2.239,22€ en los complicados, con ahorro de 321,00€ (diferencial de coste negativo) en los no complicados (p<0,001).
El análisis de las frecuencias, EM, coste y diferencial de coste de cada tipo de complicación (tabla 2) muestra que todas generan mayor estancia, coste y diferencial de coste que los no complicados, con significación en todos excepto en el diferencial de coste de las complicaciones hemorrágicas. Las más costosas son las respiratorias, con un coste medio de 20.428,53€, un diferencial de coste de 4.766,24€ y una EM de 39,16días. Las que menos, «otras complicaciones digestivas», con un coste medio de 14.402,84€ y un diferencial de coste de 2.143,78€, para una EM de 15,07días.
Los reingresos por complicaciones han supuesto una EM del reingreso de 13,73días frente a los 6,79días en los casos sin reingreso (p<0,001). Su coste medio ha sido de 7.061,33€ frente a los 4.145,58€ de los no reingresos (p<0,001). El cálculo del coste total del episodio que ha presentado reingreso debería ser considerado, por tanto, como la suma del episodio «origen» más el coste del episodio de reingreso, aunque no es un cálculo que hemos realizado. Igualmente, el diferencial de coste de los episodios con reingreso ha sido mayor que los episodios que no (738,29€ frente a −73,77€), aunque en este caso el valor de p es <0,05 (asumiendo varianzas diferentes) y mayor de 0,05 (asumiendo varianzas iguales).
De los 539 episodios con ingreso en UCI, en 203 lo fue por complicación, generando una EM de 12,47días en la UCI, y una estancia global de 34,24días, con 2,65 complicaciones codificadas, frente a los 13,48días en los que no han ingresado en UCI por complicación, con 1,43 complicaciones (p<0,001). Estos ingresos costaron una media de 20.242,66€, con un diferencial de coste medio de 5.907,71€ respecto al esperado (p<0,001).
Los 134 pacientes reintervenidos por complicaciones tuvieron una EM de 21,51días, mayor que los 6,55días de los no reintervenidos (p<0,001), costando de media 12.339,14€ (2.413,12€ más de los esperados para el episodio) (p<0,001).
Fallecieron por complicación 66 pacientes, con una EM de 24,50días, estadísticamente mayor que la de los no fallecidos por complicaciones (6,69días). Para estos se ha calculado un coste medio de 18.368,97€, que supone un diferencial de coste de 4.012,20€ respecto al esperado (p<0,001).
También se han analizado las diferentes estancias, coste y diferencial de coste de los episodios dependiendo del grado Clavien-Dindo, resumidos en la tabla 4.
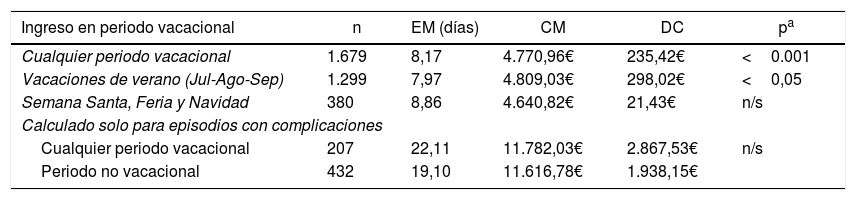
Resultados sobre periodos vacacionalesComparando los episodios en relación con su fecha de ingreso, los ingresados en vacaciones presentan mayor estancia, mayor coste y mayor diferencial de coste que los que no (p<0,05). Sin embargo, la significación solamente se mantiene en periodo de verano, y no en los otros periodos (Semana Santa, Feria y Navidad). No obstante, si en este análisis se incluyen solamente los episodios con complicaciones, no aparecen valores de p significativos en las estancias, coste o diferencial de coste de las mismas, es decir: cuando existen complicaciones, las que aparecen en vacaciones generan las mismas estancias, coste y diferencial de coste que las del resto del año (tabla 5).
Análisis de estancia media, coste y diferencial de coste según la fecha de ingreso en periodo vacacional
| Ingreso en periodo vacacional | n | EM (días) | CM | DC | pa |
|---|---|---|---|---|---|
| Cualquier periodo vacacional | 1.679 | 8,17 | 4.770,96€ | 235,42€ | <0.001 |
| Vacaciones de verano (Jul-Ago-Sep) | 1.299 | 7,97 | 4.809,03€ | 298,02€ | <0,05 |
| Semana Santa, Feria y Navidad | 380 | 8,86 | 4.640,82€ | 21,43€ | n/s |
| Calculado solo para episodios con complicaciones | |||||
| Cualquier periodo vacacional | 207 | 22,11 | 11.782,03€ | 2.867,53€ | n/s |
| Periodo no vacacional | 432 | 19,10 | 11.616,78€ | 1.938,15€ | |
CM: coste medio en euros (€); DC: diferencial de coste en €; EM: estancia media.
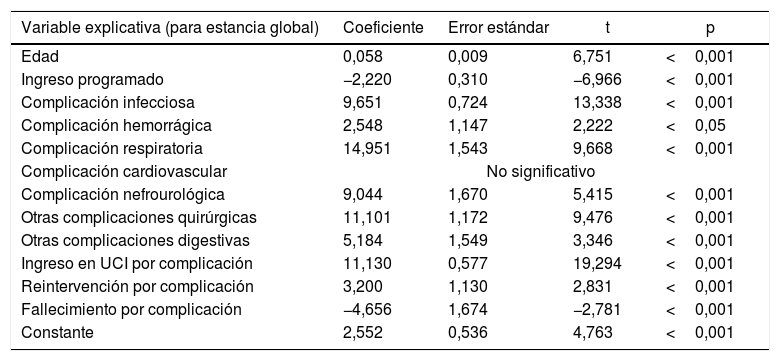
El análisis multivariante (tabla 6), que incluye los tipos de complicación, tipo de ingreso, edad, ingreso en UCI, reintervención y muerte, permite confirmar que existe diferencia estadísticamente significativa para la estancia en todos ellos excepto en las cardiológicas. La mortalidad ejerce un efecto de disminución de estancia, así como el ingreso programado. El coeficiente de determinación (R2) es del 24,12%, lo que supone que la aplicación de la ecuación de regresión conseguiría explicar de manera exacta el 24,12% de los casos. Para el coste medio de cada episodio, todas las variables son significativas, pero el R2 es del 30,57%. En cualquier caso, la edad, las complicaciones respiratorias, la reintervención y la muerte no son significativas en el coste diferencial, de modo que si las eliminamos del modelo obtenemos un R2 aún más bajo, del 8,65%.
Modelos de regresión lineal multivariante y ecuaciones de regresión para estancia global y costes económicos
| Variable explicativa (para estancia global) | Coeficiente | Error estándar | t | p |
|---|---|---|---|---|
| Edad | 0,058 | 0,009 | 6,751 | <0,001 |
| Ingreso programado | −2,220 | 0,310 | −6,966 | <0,001 |
| Complicación infecciosa | 9,651 | 0,724 | 13,338 | <0,001 |
| Complicación hemorrágica | 2,548 | 1,147 | 2,222 | <0,05 |
| Complicación respiratoria | 14,951 | 1,543 | 9,668 | <0,001 |
| Complicación cardiovascular | No significativo | |||
| Complicación nefrourológica | 9,044 | 1,670 | 5,415 | <0,001 |
| Otras complicaciones quirúrgicas | 11,101 | 1,172 | 9,476 | <0,001 |
| Otras complicaciones digestivas | 5,184 | 1,549 | 3,346 | <0,001 |
| Ingreso en UCI por complicación | 11,130 | 0,577 | 19,294 | <0,001 |
| Reintervención por complicación | 3,200 | 1,130 | 2,831 | <0,001 |
| Fallecimiento por complicación | −4,656 | 1,674 | −2,781 | <0,001 |
| Constante | 2,552 | 0,536 | 4,763 | <0,001 |
| EG =2.552+Edad×0.058−prog×2.22+CInf×9.65+CHem×2.55+CRes×14.95+CNef×9.04+CQxO×11.10+CDigO×5.18+UCI×11.13+Rein×3.2−Exit×4.66 | ||||
|---|---|---|---|---|
| R2= 0,2412 | ||||
| Variable explicativa (para coste económico) | Coeficiente | Error estándar | t | p |
| Edad | 33,427 | 4,306 | 7,763 | <0,001 |
| Ingreso programado | −954,891 | 158,478 | −6,025 | <0,001 |
| Complicación infecciosa | 5,426127 | 355,029 | 15,284 | <0,001 |
| Complicación hemorrágica | 2,254894 | 561,498 | 4,016 | <0,001 |
| Complicación respiratoria | 3,845771 | 759,674 | 5,063 | <0,001 |
| Complicación cardiovascular | 5,443955 | 871,119 | 6,249 | <0,001 |
| Complicación nefrourológica | 5,324769 | 817,733 | 6,512 | <0,001 |
| Otras complicaciones quirúrgicas | 5,279193 | 573,938 | 9,198 | <0,001 |
| Otras complicaciones digestivas | 3,262925 | 758,752 | 4,300 | <0,001 |
| Ingreso en UCI por complicación | 6,535032 | 283,610 | 23,042 | <0,001 |
| Reintervención por complicación | 1,725192 | 553,478 | 3,117 | <0,05 |
| Fallecimiento por complicación | 2,104281 | 833,247 | 2,525 | <0,05 |
| Constante | 1,510601 | 268,803 | 5,620 | <0,001 |
| CECOAN=1,510.6+Edad×33.427−prog×954.9+CInf×5,426.1CHem×2,254.9+CRes×3,845.8+CCvas×5,443.9+CNef×5,324.8+CQxO×5,279.2+CDigO×3,262.9+UCI×6,535.0+Rein×1,725,2+Exit×1,510.6 | |||
|---|---|---|---|
| R2= 0,3057 | |||
| CE(COAN) | Coste calculado para el episodio según COAN | EG | Estancia global |
| Edad | Edad en años | Constant | Coste medio sin complicaciones |
| CInf | Presencia de complicación infecciosa | Prog | Ingreso programado |
| CRes | Presencia de complicación respiratoria | CHem | Presencia de complicación hemorrágica |
| CNef | Presencia de complicación nefrourológica | CCcvas | Presencia de complicación cardiovascular |
| CDigO | Presencia de otras complicaciones digestivas | CQxO | Presencia de otras complicaciones quirúrgicas |
| Rei | Reintervención por complicaciones | UCI | Ingreso en UCI por complicaciones |
| Exit | Fallecimiento por complicaciones | ||
Aunque los porcentajes de complicación quirúrgica son muy dispares y dependen fundamentalmente del tipo de muestra, nuestra serie alcanza el 11,0%, cifra parecida a la publicada por Tevis et al.2 o Dindo et al.26, aunque más asumible que otras series, de hasta el 40%2.
A pesar de los esfuerzos constantes en aumentar la seguridad del paciente, la cualificación del personal y la dotación técnica de los hospitales, a causa de la cronificación de los pacientes, el aumento de la esperanza de vida y la complejidad derivada de la mejora en los cuidados ofrecidos por mejores equipos humanos y tecnológicos, las complicaciones son cada vez más costosas y generan cada vez mayores estancias1, mayor mortalidad y más reingresos no planificados1,2. Según nuestra serie, los pacientes complicados presentan una EM que multiplica por 3,66 la de los no complicados, coincidiendo con la mayoría de series.
En cuanto a los costes, los complicados triplican el coste medio, al igual que Dimick et al.5, y son mayores que en el estudio de Birkmeyer et al.27, si bien este grupo se centraba tan solo en cuatro procedimientos concretos.
No obstante, al ajustar los diferenciales de coste al IUE de cada GRD, la media ajustada es de 2.239,22€, es decir: cada paciente complicado cuesta 1,66 veces más, muy parecido a lo publicado por Vaughan-Sarracin28. Según nuestro punto de vista, la corrección de costes según el IUE de cada GRD adecua el cálculo a la eficiencia de la UGC, ajustando las cifras a la eficiencia, algo más realista.
Algunos autores justifican el aumento de costes por el aumento de las estancias, aunque si se analiza adecuadamente, el incremento de estancias es mayor que el aumento de los costes1.
Las complicaciones más frecuentes son las infecciosas, al igual que en otros trabajos1, que se presentan en el 6,6%, coincidiendo habitualmente con más complicaciones2. El resto de tipos de complicación sigue la misma distribución que en otros trabajos, aunque con diferentes criterios de agrupación. Este dato es de interés, pues la prevención de infecciones suele tener un impacto importante, y por consiguiente una vía de eficiencia con el diseño de actividades formativas o preventivas que mejorarán los resultados en salud y disminuirán los costes.
Según el modelo univariante, todos los tipos de complicación tienen impacto en el aumento de la estancia y costes, siendo las respiratorias las que mayor estancia y coste generan, aunque tras ajustar el diferencial de coste con el IUE, su impacto resulta menor que las cardiovasculares y otras. Puede explicarse porque habitualmente son los que mayor complejidad alcanzan. De hecho, en el análisis multivariante las respiratorias, junto al ingreso en UCI, son las que mayor coeficiente multiplicador tienen en la ecuación de estimación de estancia, aunque el R2 explica un porcentaje escaso.
Al analizar las estancias, costes y diferencial de costes con el grado de Clavien-Dindo26 demostraron una correlación de la severidad (excepto la muerte) con la estancia, con resultados similares a su estudio de validación. A diferencia de estos autores, en nuestro estudio se estudian los costes de los episodios, demostrando, con significación estadística, un aumento de los mismos conforme aumentaba la severidad (exceptuando también la muerte). Esta relación no aparece tan clara en referencia a los diferenciales ajustados por IUE, probablemente a causa del impacto que la estancia en sí misma, y como factor independiente, pueda tener en los costes del episodio.
La necesidad de ingreso en UCI, reintervención y fallecimiento, individualmente, aumentan las estancias, los costes y el diferencial de coste, aunque en el multivariante se comprueba el impacto de disminución de estancias que tiene el fallecimiento, y el impacto en ahorro (diferencial de coste negativo) con la muerte o reintervención. Y es lógico, pues el fallecimiento en sí mismo es un modo de alta inesperada, así como la reintervención, que posiblemente resuelva la complicación más rápidamente. Dependiendo de que el fallecimiento sea precoz o tardío en relación con el periodo de estancia, podrán resultar costes muy diferentes1.
Otra cuestión interesante es el análisis de la posible relación entre vacaciones y complicaciones, con sus consecuencias en estancias y costes. En nuestra ciudad existen, además del periodo estival, tres periodos cortos —Navidad, Semana Santa y Feria— con disminución de la actividad programada, aumentando la proporción de actividad urgente (aunque no en números absolutos), y caracterizados por un aumento de sustituciones de personal no facultativo, con probabilidad de aumento de eventos adversos por inexperiencia, menor competencia o simplemente disminución de recursos. De hecho, hay estudios que relacionan el ingreso en fines de semana con una mayor mortalidad en las siguientes 48h, y posiblemente debido a algunas las razones expuestas anteriormente29,30. La propia dificultad de continuidad asistencial en estos periodos es otro factor a considerar31. La comparación de los ingresados en periodos no vacacionales respecto al resto muestra mayor porcentaje de complicaciones, EM, costes y diferencial de coste en los ingresados en vacaciones. Al separar el periodo estival de los otros tres (agrupados), se mantienen los mismos resultados para el verano, pero no para el otro grupo. Sin embargo, cuando comparamos solo los complicados, no encontramos diferencias significativas entre las estancias, los costes o los diferenciales de costes, de modo que las complicaciones ocurridas en vacaciones no aumentan las estancias, ni cuestan más que las presentadas en periodos no vacacionales. La explicación del aumento de complicaciones estriba en el aumento de la complejidad de los episodios en vacaciones, periodo en el que disminuye la actividad programada de baja complejidad y aumenta la dedicada a neoplasias e ingresos urgentes.
Como limitaciones asumimos la posibilidad de error en el cálculo real de las estancias y de los costes en los episodios en los que se ha producido un reingreso en menos de 30días a causa de una complicación del episodio, pues no hemos calculado la suma de estancias de ambos episodios ni el coste de la suma de ambos, que es lo que quizá debería imputarse al episodio complicado (considerar ambos como un único episodio). El propio método de contabilidad analítica puede ser una fuente de error si consideramos que el sistema de costes totales agregados por GRD puede tener errores en la imputación de los costes indirectos, que dependen de factores como la arbitrariedad de quienes los imputan, además de los propios asociados a la calidad de codificación, claramente influenciados por la calidad de los informes de alta32. Lo realmente cercano a la realidad consistiría en un sistema de cálculo de costes por imputación directa, como se realiza en el modelo privado, más preciso, aunque también más caro de obtener. Igualmente, la posibilidad de que algunas complicaciones puedan haber sido incluidas en varias modalidades induce a un sesgo de clasificación que modificaría los resultados. En cuanto a los propios resultados obtenidos en el análisis multivariante, los respectivos coeficientes de determinación han sido bajos en los tres modelos, alcanzando, en el mejor de los casos, a predecir el 30,57% del coste calculado.
El presente trabajo puede ser una aportación como referencia para el cálculo de costes ajustados por GRD y por estancias, sirviendo como comparador de otros centros de carácter público. Igualmente aporta un análisis con pocos precedentes sobre la presencia de complicaciones en los periodos vacacionales y sus costes, de modo que puede constituir una interesante línea de investigación derivada del mismo, y con un diseño más depurado de las variables a considerar. Igualmente, pueden constituirse en futuras líneas de investigación la consideración del impacto en disminución de costes que tendrían determinadas actuaciones que minimicen el porcentaje de complicaciones, de acuerdo con los cálculos obtenidos. Por ejemplo, calcular cuánto ahorraríamos al disminuir un punto de porcentaje de infecciones quirúrgicas (sabiendo cuanto nos cuesta en recursos dicha disminución). En definitiva, este trabajo establece un cálculo de costes basal para diferentes situaciones, que pueden ser corregidas y comparadas con dicha referencia.
ConclusionesLa presencia de complicaciones tras cirugía aumenta 3,66 veces las estancias respecto a los no complicados. Los costes de los episodios complicados son mayores que en los que no, tanto globalmente como ajustados por IUE, siendo las más frecuentes las complicaciones infecciosas (2/3 de las totales). Las complicaciones respiratorias, conjuntamente con el ingreso en UCI, son los factores de mayor impacto en las estancias, según el estudio multivariante. El grado de severidad de Clavien-Dindo se correlaciona con el aumento de estancia y de costes, excluyendo el gradov (fallecimiento). Las complicaciones, las estancias y los costes de los episodios en periodo vacacional son mayores que en los ingresados en periodos no vacacionales. Sin embargo, estas complicaciones no son ni más caras ni generan más estancias que las de los periodos no vacacionales.
Conflicto de interesesLos autores declaran que no existen conflictos de intereses que puedan modificar los resultados o las conclusiones.
La versión completa de este trabajo ha sido presentada como trabajo de fin de master de la IX edición del Master de economía de la salud y dirección de organizaciones sanitarias de la Escuela Andaluza de Salud Pública y la Universidad de Granada, siendo el presente manuscrito un resumen del trabajo citado.