Valorar la eficacia de la cirugía de conversión en una unidad de cirugía bariátrica con 25años de experiencia.
MétodoEstudio observacional retrospectivo de pacientes con obesidad tipoII o superior reintervenidos mediante cirugía de conversión por reganancia de peso, índice de masa corporal (IMC) residual >35kg/m2 o pérdida <50% del exceso de peso. Se analizaron los datos demográficos y antropométricos, las comorbilidades y los datos perioperatorios en 5 periodos de tiempo: inicial, post-cirugía1, pre-cirugía2, post-cirugía2 y actualidad.
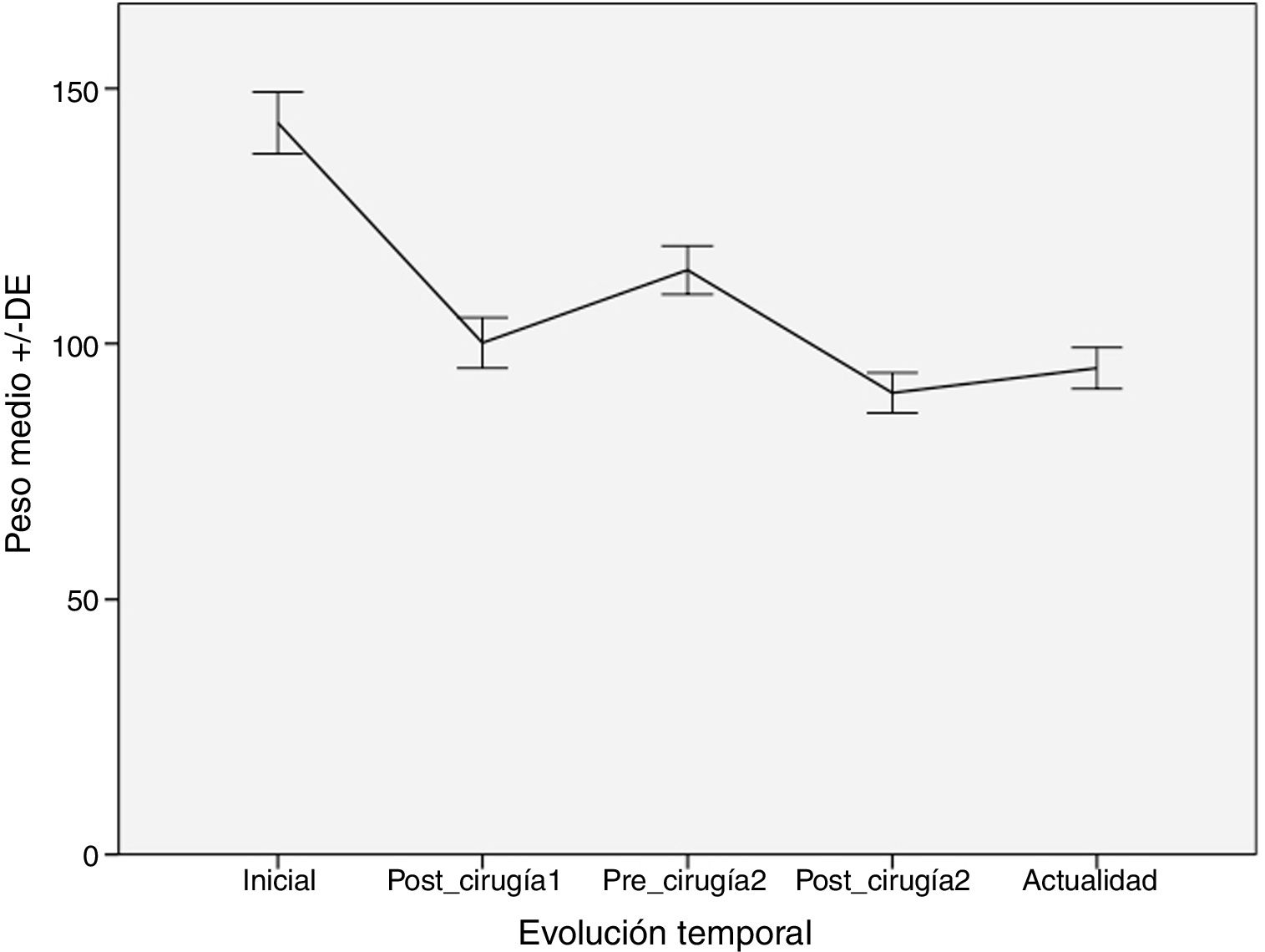
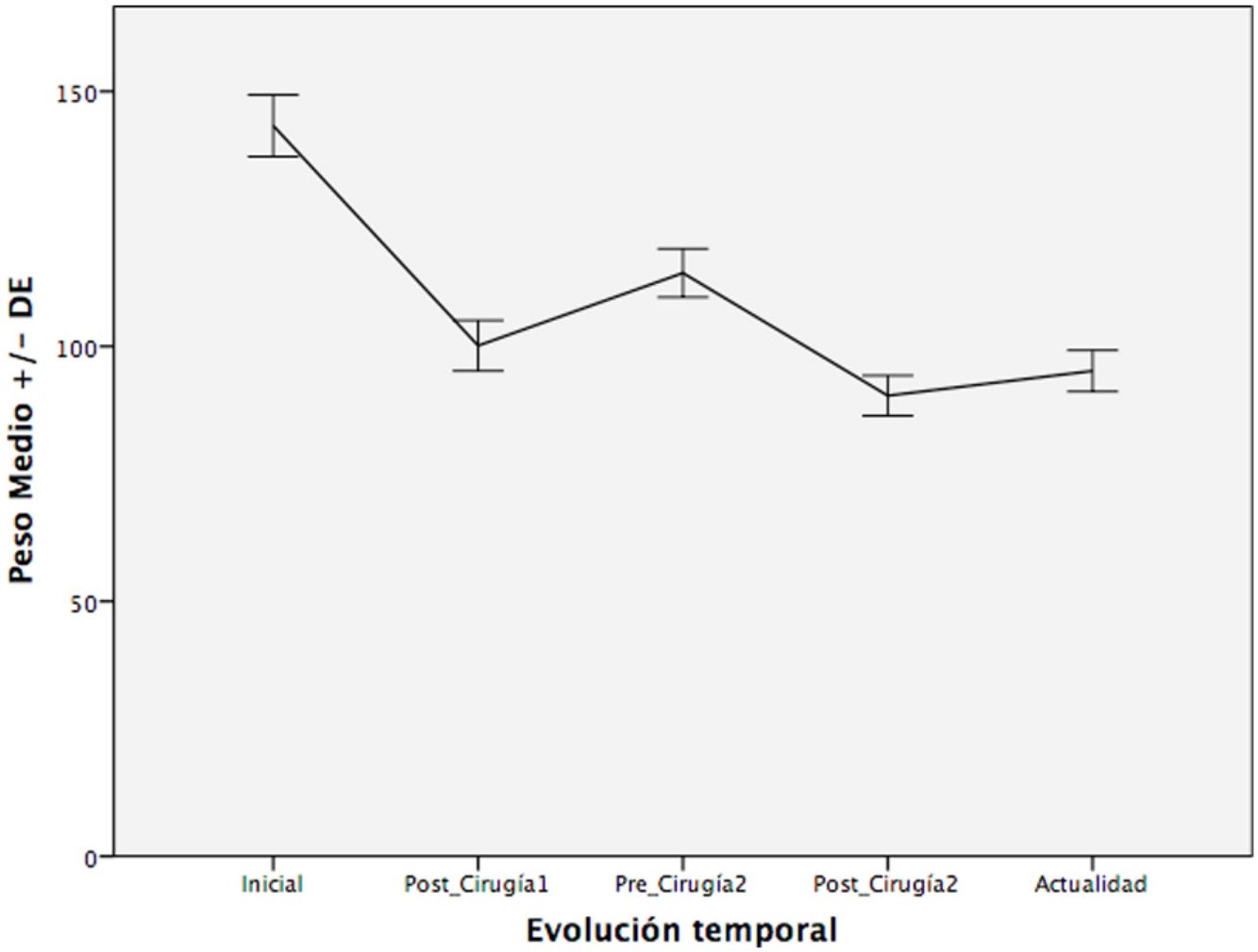
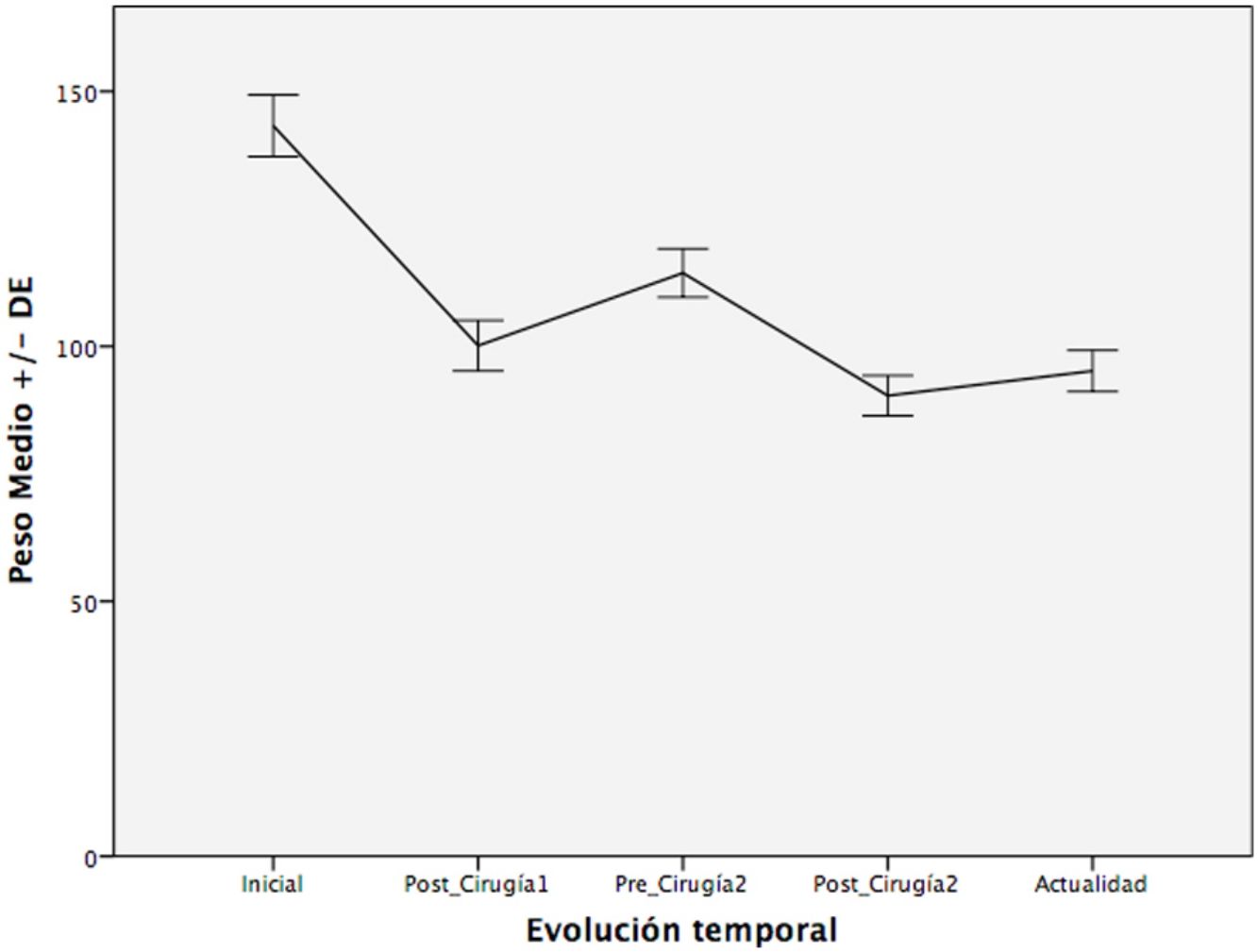
ResultadosSe incluyeron un total de 112 pacientes con una media de edad de 40,2años intervenidos inicialmente mediante gastroplastia vertical anillada (GVA) (32,1%), banda gástrica ajustable (BGA) (23,2%), bypass gástrico en Y de Roux (BGYR) (21,4%) y gastrectomía vertical (GV) (23,2%). Las técnicas de conversión, realizadas tras una mediana de 70meses, incluyeron: BGYR (58,9%), GV (1,8%), bypass gástrico de una anastomosis (BAGUA) (11,6%), acortamiento de asa común (AAC) (24,1%) y derivación bilio-pancreática (DBP) (3,6%). Hubo una reducción del peso inicial de 144,2±30,3 a 101,5±21,8kg tras la cirugía-1 y de 115,6±24,0 a 91,5±19,0kg tras la cirugía-2. El peso en la actualidad es de 94,7±16,4kg tras una mediana de seguimiento de 27,5meses. Un grado de reducción similar ocurrió con el IMC. La mejoría de las comorbilidades se produjo sobre todo tras la primera intervención.
ConclusionesLa cirugía de conversión provoca una reducción de peso que no supera a la pérdida alcanzada tras la primera cirugía, pero a diferencia de esta, logra estabilizar el peso a lo largo del tiempo. La tasa de morbilidad perioperatoria es aceptable y justificaría su aplicación, a pesar de que el impacto en las comorbilidades sea limitado.
To evaluate the effectiveness of conversion surgery in a bariatric surgery unit with 25years of experience.
MethodRetrospective observational study of patients with typeII obesity or higher who were reoperated by means of conversion surgery due to weight regain, residual body mass index (BMI)>35kg/m2 or <50% of excess weight loss. The demographic and anthropometric data, comorbidities and perioperative data were analyzed in 5 periods of time: initial, post-surgery1, pre-surgery2, post-surgery2 and current.
ResultsA total of 112 patients were included, with a mean age of 40.2years, who initially underwent vertical banded gastroplasty (VBG) (32.1%), gastric banding (GB) (23.2%), Roux-en-Y gastric bypass (RYGB) (21.4%) and sleeve gastrectomy (SG) (23.2%). The conversion techniques, with a median time between the two surgeries of 70months, included: RYGB, SG, one-anastomosis gastric bypass (OAGB), shortening of the common loop (SCL) and biliopancreatic diversion (BPD). There was a reduction of the initial weight from 144.2±30.3 to 101.5±21.8kg after surgery-1; from 115.6±24.0 to 91.5±19.0kg after surgery-2. The weight at present is 94.7±16.4kg, with a median follow-up of 27.5months. Similar results were seen with the BMI. The improvement of comorbidities mainly occurred after the first intervention.
ConclusionsConversion surgery causes a weight reduction that does not exceed the loss achieved after the first surgery; however, it does manage to stabilize weight over time. The perioperative morbidity rate is acceptable and would justify its application, despite the limited impact on comorbidities.
El sobrepeso y la obesidad suponen un creciente problema de salud pública a nivel global1. Se trata de una enfermedad crónica cuyo único tratamiento eficaz demostrado en cuanto al mantenimiento de una pérdida ponderal a largo plazo es la cirugía bariátrica, que también consigue el control de las comorbilidades asociadas a la obesidad, una mejora en la calidad de vida y un aumento de la supervivencia2.
El número de intervenciones bariátricas se está incrementando mundialmente en las últimas décadas, y de forma paralela, el número de reintervenciones, formando parte de la práctica clínica habitual del cirujano bariátrico. Se ha descrito que hasta un 20-25% de los pacientes van a requerir otro procedimiento bariátrico debido a una reganancia de peso, una pérdida ponderal insuficiente o complicaciones relacionadas con el procedimiento3. Según los criterios clásicos de Reinhold4, definimos fallo de la cirugía bariátrica cuando se consigue una pérdida inferior al 50% del exceso de peso o, a pesar de la pérdida de peso, el índice de masa corporal (IMC) se mantiene >35kg/m2. El tipo de procedimiento ideal tras el fallo de una técnica bariátrica inicial no está definido, aunque el más frecuentemente realizado es el bypass gástrico en Y de Roux (BGYR)5,6.
Toda reintervención asocia un mayor riesgo de complicaciones y morbilidad perioperatoria (20-28% vs 8% en la inicial)7, dado que la anatomía está distorsionada por la primera intervención y existen adherencias intraabdominales. Los resultados a largo plazo son además inconsistentes (menor reducción de peso y disminución de comorbilidades en comparación con la intervención inicial). Por todo ello, el ratio riesgo-beneficio es alto7. Según algunos autores, este tipo de intervenciones más complejas deben ser llevadas a cabo por cirujanos bariátricos expertos en unidades de alto volumen que cuenten con los recursos adecuados para afrontar los problemas y complicaciones asociadas que puedan aparecer en el transcurso del proceso8.
El objetivo del presente estudio es valorar globalmente los resultados y la eficacia de la cirugía de conversión tras el fallo de un procedimiento bariátrico primario en una unidad de cirugía bariátrica con 25años de experiencia.
Material y métodoRealizamos una revisión retrospectiva de todos los pacientes intervenidos mediante cirugía bariátrica en nuestra Unidad entre diciembre de 1994 y enero de 2019, extrayendo los datos de la base de datos prospectiva de la Unidad. El estudio fue aprobado por el Comité Ético del Hospital y se le eximió del consentimiento informado al tratarse de un trabajo retrospectivo que se realizó sobre datos anonimizados.
Criterios de inclusiónPacientes sometidos a una cirugía de conversión debido a:
- 1.
Reganancia de peso (ganancia de más de un 10% de peso total con respecto al peso mínimo alcanzado).
- 2.
Pérdida <50% del exceso de peso.
- 3.
Mantenimiento de un IMC >35kg/m2 pese a una pérdida de peso inicial4.
- 1.
Pacientes intervenidos por razones diferentes a una pérdida de peso insuficiente (pérdida excesiva de peso, reflujo gastroesofágico resistente a tratamiento médico, problemas nutricionales, estenosis de la anastomosis o similar).
- 2.
Pacientes con seguimiento inferior a 2años tras la cirugía de conversión.
Las variables de estudio incluyen: datos demográficos y antropométricos (edad, sexo, peso, talla, IMC, porcentaje del exceso del IMC perdido [%EIMCP], porcentaje de sobrepeso perdido [PSP], porcentaje del peso total perdido [%PTP]); comorbilidades como diabetes mellitus tipo2 (DM2), hipertensión arterial (HTA), dislipemia (DL), síndrome de apnea obstructiva del sueño (SAOS); aspectos quirúrgicos (abordaje abierto o laparoscópico, tipo de intervención, tasa de conversión, tiempo entre intervenciones, tiempo quirúrgico, estancia hospitalaria, morbimortalidad en los 30 primeros días postoperatorios). Todas ellas evaluadas en 5 periodos de tiempo: inicial (previo a la primera cirugía), post-cirugía1, pre-cirugía2 (previo a la cirugía de conversión), post-cirugía2 y actual (última visita).
El estudio preoperatorio de los pacientes antes de la cirugía de conversión incluyó siempre endoscopia digestiva alta y ecografía abdominal, y tránsito gastrointestinal en muchas ocasiones, para descartar fístulas reservorio-gástricas, comprobar el tamaño del reservorio, comprobar la orientación de la banda gástrica, etc. Cada caso fue evaluado en un comité multidisciplinar que cuenta con cirujanos bariátricos, endocrinólogos y nutricionistas, analizando las desviaciones en la dieta, y los factores personales y sociales. Todos los pacientes se sometieron a una dieta hipocalórica <800kcal/día (Optifast©, Nestlé Healthcare Nutrition, NJ, EE.UU.) las 4semanas previas a la intervención, monitorizada por la Unidad de Nutrición.
En general, la decisión de una segunda intervención se tomó cuando aparecieron en el seguimiento las circunstancias mencionadas en el capítulo anterior (reganancia de peso, pérdida insuficiente, IMC de obesidad severa) y cuando el paciente, tras conocer las posibilidades de pérdida de peso y de complicaciones, aceptó dicha posibilidad. Esto hace que el período de tiempo transcurrido entre ambas intervenciones sea muy variable.
La cirugía de conversión tras banda gástrica ajustable (BGA) se realizó habitualmente en un tiempo, procediendo a la retirada de la banda y posteriormente a la realización de un BGYR o un bypass gástrico de una anastomosis (BAGUA). Nuestro grupo es partidario de intentar resolver en una sola intervención el caso si las condiciones locales lo permiten. En dos casos el procedimiento de conversión se realizó en un segundo tiempo, un año después de la retirada de la banda.
La cirugía tras la gastrectomía vertical (GV) se realizó en la mayoría de casos seccionando el tubo gástrico a una altura adecuada según el procedimiento de conversión, siendo más largo en el caso de convertir a BAGUA. Cuando el tubo gástrico estaba dilatado, se ajustaba el reservorio como si se tratase de una cirugía inicial.
En nuestra Unidad, el BGYR se realiza con un reservorio gástrico pequeño, de unos 20cc, una anastomosis gastroyeyunal de 10-12mm de diámetro a 80cm del Treitz, y un asa alimentaria de 200cm. En estos casos la conversión ha ido siempre encaminada al acortamiento del asa común (AAC) hasta 100-150cm, en la mayoría de casos por alargamiento del asa bilio-pancreática.
De los casos sometidos a AAC, en tres ocasiones se trataba de una segunda cirugía de revisión en pacientes de gastroplastia vertical anillada (GVA) que habían sido previamente convertidos a BGYR.
Todos los pacientes iniciaron tolerancia a líquidos desde el día siguiente de la intervención, así como deambulación precoz desde la misma tarde de la cirugía. El alta hospitalaria se ofreció a los pacientes con adecuada tolerancia oral, parámetros hemodinámicos dentro de la normalidad y adecuado control del dolor. En los últimos años se han ido incorporando protocolos de fast-track en los pacientes de nuestra Unidad, pero estos no estaban establecidos en la época de las cirugías primarias, y al haber excluido los pacientes con un seguimiento menor a 2años, la mayoría de los pacientes de la serie no se han incluido en dichos protocolos. Se administró tromboprofilaxis diaria ajustada al peso con 40-60mg de heparina de bajo peso molecular subcutánea a todos los pacientes durante 10días tras la intervención, que solamente se ampliaron a 30días en los 3 pacientes con riesgo aumentado de trombosis venosa profunda. El tiempo quirúrgico no suele exceder las 2h y media, se trata de una intervención por patología benigna y los pacientes inician deambulación precozmente. Con esta pauta no hemos tenido casos de tromboembolismo letal en nuestra Unidad, y solamente 2 casos de trombosis venosa con repercusión clínica. La suplementación con vitaminas, hierro, calcio u otros elementos se efectuó según los controles analíticos durante el seguimiento.
Los pacientes siguieron una dieta líquida durante 10-14días tras la cirugía, reintroduciendo alimentos semisólidos a partir de la tercera semana. El seguimiento estrecho en consultas de cirugía se realizó durante el primer año postoperatorio en todos los casos, y después en función de la evolución, aunque se suele mantener un control anual hasta los 5años. Paralelamente, los pacientes siguieron un control continuado con la Unidad de Nutrición del Servicio de Endocrinología, de duración prácticamente indefinida. En las visitas se realizó un control del peso, control clínico y analítico de los pacientes, y revisión de la evolución de las comorbilidades. Las historias clínicas de los pacientes son accesibles electrónicamente por ambos Servicios.
Las comorbilidades asociadas fueron valoradas en cada visita, considerando remisión completa de la DM2: HbA1c ≤6 y glucemia <100mg/dl en ayunas sin medicación durante 1año mínimo9; HTA: presión arterial <120/80mmHg sin medicación10; dislipidemia: cLDL<100mg/dl, triglicéridos<150mg/dl, colesterol total <200mg/dl y cHDL >60mg/dl10, y SAOS: polisomnografía normal (<5 eventos/hora).
Análisis estadísticoLas variables continuas se han expresado como media y desviación estándar o como mediana y rango. Las variables cualitativas se describen como frecuencias absolutas o relativas. Para las comparaciones se emplearon los tests de t de Student para las variables continuas y la chi-cuadrado para las variables categóricas.
El cálculo del %EIMCP, del PSP y del %PTP se ha realizado siguiendo las siguientes fórmulas10,11: %EIMCP=(IMC inicial−IMC actual/IMC inicial−25)×100; PSP=(peso inicial−peso final)/(peso inicial−peso ideal), considerando peso ideal aquel que corresponde a un IMC de 25kg/m2; %PTP=(peso inicial−peso actual/peso inicial)×100. En el caso de la cirugía de conversión, se considera peso inicial al previo antes de someterse a la segunda intervención.
Para el análisis de los datos se empleó SPSS versión 22 (SPSS, Inc., Chicago, IL, EE.UU.).
ResultadosEntre diciembre de 1994 y enero de 2017 se intervinieron en nuestra Unidad un total de 1.468 pacientes mediante cirugía bariátrica, de los cuales se incluyen en la presente revisión 112 pacientes intervenidos mediante cirugía de conversión (7,6% del total de cirugía bariátrica). Teniendo en cuenta que hubo 19 reintervenciones de BGA en pacientes no operados inicialmente en nuestro hospital, se practicó una reintervención en el 6,8% del total de intervenciones primarias, según los criterios de inclusión y exclusión previamente descritos.
La muestra se compone de 80 mujeres (71,4%) y 32 varones (28,6%). La mediana de seguimiento tras la última intervención es de 27,5 meses [0-56]. Se pierden 20 pacientes durante el seguimiento (17,8%). Estos casos fueron pacientes no pertenecientes a nuestro Departamento sanitario que acudieron a nuestra Unidad al ser referencia, y no disponer de cirugía bariátrica en su propio Departamento. Posteriormente no continuaron el seguimiento en nuestro centro y siguieron controles por endocrinología de su propio centro. En cualquier caso, estos pacientes fueron seguidos mucho tiempo en nuestro Servicio, y siempre más de 2años tras la segunda cirugía. La mediana de tiempo transcurrido entre la primera y la segunda intervención es de 70meses [14-271].
Cirugía bariátrica inicialLa edad media de los pacientes en el momento del primer procedimiento bariátrico es de 40±9años. El peso medio es de 144,2±30,3kg, siendo el IMC medio de 52,0±8,6kg/m2.
Respecto a los datos relativos a la cirugía, el 47,3% de las intervenciones se llevaron a cabo por vía laparoscópica y el 52,7%, por vía abierta. El tipo de intervención incluía: GVA 32,1%, siendo la más frecuente; BGA 23,2%; BGYR 21,4%; GV 23,2%. El tiempo medio de intervención fue de 130±47min y la estancia hospitalaria, de 6,8±6,9días.
La tasa de morbilidad global es del 8%, siendo las principales complicaciones: dehiscencia de la anastomosis o línea de grapas (3,6%), infección de herida quirúrgica (2,7%), hematoma de herida quirúrgica (0,9%) y hemorragia digestiva alta (0,9%). La tasa de reintervención es del 3,6%; se llevó a cabo revisión quirúrgica en 4 pacientes: 2 pacientes con fuga de la línea de grapas, otro paciente con dehiscencia parcial de la anastomosis gastroyeyunal y uno con fístula enterocutánea y absceso peritoneal. No hubo ningún caso de mortalidad.
Cirugía bariátrica de conversiónLa edad media de los pacientes en el momento de la segunda cirugía es de 45±9años. El peso medio es de 115,6±24,0kg y el IMC medio es de 41,9±6,7kg/m2 (tabla 1).
Características basales previas a la cirugía de conversión
| Edad (años), media±DE | 45±9 |
| Sexo, n (%) | 80 mujeres (71,4%)32 varones (28,6%) |
| Talla (cm), media±DE | 166±9,17 |
| Peso (kg), media±DE | 115,6±24,0 |
| IMC (kg/m2), media±DE | 41,9±6,7 |
| Tiempo desde la intervención inicial (meses), mediana [intervalo] | 70 [14-271] |
| Tipo de cirugía inicial (%) | GVA: 32,1%BGA: 23,2%BGYR: 21,4%GV 23,2% |
| Comorbilidades | DM2: 25%HTA: 32,1%DL: 33%SAOS: 15,2% |
BGA: banda gástrica ajustable; BGYR: bypass gástrico en Y de Roux; DE: desviación estándar; DL: dislipemia; DM2: diabetes mellitus tipo2; GV: gastrectomía vertical; GVA: gastroplastia vertical anillada; HTA: hipertensión arterial; IMC: índice de masa corporal; SAOS: síndrome de apnea obstructiva del sueño.
El segundo procedimiento bariátrico se llevó a cabo por vía laparoscópica en el 50%, mientras que en el otro 50% se efectuó por vía abierta. En general la cirugía fue abierta cuando la primera técnica había sido abierta, y viceversa. Sin embargo, los casos más recientes fueron todos por vía laparoscópica, independientemente de la vía inicial. La conversión a BGYR fue el procedimiento más frecuentemente practicado (58,9%), generalmente tras los procedimientos iniciales de GVA, BGA y GV, seguido por el AAC (24,1%), realizado tras el fallo del BGYR, el BAGUA (11,6%), practicado tras GVA, GV y BGA, la derivación bilio-pancreática (DBP) (3,6%), practicada tras GVA, y la GV (1,78%), realizada en 2 casos tras BGA. Se convirtieron por fallo de la técnica inicial el 77% de las GVA de nuestro hospital, el 26% de las GV y el 2,2% de los BGYR. La técnica de BGA solamente se realizó en nuestro hospital en un caso, que se convirtió a BGYR 2años después. El tiempo medio de intervención fue de 135,8±47,7min y la estancia hospitalaria, de 4,9±3,3días. No se produjeron conversiones a laparotomía en los casos laparoscópicos.
Once pacientes presentaron complicaciones en los 30 primeros días del postoperatorio (9,8%). Entre las complicaciones más frecuentes destacan seroma de herida (1,8%), infección de herida quirúrgica (3,6%), dehiscencia de anastomosis (2,7%), hematoma de herida operatoria (0,9%) y hemorragia digestiva (0,9%). La tasa de reintervención fue del 2,7% (3/112 pacientes), todos por pequeñas fugas de la anastomosis. No hubo mortalidad.
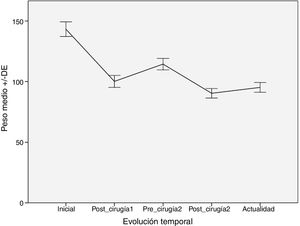
Evolución del peso e IMCEn la tabla 2 puede apreciarse la variación del peso medio de los pacientes en los diferentes periodos. La mayor pérdida ponderal se produce tras la primera intervención, siendo menor la pérdida que se alcanza con la cirugía de conversión. Sin embargo, esta pérdida de peso se mantiene mejor en el tiempo. Lo mismo ocurre con el IMC.
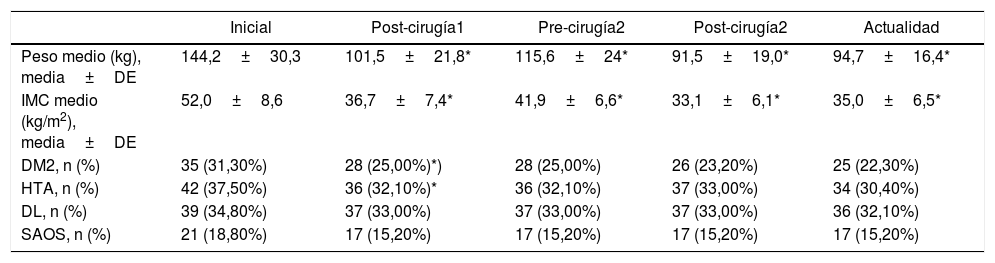
Evolución del peso medio y del IMC, y comorbilidades en los diferentes periodos
| Inicial | Post-cirugía1 | Pre-cirugía2 | Post-cirugía2 | Actualidad | |
|---|---|---|---|---|---|
| Peso medio (kg), media±DE | 144,2±30,3 | 101,5±21,8* | 115,6±24* | 91,5±19,0* | 94,7±16,4* |
| IMC medio (kg/m2), media±DE | 52,0±8,6 | 36,7±7,4* | 41,9±6,6* | 33,1±6,1* | 35,0±6,5* |
| DM2, n (%) | 35 (31,30%) | 28 (25,00%)*) | 28 (25,00%) | 26 (23,20%) | 25 (22,30%) |
| HTA, n (%) | 42 (37,50%) | 36 (32,10%)* | 36 (32,10%) | 37 (33,00%) | 34 (30,40%) |
| DL, n (%) | 39 (34,80%) | 37 (33,00%) | 37 (33,00%) | 37 (33,00%) | 36 (32,10%) |
| SAOS, n (%) | 21 (18,80%) | 17 (15,20%) | 17 (15,20%) | 17 (15,20%) | 17 (15,20%) |
DE: desviación estándar; DL: dislipemia; DM2: diabetes mellitus tipo2; HTA: hipertensión arterial; IMC: índice de masa corporal; SAOS: síndrome de apnea obstructiva del sueño.
Tras la primera intervención, los pacientes perdieron de media un 29,6% del peso total. De este peso recuperaron un 13,9% de media, con una mediana de intervalo de 57,5meses. Tras la segunda intervención perdieron un 20,8% del peso, habiendo recuperado solamente un 3,5% del peso perdido, tras una mediana de seguimiento de 27,5meses.
En la figura 1 puede verse una gráfica de la pérdida de peso de los pacientes a lo largo de los diferentes periodos.
La evolución del porcentaje de sobrepeso perdido fue la siguiente: entre el punto de partida y el postoperatorio de la primera intervención el porcentaje de pacientes con pérdidas >50% del exceso de peso es del 52,5%; en el segundo periodo (desde antes de la segunda intervención hasta después de la misma) es del 38%, alcanzando en el último periodo (desde antes de la segunda intervención hasta la actualidad) un 27,4%.
Con el porcentaje del exceso de IMC perdido encontramos una situación similar, con un 60,2% de los pacientes que logran reducir un 50% el exceso de IMC en el primer periodo, pasando a un 50% en el segundo y un 44,2% en el tercer periodo.
Evolución de las comorbilidades asociadas a la obesidadA pesar de los restrictivos criterios empleados para considerar las remisiones, se produce una reducción de las comorbilidades tras la primera intervención, principalmente en el caso de la DM2 y la HTA, sin existir reducciones significativas en los siguientes periodos de tiempo (tabla 2).
DiscusiónLa cirugía de conversión implica una situación compleja, ya que se trata de pacientes con fracaso de una intervención previa para el control de su obesidad y de las comorbilidades asociadas a la misma, existiendo un mayor riesgo de complicaciones postoperatorias y siendo inconsistentes los resultados a largo plazo7. En nuestro estudio, los pacientes alcanzan una menor pérdida de peso tras la cirugía de conversión en comparación con el procedimiento inicial y la tasa de morbilidad es algo mayor (9,8% vs 8% inicial), con mayor tiempo operatorio. Sin embargo, la estancia hospitalaria (4,9±3,3 vs 6,8±6,8días) y la tasa de reintervención son menores (2,67% vs 3,57%). Las escasas diferencias en tiempo de intervención y en morbilidad entre cirugía primaria y cirugía revisional pueden explicarse por el aumento de experiencia por parte de los cirujanos, ya que las reintervenciones son posteriores en el tiempo, lo que supone varios cientos de operaciones más por parte del mismo equipo quirúrgico. También la duración de la estancia es menor en el caso de las reintervenciones por el mismo motivo, ya que en el tiempo transcurrido se han ido implementando protocolos tipo fast-track que han acortado mucho las estancias en nuestra Unidad (la estancia media actual de nuestros pacientes bariátricos es <48h).
El hecho de que se alcancen pérdidas menores con la cirugía de conversión es algo ya descrito en la literatura3,12,13, especialmente con el BGYR como procedimiento de conversión. Sin embargo, tras el procedimiento de conversión existe una tendencia a que se produzcan incrementos más pequeños del IMC y un descenso más lento del %EIMCP, manteniendo un peso más estable a lo largo del tiempo. Este hecho ya ha sido observado por otros autores, como Dardamanis et al.6 en su trabajo publicado recientemente donde comparan el BGYR primario vs revisional, evidenciando que a partir de los 18meses tras la intervención los pacientes en el grupo de revisión presentan una mayor estabilización del peso.
La cirugía de conversión es la que presenta mayores dificultades para el cirujano bariátrico y en el aspecto técnico es altamente demandante. El riesgo de complicaciones postoperatorias, como en toda reintervención, es más alto debido a la existencia de un campo quirúrgico hostil por las adherencias y la fibrosis generadas en la intervención previa, incrementando además las posibilidades de conversión a laparotomía en los casos laparoscópicos.
Existen estudios en los que la tasa de morbilidad tras cirugía de conversión es más alta3,13-16, mientras que otros grupos concluyen que la cirugía de revisión es segura, con tasas de complicaciones postoperatorias equivalentes a las de la cirugía primaria12,17,18. En nuestro estudio, la tasa de morbilidad es algo mayor en la cirugía de conversión (9,8% vs 8%); no obstante, de acuerdo con los estándares de calidad establecidos por la Asociación Española de Cirujanos y la Sociedad Española de Cirugía de la Obesidad19 en 2017, está dentro de los rangos establecidos (tasa de morbilidad general aceptada <10%). Además, ninguno de los casos laparoscópicos durante la cirugía de conversión tuvo que ser convertido a laparotomía, hecho ya descrito por otros grupos12, incluso tras un tercer procedimiento bariátrico20. Llevada a cabo por cirujanos expertos en unidades especializadas de alto volumen, no implica mayor riesgo de complicaciones ni un compromiso del abordaje laparoscópico21.
La dehiscencia de anastomosis es una de las principales fuentes de complicación de la cirugía bariátrica. Nuestra tasa en la cirugía de conversión (2,7%) es similar a la reportada por otros estudios: 2,1%6 y 3,3%22.
Entre las debilidades de nuestro trabajo se puede considerar la naturaleza retrospectiva y descriptiva del mismo. Además, se incluyen diferentes tipos de procedimientos bariátricos con diferentes efectos sobre el peso y las comorbilidades de los pacientes, lo que puede dificultar la interpretación de los resultados. Sin embargo, creemos que puede aportar una visión generalizada de los resultados a largo plazo de la cirugía de conversión, pudiendo servir como punto de partida para plantear hipótesis de estudio en ensayos clínicos prospectivos y aleatorizados a la hora de determinar qué procedimiento es el más adecuado cuando se plantea una cirugía de conversión en un paciente con una obesidad ante la que han fallado todas las opciones terapéuticas, incluida la cirugía bariátrica.
Es interesante hacer hincapié en el hecho de que la pérdida de peso tras la cirugía de conversión logra un porcentaje muy pequeño de disminución en comparación con el peso mínimo alcanzado tras la cirugía primaria, aunque en general logra detener la evolución hacia la reganancia de peso. Por ello, conviene hacer reflexionar a los pacientes sobre el balance riesgo-beneficio de la segunda cirugía.
Como conclusión del trabajo, podemos afirmar que en todas las unidades de cirugía bariátrica la cirugía de conversión constituye un porcentaje apreciable de los casos operados. La cirugía de conversión es una cirugía compleja y demandante con resultados inferiores en pérdida ponderal respecto a la cirugía bariátrica inicial, aunque las pérdidas alcanzadas tras esta segunda cirugía permiten una estabilización y un mantenimiento del peso a largo plazo. La mejora en las comorbilidades se produce tras la primera intervención sin apreciarse un beneficio significativo en las sucesivas cirugías. La tasa de morbilidad es aceptable siempre que se lleve a cabo en unidades bariátricas con experiencia y justificaría su aplicación práctica en aquellos pacientes en los que han fracasado otras medidas adicionales y requieran otro procedimiento para lograr un control adecuado de su enfermedad.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesNinguno de los autores de este artículo presenta conflicto de intereses en relación con sus contenidos.