Describimos la experiencia de nuestro grupo en la colecistectomía laparoscópica ambulatoria en una serie de 100 casos consecutivos sometidos a un proceso protocolizado de anestesia y cirugía.
Pacientes y métodoEstudio prospectivo de 100 pacientes consecutivos remitidos a consultas externas de Cirugía General del Hospital de Torrevieja (septiembre de 2008 y septiembre de 2009). La técnica anestésica y quirúrgica fue protocolizada incluyendo el uso intraperitoneal y parietal de anestesia local.
ResultadosLa media de edad fue de 53 años. El tiempo quirúrgico medio fue de 29±12 min.
La tasa de ambulatorización fue del 96%. La media del dolor postoperatorio en ningún caso superó el valor de 3 en la escala EVA. Seis pacientes sintieron náuseas que cedieron tras la administración de metoclopramida iv.
La estancia media en el hospital de los pacientes ambulatorizados fue de 7,4 h (mínimo de 7 y máximo de 9,6). La morbilidad de la serie fue 0%, y la mortalidad de la misma también fue de 0%. La tasa de conversión a laparotomía de la serie fue del 0%.
Ningún paciente requirió reingreso tras el alta. El seguimiento postoperatorio fue del 100%.
El 97% de los pacientes ambulatorizados se encontraban muy satisfechos con el procedimiento.
ConclusiónLa colecistectomía laparoscópica ambulatoria en una técnica segura y fácilmente realizable. El dolor postoperatorio, principal causa de la no ambulatorización clásicamente, presenta un buen control tras el uso combinado de anaestesia local y suero fisiológico caliente intraperitoneal.
We present our experience of 100 consecutive cases that underwent ambulatory cholecystectomy using a standard protocol of anesthesia and surgery.
Patients and methodProspective study of 100 consecutive patients assessed in the surgery outpatient clinic in Torrevieja Hospital (September 2008-september 2009). Both anesthetic and surgical techniques were protocolized, standardized. The protocol included the use of intraperitoneal and parietal anesthesia.
ResultsOne hundred patients were included. Average age was 53 years and average surgical time was 29±12min. Day-case surgery rate was 96%. Postoperative pain (VAS scale) was less than 4 in all cases. Six patients complained of nausea that eased with the administration of ev metoclopramide. Average length of stay in the day-case surgery unit was 7.4h (maximum 9.6, minimum 7). Morbidity and mortality rates were 0%. No re-admission was registered and conversion rate was 0%. Postoperative follow-up was 100%. A total of 97% of the cases were fully satisfied with the procedure.
ConclusionAmbulatory laparoscopic cholecystectomy is a feasible and safe technique. Postoperative pain has classically been the reason to not perform day-case surgery, but we achieved an excellent control by the combined use of local anesthetics and warm intraperitoneal saline solution.
La colecistectomía laparoscópica es el tratamiento habitual para la colelitiasis sintomática. Este abordaje proporciona una menor duración e intensidad del dolor que la colecistectomía abierta, aunque no lo elimina, de modo que incluso con esta vía de abordaje, el dolor postoperatorio ha sido el factor limitante más importante para la realización de colecistectomía laparoscópica en régimen ambulatorio, por lo que actualmente la mayoría de las colecistectomías laparoscópicas siguen realizándose en régimen de cirugía con hospitalización que oscila entre las 24 y las 48 h1–3.
En 1990, Reddick y Olsen introdujeron el concepto de colecistectomía laparoscópica ambulatoria al publicar una serie de 83 pacientes intervenidos, en la que alcanzaron un porcentaje de ambulatorización del 45% con un mínimo porcentaje de complicaciones4. En nuestro país, varios grupos han llevado a cabo este tipo de abordaje en régimen de cirugía mayor ambulatoria5–14, y, recientemente, se han publicado pequeñas series de pacientes intervenidos mediante colecistectomía laparoscópica por puerto único en régimen ambulatorio con buenos resultados10–12,14. Sin embargo, la colecistectomía laparoscópica no ha sido aceptada en nuestro país ni en el resto de Europa de manera generalizada como uno de los procedimientos susceptibles de manejo ambulatorio, debido a que ciertos autores atribuyen a este régimen una detección tardía de posibles complicaciones derivadas del proceso quirúrgico y, lo que es más frecuente, la aparición precoz de síntomas postoperatorios como vómitos o dolor abdominal que imposibilitan el alta precoz de los pacientes3,15.
Presentamos nuestra serie de 100 casos consecutivos de pacientes recogidos de forma prospectiva en los que se ha realizado colecistectomía laparoscópica en régimen ambulatorio.
Material y métodoSe realizó colecistectomía laparoscópica en régimen ambulatorio a todos los pacientes consecutivos que cumplieron los criterios de inclusión y ninguno de los de exclusión (tabla 1), siendo estos sometidos a un programa de movilización e ingesta precoz tras el uso de suero fisiológico y anestesia local intraperitoneal y parietal con ropivacaína. Se analizó el dolor y las náuseas postoperatorias, la ambulatorización conseguida, las complicaciones, las tasas de ingreso y reingreso y la satisfacción de los pacientes intervenidos.
Criterios de inclusión y de exclusión de pacientes
| Criterios de inclusión de pacientes |
| - Pacientes de ambos sexos mayores de 18 años |
| - Estado de salud clasificado como ASA I, II o III estable |
| - Ausencia de complicaciones anestésicas en intervenciones previas |
| - Compañía de un adulto responsable en el hogar las primeras 24 h |
| - Domicilio situado a menos de 100 km del hospital |
| - Pacientes que hayan otorgado su consentimiento informado por escrito |
| Criterios de exclusión de pacientes |
| - ASA III inestable o superior |
| - Colecistectomía de urgencia |
| - Exploración de la vía biliar principal durante la colecistectomía |
| - Enfermedades con dolor crónico diferente a colelitiasis |
| - Cirrosis hepática |
| - Pacientes menores de 18 años |
| - Pacientes que no sepan medir la intensidad del dolor mediante el uso de la escala visual analógica (EVA) |
| - Pacientes embarazadas o en periodo de lactancia |
| - Pacientes con EPOC o cardiopatía |
| Criterios de retirada |
| - Conversión a colecistectomía abierta durante la intervención |
| - Complicaciones en la técnica anestésica |
| - Sangrado intraoperatorio |
Se incluyó en el estudio a todos los pacientes que acudieron a la consulta de Cirugía General del Hospital de Torrevieja entre septiembre de 2008 y septiembre de 2009 para valorar colecistectomía laparoscópica, que cumplieron todos los criterios de inclusión y ninguno de los de exclusión y que, una vez informados, aceptaron este tipo de cirugía en régimen ambulatorio y firmaron la hoja de consentimiento informado, independiente del consentimiento habitual obtenido en todos los pacientes intervenidos mediante colecistectomía laparoscópica y con anestesia general.
Diseño de la técnicaAntes de la cirugía programada, se realizó profilaxis antibiótica sistemáticamente con amoxicilina-clavulánico 2g por vía iv. En caso de alergia a penicilina se administró ciprofloxacino 400mg iv.
Protocolo de anestesia de la cirugía programadaTodos los procedimientos se realizaron por la mañana y los pacientes acudieron al hospital ese mismo día. Las intervenciones se realizaban de forma sistemática con anestesia general, y el procedimiento anestésico fue protocolizado. Durante la premedicación (30min antes del inicio de la intervención), se administraba a todos los pacientes dexametasona (4mg) junto con dexketoprofeno (50mg) y ranitidina iv. Durante la inducción se administraba propofol (3-5 mcg/ml) con remifentanil (0,05-0,10 mcg/kg/min) y cisatracurio (0,1mg/kg). El mantenimiento de la anestesia se hizo con propofol y remifentanil, adaptando las dosis de la inducción en función de la TA y la estabilidad del paciente. Antes de acabar la intervención, se administraba paracetamol 1g iv.
En el área de la unidad de cirugía sin ingresoPara mantener analgesia se administró dexketoprofeno 50mg iv/100 SF/8h+paracetamol 1g/8h.
Si el paciente presentaba náuseas y vómitos se administó metoclopramida, una ampolla iv.
El tratamiento del dolor postoperatorio en domicilio también fue protocolizado de la siguiente manera:
- -
Dexketoprofeno 25mg/8h vo + paracetamol 1g/8h vo
- -
Tramadol comprimidos, un comprimido/8 h como analgesia de rescate
- -
Metoclopramida comprimidos, 1/8 h si tenía náuseas
La técnica quirúrgica en todos los casos fue realizada con 3 trocares y por los mismos 2 cirujanos. Como anestésico local se utilizó ropivacaína (Naropin® Polybag) 200mg en bolsa de 100ml (ropivacaína 2m/ml). Se creó neumoperitoneo según la técnica de Hasson, usando trocar umbilical de 10mm (infiltración con anestesia local antes de la colocación del trocar). El resto de trocares (5 y 11mm) fueron emplazados con visión directa, previa infiltración con anestesia local de las puertas: 10ml de solución que contenía ropivacaína clorhidrato (Naropin®) (2mg/ml) se infiltraba alrededor de las puertas de entrada: 4ml en la puerta umbilical y 2ml en las otras puertas.
El gas utilizado en todos los casos fue dióxido de carbono (CO2). Durante la laparoscopia, la presión máxima intraabdominal utilizada fue de 12mmHg.
Se irrigó el hemidiafragma derecho al inicio de la intervención con 40ml de solución de ropivacaína (2mg/ml). Posteriormente, al final de la intervención, 500 cc de suero fisiológico al 0,9% a temperatura de 37 °C se infundió intraperitonealmente en el hemidiafragma derecho, con succión del mismo. Se registró el tiempo quirúrgico y el sangrado durante la cirugía en cada caso.
El manejo posquirúrgico se hizo en régimen de fast-track (manejo postoperatorio rápido). Todos los pacientes fueron movilizados de forma precoz, iniciando la sedestación en el sillón a las 4 h del inicio de la cirugía y la deambulación a las 6 h. El inicio de la ingesta se realizó con el paciente en sedentación a las 4 h del inicio de la inducción anestésica.
Durante su estancia en el hospital, la necesidad de analgésicos o antieméticos suplementarios al protocolo fue recogida en el cuaderno de recogida de datos.
El alta hospitalaria se decidió basada en los siguientes criterios:
- -
Constantes vitales normales y estables
- -
Dolor controlable con analgesia oral
- -
Ausencia de náuseas y vómitos
- -
Ausencia de sangrado por heridas
- -
Tolerancia oral establecida
- -
Capacidad de deambulación independiente no asistida.
Se definió tiempo de estancia hospitalaria a la comprendida entre la hora de finalización de la inducción anestésica y la hora del alta definitiva del centro.
Se consideró pacientes ambulatorios a aquellos con una estancia hospitalaria menor de 12 h.
Se consideró pacientes ingresados a aquellos con una estancia igual o mayor a 12 h.
Criterios de reingresoSe consideraron reingresos a aquellos pacientes que precisaron ingreso tras el alta hospitalaria, independientemente de la duración previa de la estancia tras la cirugía.
Registro de dolorEl dolor fue valorado a las 3, 6, 12, 24 y 72 h de la intervención. Para medirlo, se utilizó un doble procedimiento:
- -
Escala visual analógica (EVA) del dolor, graduada del 1 al 10 (desde «0=no dolor» hasta «10=el peor dolor»)
- -
Necesidad de analgésicos extra fuera del protocolo establecido para el postoperatorio.
Estos datos fueron anotados por paciente en el «cuestionario para el paciente» entregado a cada uno de ellos. La sensación de naúseas o vómitos se valoró en los mismos intervalos de tiempo que el dolor.
Todos los pacientes rellenaron un autocuestionario para lo que fueron debidamente instruidos para valorar el dolor y las náuseas, así como el consumo de analgésicos protocolizados y fuera de protocolo.
Control y seguimiento de los pacientesEl periodo de seguimiento tuvo una duración de un mes, siguiendo el siguiente esquema:
A las 7 h de la finalización de la cirugía, se valoró por un cirujano el alta hospitalaria o el ingreso hospitalario en función del cumplimiento de los criterios de alta.
Tras el alta, se mantuvo un contacto telefónico obligatorio personal por una enfermera de Unidad de Cirugía Sin Ingreso o un cirujano a las 24, 48 y 72 h.
Los pacientes fueron citados para revisión en la consulta a los 7 días de la intervención y al mes de la misma.
Los pacientes ambulatorios recibieron instrucciones postoperatorias escritas que contenían información general sobre medidas y cuidados postoperatorios, así como signos y síntomas que debían alertarles y que debían obligar al contacto telefónico inmediato.
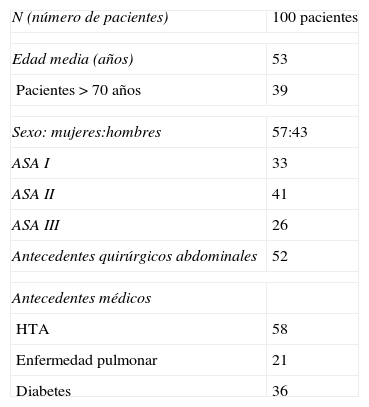
ResultadosEntre septiembre de 2008 y septiembre de 2009, 100 pacientes fueron intervenidos mediante colecistectomía laparoscópica en régimen ambulatorio (43 hombres y 57 mujeres). La media de edad fue de 53 años con un mínimo de 18 y un máximo de 87 años. El índice de masa corporal medio de los pacientes fue de 31, con solo un 15% con índice de masa corporal menor o igual a 25. En la tabla 2 se resumen el resto de las características de la serie.
El tiempo quirúrgico medio fue de 29 min (mínimo de 17 min y un máximo de 41 min). El sangrado medio intraoperatorio estimado fue de 50 cc (mínimo de 0 y máximo de 125 cc).
El 96% de los pacientes (96 pacientes) fueron ambulatorizados, con un fracaso en la ambulatorización de 4 pacientes. Los motivos de la no ambulatorización fueron: 3 pacientes por criterio médico relacionado con el hallazgo de colecistitis durante la cirugía y un paciente por negativa a ser dado de alta pese a haber firmado los consentimientos previamente a la cirugía, haber sido correctamente informado y reunir todos los criterios para la ambulatorización.
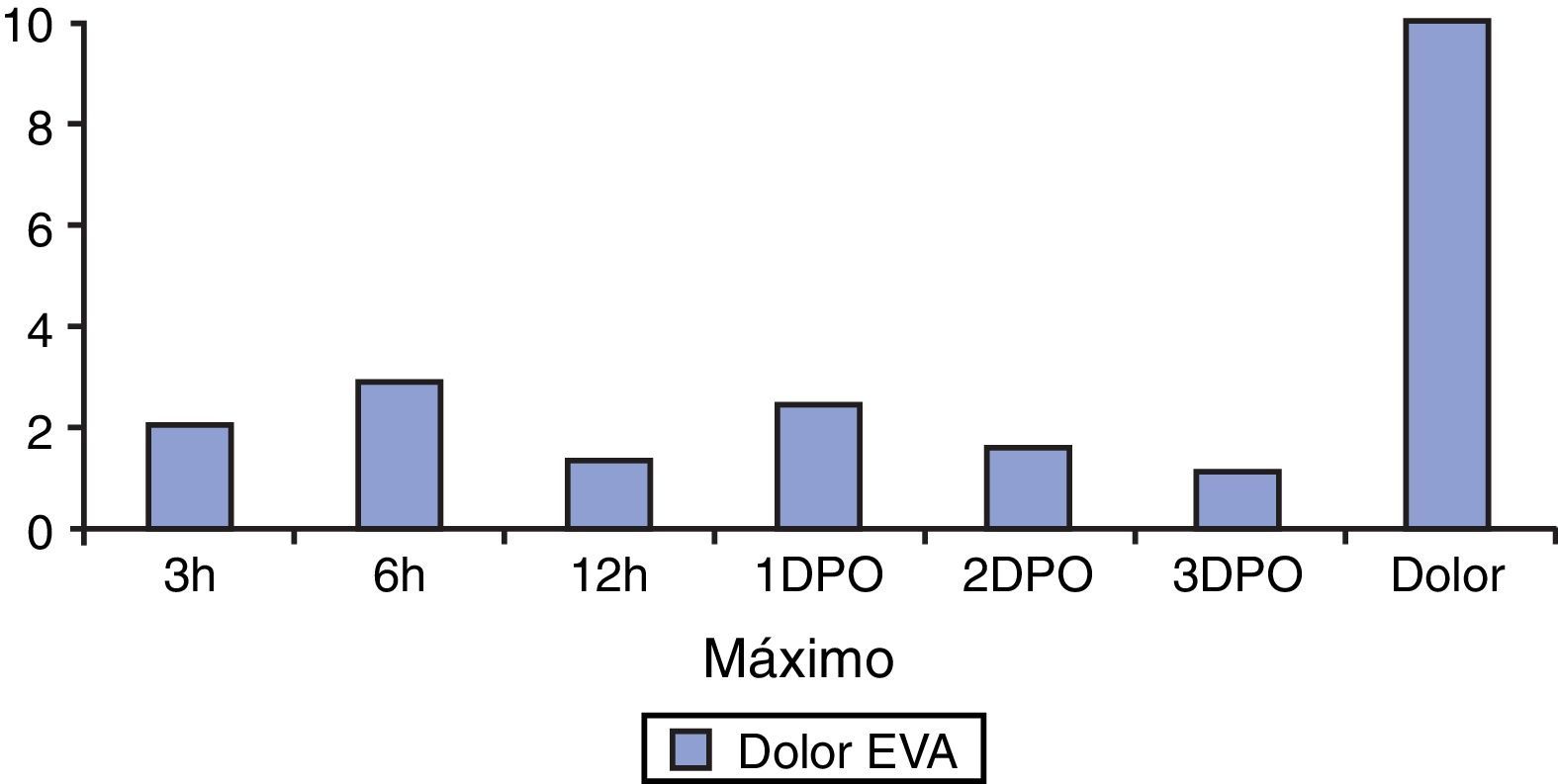
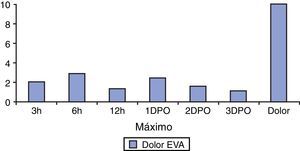
La media del dolor postoperatorio en ningún caso superó el valor de 3 en la escala EVA (fig. 1) a las 3, 6 y 12 h fue de 2,1, 2,9 y 1,3, siendo al primer día postoperatorio 2,4, al segundo día 1,5 y al tercer día de 1,1. Ningún paciente precisó analgésicos fuera del protocolo.
Seis pacientes sintieron náuseas durante su estancia en el hospital, 5 de ellos a las 3 h de la intervención y uno de ellos a las 6 h, que cedieron tras la administración de metoclopramida iv.
La estancia media en horas en el hospital de los pacientes ambulatorizados fue de 7,4 h (mínimo de 7 y máximo de 9,6 h). De los pacientes ingresados, la estancia fue de 3,2, 1,5, 2,2 y 1,3 días. La morbilidad de la serie fue 0%, y la mortalidad de la misma también fue de 0%. La tasa de conversión a laparotomía de la serie fue del 0%.
Ningún paciente requirió reingreso tras el alta. El seguimiento postoperatorio fue del 100%.
En cuanto al grado de satisfacción de los pacientes, el 97% de los pacientes ambulatorizados se encontraban muy satisfechos con el procedimiento, y el 100% de los mismos lo recomendaría a un familiar o amigo.
DiscusiónLos mecanismos que producen el dolor tras la colecistectomía laparoscópica no han sido del todo clarificados, aunque se sabe que incluyen diferentes componentes, como el trauma de pared abdominal, el trauma intraabdominal secundario a la retirada de la vesícula, la distensión abdominal debida al gas insuflado y al neumoperitoneo creado por el CO216. Sin embargo, algunos factores pueden influir en el grado de dolor postoperatorio, como el volumen residual de gas intraabdominal al finalizar la cirugía o la temperatura del gas insuflado1. El CO2 remanente que permanece en la cavidad peritoneal por unos días y la hipotermia local provocada por el gas insuflado causan frecuentemente dolor en los hombros y en el abdomen, particularmente cuando se inicia la deambulación precoz, de forma que el dolor comienza pocas horas después de la intervención y persiste durante 48 h por término medio2.
La infiltración de las puertas quirúrgicas con anestesia local proporciona algún beneficio en la reducción del dolor, aunque su efecto real no ha sido estudiado17–20. Por otro lado, algunos estudios previos han analizado la utilización de diversos anestésicos locales intraperitoneales como bupivacaína o ropivacaína, así como infusiones con soluciones salinas para disminuir el dolor posquirúrgico en la cirugía laparoscópica, con resultados variables. Los resultados de los estudios con bupivacaína usada como anestesia local intraperitoneal han mostrado que la duración de la supresión del dolor era limitada y no se objetivaron beneficios en términos de alta hospitalaria o de retorno precoz a la actividad17. Otros autores han observado disminución del dolor postoperatorio después de la instilación intraperitoneal de ropivacaína. La ropivacaína es un anestésico local de acción larga tipo amida con propiedades farmacodinámicas y farmacocinéticas similares a la bupivacaína, aunque con menores efectos adversos que esta última en términos de sistema nervioso central y sistema circulatorio.
Labaille et al.18 objetivaron que 100mg de ropivacaína instilados intraperitonealmente en el comienzo de la intervención es la dosis óptima para reducir el dolor postoperatorio, aunque no se obtuvo ningún beneficio en términos de demanda de analgésicos postoperatorios.
Kucuk et al.19, utilizando 150mg de ropivacaína, objetivaron disminución del dolor postoperatorio y del consumo de analgésicos. Pappas-Gogos et al.20 utilizaron 155mg de ropivacaína distribuyéndolos en las heridas de los trocares (75mg) e intraperitonealmente (80mg), tras lo que se objetivó disminución de la sensación de dolor postoperatorio. En ninguno de los 3 estudios se observaron efectos secundarios debidos a la ropivacaína.
Todos estos estudios fueron llevados a cabo con pacientes ingresados, y en ninguno de ellos se planteó la posibilidad de cirugía mayor ambulatoria.
En nuestro estudio, el control del dolor y de las náuseas fue óptimo, lo que ha contribuido sin duda a la ambulatorización conseguida, aunque sin duda existen otros factores de vital importancia que dependen tanto del cirujano como del paciente.
Durante los últimos años se han publicado varias series de colecistectomía laparoscópica en régimen ambulatorio con buenos resultados4–14,21,22. Sin embargo, la colecistectomía laparoscópica en régimen ambulatorio todavía no está completamente difundida3, ya que, como hemos comentado, el proceso de ambulatorización depende del paciente y del cirujano9. En este sentido, pensamos que es fundamental la selección previa y la educación del paciente antes de la cirugía, en la consulta, así como la relación del paciente y su cirujano de forma personalizada, para desterrar la vieja creencia popular no respaldada por datos científicos de que mejor es la atención sanitaria cuanto mayor es la duración del ingreso.
Además, como refieren Planells et al.9, es fundamental para el éxito de la ambulatorización que sea llevada a cabo por cirujanos formados en el curso postoperatorio reducido, ya que la heterogeneidad de la práctica clínica ya mencionada por Bisgaard et al.2 tiene un efecto desastroso, al mezclar prácticas postoperatorias arcaicas con la recuperación posquirúrgica en este tipo de régimen de recuperación rápida, disminuyendo la tasa de éxito del proceso. Por otro lado, el análisis de la satisfacción del paciente demuestra en este estudio, así como en otros previos, que es un proceso con el que el paciente se encuentra satisfecho, y, más aún, también la administración, ya que la ambulatorización del proceso supone un ahorro al disminuir la estancia media y minimizar los cuidados y tratamientos posquirúrgicos, como apuntan Planells et al.9, que señalan que un índice de sustitución del 70% en colecistectomías a régimen ambulatorio supondría un ahorro de 76 millones de euros solo en estancias.
ConclusiónNuestro estudio apoya que la colecistectomía laparoscópica ambulatoria en una técnica segura y fácilmente realizable. El dolor postoperatorio, principal causa de la no ambulatorización clásicamente, presenta un buen control tras el uso combinado de anaestesia local y suero fisiológico caliente intraperitoneal y en las puertas de entrada, permitiendo la movilización y la ingesta precoz, condiciones necesarias para la ambulatorización, aunque la correcta selección de los pacientes y la relación personalizada del cirujano y el paciente para la educación en el proceso de este último es un factor clave para el éxito.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.